Артериальное давление методы его исследования
Диагностика и исследования кровяного давления при начальной гипертонии и тяжелой гипертензии

Артериальная гипертензия – распространенное мультифакторное заболевание со стойким повышением давления выше 140/90 мм рт. ст. Скрытое течение болезни и симптомы, часто проявляющиеся при многих других недугах, сильно затрудняют диагностику гипертонии. Часто она обнаруживается случайно, и если это происходит на поздних стадиях, осложнения уже необратимы.
Исследование артериального давления поможет выявить гипертензию на начальном этапе развития. Это позволяет предотвратить хроническое течение, которое чревато осложнениями со стороны разных органов.
При подозрении на артериальную гипертензию врач проводит осмотр и назначает обследование. Диагностические мероприятия предполагают подтверждение стабильно высоких показателей давления, определение степени и формы (первичная или вторичная) гипертонии, выявление поражения органов-мишеней и сопутствующих заболеваний и установление причины болезни. Решающий метод диагностики – регулярные измерения давления.
Симптомы и жалобы на высокое давление
Диагностика артериальной гипертензии начинается со сбора анамнеза. Больной рассказывает о симптомах, которые его насторожили обратиться к врачу.
На первой стадии проявление симптомов незначительное. Бессонница, головокружение, слабость, снижение работоспособности чаще всего расцениваются как переутомление, а визит к врачу откладывается раз за разом.

Симптомами гипертонической болезни могут быть:
- Головная боль в затылочной области или висках.
- Боль и давящее чувство в груди.
- Общая слабость.
- Мелькание перед глазами.
- Шум в ушах.
- Расстройства центральной нервной системы, сопровождающиеся повышенной раздражительностью, тревогой, снижением памяти и работоспособности, быстрой утомляемостью.
Выраженность признаков индивидуальна. На ранней стадии гипертонии они могут проявляться периодически при повышении давления, у некоторых людей – не наблюдаются вовсе.
Постепенно болезнь прогрессирует, сосуды и сердце адаптируются к высокому кровяному давлению и воспринимают его как норму. При этом гипертоника лишь иногда беспокоят тяжесть и боль в затылке и учащенное сердцебиение.
Измерение артериального давления
Обнаружить гипертоническую болезнь позволяют:
- исследование пульса и артериального давления;
- осмотр;
- электрокардиограмма.

Наиболее информативным методом является постоянный контроль показателей давления. Измерения производятся с помощью тонометра.
Для получения точных цифр требуется соблюдать правила проведения процедуры измерения:
- В течение часа перед измерением нельзя курить, пить крепкий чай или кофе, принимать пищу, физически нагружать организм, применять капли для глаз или носа и другие лекарственные средства, повышающие давление. Пациенту следует адаптироваться к окружающей обстановке и провести 5-10 минут в спокойной удобной позе.
- Пациент должен находиться в сидячем (с опорой на спину) или лежачем положении. Рука должна лежать неподвижно на ровной поверхности. Плечо не должно быть сдавлено одеждой. Манжета тонометра располагается на плече, на уровне сердца, на 2,5 см выше локтевой ямки.
- На первичном приеме давление измеряется на обеих руках с 2-минутным перерывом. При наличии существенной разницы в показателях (5 мм) в дальнейшем измерения выполняются на руке, на которой были получены более высокие цифры. Как правило, давление измеряют на «нерабочей» руке.
При небольшом отличии между показателями кровяного давления берется среднее значение.
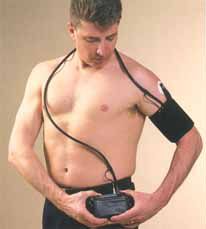
Суточный мониторинг артериального давления дает возможность получить наиболее полное представление об артериальном давлении. Привычные условия самостоятельного суточного контроля исключают колебания давления под влиянием внешних воздействий, в том числе «синдрома белых халатов». Особенно ценен этот метод для установления стадии уже диагностированного заболевания.
Важно выявить соотношение между ночным и дневным давлением. При этом за основу берется базальное давление, измеряемое сразу после ночного сна в положении лежа, когда пациент еще не поднимался с постели.
Остальные измерения производятся по индивидуальному графику и фиксируются в дневнике. Данные могут записываться в автоматическом режиме с помощью прибора, закрепленного на теле.
Лабораторные и диагностические исследования
Современная медицина берет на вооружение самые разнообразные методы обследования сердечно-сосудистой системы и имеет в своем распоряжении соответствующее оборудование. При своевременном обращении человека за помощью постановка диагноза не потребует длительных или дорогостоящих процедур.

Традиционно для детальной диагностики назначаются общий и биохимический анализы крови. Определяется уровень холестерина и сахара в крови. Общий анализ мочи выявляет нарушения в работе почек, влияющих на повышение давления чаще других органов при вторичной гипертонии.
Для уточнения диагноза назначаются следующие мероприятия:
- Прослушивание тонов сердца выполняется с помощью стетоскопа (фонендоскопа) на первом медицинском осмотре. Прибор позволяет выслушивать усиление или ослабление шумов и тонов сердца в процессе его работы. Осмотр должен проводиться в теплом и тихом помещении, в положении пациента стоя. Кроме того, врач проводит опрос, в результате которого оценивает наследственную предрасположенность пациента к артериальной гипертензии, факторы риска, под воздействием которых повышается опасность развития болезни, влияние принимаемых медицинских препаратов. На основании метода аускультации назначаются дальнейшие диагностические процедуры.
- Электрокардиограмма (ЭКГ) — один из основных незаменимых методов диагностики гипертонической болезни. Он отражает состояние сердечной мышцы, нарушения сердечных ритмов, которые регистрируются в виде штрихов на специальной ленте. Посредством ЭКГ выявляется гипертрофия стенки левого желудочка, характерная для гипертонии.
- Не менее эффективными являются ультразвуковые исследования сердечной деятельности. Допплерография – безопасный способ изучения состояния сосудов (в первую очередь, сонных и мозговых) и движения крови в них. Эхокардиография (УЗИ сердца) уточняет данные, полученные после ЭКГ, демонстрирует параметры сердца, его структуру, недостатки в строении. Дополнительный рентген-метод артериографии отражает состояние стенок артерий.
- Осмотр глазного дна. При повышении кровяного давления изменения затрагивают и мелкие сосуды, в том числе глазные. В начальной стадии артериальной гипертензии происходит неравномерное расширение вен и сужение артерий, при нормализации давления они приходят в норму. При переходе заболевания во вторую стадию со стойким повышением давления сосуды подвергаются склеротическим изменениям – необратимым. При возникновении серьезных осложнений наблюдается отек сетчатки и зрительного нерва, снижается острота зрения. Глаза – один из органов-мишеней при гипертонии.
- На основе данных анализа мочи назначается УЗИ почек и почечных артерий. Используется для исключения почечной гипертензии и оценки роли почек в повышении давления. Может быть проведено УЗИ щитовидной железы.
Крайне важно ответственное отношение пациента к своему здоровью. Следует помнить, что артериальная гипертензия затрагивает все жизненно важные системы организма и без надлежащего лечения может привести к серьезным осложнениям в виде инфарктов и инсультов или к смерти.
Раннее выявление патологии и диагностика гипертонии сделают возможным полное излечение без наступления последствий.
Исследование и оценка артериального давления
Артериальнымназывают давление, образующееся в артериальной системе во время работы сердца. В зависимости от фазы сердечного цикла различают систолическое и диастолическое АД. Систолическое АД, или максимальное, возникает в артериях вслед за систолой левого желудочка и соответствует максимальному подъему пульсовой волны. Диастолическое АД поддерживается в артериях в диастолу благодаря их тонусу и соответствует спадению пульсовой волны. Разницу между величинами систолического и диастолического АД называют пульсовым давлением. АД зависит от величины сердечного выброса, общего периферического сосудистого сопротивления, объема циркулирующей крови (ОЦК), ЧСС. Измерение АД — важный метод контроля за состоянием гемодинамики как у здоровых, так и у больных людей. Измерение АД можно проводить прямым и непрямым методами. Прямой метод предполагает введение датчика манометра непосредственно в кровяное русло. Этот метод применяют при катетеризации с целью определения давления в крупных сосудах или полостях сердца. В повседневной практике АД измеряют непрямым аускультативным методом, предложенным в 1905 г. русским хирургом Николаем Сергеевичем Коротковым, с использованием сфигмоманометра (аппарата Рива-Роччи, также называемого тонометром). В современных научных эпидемиологических исследованиях используются ртутные сфигмоманометры с так называемым «плавающим нулем», позволяющим нивелировать влияние атмосферного давления на результаты измерения. Сфигмоманометр состоит из ртутного или чаще пружинного манометра, соединенного с манжетой и резиновой грушей. Поступление воздуха в манжету регулируется специальным вентилем, позволяющим удерживать и плавно снижать давление в манжете. АД измеряется силой сопротивления пружины (в мм ртутного столба), которая передается стрелке, движущейся по циферблату с нанесенными миллиметровыми делениями.
Правила измерения АД
Правила измерения АД регламентированы 1 Докладом экспертов научного общества по изучению артериальной гипертензии (ДАГ-1, 2000):
1. Измерение АД проводят в положении человека лежа или сидя на стуле. В последнем случае пациент должен сесть на стул с прямой спинкой, опереться спиной на спинку стула, расслабить ноги и не скрещивать их, руку положить на стол. Опора спины на стул и расположение руки на столе исключают подъем АД из-за изометрического мышечного сокращения.
2. Измерять АД рекомендуется через 1–2 часа после приема пищи и не ранее чем через 1 ч после употребления кофе и курения.
3. Манжета (внутренняя резиновая ее часть) сфигмоманометра должна охватывать не менее 80% окружности плеча и покрывать 2/3 его длины.
4. Необходимо произвести не менее трех измерений с интервалом не менее чем в 5 минут. За величину АД принимают среднее значение, вычисленное из полученных за два последних измерения. По классической методике измерения АД ВОЗ, не принятой в широкой клинической практике, его измеряют трижды с интервалами не менее 5 минут, и в историю болезни заносят самое низкое АД (цитируется по данным вице-президента РАМН академика РАМН А.И. Мартынова, 2000).
Техника измерения АД
1. Предложить пациенту принять удобное положение (лежа или сидя на стуле); рука его должна лежать свободно, ладонью вверх.
2. Наложить пациенту на плечо манжету сфигмоманометра на уровне сердца (середина манжеты должна примерно соответствовать уровню четвертого межреберья) таким образом, чтобы нижний край манжеты (с местом выхода резиновой трубки) находился примерно на 2–2,5 см выше локтевого сгиба, а между плечом больного и манжетой можно было бы провести один палец. При этом середина баллона манжеты должна находиться точно над пальпируемой артерией, а расположение резиновой трубки не должно мешать аускультации артерии. Неправильное наложение манжеты может привести к искусственному изменению АД. Отклонение положения середины манжеты от уровня сердца на 1 см приводит к изменению уровня АД на 0,8 мм. рт. ст.: повышению АД при положении манжеты ниже уровня сердца и, наоборот, понижению АД при положении манжеты выше уровня сердца.
3. Соединить трубку манжеты с трубкой манометра (при использовании ртутного (наиболее точного) манометра).
4. Установив пальцы левой руки в локтевую ямку над плечевой артерией (ее находят по пульсации), правой рукой (при закрытом вентиле) сжиманием груши быстро накачать воздух в манжету и определить уровень, при котором исчезает пульсация плечевой артерии.
5. Приоткрыть вентиль, медленно выпустить воздух из манжеты, установить фонендоскоп в локтевую ямку над плечевой артерией.
6. При закрытом вентиле сжиманием резиновой груши быстро накачать воздух в манжету до тех пор, пока по манометру давление в манжете не превысит на 20–30 мм рт. ст. тот уровень, при котором исчезает пульсация на плечевой артерии (т.е. несколько выше величины предполагаемого систолического АД). Если воздух в манжету нагнетать медленно, нарушение венозного оттока может вызвать у пациента сильные болевые ощущения и «смазать» звучность тонов.
7. Приоткрыть вентиль и постепенно выпускать (стравливать) воздух из манжеты со скоростью 2 мм рт. ст. в 1 секунду (замедление выпускания воздуха занижает значения АД), проводя при этом выслушивание (аускультацию) плечевой артерии.
8. Отметить на манометре значение, соответствующее появлению первых звуков (тонов Короткова, обусловленных ударами пульсовой волны) — систолическое АД; значение манометра, при котором звуки исчезают, соответствует диастолическому АД.
9. Выпустить весь воздух из манжеты, открыв вентиль, затем разъединить стык резиновых трубок и снять манжету с руки пациента.
10. Занести полученные величины АД в температурный лист в виде столбиков красного цвета соответственно шкале АД. Значение АД округляют до ближайших 2 мм рт. ст.
АД можно измерять также осциллографическим методом (существуют специальные приборы для измерения АД этим методом), который позволяет, кроме показателей АД, оценить еще и состояние сосудистой стенки, тонус сосудов, скорость кровотока. При компьютерной обработке сигнала при этом также высчитываются величины ударного, минутного объемов сердца, общего периферического сосудистого сопротивления и, что важно, их соответствие друг другу.
Нормальный уровень систолического АД у взрослого человека колеблется в пределах 100–139 мм рт. ст., диастолического – 60–89 мм рт. ст. Повышенным АД считают с уровня 140/90 мм рт. ст. и выше (артериальная гипертензия), пониженным – менее 100/60 мм рт. ст. (артериальная гипотензия).
Классификация уровней АД приведена в таблице 3. Понятия «нормальный» и «повышенный» уровни АД, изначально являясь результатом консенсуса (т.е. согласованного решения врачей), и в настоящее время продолжают оставаться в известной мере условными. Четко разграничить нормальный и патологический уровень АД оказалось невозможным. По мере получения результатов современных крупных популяционных исследований (по дизайну так называемой доказательной медицины) в отношении зависимости возникновения мозговых инсультов и инфарктов миокарда от уровней АД и эффекта антигипертензивной терапии для их профилактики границы этих уровней постоянно смещаются в направлении все меньших и меньших величин.
В настоящее время широко применяют суточное мониторирование АД с использованием неинвазивных автоматических приборов для длительной регистрации АД в амбулаторных условиях. Принцип работы большинства из них основан на использовании классической манжеты, надуваемой через заранее установленные интервалы микропроцессором, который подвешен у больного через плечо. Рекомендуемая программа суточного мониторирования АД предполагает регистрацию АД с интервалами в 15 минут в период бодрствования и в 30 минут – во время сна.
Таблица 3 – Классификация уровней АД (мм рт. ст.)
Исследование артериального давления
Величина давления в артериальной системе (АД) ритмично колеблется, достигая наиболее
высокого уровня в период систолы и снижаясь в момент диастолы. Это объясняется тем, что выбрасываемая при систоле кровь встречает сопротивление стенок артерий и массы крови, заполняющей артериальную систему, давление в артериях повышается и возникает некоторое
растяжение их стенок. В период диастолы АД понижается и поддерживается на определенном уровне за счет эластического сокращения стенок артерий и сопротивления артериол, благодаря чему продолжается продвижение крови в артериолы, капилляры и вены.
Уpовень АД зависит от величины сердечного выброса, емкости сосудистой (артериальной) системы, интенсивности оттока крови, напряжения стенок артериальных сосудов.
АД можно измерять прямыми и непрямыми методами.
Прямыеметоды применяются преимущественно в хирургической практике, они связаны с катетеризацией артерии и использованием специальных датчиков.
В повседневной практике наиболее распространен непрямой аускультативныйметод измерения АД, предложенный Н.С. Коротковым в 1905 г. Измерение производится с помощью сфигмоманометра. Обычно АД измеряют в плечевой артерии в положении пациента сидя или лежа на спине.
Для контроля за уровнем АД при его измерении необходимо строго соблюдать определенные правила. Если они не выполняются, можно получить неверный результат (завышение или занижение), что влияет на тактику лечения.
Как правильно измерять АД:
— измеряющий АД должен вкратце объяснить пациенту процедуру измерения, чтобы избежать
защитной реакции со стороны пациента, которая может послужить причиной повышения
— пациенту следует воздержаться от курения, приема пищи, кофе в течение 30 мин перед
— перед измерением необходимо отдохнуть в течение 5 мин;
— пациент должен расслабиться и воздержаться от разговоров во время измерения АД;
— пациенту необходимо удобно сесть, не скрещивая ноги, освободить руку от одежды. Не
рекомендуется накладывать манжету на ткань одежды, закатывать рукава с образованием
сдавливающих валиков из ткани — можно получить заведомо неправильный результат;
— руку при измерении АД следует положить так, чтобы она была на одном уровне с сердцем;
— прибор, с помощью которого производится измерение, должен быть откалиброван в
соответствии с межпроверочным интервалом и клинически апробирован;
— для того чтобы выяснить, есть ли разница между показаниями на левой и правой руках,
рекомендуется брать для сравнения первые же показания;
— для получения точных результатов необходимо пользоваться манжетой, соответствующей
объему (длине) руки (таблица). Длина внутренней камеры манжеты должна перекрывать как
минимум 80% длины окружности руки пациента. Если камера слишком мала, результат будет
завышенным, поскольку давление будет не полностью передаваться на артерию. Ширина
внутренней камеры манжеты определяет длину пережимаемого участка артерии. Слишком
узкая или слишком широкая манжета может быть причиной неправильных показаний;
— манжета накладывается на плечо таким образом, чтобы между ней и поверхностью плеча
оставалось расстояние размером в палец, а нижний край манжеты был на 2-3 см выше
— между двумя измерениями необходимо делать интервал не менее 2 мин. Если разница между
результатами более 5 мм рт. ст., необходимо произвести еще одно измерение;
— измерять АД рекомендуется при артериальной гипертензии 2 раза в день: утром (после
пробуждения и утреннего туалета) и вечером (в 21.00-22.00), а также в случаях плохого
самочувствия при подозрении на подъем АД. Результаты измерений лучше записывать в
дневник для того, чтобы в дальнейшем посоветоваться с врачом относительно лечения.
Иногда при измерении АД аускультативным методом можно встретиться с двумя важными в практическом отношении феноменами: «бесконечным тоном Короткова» и феноменом «аускультативного провала».
Феномен «аускультативного провала». Иногда у больных с артериальной гипертензией при измерении АД аускультативным методом после появления первых тонов, соответствующих систолическому АД, звуки Короткова полностью исчезают, а затем, после снижения давления в манжетке еще на 20-30 мм рт. ст., появляются вновь. Феномен «аускультативного провала» связан с резким повышением тонуса периферических артерий. Это следует иметь в виду при измерении АД у больных с артериальной гипертензией, ориентируясь при первоначальном нагнетании воздуха в манжету не на аускультативную картину, а на исчезновение пульсации на лучевой или плечевой артерии (пальпаторно). В противном случае возможно ошибочное определение значений систолического АД на 20-30 мм рт. ст. ниже, чем истинное систолическое АД.
К современным методам исследования АД относится суточное мониторирование АДс помощью специальных датчиков. Этот метод позволяет изучить или зарегистрировать изменения АД в течение длительного времени, диагностировать артериальную гипертонию, подобрать лекарственные препараты для лечения больных с гипертонической болезнью, оценить их эффективность или оценить показатели гемодинамики при неотложных состояниях.
АД у здоровых людей подвержено физиологическим колебаниям в зависимости от физической нагрузки, эмоционального напряжения, положения тела, времени приема пищи и других факторов. Наиболее низким АД бывает утром, натощак, в покое. В дневное время отмечаются два пика повышения АД (между 9.00 и 11.00 и около 18.00). Вечером и ночью АД снижается, и его минимум отмечается около 2.00 и 5.00 утра. Такой суточный ритм АД выявлен как у здоровых людей, так и у многих пациентов с артериальной гипертензией, отличается только уровень повышения АД. У других групп больных с артериальной гипертензией регистрируются максимальные повышения АД в вечерние и утренние часы.
Пульсовое АД — разница между систолическим и диастолическим АД.
Источники: http://giperton.com/diagnostika, http://lektsii.org/11-58491.html, http://megaobuchalka.ru/8/35427.html


