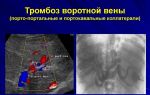
Артериальное давление после стентирования
Повторный инфаркт после стентирования
Какое давление при инсульте?

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Инсульт – это опасная патология, которая характеризуется нарушением кровообращения в головном мозге и структурными изменениями, возникающими в результате этого патологического процесса. Артериальное давление при инсульте – важная составляющая диагноза, именно из-за этого показателя и нарушается обычный процесс функционирования мозга, что приводит к инвалидизации пациента.
Механизм появления и развития инсульта
Перед тем как ответить на вопрос, какое давление при инсульте, нужно отличить две формы болезни. Инсульт бывает двух видов:
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- геморрагический (кровоизлияние в мозг);
- ишемический (инфаркт мозга).
В обоих случаях артериальное давление при инсульте сыграло не последнюю роль. Геморрагический вид развивается в том случае, когда артериальное давление у человека пониженное и резко повысилось по каким-то причинам до критических отметок. При этом необязательно иметь в анамнезе гипертоническую болезнь.
Геморрагический инсульт может возникнуть, если типичное давление человека находилось на отметках в 150/100 мм рт. ст., но резко поднялось до показателей 220/150 мм рт. ст. В таком случае мелкие кровеносные сосуды не выдерживают перенапряжения и лопаются с последующим кровоизлиянием и формированием гематомы.
Если инсульт ишемический, то вероятно, что у пациента есть в анамнезе гипертоническая болезнь, а также склонность к тромбозу или атеросклерозу. В случае резкого повышения показателей артериального давления, тромб отрывается от стенки крупного сосуда и поступает с током крови в мозг, где и закупоривает небольшой сосуд. Показатели давления при ишемическом инсульте — от 200/100 мм рт. ст. до 250/180 мм рт. ст. и выше.
В результате участок мозга недополучает кровь, что вызывает локальный отек, формирование некротического участка и повышение давления. Геморрагический инсульт развивается быстрее, чем ишемический и зона некроза в таком случае увеличивается. Тяжесть состояния человека зависит от количества умерших нервных клеток в процессе.
Первая реакция организма
Повышение показателей артериального давления после инсульта – это нормально. Нельзя сбивать повышенное давление самостоятельно. Артериальная гипертензия возникает как защитный механизм организма, она уменьшает и локализует патологический процесс в мозге, и продолжает кровоснабжать целостные участки.
Причины такого явления:
- Нарушение регуляции мозгового кровоснабжения.
- Повышение давления внутри черепа.
- Увеличение содержания норадреналина в крови.
Именно показатели повышенного артериального давления поддерживают мозговую перфузию. Нормальное значение систолического АД находится на уровне 180 мм рт. ст. Есть отдельные мозговые зоны, которые еще подлежат восстановлению, они называются полутенью или пенумброй. Если артериальное давление падает, то такие «пограничные» клетки также становятся нежизнеспособными. Низкие показатели АТ в первые дни после инсульта способствуют увеличению патологического процесса и большего количества отрицательных последствий.
Лечение инсульта разное в зависимости от формы. В любом случае пациента как можно скорее нужно доставить в стационар. Если патология имеет ишемический характер, то в терапевтическое окно, в течение трех часов, можно применить реперфузионную терапию. Тромб, который закупорил сосуд, рассосется, и давление можно будет постепенно снижать.
Инсульт важно вовремя выявить и облегчить последствия. Симптоматика микроинсульта такая:
- Увеличение показателей систолического/верхнего артериального давления на 10–15 единиц в сравнении с нормальными цифрами.
- Головокружение и шум в ушах с носовыми кровотечениями.
- Нарушение координации движений, шаткая или шаркающая походка.
- Слабость, ухудшение зрения и почерка.
Микроинсульт требует обращения к врачу, поскольку после такого состояния в десятки раз повышается риск возникновения обширного инсульта. Нельзя списывать симптоматику на стрессовую ситуацию, особенно если до этого возник гипертонический криз.
Симптомы обширного инсульта похожи на проявления микроинсульта, но они более длительные и глубокие. Возможно присоединение потери сознания, подключение судорог или перезов частей тела. Наблюдается слабость в конечностях, а артериальное давление повышается при этом на 40–50 единиц.
Как резко повышенное, так и резко пониженное давление после инсульта приводят к смертельным исходам с одинаковой частотой.
Период восстановления
Период восстановления после инсульта – это время, когда нужно быть максимально осторожным. Если возникновение патологического состояния было спровоцировано высоким давлением, и разновидность инсульта была геморрагической, то у 60% пациентов на пятый–шестой день возникает рецидив, то есть повторный прорыв сосудов головного мозга.
Как только были купированы первые признаки болезни и остановлено кровотечение, стоит назначить максимально мягкие гипотензивные препараты. Оптимальный показатель для периода восстановления – 150 мм рт. ст. Этот показатель должен поддерживаться специалистами, если пациент старше 60 лет или устанавливается самостоятельно у некоторых больных. В это время пониженное давление после инсульта – неопасно для здоровья.
В период восстановления еще нельзя применять диуретики, которые могут спровоцировать рецидив болезни. Контролируется профиль АД, показатель измеряется каждые три часа. В качестве корректоров высокого артериального давления применяются:
- «Каптоприл»;
- «Эналаприл»;
- «Клонидин» или «Клофелин»;
- «Бензогексоний»;
- «Пентамин».
При низком давлении в острый или восстановительный период важно исключить сердечную патологию и инфаркт миокарда.
Реабилитационный период
В реабилитационном периоде в зависимости от количества потерянных нейронов при инсульте наблюдаются такие состояния, как:
- параличи, парезы конечностей или частей тела;
- утрудненная речь;
- потеря памяти;
- тревожность;
- страх смерти.
Мониторинг артериального давления необходимо проводить пожизненно в профилактических целях. У молодых пациентов показатели на тонометре приходят в норму спустя два–три месяца после инсульта. Пациентам любого возраста нужно проходить профилактические осмотры у терапевта раз в два месяца после перенесенного инсульта и получать препараты для восстановления организма.
Стентирование сосудов: показания, операция, реабилитация
Сужение сосудов (стеноз) вследствие атеросклероза представляют большую опасность для человека. В зависимости от того, какой сосуд поражен, уменьшение просвета может привести к ишемической болезни сердца (ИБС), нарушению мозгового кровообращения, атеросклерозу нижних конечностей и еще ряду серьезных заболеваний. Для восстановления проходимости артерий существует несколько методик, основные из которых: консервативное лечение, ангиопластика, стентирование сосудов сердца и других пораженных артерий, аортокоронарное шунтирование.
 Вначале сужение просвета практически не сказывается на состоянии человека. Но когда стеноз увеличивается более чем на половину, появляются признаки нехватки кислорода в органах и тканях (ишемия). В таком случае консервативное лечение обычно оказывается бессильным. Требуются более эффективные методы терапии – внутрисосудистые хирургические вмешательства.
Вначале сужение просвета практически не сказывается на состоянии человека. Но когда стеноз увеличивается более чем на половину, появляются признаки нехватки кислорода в органах и тканях (ишемия). В таком случае консервативное лечение обычно оказывается бессильным. Требуются более эффективные методы терапии – внутрисосудистые хирургические вмешательства.
Один из способов лечения ишемиии – стентирование. Это малоинвазивный эндоваскулярный метод вмешательства, цель которого – восстановить просветы в артериях, пораженных атеросклерозом.
Чрескожно в пораженный участок сосуда вводится специальный катетер, на конце которого находится баллон. В месте нарушения кровотока баллон раздувается и расширяет стенки сосуда. Чтобы просвет сохранился, в артерию устанавливают специальную конструкцию, играющую в дальнейшем роль каркаса. Такая конструкция называется стентом.
Область применения стентирования
- Стентирование коронарных артерий требуется при появлении симптомов ишемической болезни сердца (ИБС), а также при повышенной вероятности инфаркта миокарда. При ИБС нарушается кровоснабжение миокарда, и сердце не получает достаточного для нормального функционирования количества кислорода. Клетки сердечной мышцы начинают голодать, а затем может произойти и некроз тканей (инфаркт миокарда). Основной причиной ИБС является атеросклероз коронарных сосудов, доставляющих кровь к сердцу. Из-за него внутри стенок артерий образуются холестериновые бляшки, сужающие просвет.Иногда стентирование сердца проводят в остром периоде инфаркте миокарда. Если операция проведена в течение первых шести часов с момента развития инфаркта, восстановление нормального кровотока нередко позволяет спасти больному жизнь и уж точно снижает риск развития необратимых изменений в миокарде.
- Стентирование артерий нижних конечностей – наименее травматичный и в то же время очень эффективный метод лечения заболеваний сосудов ног. При образовании бляшек и нарушении кровотока при ходьбе у пациента появляются боли в области бедер, ягодиц, в стопах и голенях. Развиваясь, заболевание приводит к самым тяжким последствиям, вплоть до гангрены.
- Стентирование сонных артерий – малотравматичное лечение, позволяющее восстановить просвет сосудов. Сонные артерии снабжают кровью головной мозг, и при их стенозе нарушается мозговое кровообращение. Во время операции устанавливаются помимо стента специальные защитные устройства с мембраной – фильтры. Они способны задерживать микротромбы, защищая мелкие сосуды мозга от закупорки, но не препятствуя при этом кровотоку.
- Рестеноз коронарной артерии после ангиопластики. После этой процедуры через 3–6 месяцев у 50% пациентов происходит рестеноз – повторное сужение сосуда в этом же месте. Поэтому для уменьшения вероятности рестеноза ангиопластику обычно дополняет стентирование коронарных сосудов.
- У пациентов с ИБС, перенесших аортокоронарное шунтирование, через десять-пятнадцать лет после операции может произойти стенозирование шунта. В этом случае стентирование становится альтернативой повторной операции коронарного шунтирования.
Видео: 3D-анимация процесса стентирования
Типы стентов
Задача стентов – обеспечить поддержание стенок закупоренного сосуда. На них ложится большая нагрузка, поэтому изготавливают эти конструкции из передовых высокотехнологичных материалов высочайшего качества. В основном это инертные сплавы из металлов.
В современной медицине существует несколько сотен видов стентов. Они различаются по конструкции, виду ячеек, типу металла, покрытию, а также способом доставки в артерии.
Основные типы коронарных стентов:

- Простые металлические без покрытия. Это наиболее часто использующийся тип стентов. Обычно используются в суженных артериях средней величины.
- Стенты, покрытые специальным полимером, дозировано выделяющим лекарственное вещество. Они позволяют существенно уменьшить риск рестеноза. Однако стоимость таких стентов значительно выше цены обычных. К тому же они требуют более длительного приема антитромбоцитарных препаратов – около 12 месяцев, пока стент выделяет лекарство. Прекращение терапии может привести к тромбозу самой конструкции. Применение стента с покрытием рекомендуется в артериях маленького размера, где вероятность новой закупорки выше, чем в средних.
Преимущества стентирования
- Не требуют длительной госпитализации.
- Организм быстро восстанавливается после операции.
- Осуществляется под местным обезболиванием, что позволяет проводить лечение даже тем пациентам, которым противопоказано традиционное хирургическое вмешательство.
- Операция малотравматична – не требует вскрытия различных участков тела, например, грудины при шунтировании, когда проводится операция на сердце.
- Вероятность возникновения осложнений минимальна.
- Менее дорогостоящее лечение по сравнению с обычными операциями.
Противопоказания к стентированию сосудов
- Диаметр артерии меньше 2,5–3 мм;
- Плохая свертываемость крови;
- Тяжелая почечная или дыхательная недостаточность;
- Диффузное стенозирование — поражение слишком большой области;
- Аллергическая реакция на йод – компонент рентгенконтрастнго препарата.
Как проводится стентирование?
До проведения вмешательства пациент проходит ряд обследований, одно из них коронарография – метод рентгенологического обследования, с помощью которого можно выявить состояние артерий и точно определить место.
 Перед операцией пациенту вводится препарат, уменьшающий свертываемость крови. Выполняется обезболивание – обычно это местная анестезия. Кожа перед введением катетера обрабатывается антисептиком.
Перед операцией пациенту вводится препарат, уменьшающий свертываемость крови. Выполняется обезболивание – обычно это местная анестезия. Кожа перед введением катетера обрабатывается антисептиком.
Вначале обычно делается ангиопластика: производится прокол на коже в области пораженной артерии и с помощью катетера аккуратно вводится баллон; дойдя до места сужения баллон надувается, расширяя просвет.
На этом же этапе за местом сужения может быть установлен специальный фильтр – чтобы предупредить дальнейшую закупорку и развития инсульта.
В результате операции просвет артерии открывается, но для сохранения нормального кровотока устанавливается стент. Он будет поддерживать стенки сосуда, чтобы предотвратить возможное сужение.
Чтобы установить стент врач вводит еще один катетер, оснащенный надувающимся баллоном. Стент вводится в сжатом виде, а когда в месте сужения баллон раздувается, металлическая конструкция расправляется и фиксируется на сосудистых стенках. Если поражение имеет высокую протяженность, то одновременно могут быть установлены сразу несколько стентов.
По окончании операции инструменты извлекаются. Все действия хирург контролирует с помощью рентгеновского монитора. Операция продолжается от 1 до 3 часов и не вызывает у больного болевых ощущений. Будет немного неприятно лишь в тот момент, когда баллончик раздувается – кровоток в это время ненадолго нарушается.
Видео: репортаж с операции по коронарному стентированию
Возможные осложнения после процедуры
Примерно в 90% случаев после установки стента нормальный ток крови по артериям восстанавливается и никаких проблем не возникает. Но в некоторых случаях возможны такие осложнения:
- Нарушение целостности стенок артерии;
- Кровотечение;
- Проблемы с функционированием почек;
- Образование в месте прокола гематом;
- Рестенозирование или тромбирование в зоне стентирования.
Одним из возможных осложнений является закупоривание артерии. Это бывает крайне редко, и когда это происходит, пациента срочно направляют на аортокоронарное шунтирование. Лишь в 5 случаях из 1000 требуется экстренная операция, но пациенту нужно быть готовым к такой вероятности.
Осложнения при данной операции происходят довольно редко, поэтому стентирование сосудов является одной из самых безопасных хирургических процедур.
Послеоперационный период и реабилитация
После такого хирургического вмешательства, как стентирование, пациент должен некоторое время соблюдать постельный режим. Лечащий врач контролирует появление возможных осложнений, а при выписке дает рекомендации по диете, приему лекарства, ограничениях и т.д.
В первую неделю после операции следует ограничить физические нагрузки и не поднимать тяжести, нельзя принимать ванну (только душ). В это время нежелательно садиться за руль автомобиля, а если работа пациента связана с перевозкой грузов или пассажиров, то водить не следует, по крайней мере, в течение 6 недель.

Жизнь после стентирования предполагает соблюдение некоторых рекомендаций. После установки стента начинается кардиологическая реабилитация пациента. Ее основой являются диета, ЛФК и позитивный настрой.
- Лечебной физкультурой нужно заниматься практически ежедневно минимум по 30 минут. Пациент должен избавиться от лишнего веса, привести в форму мышцы, нормализовать давление. Последнее значительно уменьшает вероятность развития инфаркта миокарда и кровоизлияния. Сокращать физические нагрузки не следует и по окончании реабилитации.
- Особое внимание нужно обратить на питание – необходимо соблюдать определенный рацион питания, который поможет не только нормализовать вес, но и повлиять на факторы риска проявления ИБС и атеросклероза. Диета после стентирования сосудов сердца или других сосудов должна быть направлена на снижение показателей «плохого» холестерина — ЛПНП (липопротеиды низкой плотности).
Питание после инфаркта и стентирования должно быть подчинено следующим правилам:
- Минимизировать жиры – необходимо исключить продукты, содержащие животные жиры: жирные сорта мяса и рыбы, молочные продукты высокой жирности, икра, моллюски. Кроме того, следует отказаться от крепкого кофе, чая, какао, шоколада и пряностей.
- Количество продуктов с высоким содержанием полиненасыщенных жирных кислот, наоборот, нужно увеличить.
- Включать в меню больше овощей, фруктов, ягод и злаков – они содержат сложные углеводы и клетчатку.
- Для приготовления пищи вместо сливочного использовать только растительное масло.
- Ограничить прием соли — не более 5 г в день.
- Разделить питание на 5–6 приемов, причем последний делать не позднее, чем за три часа до сна.
- Суточная калорийность всех употребляемых продуктов не должна превышать 2300 ккал.

Даже если пациент чувствует себя хорошо, после внедрения стента он должен:
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Принимать назначенные врачом лекарства, предупреждающие риск образования тромбов. Обычно это плавикс и аспирин. Это эффективно предотвращает тромбообразование и закупоривание сосудов, и как следствие, снижает риск инфаркта и увеличивает продолжительность жизни.
- Соблюдать антихолестериновую диету и принимать препараты, снижающие холестерин в крови. Иначе продолжится развитие атеросклероза, а значит, будут появляться новые бляшки, сужающие сосуды.
- При повышенном давлении принимать лекарства для его нормализации – ингибиторы АПФ и бета-блокаторы. Это поможет уменьшить риск развития инфаркта миокарда и инсульта.
- Если пациент страдает сахарным диабетом – соблюдать строгую диету и принимать препараты для нормализации уровня сахара в крови.
Многих пациентов волнует вопрос: могут ли они получить инвалидность после стентирования? Операция улучшает состояние человека и возвращает ему нормальную трудоспособность. Поэтому само по себе стентирование не является показанием к назначению инвалидности. Но при наличии сопутствующих состояний, пациент может быть направлен на МСЭ.
Сравнение стентирования и шунтирования: их плюсы и минусы
Если сравнивать, что лучше – стентирование или шунтирование, для начала нужно определиться, чем они различаются.
Стентирование, в отличие от шунтирования, эндоваскулярный метод и проводится без вскрытия грудной клетки и осуществления крупных разрезов. Шунтирование же чаще всего это полостная операция. С другой стороны, установка шунта является более радикальным методом, позволяющим справиться со стенозом при множественной закупорке или полном перекрытии. Стентирование в таких ситуациях зачастую оказывается бесполезным или невозможным.
Стентирование чаще всего используется для лечения молодых пациентов с небольшими изменениями сосудов. Пожилым пациентам с серьезными поражениями все-таки показана установка шунта.
При операции стентирования достаточно местной анестезии, а при установке шунта приходится не только использовать общий наркоз, но и подключать больного к аппарату искусственного кровообращения.
Существущая после стентирования риск образования тромбов вынуждает пациентов долгое время принимать специальные препараты. Кроме того, возможен и рестеноз. Новые поколения стентов, конечно, помогают решать эти проблемы, но, тем не менее, это случается. Шунты тоже не идеальны – они, как и любые сосуды, подвержены дегенеративным процессам, атеросклерозу и т.д., поэтому через какое-то время могут выйти из строя.
Сроки восстановления также различаются. После малоинвазивного стентирования больной может покинуть клинику уже на следующий день. Шунтирование предполагает более длительный период восстановления и реабилитации.
И тот, и другой метод имеет свои недостатки и преимущества, отличается и их стоимость. Выбор способа лечения происходит индивидуально и зависит исключительно от особенностей заболевания в каждом конкретном случае.
Стоимость операции по стентированию
Сколько стоит стентирование сосудов сердца? В первую очередь стоимость операции зависит от того, с какими артериями придется работать, а также от страны, клиники, инструментария, оборудования, типа, количества стентов и других факторов.
Это высокотехнологичная операция, требующая использования специальной рентгенохирургической операционной, оснащенной сложным дорогостоящим оборудованием. В России, как и в других странах, где проводят такие операции, они выполняются по новейшим методикам высококвалифицированными специалистами. поэтому она не может стоить дешево.
Цены на стентирование сосудов сердца различаются в разных странах. Так, например, стентирование в Израиле стоит от 6 тысяч евро, в Германии – от 8 тысяч, в Турции – от 3,5 тысяч евро. В российских клиниках эта процедура несколько ниже по цене – от 130 тысяч рублей.
Стентирование – одна из самых популярных операций в сосудистой хирургии. Она малотравматична, приносит хорошие результаты и не требует длительного восстановления. Все, что должен делать пациент в период реабилитации – это соблюдать режим питания, не избегать физических нагрузок и принимать лекарственные препараты.
Видео: всё о стентировании сердца
Инъекции при давлении
- 1 Когда обязательно применяют?
- 2 Как при давлении делают уколы?
- 3 Препараты
- 4 Для использования в стационаре
- 4.1 Экстренная помощь
- 5 Литические смеси
- 6 Магнезия при давлении
- 7 Горячие уколы
- 8 Когда можно обойтись без инъекций?
Когда таблетки не помогают, назначаются уколы от повышенного давления. Это связано с осложненным течением гипертонического криза, когда скачок АД негативно влияет на важные внутренние органы человека. Важно понимать, на каком этапе криза необходимо вызывать «Скорую помощь», а когда можно сбить высокое давление самостоятельно.

Когда обязательно применяют?
Обычно для снижения АД используют таблетки, но бывают случаи, когда без уколов не обойтись. Это происходит, когда гипертонический криз осложняется отеком легких, феохромоцитомой, разрывом аорты, инфарктом миокарда. Это представляет реальную опасность для пациента, поэтому лечение должно производиться как можно быстрее — в первые 30—60 минут.
Разрыв аорты характерен для людей старшего возраста, с развитым атеросклерозом. Пациент себя постоянно плохо чувствует из-за нарушенных компенсаторных механизмов. Причина заключается в неправильном подборе лекарственных препаратов или нерегулярном их приеме. Колебания АД вызывают развитие аневризмы. На ее месте образуется разрыв во время очередного приступа. Если вовремя диагностировать болезнь и уколоть понижающие АД препараты, можно продлить жизнь пациента. У молодых людей иногда диагностируют опухоль внутренней области надпочечников — феохромоцитому. При высоком давлении постоянно происходят приступы, которые купируют инъекцией «Фентоламина» (вводится внутримышечно). Эти уколы нужно ставить каждый день. После операции по удалению новообразования симптом исчезает.
Вернуться к оглавлению
Как при давлении делают уколы?
 При острых болевых симптомах делают инъекции раствором анальгина с димедролом.
При острых болевых симптомах делают инъекции раствором анальгина с димедролом.
Уколы от высокого давления применяют при проявлении осложнений гипертонии. Для купирования приступа вызывают «Скорую помощь», если есть возможность, близкий человек колит смесь «Папаверина», «Анальгина» и «Дибазола». «Димедрол» и «Анальгин» устраняют болевые синдромы. «Папаверин» в комбинации с остальными лекарствами снижает напряжение в артериях, благодаря чему используется для понижения АД.
Вернуться к оглавлению
Для лечения высокого артериального давления врач назначает комплекс препаратов. Специалист наблюдает за состоянием пациента: корректируется доза, при необходимости делает замены на аналоги. Чтобы повысить эффект, используются медикаменты прологированного действия.
Пациенты, страдающие от гипертонии продолжительное время, умеют сами купировать приступы. Под язык кладется таблетка «Катопресса», «Коринфара» или «Нифедилина», и уже через 15 минут наступает облегчение. Эти таблетки удерживают состояние больного в норме 4—6 часов. Если повторный прием препарата не дает положительного эффекта, и все еще чувствуется тошнота, головная боль — нужно обратиться к врачу.
Вернуться к оглавлению
Для использования в стационаре
 Чрезмерное повышение артериального давления приводит к гипертоническому кризу.
Чрезмерное повышение артериального давления приводит к гипертоническому кризу.
Осложненный ГК влияет на состояние всего организма: поражаются органы дыхания, работа сердечной мышцы, кровоток в мозге. Результатом этих изменений может быть инсульт или инфаркт миокарда. Если при этом имеются хронические болезни сосудов или сердца, вероятность осложнений еще выше. Если во время приступа давление увеличивается до 220/120 мм ртутного столба, повреждается нервная система.
Чем опасно высокое давление при стентировании?
18.09.2015, Любовь Николаевна
Принимаемые препараты: Беталок зок, лизиноприл, аспирин кардио
Заключение ЭКГ, УЗИ, др. исследований: стентирование сонной и сердечной артерии
Жалобы: боли в груди, слабость, повышается давление
После операции прошло 1.5 года. Принимаю только лизиноприл и аспирин кардио. Чем опасно высокое давление при стентировании и нужна ли будет повторная операция.
Еще статьи на эту тему:
5 Комментариев
Здравствуйте, Любовь Николаевна! Учитывая наличие у Вас ишемической болезни сердца, по поводу которой проводилось стентирование коронарных артерий, по современным стандартам необходимо принимать кроме перечисленных Вами препаратов еще и бета-адреноблокаторы (беталок, эгилок, конкор и т.д.) и статины (аторвастатин, розувастатин). Повышенные цифры АД после стентирования могут приводить к спазму коронарных артерий на других участках, где нет стента, но есть атеросклеротическая бляшка, что является фактором риска развития инфаркта миокарда или нестабильной стенокардии (угрожающие жизни состояния). Поэтому давление нужно строго держать под контролем. Если на фоне лизиноприла АД сохраняется повышенным есть смысл обсудить с Вашим врачом возможность замены препарата на другой, в оптимальных дозах. Что касается вопроса о повторной операции, то важно понимать, что здесь все зависит от состояния сосудов сердца (коронарных артерий), степени выраженности атеросклероза, насколько бляшка перекрывает просвет сосуда. Для этого используют лучевые методы диагностики (коронароангиография, компьютерная томография). Не исключено, что в определенный момент Вам потребуется повторная операция по стентированию артерий сердца. Будьте здоровы!
Доктор, спасибо вам огромное за обратную связь,вашу авторитетную консультацию!
Как вы можете прокомментировать препарат, под названием ГИПЕРТОФОРТ, который очень активно предлагается через интернет-магазины? Почитала отзывы,просто сказка, какая то! Почему его не предлагают в кардиоцентрах? Спасибо.
Добрый день, Любовь Николаевна! Напиток от повышенного давления Гипертофорт не является лекарственным средством. В своей практике подобные препараты я не использую. Поэтому что-то комментировать в отношении него не стану. Хочу лишь заметить, что существуют лекарственные препараты, положительное влияние которых на продолжительность жизни клинически доказана. Думаю, в Вашей ситуации логично применять гипотензивные препараты именно такого плана, в рациональных и эффективных дозировках. Посоветуйтесь с лечащим доктором по данному вопросу. Будьте здоровы!
Здравствуйте .Очень прошу помочь советом .
Моя мама гипертоник,страдающая ИБС, в начале 2017 ей провели стентирование,поставили 3 стента, один из них чуть ли не по дуге аорты, как объяснили врачи, 1% удачи спас её от инфаркта обширного с последствиями.
Прошла реабилитацию в санатории, брала больничный на некоторое время.
Чувствовала себя по-разному в течение месяцев реабилитации,спустя 5-6 мес после операции,полетела заграницу даже отдыхать.
Отдых закончился — она вышла на работу, сейчас скачки давления её просто замучали, всю жизнь она ходила с давлением под 140/90, думали проблема решится после стентирования,н о не тут-то было, давление повышается иногда даже до 170/100,140/100,лекарства ,что ей назначили при выписке все пьёт-аторвастатин ,кардиомагнил, клопидогрел, плюс ещё лозап, вроде как ещё норваск. Во время подъема давления-кладёт Капотен под язык, не помогает, давление вечером поднимается, в голове говорит происходит что-то странное-головокружение, слабость, общее состояние организма, извините за жаргон ,-«овощ», утром и днём немного лучше ситуация.
Устала бедная от этих состояний,не может жизнью наслаждаться, руки опускаются, обратились к кардиологу в той больнице-дала понять,что ей не особо это интересно и нет времени.
Что идёт не так,что-то с сосудами, потому как вечером в течение получаса измеряем давление от 170 скачет до 150-140,ниже опускается редко, по ощущениям говорит будто, в сосудах кровь идёт с напряжением потом кое-как порывается становится легче и опять скачек давления,боль появлялась редко отдавала в ключицу и левую область,не пекло, был дискомфорт и побаливало.
Боюсь этих признаков,так как из стенозов,как сообщили нам в начале,есть стеноз на 60%,с которым можно жить.
Что -то не так с терапией лекарственной?
Куда обращаться,что делать, какие обследования, какие препараты, куда ее бедную направить,так уже невозможно и тяжело на все это смотреть,пожалуйста, очень буду благодарна за помощь.
Судя по всему, необходимо либо увеличить дозы препаратов от давления которые она уже принимает или добавить еще один два препарата. Это под силу сделать вашему терапевту. Одного Лозапа и Норваск тут явно не достаточно. Но не всегда подобрать лечение оказывается просто, тут нужно пробовать ту или иную схему и запастись терпением.
Инфаркт и давление: показатели до и после приступа, способы нормализации состояния

Нередко пациенты, страдающие разными заболеваниями сердечно-сосудистой сферы, интересуются вопросом повышенного артериального давления и инфаркта миокарда.
Действительно, данное нарушение коронарного кровообращения существенным образом влияет на общее состояние гемодинамики, провоцируя изменение со стороны ее нормальных показателей.
Ведь при инфаркте в большинстве клинических случаев диагностируется сниженное или повышенное АД, которое ухудшает течение основного недуга, способствует быстрому развитию его осложнений и даже может являться причиной летального исхода пациента.
К сожалению, в ряде случаев инфаркт протекает бессимптомно. При таком варианте развития событий именно изменения артериального давления могут подтолкнуть врача и самого больного к мысли о необходимости более детального исследования заболевания.
Поэтому отклонение уровня АД при некрозе миокарда является не только одним из факторов риска возникновения патологического состояния, но и представляет собой неспецифический симптом болезни, позволяющий определить истинную природу недуга.
 При инфаркте миокарда результат заболевания во многом зависит от своевременности его диагностики и быстроты оказания медицинской помощи. Поэтому каждый «сердечник» должен знать, как распознать первые признаки недуга, чтобы при их появлении немедленно обратиться за помощью к специалистам.
При инфаркте миокарда результат заболевания во многом зависит от своевременности его диагностики и быстроты оказания медицинской помощи. Поэтому каждый «сердечник» должен знать, как распознать первые признаки недуга, чтобы при их появлении немедленно обратиться за помощью к специалистам.
Главным симптомом патологического состояния, которое сопровождается отмиранием участка миокардиальной ткани, является интенсивная боль в области грудины (больше справа), иррадиирующая в правое плечо, дистальные отделы верхней конечности, эпигастральную область или правую мочку уха.
Подобные болевые ощущения напоминают приступ стенокардии, но отличаются от него длительностью и отсутствием анальгезирующего эффекта от приема таблетки нитроглицерина.
Все признаки инфаркта условно можно разделить на две группы:
- типичные симптомы;
- нетипические проявления заболевания.
К первой группе признаков некроза миокарда относятся боли в области сердца давящего характера, которые сопровождаются одышкой и появлением чувства страха смерти.
Подобные ощущения со временем осложняются аритмией. Также у пациента наблюдается общая слабость, паника, недомогание и потеря сознания.
Пульс у таких больных в остром периоде болезни учащается, на лбу выступает холодных пот, а по телу наблюдается подергивание мышц. Нетипические проявления заболевания характеризуются возникновением выраженной икоты, рвоты и постоянной тошноты. Нередко пациенты предъявляют жалобы на боли в верхних отделах живота, которые не всегда сопровождаются кардиалгией.
Спустя сутки в крови больного человека скапливается огромное количество продуктов жизнедеятельности отмерших сердечных клеток, провоцирующих нарастание симптомов общей интоксикации с повышением температуры тела и признаками расстройства сознания.
Какое давление при инфаркте: низкое или высокое?
 На ранних этапах формирования некроза миокардиальной мышцы давление у человека начинает стремительно повышаться, даже если до этого он не страдал гипертонией.
На ранних этапах формирования некроза миокардиальной мышцы давление у человека начинает стремительно повышаться, даже если до этого он не страдал гипертонией.
Но подобное состояние – явление временное. Уже к концу первых суток от появления симптомов инфаркта показатели АД снижаются и остаются на таком уровне в течение всей болезни, то есть уже не поднимаются.
Изменению АД способствует сразу два механизма:
- изменение гемодинамики в результате острой коронарной патологии;
- сбой сопротивления сосудистой стенки.
Может ли быть при нормальном давлении?
Случается, что при инфаркте миокарда артериальное давление не изменяется на протяжении длительного промежутка времени, оставаясь вполне нормальным.
Нормальное АД при инфаркте связано со следующими особенностями организма:

- периферической сопротивляемостью;
- снижением минутного объема крови.
Наиболее часто нормализация артериального давления при некрозе участка сердечной мышцы встречается у гипертоников.
Поэтому у данной категории пациентов диагностировать патологический процесс, опираясь на данные изменения гемодинамических показателей, сложнее.
Какое давление после инфаркта?
Для постинфарктного кардиосклероза характерными являются заниженные показатели уровня АД, что связано с отсутствием изменений гемодинамики в периферических сосудах.
 К основным симптомам низкого АД относятся:
К основным симптомам низкого АД относятся:
- общая слабость и недомогание;
- пульсирующие болевые ощущения в области затылка;
- мигренозноподробные боли с одной стороны головы;
- снижение работоспособности;
- выраженная метеорологическая зависимость;
- дискомфорт за грудиной;
- ощущение недостатка кислорода;
- частая зевота;
- похолодание конечностей и онемение их дистальных отделов.
После перенесенного инфаркта миокарда люди нередко жалуются на сонное состояние, появление выраженного головокружения и потемнения в глазах при резком вставании с постели, полуобморочные состояния и периодическую тошноту.
Что делать при пониженном АД?
Возникновение симптоматики гипотензии в постинфарктном периоде связано в первую очередь с невыполнением самим пациентом всех рекомендаций лечащего врача относительно улучшения состояния своего здоровья.
Подобное патологическое состояние не следует игнорировать, ведь нередко оно может стать причиной развития повторного сердечного приступа.
При пониженном артериальном давлении после перенесенного инфаркта врачи советуют следующие мероприятия, направленные на повышение его показателей:

- питье крепкого чая или кофе в период резкого снижения АД;
- избегание повышенной физической активности, психо-эмоциональных расстройств;
- полноценный отдых и здоровый ночной сон;
- употребление экстракта женьшеня;
- профилактическое посещение барокамеры;
- физиотерапевтические процедуры, способствующие озонированию крови.
Если показатели артериального давления не удается поднять до нормального уровня самостоятельно, тогда человеку не следует игнорировать подобные патологические проявления, а немедленно обращаться за медицинской помощью, вызвав неотложку или обратившись непосредственно в кардиологический стационар.
Низкое АД после стентирования
Стентирование сердца представляет собой оперативное вмешательство, которое подразумевает установку специального стента в коронарные сосуды с целью расширения их просвета.

Стентирование сосудов сердца
Подобная хирургическая манипуляция позволяет увеличить диаметр венечных артерий и улучшить приток крови к миокарду, предупредив развитие его ишемии и инфаркта.
Несмотря на все положительные эффекты, часто после такой операции возникают изменения со стороны артериального давления, которое может как повышаться, так и снижаться.
Среди причин снижения показателей АД после стентирования выделяют:
- некорректно подобранные дозировки гипотензивных препаратов;
- снижение сопротивляемости стенки сосудов.
Что делать, если после операции давление продолжает падать, провоцируя появление патологических симптомов выраженной гипотонии и значительным образом нарушая общее состояние человека?
В первую очередь важно понимать, что ни при каких обстоятельствах не следует заниматься самолечением или игнорировать признаки постоперационной патологии.
В таких случаях целесообразно немедленно обращаться за консультацией к специалистам с выяснением основных причин возникновения изменений и квалифицированным решением проблемы путем назначения адекватной медикаментозной терапии, направленной на нормализацию показателей АД.
Видео по теме
Причины возникновения и характерные признаки инфаркта:

Как победить ГИПЕРТОНИЮ дома?
Чтобы избавиться от гипертонии и очистить сосуды, нужно.
Источники: http://giperton-med.ru/lechenie/povtornyj-infarkt-posle-stentirovaniya/, http://libemed.ru/otvety-vracha-2015/chem-opasno-vysokoe-davlenie-pri-stentirovanii/, http://gipertonia.pro/gipertonicheskij-kriz/infarkt-i-davlenie.html