Артериальное давление при бронхоспазме
Ваш дерматолог




Бронхоспазм
Большая медицинская энциклопедия
Автор: Ю. Н. Жилин.
Бронхоспазм – сужение просвета мелких бронхов и бронхиол. Бронхоспазм может возникать при различных заболеваниях органов дыхания как проявление аллергических реакций или при поражении их отравляющими веществами, а также как самостоятельное осложнение при хирургических и бронхоскопических вмешательствах.
Синоним бронхоспазма: бронхиолоспазм.
Большое значение в развитии бронхоспазма придают механическому раздражению волокон блуждающего и диафрагмального нервов, действию препаратов, обладающих парасимпатомиметической и антихолинэстеразной активностью, накоплению в организме биогенных аминов (гистамина, серотонина) и высвобождению их из тканевых депо.
Развитию бронхоспазма при бронхиальной астме и других заболеваниях бронхолёгочной системы способствуют инфекционно-аллергические факторы, непосредственно и рефлекторно воздействующие на холинергические структуры дыхательных путей. Попытка интубации или экстубации трахеи при активных вагусных рефлексах, недостаточная глубина анестезии, гиперкапния и гипоксия во время или после наркоза могут спровоцировать бронхоспазм.
Классификация
В зависимости от распространённости и степени сужения бронхов и бронхиол различают два вида бронхоспазма:
- парциальный, когда сохраняются участки нормально функционирующей лёгочной ткани;
- тотальный, при котором возникает полный спазм бронхиол и мелких бронхов.
Клинические проявления
Первыми симптомами парциального бронхоспазма являются:
- затруднённое дыхание с удлинённым выдохом,
- повышение тонуса дыхательной мускулатуры,
- появление сухих и влажных хрипов в лёгких,
- умеренная артериальная гипертензия на фоне относительной брадикардии,
- лёгкий акроцианоз,
- цианоз слизистых оболочек.
С прогрессированием бронхоспазма усиливается цианоз и потоотделение, нарастают сухие и влажные хрипы, дыхание становится свистящим, артериальная гипертензия сменяется гипотензией, а брадикардия – тахикардией.
При возникновении парциального бронхоспазма во время торакальных операций, сопровождающихся хирургическим пневмотораксом, наблюдается перераздутое лёгкое с участками ателектаза, которые расправляются при создании повышенного давления на вдохе в системе наркозного аппарата.
При переходе парциального бронхоспазма в тотальный:
- дыхание на вдохе и выдохе затрудняется,
- перестают прослушиваться дыхательные шумы и хрипы в лёгких.
Тотальный бронхоспазм, по существу, представляет «острую остановку лёгких» (В. П. Смольников) и характеризуется полным отсутствием дыхания и тяжёлыми нарушениями газообмена. После окончания операции и наркоза может возникнуть бронхоспазм, сочетающийся с частичным ларингоспазмом. У таких больных обнаруживается затруднённый выдох и форсированный вдох, явления гиперкапнии, гипоксии и респираторного ацидоза.
Диагностика
Диагноз тотального бронхоспазма не сложен, тогда как выявление парциального бронхоспазма, особенно его латентных форм, представляет известные трудности; в этих случаях симптоматика бронхоспазма может быть очень скудной. Наряду с лёгким цианозом, умеренной артериальной гипертензией отмечаются повышенное сопротивление искусственному вдоху и недостаточное спадение лёгкого на выдохе при визуальном контроле в условиях торакотомии. Стойкий дыхательный ацидоз при энергичной искусственной вентиляции лёгких подтверждает наличие скрытой формы парциального бронхоспазма.
Лёгкая степень бронхоспазма может остаться нераспознанной во время операции, а проявиться в послеоперационном периоде.
Дифференциальная диагностика
В дифференциальной диагностике бронхоспазма прежде всего следует исключить:
- механическую обтурацию бронхов инородных телом ,
- перегиб интубационной трубки,
- перекрытие её просвета перераздутой манжеткой,
- чрезмерно глубокое введение в бронх интубационной трубки с выключением из вентиляции интактных отделов лёгких .
Часто необходимо дифференцировать бронхоспазм с отёком лёгких , поскольку он может оказаться и терминальной стадией бронхоспазма: развитие бронхоспазма сопровождается вначале брадикардией в сочетании с артериальной гипертензией и малым пульсовым давлением вследствие увеличения диастолического артериального давления. При отёке лёгких развивается тахикардия на фоне артериальной гипертензии, нередко с увеличением пульсового давления вследствие повышения систолического артериального давления. На фоне значительной тахикардии развивается гипоксия миокарда, что может привести к желудочной фибрилляции и остановке сердца.
При бронхоспазме выделяется вязкая, тягучая «стекловидная» мокрота вследствие гиперсекреции трахеобронхиальных желёз.
При отёке лёгких выделяется пенистая кровянистая мокрота, образующаяся от проникновения в альвеолы транссудата, смешивающегося с воздухом.
Необходимо дифференцировать бронхоспазм с остро возникшим во время наркоза ателектазом, со спастическим состоянием, сопровождающим синдром Мендельсона в ближайшем послеоперационном периоде .
Бронхит и повышенное давление
Спровоцировать повышенное артериальное давление могут различные факторы и одними из них являются нарушения со стороны дыхательной системы у пациентов с бронхитом. Это заболевание характеризуется воспалительным процессом в бронхах, который требует незамедлительного лечения у квалифицированного врача. Если вовремя не приступить к терапии бронхита, больному грозит ряд осложнений, как со стороны дыхательной, так и сердечно-сосудистой системы.

Причины и симптомы бронхита
Воспалительное заболевание бронхов, называемое в медицине бронхит, провоцируют следующие факторы:
- Интоксикация организма различными токсическими веществами. Развивается болезнь при вдыхании в большом количестве пыли, выхлопных газов, производственных отходов.
- Бактериальная или вирусная инфекция. Воспаление в бронхах возникает после таких заболеваний, как коклюш, корь или грипп.
- Курение. Злоупотребление сигаретами становится пусковым механизмом для развития патологий дыхательной системы после любого инфекционного недуга.
Симптоматика при бронхите зависит от формы течения болезни:
Кроме перечисленных форм бронхита, выделяют еще одну — аллергическую. Пациенты с аллергическим бронхитом отмечают затяжной кашель и спазм бронхов. Проявляется симптоматика данного вида болезни непосредственно после контакта с аллергеном и стихает по мере прекращения контактирования с ним.
Повышение АД при бронхите
Наряду с нарушениями функционирования дыхательной системы у лиц с воспалением трубчатых ветвей трахеи можно обнаружить повышенное давление. Медики объясняют эту взаимосвязь следующим образом. Хронический бронхит считается опаснейшей патологией, которая сопровождается необратимыми изменениями в органах человека, отвечающих за дыхательный процесс и доступ воздуха в легкие. В результате затрудняется нормальное поступление в легкие воздуха, бронхи сужаются, появляется одышка и ограничиваются способности к физической активности. Дополняет эту цепочку высокие скачки артериального давления. Чаще всего страдают бронхитами и повышенным кровяным давлением курящие более 15-ти лет. Под действием никотина в бронхах происходят функциональные изменения, приводящие к гипертонической болезни.
Лечебные мероприятия
Пациентам при гипертонии и воспалительном заболевании бронхов требуется комплексное лечение, которое заключается в приеме лекарственных средств, направленных на снижение АД, и медпрепаратов для облегчения дыхания. Эффективны в борьбе с бронхитом ингаляции. Они способствуют разжижению мокроты и облегчению ее отхождения. Растворы, используемые для ингаляций, купируют воспалительные процессы, помогают расширить воздушные пути и значительно улучшить общее состояние больного. Процедура проводится с помощью ингалятора, 3—4 раза в стуки в течение 3—5-ти дней. В качестве лечебной жидкости для ингаляции используются растворы «Риванола», «Фурацилина» или «Хлорофиллипта», а также различные эфирные масла.
Особенности лечения бронхита и гипертонии
Начиная лечение гипертонии и воспалительного заболевания бронхов, в первую очередь нужно исключить провоцирующие факторы, а именно:
- бросить курить;
- сократить физические нагрузки;
- исключить из питания соль, перец, жареное и жирное;
- уменьшить на время объем потребляемой жидкости;
- ограничить потребление кофе, крепкого чая.
Чтобы нормализовать артериальное давление, больному рекомендуется принимать антигипертензивные лекарственные средства. Стоит учитывать, что некоторые медикаменты от бронхита отражаются на показателях кровяного давления, поэтому перед приемом того или иного лекарства необходимо изучить побочные эффекты, описанные в аннотации к препарату. Если в инструкции указано, что препарат повышает давление, то использовать его для лечения бронхита больным-гипертоникам противопоказано.
Для устранения воспалительного процесса в бронхах проводится антибактериальная терапия. Врач назначает лекарственные средства индивидуально для каждого пациента, основываясь на результатах его анализов. В обязательном порядке больному прописывают отхаркивающие медпрепараты, например, «Мукалтин» или корень солодки. Важны при терапии недуга и разжижающие медикаменты и мукорегулятры.
Особенности лечения артериальной гипертонии при хронических обструктивных заболеваниях легких
Авторы: Карпов Ю.А. (ФГБУ «НМИЦ кардиологии» Минздрава России, Москва), Сорокин Е.В.
Для цитирования: Карпов Ю.А., Сорокин Е.В. Особенности лечения артериальной гипертонии при хронических обструктивных заболеваниях легких // РМЖ. 2003. №19. С. 1048
РКНПК МЗ РФ, Москва

Х роническая обструктивная болезнь легких (ХОБЛ) – хроническое медленно прогрессирующее заболевание, характеризующееся необратимой или частично обратимой (при применении бронхолитиков или другого лечения) обструкцией бронхиального дерева. Хронические обструктивные заболевания легких широко распространены среди взрослого населения и нередко сочетаются с артериальной гипертонией (АГ). К ХОБЛ относят:
- Бронхиальную астму
- Хронический бронхит
- Эмфизему легких
- Бронхоэктатическую болезнь
Особенности лечения АГ на фоне ХОБЛ обусловлены несколькими факторами.
1) Некоторые гипотензивные средства способны повышать тонус мелких и средних бронхов, ухудшая тем самым вентиляцию легких и усугубляя гипоксемию. Назначения этих средств при ХОБЛ следует избегать.
2) У лиц с длительным анамнезом ХОБЛ формируется симптомокомплекс «легочного сердца». Фармакодинамика некоторых гипотензивных препаратов при этом изменяется, что следует обязательно учитывать в ходе подбора и проведения длительного лечения АГ.
3) Медикаментозное лечение ХОБЛ в ряде случаев способно существенно изменять эффективность подобранной гипотензивной терапии.
При физикальном исследовании поставить диагноз «легочного сердца» бывает трудно, поскольку большинство выявлемых при осмотре признаков (пульсация яремных вен, систолический шум над трехстворчатым клапаном и усиление 2–го сердечного тона над клапаном легочной артерии) малочувствительны либо неспецифичны.
В диагностике «легочного сердца» используют ЭКГ, рентгенографию, рентгеноскопию, радиоизотопную вентрикулографию, сцинтиграфию миокарда с изотопом таллия, однако самым иформативным, недорогим и простым методом диагностики является эхокардиография с допплеровским сканированием. С помощью этого метода можно не только выявить структурные изменения отделов сердца и его клапанного аппарата, но и довольно точно измерить давление крови в легочной артерии. ЭКГ признаки «легочного сердца» перечислены в таблице 1.

Важно помнить, что помимо ХОБЛ, симптомокомплекс «легочного сердца» может быть вызван целым рядом иных причин (синдром ночного апноэ, первичная легочная гипертония, болезни и травмы позвоночника, грудной клетки, дыхательных мышц и диафрагмы, повторная тромбоэмболия мелких ветвей легочной артерии, выраженное ожирение грудной клетки и т.д.), рассмотрение которых выходит за рамки данной статьи.
Основные структурно–функциональные признаки «легочного сердца»:
- Гипертрофия миокарда правого желудочка и правого предсердия
- Увеличение объема и объемная перегрузка правых отделов сердца
- Повышение систолического давления в правых отделах сердца и легочной артерии
- Высокий сердечный выброс (на ранних стадиях)
- Предсердные нарушения ритма (экстрасистолия, тахикардия, реже – мерцательная аритмия)
- Недостаточность трехстворчатого клапана, на поздних стадиях – клапана легочной артерии
- Сердечная недостаточность по большому кругу кровообращения (на поздних стадиях).
Изменение структурно–функциональных свойств миокарда при синдроме «легочного сердца» нередко приводит к «парадоксальным» реакциям на препараты, в том числе применяемые для коррекции повышенного артериального давления. В частности, одним из частых признаков «легочного сердца» являются нарушения сердечного ритма и проводимости (синоатриальные и атриовентрикулярные блокады, тахи– и брадиаритмии). В случае замедления внутрисердечной проводимости и брадикардии резко ограничивается применение с гипотензивной целью некоторых антагонистов кальция (верапамила и дилтиазема) – из–за высокого риска остановки сердца.
Блокада b 2-адренорецепторов вызывает спазм средних и мелких бронхов. Ухудшение вентиляции легких вызывает гипоксемию, а клинически проявляется усилением одышки и учащением дыхания. Неселективные b -адреноблокаторы (пропранолол, надолол) блокируют b 2-адренорецепторы, поэтому при ХОБЛ, как правило, противопоказаны, тогда как кардиоселективные препараты (бисопролол, бетаксолол, метопролол) могут в отдельных случаях (сопутствующая тяжелая стенокардия, выраженная тахиаритмия) назначаться в небольших дозах под тщательным контролем ЭКГ и клинического состояния (табл. 2). Наибольшей кардиоселективностью (в том числе и по сравнению с препаратами, перечисленными в таблице 2) из применяемых в России b -адреноблокаторы обладает бисопролол (Конкор). В недавно проведенных исследованиях показано достоверное преимущество Конкора по безопасности и эффективности использования при хроническом обструктивном бронхите по сравнению с атенололом. Кроме того, сравнение эффективности атенолола и бисопролола у лиц с АГ и сопутствующей бронхиальной астмой, по параметрам, характеризующим состояние сердечно–сосудистой системы (ЧСС, АД) и показателям бронхиальной обструкции (ОФВ1, ЖЕЛ и др.) показало преимущество бисопролола. В группе пациентов, принимавших бисопролол, помимо достоверного снижения диастолического АД, отмечено отсутствие влияния препарата на состояние воздушных путей, в то время как в группе плацебо и атенолола выявлялось повышение резистентности дыхательных путей.
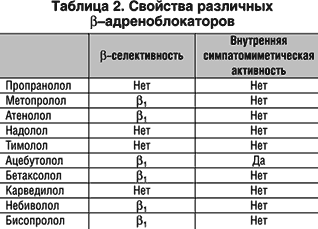
b -адреноблокаторы с внутренней симпатомиметической активностью (пиндолол, ацебутолол) меньше влияют на тонус бронхов, однако их гипотензивная эффективность невелика, а прогностическая польза при артериальной гипертонии не доказана. Поэтому при сочетании АГ и ХОБЛ оправдано их назначенение только по индивидуальным показаниям и под строгим контролем.
Применение при артериальной гипертонии b -АБ с прямыми вазодилатирующими свойствами (карведилол) и b -АБ со свойствами индуктора эндотелиального синтеза оксида азота (небиволол) изучено меньше, как и влияние этих препаратов на дыхание при хронических легочных заболеваниях.
При первых симптомах ухудшения дыхания любые b -АБ отменяют.
Являются «препаратами выбора» при лечении АГ на фоне ХОБЛ, поскольку наряду со способностью расширять артерии большого круга они обладают свойствами бронходилататоров, улучшая тем самым вентиляцию легких.
Бронходилатирующие свойства доказаны у фенилалкиламинов, дигидропиридинов короткого и длительного действия, в меньшей степени – у бензодиазепиновых АК (табл. 3).

Однако большие дозы антагонистов кальция способны подавлять компенсаторную вазоконстрикцию мелких бронхиальных артериол и в этих случаях способны нарушать вентиляционно–перфузионное соотношение и усиливать гипоксемию. Поэтому при необходимости усиления гипотензивного эффекта у больного с ХОБЛ целесообразнее добавить к антагонисту кальция гипотензивный препарат иного класса (диуретик, блокатор ангиотензиновых рецепторов, ингибитор АПФ) – с учетом переносимости и других индивидуальных противопоказаний.
Ингибиторы ангиотензинпревращающего фермента и блокаторы ангиотензиновых рецепторов
К настоящему времени нет данных о прямом влиянии терапевтических доз ингибиторов АПФ на перфузию и вентиляцию легких, несмотря на доказанное участие легких в синтезе АПФ. Наличие ХОБЛ не является специальным противопоказанием к назначению ингибиторов АПФ с гипотензивной целью. Поэтому при выборе гипотензивного препарата больным ХОБЛ ингибиторы АПФ следует назначать «на общих основаниях». Тем не менее следует помнить, что одним из побочных эффектов препаратов данной группы является сухой кашель (до 8% случаев), который в тяжелых случаях способен существенно затрудить дыхание и ухудшить качество жизни больного с ХОБЛ. Весьма часто упорный кашель у таких больных служит веским поводом для отмены ингибиторов АПФ.
К настоящему времени нет данных о неблагоприятном влиянии на функцию легких блокаторов ангиотензиновых рецепторов (табл. 4). Поэтому их назначение с гипотензивной целью не должно зависеть от наличия у пациента ХОБЛ.

В длительном лечении артериальной гипертонии используются, как правило, тиазидные диуретики (гидрохлортиазид, оксодолин) и индоловый диуретик индапамид. Являясь в современных методических рекомендациях «краеугольным камнем» гипотензивной терапии с неоднократно подтвержденной высокой профилактической эффективностью, тиазидные диуретики не ухудшают и не улучшают вентиляционно–перфузионные характеристики малого круга кровообращения – поскольку непосредственно не влияют на тонус легочных артериол, мелких и средних бронхов. Поэтому наличие ХОБЛ не ограничивает применение диуретиков для лечения сопутствующей АГ. При сопутствующей сердечной недостаточности с застоем в малом круге кровообращения диуретики становятся средством выбора, поскольку снижают повышенное давление в легочных капиллярах, однако в подобных случаях тиазидные диуретики заменяют петлевыми (фуросемид, буметанид, этакриновая кислота)
В длительном лечении артериальной гипертонии используются, как правило, тиазидные диуретики (гидрохлортиазид, оксодолин) и индоловый диуретик индапамид. Являясь в современных методических рекомендациях «краеугольным камнем» гипотензивной терапии с неоднократно подтвержденной высокой профилактической эффективностью, тиазидные диуретики не ухудшают и не улучшают вентиляционно–перфузионные характеристики малого круга кровообращения – поскольку непосредственно не влияют на тонус легочных артериол, мелких и средних бронхов. Поэтому наличие ХОБЛ не ограничивает применение диуретиков для лечения сопутствующей АГ. При сопутствующей сердечной недостаточности с застоем в малом круге кровообращения диуретики становятся средством выбора, поскольку снижают повышенное давление в легочных капиллярах, однако в подобных случаях тиазидные диуретики заменяют петлевыми (фуросемид, буметанид, этакриновая кислота)
При декомпенсации хронического «легочного сердца» с развитием недостаточности кровообращения по большому кругу (гепатомегалия, отеки конечностей), предпочтительнее назначение не тиазидных , а петлевых диуретиков (фуросемид, буметанид, этакриновая кислота). В подобных случаях необходимо регулярно определять электролитный состав плазмы и при появлении гипокалиемии, как факторе риска сердечных аритмий активно назначать калийсберегающие препараты (спиронолактон).
a -адреноблокаторы и вазодилататоры
При АГ иногда назначают прямой вазодилататор гидралазин, либо a -адреноблокаторы празозин, доксазозин, теразозин. Эти препараты снижают периферическое сосудистое сопротивление, непосредственно воздействуя на артериолы. Прямого влияния на дыхательную функцию эти препараты не оказывают, и поэтому при соответствующих показаниях их можно назначать для снижения АД. Однако нередким побочным эффектом вазодилататоров и a -адреноблокаторов является рефлекторная тахикардия, требующая назначения b -АБ, которые, в свою очередь, способны вызвать бронхоспазм. Кроме этого, в свете недавних данных проспективных рандомизированных исследований, сейчас ограничивается назначение a -адреноблокаторов при АГ – из–за риска развития сердечной недостаточности при длительном приеме.
Хотя в большинстве стран препараты раувольфии давно исключены из официального перечня средств для лечения АГ, в России эти препараты все еще широко распространены – прежде всего из–за дешевизны. Препараты этой группы способны ухудшать дыхание у отдельных больных с ХОБЛ (в основном из–за отека слизистой оболочки верхних дыхательных путей).
Препараты «центрального» действия
Гипотензивные средства этой группы оказывают различное действие на дыхательные пути, но в целом их применение при сопутствующих ХОБЛ считается безопасным. Клонидин является a -адреномиметиком, однако действует преимущественно на a -адренорецепторы сосудодвигательного центра головного мозга, поэтому его влияние на мелкие сосуды слизистой оболочки дыхательных путей незначительно. Сообщений о серьезном ухудшении дыхания при ХОБЛ на фоне лечения АГ метилдопой, гуанфацином и моксонидином к настоящему времени нет. Следует, однако, подчеркнуть, что эта группа препаратов в большинстве стран для лечения АГ почти не используется из–за недоказанности улучшения прогноза и большого количества побочных эффектов.
Влияние препаратов, используемых при ХОБЛ, на эфективность гипотензивной терапии
Как правило, антибиотики, муколитические и отхаркивающие препараты, назначаемые больным с ХОБЛ, на эффективность гипотензивной терапии не влияют. Несколько иначе обстоит дело с препаратами, улучшающими бронхиальную проходимость. Ингаляции b -адреномиметиков в больших дозах способны вызвать у больных АГ тахикардию и спровоцировать повышение АД – вплоть до гипертонического криза.
Иногда назначаемые при ХОБЛ для купирования/профилактики бронхоспазма ингаляции стероидных средств влияния на АД, как правило, не оказывают. В тех случаях, когда требуется длительный прием стероидных гормонов внутрь, вероятна задержка жидкости, увеличение веса и повышение АД – в рамках развития лекарственного синдрома Кушинга. В подобных случаях коррекцию повышенного АД проводят, в первую очередь, диуретиками.
Таким образом, лечение АГ на фоне ХОБЛ имеет ряд особенностей, знание которых важно как для врача–пульмонолога, так и для кардиологов и терапевтов, поскольку позволит значительно улучшить не только качество, но и прогноз жизни у больных с сочетанной сердечно–сосудистой и легочной патологией.
1. Алмазов В.А., Арабидзе Г.Г.// Профилактика, диагностика и лечение первичной артериальной гипертонии в Российской Федерации – Русский медицинский журнал. 2000 г,т.8, №8 –с.318–342
2. Арабидзе Г.Г., Белоусов Ю.Б., Карпов Ю.А. «Артериальная гипертония. Справочное руководство для врачей». М., «Ремедиум», 1999
3. Доклад комитета экспертов ВОЗ // Борьба с артериальной гипертонией – Женева, 1996г, с.862
4. Маколкин В.И. «Особенности лечения артериальной гипертензии в различных клинических ситуациях». РМЖ, 2002;10(17) 12–17
5. Маколкин В.И., Подзолков В.И.// Гипертоническая болезнь. М: Русский врач. 2000; 96
6. Хронические обструктивные болезни легких. Федеральная программа
7. Стандарты (протоколы) диагностики и лечения больных с неспецифическими заболеваниями легких (взрослое население)
МГМСУ им. Н.А. Семашко,
НИИ кардиологии им. А.Л. Мясникова (директор — чл.-корр. РАН, академик РАМН, профессор Ю.Н.
Источники: http://www.dermatolog4you.ru/stat/bme/b/bronhospazm/index.html, http://etodavlenie.ru/dav/bolezni/davlenie-pri-bronhite.html, http://www.rmj.ru/articles/kardiologiya/Osobennosti_lecheniya_arterialynoy_gipertonii_pri_hronicheskih_obstruktivnyh_zabolevaniyah_legkih/