Артериальное давление при хобл
Артериальное давление при хобл

Хроническая обструктивная болезнь легких (ХОБЛ) — одна из центральных проблем современной медицины, которая является четвертой по распространенности причиной смертности в мире. По современным представлениям хроническая обструктивная болезнь легких — это заболевание, которое характеризуется существенными внелегочными проявлениями, способными дополнительно отягощать течение болезни у отдельных пациентов [2]. Очевидно, что эти проявления оказывают выраженное влияние на выживаемость пациентов и развитие сопутствующих заболеваний. Коморбидность сердечно-сосудистых заболеваний и ХОБЛ представляет междисциплинарную проблему, поскольку их сочетание усугубляет патологические изменения, свойственные каждому из этих заболеваний отдельности [1, 3]. ХОБЛ в 62,2% случаев ассоциируется с АГ (артериальная гипертензия), ишемической болезнью сердца (ИБС) — 27%, атеросклерозом сонных артерий — 43,6% и хронической сердечной недостаточностью (ХСН) в 23,6% случаев [3]. Эти заболевания объединены многими этиологическими факторами, такими как курение, возраст, малоподвижный образ жизни, избыточный вес, вторичный эритроцитоз, обструктивное апноэ во сне, а также эндотелиальная дисфункция, вторичный гиперальдостеронизм и нейрогуморальные расстройства. Кроме того, развитие хронического воспалительного процесса в легочной паренхиме приводит к нарушению баланса цитокинов не только в зоне повреждения, но и в общем кровотоке, и, таким образом, к развитию системных эффектов [6]. При изолированном изучении гипертонической болезни была установлена патогенетическая роль тех же провоспалительных цитокинов, что и при ХОБЛ [5]. В настоящее время идет активный поиск новых легочно-специфичных маркеров, которые бы позволили рассчитывать на появление нового предиктора прогрессирования заболевания и формирования сердечно-сосудистой патологии. Одним из таких перспективных маркеров является сурфактантный белок D (SP-D), важный компонент компонента антитело-независимой иммунной системы легких. Главным образом он синтезируется в легких, и его основной функцией является модулирование воспаления и иммунной защиты в легких. SP-D является мультимерным Са 2+ -связывающим белком из семейства коллагеноподобных лектинов. Главным образом SP-D продуцируется в легких, в альвеолоцитах II типа. SP-D может существовать в различных олигомерных состояниях — в форме мономера, тримера, додекамера или мультимера. В физиологических условиях в здоровом легком SP-D преимущественно находится в форме мультимеров и додекамеров со скрытыми хвостовыми доменами. При развитии воспаления, сопровождающегося усилением продукции NO, происходит нитрозилирование цистеинов хвостового домена, сопровождающееся распадом мультимеров до тримеров и мономеров. Такая мультифункциональная структура белка позволяет SP-D выступать в качестве бивалентного фактора и определять двойственность иммунного ответа, обеспечивая возможность активации иммунного ответа провоспалительной или противовоспалительной направленности. Разные олигомерные формы SP-D альтернативно влияют на активность и функции альвеолярных макрофагов [4].
Недавно SP-D был обнаружен не только в легких, но и в сердце, желудке и кишечнике, так как небольшое количество этого белка может синтезироваться в клетках Клара, эндотелиоцитах и железистых клетках кишечника. Рядом исследователей предполагалась роль SP-D как самостоятельного фактора риска смерти от сердечно-сосудистой патологии [7, 8].
Цель исследования: оценить данные суточного мониторирования АД у больных ХОБЛ в зависимости от степени заболевания, а также проанализировать их с учетом иммунологических показателей.
Методы исследования: было обследовано 80 пациентов с ХОБЛ II и III ст. GOLD, которые наблюдались в пульмонологическом отделении 70-й городской клинической больницы, и 30 человек контрольной группы. Критериями включения в исследование являлись: установленный с учетом анамнетистических и спирометрических диагноз ХОБЛ 2 и 3 ст. Для оценки суточного профиля АД выполнялось мониторирование АД в течение 24 часов. Суточное мониторирование АД (СМАД) осуществляли с помощью аппарата АВРМ фирмы Meditech (Венгрия) с использованием программного обеспечения Medibase. Была изучена концентрация цитокинов INF-γ, IL-1β, IL-2, IL-4, IL-5, IL-6, IL-8, IL-10, IL-12р70, TNF-α и TNF-β и SP-D в сыворотке крови. Уровень цитокинов оценивался методом проточной цитофлуорометрии (Вeckman Coulter FC500, США). Уровень SP-D в сыворотке определялся методом иммуноферментного анализа ELISA (BioVendor). Все обследованные лица были разделены на три группы: 1) контрольная группа, 2) группа больных ХОБЛ 2 ст., 3) группа больных ХОБЛ 3 ст.
Результаты: Показатели суточного мониторирования АД у обследованных лиц представлены в табл. 1.
Таблица 1. Показатели суточного мониторирования АД у обследованных лиц
Артериальная гипертония у больных ХОБЛ
Для цитирования: Дворецкий Л.И. Артериальная гипертония у больных ХОБЛ // РМЖ. 2003. №28. С. 1576
ММА имени И.М. Сеченова

А ртериальная гипертония (АГ) у больных хронической обструктивной болезнью легких (ХОБЛ) представляет одно из частых коморбидных состояний в клинике внутренних болезней и являются предметом конструктивного взаимодействия интернистов, кардиологов, пульмонологов. АГ выявляется у больных ХОБЛ с различной частотой (от 6,8% до 76,3%), составляя в среднем 34,3% [1]. Подобная коморбидность при всей ее практической значимости имеет неоднозначную трактовку относительно патогенетический связи между АГ и ХОБЛ. Существуют две точки зрения на сочетание АГ и ХОБЛ:
1. Сосуществование двух заболеваний, развивающихся под воздействием различных факторов риска и патогенетически не связанных между собой, т.е. речь идет о сочетании двух независимых заболеваний.
2. Существует патогенетическая связь между АГ и ХОБЛ, которая является причиной развития АГ. Это дает основание рассматривать АГ у данной категории пациентов, как симптоматическую, и даже обозначать ее пульмогенной АГ (по аналогии с нефрогенной, эндокриннной и др.).
В пользу «пульмогенных» механизмов АГ у больных ХОБЛ может свидетельствовать развитие АГ через несколько лет после манифестации ХОБЛ, а также связь между подъемами АД и обострением легочного заболевания с усилением бронхиальной обструкции, усугублением гипоксемии.
Термин ХОБЛ включает по современным представлениям: хронический обструктивный бронхит, эмфизему легких, тяжелые формы бронхиальной астмы. Трудности определения нозологической принадлежности каждого из вышеуказанных заболевания, с одной стороны, и наличие общего признака – необратимой бронхиальной обструкции, с другой, делают оправданным обозначение их одним заболеванием – ХОБЛ.
АГ и ХОБЛ сближают различные ассоциированные факторы, играющие важную роль в течении и прогрессировании каждого из этих двух заболеваний. К таким факторам относятся:
– низкая физическая активность;
– обструктивное апноэ во сне;
– гипертензивный эффект некоторых медикаментов при лечении ХОБЛ (глюкокортикоиды, b 2–агонисты).
Особенностями так называемой пульмогенной АГ являются [1]:
– меньшие среднесуточные значения систолического артериального давления;
– повышенная вариабельность АД;
– более значительное повышение среднего диастолического АД;
– превалирование типов non–dipper и night picker;
– изменения показателей ФВД и газового состава крови;
– ухудшение реологических свойств крови (повышение агрегации тромбоцитов и эритроцитов).
Основными патогенетическими механизмами развития АГ у больных ХОБЛ являются следующие:
– нарушение гемодинамики в малом круге;
– повышение активности ренин–ангиотензиновой системы;
– увеличение секреции альдостерона;
– колебания внутригрудного давления вследствие бронхиальной обструкции;
– микроциркуляторные и гемореологические нарушения (эритроцитоз).
Понимание роли вышеуказанных механизмов развития АГ у больных ХОБЛ важно при построении программы лечения АГ у данной категории пациентов с учетом особенностей АГ.
При принятии решения о назначении гипотензивного препарата больным ХОБЛ по поводу АГ гипотензивный препарат должен отвечать следующим требованиям:
– отсутствие негативного влияния на бронхиальную проходимость;
– отсутствие клинически значимого гипокалиемического эффекта;
– отсутствие провоспалительного эффекта;
– отсутствие прокашлевого действия;
– отсутствие взаимодействия с бронхолитическими препаратами;
– уменьшение легочной гипертонии;
– снижение агрегации тромбоцитов;
– влияние на эндотелий.
Основная проблема при выборе гипотензивного препарата в подобных ситуациях – это наличие бронхиальной обструкции, лимитирующей, а то и просто служащей противопоказанием к назначению b -блокаторов, хотя с появлением кардиоселективных b -блокаторов терапевтические возможности коррекции АГ и лечения ИБС у больных ХОБЛ несколько расширились. Среди кардиоселективных b -блокаторов у больных ХОБЛ с наличием АГ и сопутствующей стенокардии могут применяться метопролол, бисопролол, бетаксолол. Наибольшей кардиоселективностью обладает бисопролол, причем показано его преимущество с точки зрения влияния на бронхиальную проходимость по сравнению с атенололом у больных ХОБЛ с сопутствующей АГ. Кардиоселективные b -блокаторы следует назначать больным ХОБЛ с наличием АГ в малых дозах под контролем ЭКГ и бронхиальной проходимости, прежде всего по клиническим данным. Меньшим бронхоконстрикторным эффектом обладают b -блокаторы с внутренней симпатомиметической активностью (ацебутолол, пиндолол), однако их гипотензивный эффект значительно ниже других b -блокаторов.
Другой группой препаратов, применяемых у больных ХОБЛ с целью снижения АД, являются блокаторы кальциевых каналов – дигидропиридиновые (нифедипин, фелодипин, амлодипин, лацидипин и др.) и недигидропиридиновые (верапамил, дилтиазем). Отсутствие негативного влияния на бронхиальную проходимость делает антагонисты кальция препаратами выбора для лечения АГ у больных ХОБЛ. В то же время наклонность больных ХОБЛ с наличием легочного сердца к нарушениям сердечного ритма (брадиаритмии) и проводимости (атриовентрикулярные и синоатриальные блокады) может ограничивать назначение с целью снижения АД некоторых блокаторов кальциевых каналов (верапамил и дилтиазем).
Нет даннных о негативном влиянии гипотензивных препаратов на мукоцилиарный клиренс, что имеет важное значение при ведении больных ХОБЛ.
Другим требованием к гипотензивным препаратам у больных ХОБЛ является отсутствие клинически значимого гипокалиемического эффекта, поскольку гипокалиемия может негативно влиять на работу дыхательной мускулатуры, утомление которой ведет к прогрессированию дыхательной недостаточности при ХОБЛ. Риск развития гипокалиемии реально может наблюдаться при применении как тиазидовых, так и петлевых диуретиков, что следует учитывать при выборе гипотензивного препарата, особенно у больных с наличием дыхательной недостаточности. Среди диуретиков предпочтительнее назначать индоловое производное индапамид.
Желательно, чтобы гипотензивные препараты не взаимодействовали с различными медикаментами, назначаемыми больным ХОБЛ. Это касается прежде всего бронхолитиков, в частности, b 2–агонистов (фенотерол, сальбутамол и др.), м–холинолитиков (ипратропиум бромиды, тиотропиум), препаратов теофиллина. Большинство гипотензивных препаратов не взаимодействует с бронхолитиками, за исключением некоторых блокаторов кальциевых каналов группы верапамила, повышающего концентрацию теофиллина в крови и увеличивающего тем самым риск токсичности теофиллиновых препаратов. При назначении диуретиков больным, получающим по поводу ХОБЛ b 2–агонисты короткого действия, следует иметь в виду усиление риска развития гипокалиемии. Кроме того, ингаляционное применение b 2–агонистов (особенно в больших дозах) при неконтролируемом назначении может вызывать тахикардию с повышением АД.
Одним из нежелательных эффектов гипотензивных препаратов, в частности, ингибиторов АПФ, является кашель, возникающий приблизительно у 10% больных, что существенно нарушает качество жизни больных ХОБЛ, а в ряде случаев может ошибочно расцениваться, как обострение легочного заболевания. Вместе с тем назначение ингибиторов АПФ больным ХОБЛ оправдывается не только их гипотензивным эффектом, но и способностью указанных препаратов снижать давление в легочной артерии у данной категории пациентов.
Наряду с учетом нежелательных фармакологических эффектов гипотензивных препаратов у больных ХОБЛ следует учитывать целый ряд негипотензивных эффектов, которые могут оказаться полезными с точки зрения влияния на некоторые патогенетические механизмы прогрессирования дыхательной недостаточности и легочной гипертензии. К таким негипотензивным эффектам, имеющим позитивное значение при ХОБЛ, относятся:
– снижение давления в легочной артерии;
– влияние на эндотелиальную дисфункцию;
Развитие легочной гипертонии у больных ХОБЛ позволяет считать препаратами выбора для лечения АГ блокаторы кальциевых каналов, поскольку наряду с гипотензивными свойствами эти препараты обладают бронходилатирующим эффектом и способностью снижать давление в легочной артерии за счет вазодилатации сосудов малого круга. Бронходилатирующий эффект доказан как у верапамила, так и дигидропиридинов различных поколений короткого и длительного действия. В меньшей степени способностью к бронходилатации обладает дилтиазем. Кроме того, блокаторам кальциевых каналов присуща слабая антиагрегантная активность. Большие дозы препаратов данной группы могут усиливать вентиляционно–перфузионные соотношения вследствие подавления компенсаторной вазоконстрикции [2].
Ингибиторы АПФ назначаются с гипотензивной целью больным ХОБЛ с учетом снижения давления в легочной артерии и отсутствия у препаратов данной группы негативного влияния на бронхиальную проходимость, легочную вентиляцию и перфузию. При возникновении (усилении) кашля у больных ХОБЛ на фоне лечения ингибиторами АПФ альтернативой могут быть антагонисты ангиотензиновых рецепторов. Тем более, что в настоящее время не получено данных о неблагоприятном влиянии блокаторов ангиотензиновых рецепторов на функцию легких.
Широко применяемые для лечения АГ тиазидовые и петлевые диуретики, а также индапамид назначаются обычно больным ХОБЛ с АГ и становятся средством выбора при декомпенсированном хроническом легочном сердце. В подобных ситуациях предпочтение следует отдавать петлевым диуретикам (фуросемид). В то же время последние могут вызывать гипокалиемию, что в сочетании с гипоксией является фактором риска развития нарушений ритма и требует назначения калийсберегающих препаратов (спиренолактон).
Рекомендации по ведению больных ХОБЛ в сочетании с АГ
– Коррекция факторов, общих для ХОБЛ и АГ (курение, избыточный вес, низкая физическая активность);
– своевременное купирование обострений ХОБЛ (бронхиальная обструкция, гипоксемия, легочная гипертония, эритроцитоз);
– выбор гипотензивного препарата с учетом клинической ситуации (наличие хронического легочного сердца, сопутствующей ИБС, нарушений ритма, сердечной недостаточности, сахарный диабет, ХПН и др.);
– стратификация факторов риска (степень АГ, поражение органов–мишеней, ассоциированные клинически значимые состояния);
– мониторинг за эффективностью и переносимостью назначенного гипотензивного препарата;
– коррекция гипотензивной терапии в случае ее неэффективности (доза препарата, замена препарата, комбинация различных гипотензивных препаратов);
– комбинации гипотензивных препаратов с доказанной эффективностью у больных ХОБЛ (диуретики+ингибиторы АПФ, блокаторы кальциевых каналов+ингибиторы АПФ).
Рекомендации терапевтической тактики у больных ХОБЛ в сочетании с АГ при различных клинических ситуациях представлены на рисунке 1.
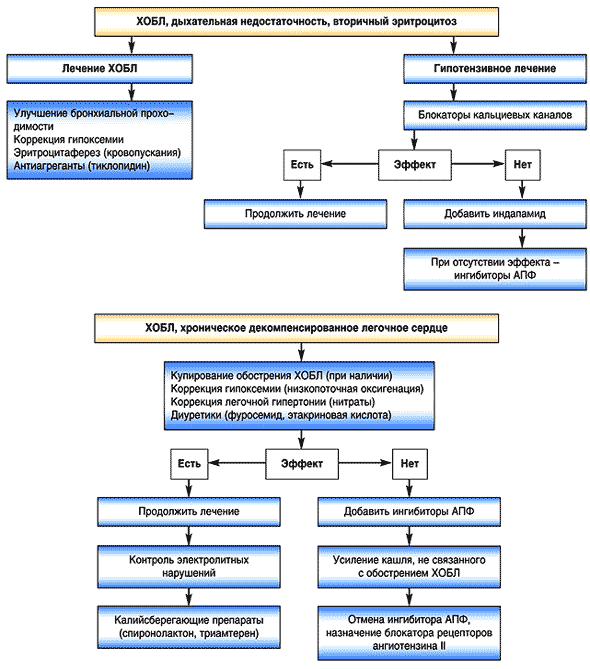
Рис. 1. Рекомендации терапевтической тактики у больных ХОБЛ в сочетании с АГ при различных клинических ситуациях
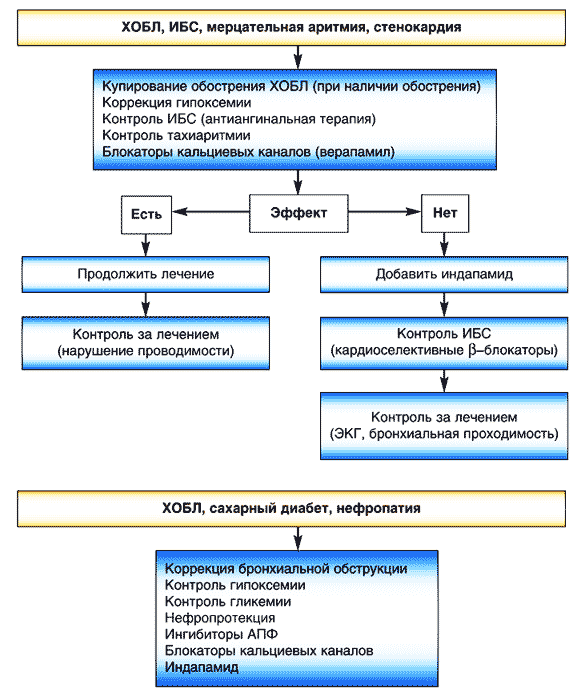
Рис. 1 (продолжение). Рекомендации терапевтической тактики у больных ХОБЛ в сочетании с АГ при различных клинических ситуациях
1. Зодионченко В.С., Адашева Т.В.,Шилова Е.В. и соавт. Клинико–функциональные особенности артериальной гипертонии у больных хроническими обструктивными болезнями легких. РМЖ, 2003, 9,535–538)
2. .Карпов Ю.А., Сорокин Е.В. Особенности лечения артериальной гипертонии при хронических обструктивных заболеваниях легких. РМЖ 2003, 19 1048–1051
Особенности лечения артериальной гипертонии при хронических обструктивных заболеваниях легких
Профессор Ю.А. Карпов, к.м.н. Е.В. Сорокин
РКНПК МЗ РФ, Москва
Хроническая обструктивная болезнь легких (ХОБЛ) – хроническое медленно прогрессирующее заболевание, характеризующееся необратимой или частично обратимой (при применении бронхолитиков или другого лечения) обструкцией бронхиального дерева. Хронические обструктивные заболевания легких широко распространены среди взрослого населения и нередко сочетаются с артериальной гипертонией (АГ). К ХОБЛ относят:
- Бронхиальную астму
- Хронический бронхит
- Эмфизему легких
- Бронхоэктатическую болезнь
Особенности лечения АГ на фоне ХОБЛ обусловлены несколькими факторами.
1) Некоторые гипотензивные средства способны повышать тонус мелких и средних бронхов, ухудшая тем самым вентиляцию легких и усугубляя гипоксемию. Назначения этих средств при ХОБЛ следует избегать.
2) У лиц с длительным анамнезом ХОБЛ формируется симптомокомплекс «легочного сердца». Фармакодинамика некоторых гипотензивных препаратов при этом изменяется, что следует обязательно учитывать в ходе подбора и проведения длительного лечения АГ.
3) Медикаментозное лечение ХОБЛ в ряде случаев способно существенно изменять эффективность подобранной гипотензивной терапии.
При физикальном исследовании поставить диагноз «легочного сердца» бывает трудно, поскольку большинство выявлемых при осмотре признаков (пульсация яремных вен, систолический шум над трехстворчатым клапаном и усиление 2–го сердечного тона над клапаном легочной артерии) малочувствительны либо неспецифичны.
В диагностике «легочного сердца» используют ЭКГ, рентгенографию, рентгеноскопию, радиоизотопную вентрикулографию, сцинтиграфию миокарда с изотопом таллия, однако самым иформативным, недорогим и простым методом диагностики является эхокардиография с допплеровским сканированием. С помощью этого метода можно не только выявить структурные изменения отделов сердца и его клапанного аппарата, но и довольно точно измерить давление крови в легочной артерии. ЭКГ признаки «легочного сердца» перечислены в таблице 1.

Важно помнить, что помимо ХОБЛ, симптомокомплекс «легочного сердца» может быть вызван целым рядом иных причин (синдром ночного апноэ, первичная легочная гипертония, болезни и травмы позвоночника, грудной клетки, дыхательных мышц и диафрагмы, повторная тромбоэмболия мелких ветвей легочной артерии, выраженное ожирение грудной клетки и т.д.), рассмотрение которых выходит за рамки данной статьи.
Основные структурно–функциональные признаки «легочного сердца»:
Изменение структурно–функциональных свойств миокарда при синдроме «легочного сердца» нередко приводит к «парадоксальным» реакциям на препараты, в том числе применяемые для коррекции повышенного артериального давления. В частности, одним из частых признаков «легочного сердца» являются нарушения сердечного ритма и проводимости (синоатриальные и атриовентрикулярные блокады, тахи– и брадиаритмии). В случае замедления внутрисердечной проводимости и брадикардии резко ограничивается применение с гипотензивной целью некоторых антагонистов кальция (верапамила и дилтиазема) – из–за высокого риска остановки сердца.
Блокада бета2-адренорецепторов вызывает спазм средних и мелких бронхов. Ухудшение вентиляции легких вызывает гипоксемию, а клинически проявляется усилением одышки и учащением дыхания. Неселективные бета-адреноблокаторы (пропранолол, надолол) блокируют бета2-адренорецепторы, поэтому при ХОБЛ, как правило, противопоказаны, тогда как кардиоселективные препараты (бисопролол, бетаксолол, метопролол) могут в отдельных случаях (сопутствующая тяжелая стенокардия, выраженная тахиаритмия) назначаться в небольших дозах под тщательным контролем ЭКГ и клинического состояния (табл. 2). Наибольшей кардиоселективностью (в том числе и по сравнению с препаратами, перечисленными в таблице 2) из применяемых в России бета-адреноблокаторы обладает бисопролол (Конкор). В недавно проведенных исследованиях показано достоверное преимущество Конкора по безопасности и эффективности использования при хроническом обструктивном бронхите по сравнению с атенололом. Кроме того, сравнение эффективности атенолола и бисопролола у лиц с АГ и сопутствующей бронхиальной астмой, по параметрам, характеризующим состояние сердечно–сосудистой системы (ЧСС, АД) и показателям бронхиальной обструкции (ОФВ1, ЖЕЛ и др.) показало преимущество бисопролола. В группе пациентов, принимавших бисопролол, помимо достоверного снижения диастолического АД, отмечено отсутствие влияния препарата на состояние воздушных путей, в то время как в группе плацебо и атенолола выявлялось повышение резистентности дыхательных путей.
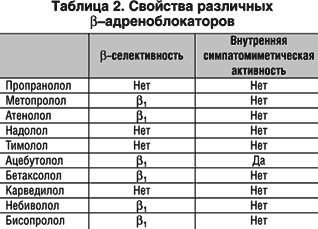
Бета-адреноблокаторы с внутренней симпатомиметической активностью (пиндолол, ацебутолол) меньше влияют на тонус бронхов, однако их гипотензивная эффективность невелика, а прогностическая польза при артериальной гипертонии не доказана. Поэтому при сочетании АГ и ХОБЛ оправдано их назначенение только по индивидуальным показаниям и под строгим контролем.
Применение при артериальной гипертонии бета-АБ с прямыми вазодилатирующими свойствами (карведилол) и бета-АБ со свойствами индуктора эндотелиального синтеза оксида азота (небиволол) изучено меньше, как и влияние этих препаратов на дыхание при хронических легочных заболеваниях.
При первых симптомах ухудшения дыхания любые бета-АБ отменяют.
Являются «препаратами выбора» при лечении АГ на фоне ХОБЛ, поскольку наряду со способностью расширять артерии большого круга они обладают свойствами бронходилататоров, улучшая тем самым вентиляцию легких.
Бронходилатирующие свойства доказаны у фенилалкиламинов, дигидропиридинов короткого и длительного действия, в меньшей степени – у бензодиазепиновых АК (табл. 3).

Однако большие дозы антагонистов кальция способны подавлять компенсаторную вазоконстрикцию мелких бронхиальных артериол и в этих случаях способны нарушать вентиляционно–перфузионное соотношение и усиливать гипоксемию. Поэтому при необходимости усиления гипотензивного эффекта у больного с ХОБЛ целесообразнее добавить к антагонисту кальция гипотензивный препарат иного класса (диуретик, блокатор ангиотензиновых рецепторов, ингибитор АПФ) – с учетом переносимости и других индивидуальных противопоказаний.
Ингибиторы ангиотензинпревращающего фермента и блокаторы ангиотензиновых рецепторов
К настоящему времени нет данных о прямом влиянии терапевтических доз ингибиторов АПФ на перфузию и вентиляцию легких, несмотря на доказанное участие легких в синтезе АПФ. Наличие ХОБЛ не является специальным противопоказанием к назначению ингибиторов АПФ с гипотензивной целью. Поэтому при выборе гипотензивного препарата больным ХОБЛ ингибиторы АПФ следует назначать «на общих основаниях». Тем не менее следует помнить, что одним из побочных эффектов препаратов данной группы является сухой кашель (до 8% случаев), который в тяжелых случаях способен существенно затрудить дыхание и ухудшить качество жизни больного с ХОБЛ. Весьма часто упорный кашель у таких больных служит веским поводом для отмены ингибиторов АПФ.
К настоящему времени нет данных о неблагоприятном влиянии на функцию легких блокаторов ангиотензиновых рецепторов (табл. 4). Поэтому их назначение с гипотензивной целью не должно зависеть от наличия у пациента ХОБЛ.

В длительном лечении артериальной гипертонии используются, как правило, тиазидные диуретики (гидрохлортиазид, оксодолин) и индоловый диуретик индапамид. Являясь в современных методических рекомендациях «краеугольным камнем» гипотензивной терапии с неоднократно подтвержденной высокой профилактической эффективностью, тиазидные диуретики не ухудшают и не улучшают вентиляционно–перфузионные характеристики малого круга кровообращения – поскольку непосредственно не влияют на тонус легочных артериол, мелких и средних бронхов. Поэтому наличие ХОБЛ не ограничивает применение диуретиков для лечения сопутствующей АГ. При сопутствующей сердечной недостаточности с застоем в малом круге кровообращения диуретики становятся средством выбора, поскольку снижают повышенное давление в легочных капиллярах, однако в подобных случаях тиазидные диуретики заменяют петлевыми (фуросемид, буметанид, этакриновая кислота)
При декомпенсации хронического «легочного сердца» с развитием недостаточности кровообращения по большому кругу (гепатомегалия, отеки конечностей), предпочтительнее назначение не тиазидных , а петлевых диуретиков (фуросемид, буметанид, этакриновая кислота). В подобных случаях необходимо регулярно определять электролитный состав плазмы и при появлении гипокалиемии, как факторе риска сердечных аритмий активно назначать калийсберегающие препараты (спиронолактон).
Альфа-адреноблокаторы и вазодилататоры
При АГ иногда назначают прямой вазодилататор гидралазин, либо альфа-адреноблокаторы празозин, доксазозин, теразозин. Эти препараты снижают периферическое сосудистое сопротивление, непосредственно воздействуя на артериолы. Прямого влияния на дыхательную функцию эти препараты не оказывают, и поэтому при соответствующих показаниях их можно назначать для снижения АД. Однако нередким побочным эффектом вазодилататоров и альфа-адреноблокаторов является рефлекторная тахикардия, требующая назначения альфа-АБ, которые, в свою очередь, способны вызвать бронхоспазм. Кроме этого, в свете недавних данных проспективных рандомизированных исследований, сейчас ограничивается назначение альфа-адреноблокаторов при АГ – из–за риска развития сердечной недостаточности при длительном приеме.
Хотя в большинстве стран препараты раувольфии давно исключены из официального перечня средств для лечения АГ, в России эти препараты все еще широко распространены – прежде всего из–за дешевизны. Препараты этой группы способны ухудшать дыхание у отдельных больных с ХОБЛ (в основном из–за отека слизистой оболочки верхних дыхательных путей).
Препараты «центрального» действия
Гипотензивные средства этой группы оказывают различное действие на дыхательные пути, но в целом их применение при сопутствующих ХОБЛ считается безопасным. Клонидин является альфа-адреномиметиком, однако действует преимущественно на альфа-адренорецепторы сосудодвигательного центра головного мозга, поэтому его влияние на мелкие сосуды слизистой оболочки дыхательных путей незначительно. Сообщений о серьезном ухудшении дыхания при ХОБЛ на фоне лечения АГ метилдопой, гуанфацином и моксонидином к настоящему времени нет. Следует, однако, подчеркнуть, что эта группа препаратов в большинстве стран для лечения АГ почти не используется из–за недоказанности улучшения прогноза и большого количества побочных эффектов.
Влияние препаратов, используемых при ХОБЛ, на эфективность гипотензивной терапии
Как правило, антибиотики, муколитические и отхаркивающие препараты, назначаемые больным с ХОБЛ, на эффективность гипотензивной терапии не влияют. Несколько иначе обстоит дело с препаратами, улучшающими бронхиальную проходимость. Ингаляции -адреномиметиков в больших дозах способны вызвать у больных АГ тахикардию и спровоцировать повышение АД – вплоть до гипертонического криза.
Иногда назначаемые при ХОБЛ для купирования/профилактики бронхоспазма ингаляции стероидных средств влияния на АД, как правило, не оказывают. В тех случаях, когда требуется длительный прием стероидных гормонов внутрь, вероятна задержка жидкости, увеличение веса и повышение АД – в рамках развития лекарственного синдрома Кушинга. В подобных случаях коррекцию повышенного АД проводят, в первую очередь, диуретиками.
Таким образом, лечение АГ на фоне ХОБЛ имеет ряд особенностей, знание которых важно как для врача–пульмонолога, так и для кардиологов и терапевтов, поскольку позволит значительно улучшить не только качество, но и прогноз жизни у больных с сочетанной сердечно–сосудистой и легочной патологией.
1. Алмазов В.А., Арабидзе Г.Г.// Профилактика, диагностика и лечение первичной артериальной гипертонии в Российской Федерации – Русский медицинский журнал. 2000 г,т.8, №8 –с.318–342
2. Арабидзе Г.Г., Белоусов Ю.Б., Карпов Ю.А. «Артериальная гипертония. Справочное руководство для врачей». М., «Ремедиум», 1999
3. Доклад комитета экспертов ВОЗ // Борьба с артериальной гипертонией – Женева, 1996г, с.862
4. Маколкин В.И. «Особенности лечения артериальной гипертензии в различных клинических ситуациях». РМЖ, 2002;10(17) 12–17
5. Маколкин В.И., Подзолков В.И.// Гипертоническая болезнь. М: Русский врач. 2000; 96
6. Хронические обструктивные болезни легких. Федеральная программа
7. Стандарты (протоколы) диагностики и лечения больных с неспецифическими заболеваниями легких (взрослое население)
Опубликовано с разрешения администрации Русского Медицинского Журнала.
Источники: http://science-education.ru/ru/article/view?id=10658, http://www.rmj.ru/articles/kardiologiya/Arterialynaya_gipertoniya_u_bolynyh_HOBL/, http://www.medlinks.ru/article.php?sid=30143

