Что такое тромбофлебит сколько лечить по времени
Интервью с хирургом-флебологом по вопросам острого тромбофлебита
Что такое острый тромбофлебит?
Острый тромбофлебит, варикотромбофлебит, флебит поверхностных вен и восходящий тромбофлебит – все это термины одного, очень опасного и грозного осложнения варикозного расширения вен. Риск развития тромбофлебита у пациентов с варикозной болезнью огромен. Особенно у людей старше 40 лет, ведущих малоподвижный образ жизни, страдающих ожирением или испытывающие длительные статические нагрузки на ноги. У женщин чаще всего тромбофлебит возникает во время беременности и сразу после родов, так как резко меняется гормональный фон.
Как проявляется острый тромбофлебит?
Для тромбофлебита поверхностных вен характерна своя клиническая картина. Это появление покраснения, отечности и болезненности в месте локализации тромба. Если вовремя начать лечение, то боль, отек и краснота постепенно уменьшаются, а тромб в просвете вены начнет рассасываться. Если не начать сразу лечение, то пойдет распространение тромба вверх по вене вплоть до сафено-феморального или сафено-поплитеального соустья. Такое состояние называется восходящим тромбофлебитом.
Чем опасен тромбофлебит?
Помимо прогрессирования тромбофлебита существует реальная угроза распространения тромба на глубокую венозную систему, что может привести к такому серьезному осложнению как тромбоз глубоких вен с исходом в посттромбофлебитическую болезнь с ярко выраженными симптомами хронической венозной недостаточности (постоянный отек конечности и трофические язвы).
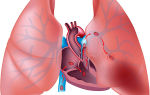
Другую опасность таит в себе отрыв тромбов с попаданием их в общий кровоток. Такое состояние называется тромбоэмболией легочной артерии (ТЭЛА) и очень часто заканчивается летальным исходом.
Как тромбофлебит лечили ранее
Что раньше, что сейчас существуют сторонники консервативного лечения острого тромбофлебита. Они считают, что необходимо сначала остановить воспалительный процесс с помощью компрессионной, консервативной и местной терапии, дождаться полного рассасывания тромботических масс, и только потом выполнять радикальное хирургическое лечение варикозных осложнений, то есть стандартную флебэктомию под общим наркозом или спинальной анестезией.
Я считаю, что такой подход в лечении тромбофлебита в современных условиях недопустим. Сколько может потребоваться времени для того, чтобы тромбы полностью рассосались? Месяц, два, полгода, год, а может тромбы и не рассосутся вовсе. Носить ежедневно, в течение длительного времени, а может и летом, компрессионный трикотаж… Даже врагу такого не пожелаешь. К тому же над пациентом будет постоянно висеть риск развития нового острого воспалительного процесса, возможно, с худшим исходом. Так как не ликвидирована главная причина возникновения тромбофлебита – варикозные вены. С другой стороны при длительном консервативном лечении существует опасность перехода тромботических масс в основную, глубокую венозную систему или еще того хуже – отрыв тромба с молниеносным развитием тромбоэмболии легочной артерии (ТЭЛА).
Как я лечу тромбофлебит сейчас
Я являюсь сторонником активной комбинированной тактики лечения острого тромбофлебита. Что это значит?
Я соединил все современные методы лечения тромбофлебита и применяю их сразу и одновременно. Использование новых методик: эндовазальной лазерной коагуляции или радиочастотной облитерации с минифлебэктомией по Варади, вкупе с местной и консервативной терапией помогают пациенту не только полностью предотвратить тромбоэмболические осложнения и переход тромбов на глубокую венозную систему, но и сразу избавиться от варикозной болезни.
Первым этапом я выполняю РЧО Venefit™ или ЭВЛК с минифлебэктомией. Эти новые методики являются абсолютно безболезненными, так как проводятся под местной анестезией (без наркоза и спинальной анестезии). Облитерация (запаивание) пораженного магистрального ствола выше тромботических масс надежно защищает пациента от дальнейшего прогрессирования тромбофлебита и снижает риск развития тромбоэмболии (ТЭЛА).
Миниинвазивность этих процедур: отсутствие хирургической травмы и послеоперационного стресса, позволяет моим пациентам практически сразу вести активный образ жизни. Через 20-30 минут они самостоятельно покидают клинику.
Какие преимущества есть у данного метода лечения тромбофлебита?
Лечение проводится только в амбулаторных условиях. Не требуется госпитализация. У пациентов нет стресса от необходимости ежедневно смотреть на тяжелых стационарных послеоперационных больных.
- Ранняя активизация. Процедура проводится под местной анестезией, поэтому пациент сразу покидает клинику. После вмешательств под общим наркозом или спинальной анестезией пациента необходимо наблюдать в стационаре минимум сутки.
- Быстрое стихание воспалительного процесса. Уменьшение клинических проявлений острого тромбофлебита я наблюдал у пациентов практически на следующий день.
- Безболезненность процедуры. Местная анестезия лидокаином позволяет мне полностью контролировать процедуру, при этом пациент не испытывает никакой боли.
- Снижение риска тромбоза глубоких вен и тромбоэмболии. Полная облитерация (запаивание) магистральной вены выше тромба не дает тромботическим массам отрываться или распространяться дальше.
- Снижение сроков нетрудоспособности. Практически 90% пациентов через день после процедуры выходили на работу.
- Отсутствие рецидива (возврата) тромбофлебита.В отдаленном послеоперационном периоде ни у одного пациента я не наблюдал появления тромбофлебита на пролеченной нижней конечности.
- У этого метода лечения практически нет противопоказаний. Я оперировал пациентов в возрасте 85 лет, с ожирением III стадии, с сахарным диабетом, с имплантированным кардиостимулятором, после перенесенных онкологических операций и во всех случаях достигал положительного результата.
- Безопасность и эффективность метода. Одновременно с ликвидацией острого тромбофлебита пациенты избавлялись и от варикозной болезни, возвратив свое здоровье в самые короткие сроки.
Какие способы профилактики тромбофлебита существуют?
Основным методом профилактики острого тромбофлебита является устранение варикозно расширенных вен нижних конечностей. При появлении первых симптомов хронической венозной недостаточности (тяжесть и усталость в ногах, отечность, ночные судороги и варикозно расширенные вены и узлы) необходимо срочно проконсультироваться у врача-флеболога с ультразвуковым дуплексным сканированием. Получить рекомендации о режиме жизни, методах профилактики и лечения варикозной болезни:
- Ни в коем случае не нужно снижать двигательную активность. Ежедневные пешие прогулки улучшают работу венозной помпы, улучшая кровоток в нижних конечностях.
- Полезны такие виды спорта как плавание, бег, езда на велосипеде. Можно выполнять специальные упражнения для ног.
- Следить за весом, ведь избыточная масса тела и ожирение являются серьезными факторами риска развития тромбофлебита. Ограничить прием жирной, соленой и копченой пищи, поскольку она способствует увеличению отеков.
- Использование профилактического и лечебного компрессионного трикотажа при длительных статических нагрузках.
- И самое главное – при выявлении клапанной недостаточности магистральных стволов сразу проводить соответствующее лечение.
Таким образом, можно с уверенностью сказать, что новые, современные тенденции в лечении острого тромбофлебита позволяют решить сразу несколько задач: предотвратить развитие осложнений (тромбоза глубоких вен и тромбоэмболии), остановить воспалительный процесс и избавить пациента от варикозной болезни, вернув к нормальной жизни за короткий срок.
Что такое тромбофлебит сколько лечить по времени
В лечении тромбофлебита глубоких вен антикоагулянты заняли основное место. По данным многих статистик, благодаря применению антикоагулянтов значительно снизился процент смертельных эмболии, наряду с сокращением сроков лечения тромбофлебитов.
Преследуя профилактические цели, антикоагулянты назначают не только тогда, когда диагностирован флеботромбоз, но и тем послеоперационным больным, у которых можно лишь подозревать тромбоз.
Аллен с соавторами наряду с лечением антикоагулянтами рекомендует на всю конечность в первые дни накладывать горячие влажные повязки, внутрь — анальгезирующие средства, а через 3 дня начать активные движения каждые полчаса пальцами и голеностопными суставами, часто менять положение больной конечности. После того как в течение 4 дней удерживается нормальная температура и исчезает пальпаторная болезненность в скарповском треугольнике и по ходу вен, прекращают влажные повязки.
По затихании флебитического процесса, которое, по наблюдениям автора, наступает через 10—18 дней, больному разрешают вставать и ходить. Аллен возражает против вставания в первые дни заболевания, подчеркивая, что при глубоких тромбофлебитах надо применять те же общие принципы, что и при лечении любого воспалительного процесса.
Сравнивая сроки стационарного лечения глубокого тромбофлебита у 85 больных, из которых 50 лечились прежними методами со строгим постельным режимом и 35 — бутадионом (или пирабутолом), бинтованием ноги эластическими бинтами и ранней ходьбой, Л. Г. Фишман отмечает снижение койко-дня почти наполовину и быстрое улучшение самочувствия уже после первой инъекции пирабутола.
Наряду с препаратами из группы фенилбутадиона Л. Г. Фишман в комплексе лечения глубоких тромбофлебитов применяет новокаиновую поясничную блокаду или капельное введение 0,25% раствора новокаина внутримышечно, внутривенно или в виде свечей (0,05 г новокаина, 0,005 г экстракта белладонны с маслом-какао) через 3—3,5 часа, назначая на длительный срок витамины (аскорбиновую и никотиновую кислоты).
Хирургическое вмешательство (тромбэктомия, лигатура вены) может оказаться действенным лишь в сочетании с лечением антикоагулянтами, и в первую очередь гепарином.
При «синем флебите» (болезнь Грегуара) Оливье рекомендует новокаинизацию поясничных симпатических узлов, прием внутрь успокаивающих средств, медленное вливание 1 % раствора прокаина в количестве 20 мл, капельное введение гепарина, при отеке — приподнятое положение конечности, активные движения стопой. Если состояние в течение ближайших дней не улучшается, показана операция — обнажение бедренной вены и отсасывание тромба, периартериальная симпатэктомия для устранения артериального спазма.
Подводя итог современным данным о лечении тромбофлебитов глубоких вен, можно считать основным лечением антикоагулянты, ранние движения, компрессионная повязка.
При лечении на дому также показана компрессионная повязка с первых дней, анальгетики и антикоагулянты (под систематическим контролем крови), ранняя ходьба, чередуемая с постельным режимом. В некоторых случаях можно считать оправданным и масляные повязки по Вишневскому, которые целесообразно тоже фиксировать эластическим финтом с равномерным сдавленней всей конечности.
При лечении тромбофлебитов необходимо назначение витаминов, особенно в зимние и весенние месяцы, когда в пище снижается витаминный баланс. В литературе встречаются возражения против применения при тромбофлебитах аскорбиновой кислоты, ссылаясь на сообщения о повышении свертываемости крови под ее влиянием, однако эти сообщения мало убедительны. Мы не могли ни разу отметить увеличения свертываемости или появления тромбов у больных, получавших витамины, даже в тех случаях, когда у них перед лечением показатели протромбинового индекса были повышены.
Кроме того, важно принимать меры к нормализации функции кишечника, особенно при наклонности к запору, назначать соответствующую диету (при ожирении— уменьшение мучных блюд, жирной пищи и т. д.). Наряду с движениями больной конечности целесообразно рекомендовать дыхательную гимнастику в положении лежа.
При назначении симптоматических средств в связи с сопутствующими заболеваниями необходимо учитывать влияние их на кровь. Б. Е. Вотчал предостерегает от энергичней терапии стероидными гормонами, особенно при обильном диурезе, вызванном применением мочегонных, поскольку в таких случаях возникает угроза усиления тромбообразования. Применение медикаментозных средств, особенно новых, требует детального ознакомления с особенностями их действия и возможной совместимости с другими средствами.
Оливье подчеркивает, что для правильного использования антикоагулянтов необходимо быть знакомым с теми изменениями свертываемости крови, которые наступают при эмболии. Он ссылается на исследования Бомон и Ланнерж (Beaument, Lenerge), установивших при эмболии три фазы состояния свертывающей системы крови:
1) фаза сильно повышенной свертываемости в течение 1—2 суток;
2) фаза умеренно пониженной свертываемости — от 5 до 6 дней;
3) фаза относительно повышенной свертываемости, которая длится до восстановления нормального времени свертывания. Эта закономерность отмечена и Такатсом (Takats).
Исходя из этих данных, Оливье рекомендует вначале непрерывную внутривенную гепаринизацию (капельное введение гепарина в растворе глюкозы) при систематическом контроле крови, а через 3—4 дня — прерывистое вливание гепарина или назначение тромексана.
Тромбофлебит глубоких вен нижних конечностей
Часто задаваемые вопросы
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
Тромбофлебит глубоких вен нижних конечностей – это воспаление стенок вен, залегающих под мышцами, которое сопровождается появлением тромба. Заболевание проявляется болью, отеком конечности, синюшностью кожи и повышением температуры над пораженным участком вены.
Выделяют 4 основные причины его появления:
- Повреждение внутренней оболочки вены (инфекционное, аллергическое, механическое)
- Очаг воспаления возле вены (гнойная рана, абсцесс, фурункул, ушиб);
- Нарушение свертываемости крови (сгущение крови в результате обезвоживания, гормонального сбоя или повышение числа тромбоцитов – клеток, которые отвечают за свертываемость);
- Нарушение движения крови по венам (варикозное расширение вен, плохая работа венозных клапанов, сдавливание вены).
По статистике тромбофлебитом чаще страдают представительницы прекрасной половины человечества. Этот факт связывают с ношением обуви на каблуках, беременностью и применением гормональных противозачаточных средств.
Воспаление в вене может возникнуть у молодых людей, но самым опасным считается возраст 40-50 лет. Именно в этот период ухудшается состояние сосудов, и они чаще воспаляются.
Болезнь в подавляющем большинстве случаев поражает нижние конечности. Выделяют тромбофлебит поверхностных и глубоких вен, причем последний считается более опасным. Он чаще приводит к отрыву тромба из-за того, что вена сдавливается окружающими ее мышцами. Сгусток крови закупоривает жизненно важные артерии, и спасти человека может только экстренная операция. «Глубокий» тромбофлебит имеет еще несколько неприятных особенностей: он протекает более скрыто, может быстро распространяться по вене и чаще переходит в хроническую форму.
Симптомы и признаки
В большинстве случаев болезнь начинается остро, симптомы развиваются за несколько часов. Чем выше расположен воспаленный участок вены, и чем он обширнее, тем тяжелее протекает заболевание: больше выражен отек, сильнее боли и тем выше опасность осложнений.
Диагностика тромбофлебита
Физикальное обследование
Предварительный диагноз «тромбофлебит глубоких вен нижних конечностей» опытный врач может поставить даже без дополнительных обследований. Он уточнит ваши жалобы и проведет осмотр.
Врач попросит вас раздеться и осмотрит внутреннюю и наружную сторону каждой ноги от стопы до паха. При этом могут быть выявлены такие признаки болезни:
- набухшие поверхностные вены;
- отечность стопы и голени;
- синюшность кожи на отдельных участках;
- болезненный участок по ходу вены;
- гипертермия (повышенная температура) отдельных участков кожи.
Функциональные пробы
Тромбофлебит глубоких вен может протекать скрытно, но такие пробы позволяют врачу выявить нарушения работы вен без инструментального исследования.
Симптом Хоманса
Вы ложитесь на кушетку на спину. Ноги полусогнуты в коленном суставе. Если движение в голеностопном суставе (вращение стопы) вызывает боль и дискомфорт, то это говорит о болезни.
Проба Мозеса
- врач сдавливает ладонями вашу голень спереди и сзади;
- врач сдавливает голень с боков.
При поражении глубоких вен боль появляется только в первом случае.
Проба Ловенберга
На среднюю часть голени накладывают манжету сфигмоманометра, это аппарат которым измеряют давление. Манжету накачивают до 150 мм рт. ст. При тромбофлебите глубоких вен вы ощутите боль ниже манжеты.
Проба Опитца-Раминеса
Эта проба отличается от предыдущей тем, что манжету накладывают выше колена. При сдавливании боль чувствуется под коленом и в икроножных мышцах.
Признак Лувеля
Если при кашле или чихании вы чувствуете боль в нижней конечности, то это говорит о воспалении глубоких вен.
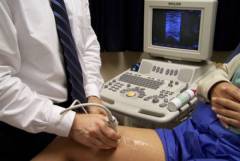
УЗИ/доплер сосудов (допплеровская ультрасонография)
Эта процедура необходима для уточнения диагноза. Она объединяет УЗИ сосудов и исследование потока крови. С ее помощью можно визуализировать стенку вены. При допплеровской ультрасонографии выявляются такие признаки тромбофлебита:
- суженные участки по ходу вены из-за воспаления ее стенок;
- расширенные, переполненные кровью варикозные участки вены;
- тромб в просвете вены;
- обратный ток крови через венозные клапаны.
УЗИ/доплер сосудов не инвазивная процедура. Это значит, что нет необходимости делать разрез и нарушать целостность вен. Вы просто ложитесь на кушетку, врач наносит на кожу специальный гель для лучшего контакта датчика с кожей. После этого проводят исследование: датчик медленно двигается по коже с разных сторон ноги.
При исследовании бедренной и подколенной вен, чувствительность УЗИ/доплер сосудов выше 90%, но при исследовании вен голени, этот показатель несколько ниже.
В большинстве случаев лечение острого тромбофлебита глубоких вен проводят в стационаре. Это связано с высоким риском отрыва тромба.
Мази для лечения тромбофлебита глубоких вен
Мази на основе гепарина: Гепариновая и Гепаноловая
Составляющие мазей оказывают обезболивающее, противовоспалительное действие, препятствуют свертыванию крови и образованию тромбов. А эфир никотиновой кислоты расширяет поверхностные капилляры, что помогает мази глубже проникать в ткани.
Мазь наносят тонким слоем на участок над воспаленной веной и легко втирают. Процедуру повторяют 2-3 раза в день. Для усиления эффекта применяют повязки с гепариновой мазью или с желе троксевазина. Нанесите средство на бинт, приложите к ноге. Накройте сверху вощеной бумагой и зафиксируйте эластичным бинтом. Делайте такую процедуру на ночь. Ногу подложите на подушку, чтобы улучшить приток крови. Курс лечения 14 дней.
Нестероидные противовоспалительные мази: Диклофенакол, Нурофен гель, Индовазин, Найз.
Действующее вещество этих препаратов подавляет выработку простагландинов – веществ вызывающих воспаление и склеивание тромбоцитов. Мази также оказывают мощное обезболивающее действие.
Мази и гели наносят только на неповрежденную кожу. Их нельзя использовать для компрессов. Небольшое количество препарата необходимо распределить тонким слоем над больной веной. Повторять 2-3 раза в сутки. Длительность лечения 7-14 дней.
Необходимо отметить, что хотя мази помогают обезболить, уменьшить воспаление и снизить свертываемость крови, но при тромбофлебите глубоких вен они эффективны меньше, чем при воспалении поверхностных сосудов. Поэтому местное лечение необходимо дополнить приемом препаратов в таблетках.
Общее лечение тромбофлебита
В последнее время стараются не применять антибиотики для лечения тромбофлебита глубоких вен нижних конечностей. Эти препараты вызывают сгущение крови и появление новых тромбов. К тому же было установлено, что большинство случаев воспаления вен вызвано не микроорганизмами, а другими причинами. Но если при посеве крови выявили бактерии, то без антибиотиков не обойтись.
Антикоагулянты: Гепарин, Стрептокиназа  Эти препараты снижают свертываемость крови, растворяют тромбы и помогают очистить просвет вены.
Эти препараты снижают свертываемость крови, растворяют тромбы и помогают очистить просвет вены.
Гепарин вводят внутривенно или внутримышечно. Первые дни дозировка 20 000- 50 000 ЕД в сутки. Это количество разделяют на 3-4 части и вводят через равные промежутки времени. Гепарин разводят в 10 мл физиологического раствора. Через несколько дней дозу уменьшают.
Стрептокиназу (250 000 ME) вводят вместе с 50 мл изотонического раствора внутривенно капельно, по 30 капель в минуту.
Такое лечение проводят только в стационаре. Врач индивидуально подбирает дозировку и раз в 2-3 дня контролирует уровень свертываемости крови.
Нестероидные противовоспалительные средства: Бутадион, Ортофен, Индометацин
Препараты распределяются с кровью по организму и помогают снять воспаление и боль даже в глубине тканей, куда не проникают мази. Средства противопоказаны людям с язвенной болезнью желудка и патологией печени.
Принимают по 1 таблетке 2-3 раза в день после еды. Длительность лечения до 2 недель.
Ангиопротекторы: Троксерутин, Докси-Хем
Прием ангиопротектора повышает тонус вен, укрепляет их стенку, снижает проницаемость капилляров. Благодаря этому удается снизить воспаление и уменьшить отеки.
Принимают по 1 капсуле 2-3 раза в день. Курс лечения 5-7 недель.
Физиопроцедуры 
УВЧ – ультравысокочастотная терапия
Вы размещаетесь в удобном положении на кушетке или в кресле. Конденсаторные пластины устанавливают с обеих сторон от пораженной вены или вдоль ее. Во время сеанса вы будете испытывать приятное тепло. Процедура длится около 10 минут, курс состоит из 6-12 сеансов.
Лечебный эффект УВЧ основан на действии электрического поля ультравысокой частоты. Ткани преобразовывают электрическую энергию в тепловую. Такое лечение приводит к рассасыванию воспалительного очага и уменьшению отеков. Улучшается работа иммунитета, кровообращение и отток лимфы в пораженном участке, быстрее проходит восстановление.
Электрофорез с лекарственными средствами
С помощью электрического тока через кожу вводят лекарственные препараты, которые уменьшают воспаление и помогают растворить тромбы. Для этих целей используют гепарин, 5% раствор ацетилсалициловой кислоты, фибринолизин, 2% раствор трентала, 5% раствор теоникола, 1% раствор никотиновой кислоты.
Вы располагаетесь на кушетке. Лекарства наносят на прокладку электрода и размещают на коже по ходу вены. Во время процедуры вы будете ощущать легкое жжение. Если покалывание станет сильным, сообщите об этом медсестре, иначе может возникнуть ожег. Процедура длится около 15 минут ежедневно, курс10-15 сеансов.
Магнитотерапия 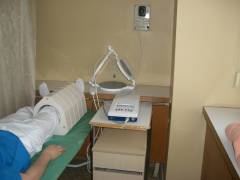 Вам нужно лечь на кушетку, возле ноги разместят магнитные индукторы. На пораженную конечность 20 минут воздействуют переменным магнитным полем. Оно будет проявляться слабым ощущением тепла. Необходимо пройти 10-15 сеансов.
Вам нужно лечь на кушетку, возле ноги разместят магнитные индукторы. На пораженную конечность 20 минут воздействуют переменным магнитным полем. Оно будет проявляться слабым ощущением тепла. Необходимо пройти 10-15 сеансов.
Магнитные поля глубоко проникают в ткани и обладают противовоспалительным, обезболивающим и противоотечным эффектом. Улучшается состояние и характеристики крови.
Парафиновые аппликации
Лечение парафином не проводят при остром тромбофлебите. Парафиновые аппликации помогают улучшить состояние сосудов, кровообращение в пораженной конечности и обмен веществ в коже. Эта процедура очень полезна людям, склонным к появлению трофических язв.
Если на ноге обильно растут волосы, то потребуется сбрить их и смазать кожу вазелином. Нагретый парафин наливают в противни слоем в 1 см. Он застывает и превращается в густую мягкую массу, которую удобно использовать для аппликаций. Слой парафина накрывают клеенкой, а сверху одеялом. Это позволяет надолго сохранить тепло. Процедура длится около получаса, курс лечения составляет 15-20 сеансов.
Гирудотерапия или лечение пиявками 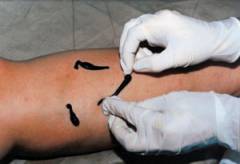 Пиявки могут помочь при остром тромбофлебите. Особенно нуждаются в таком лечении люди, которые плохо переносят лекарства, разжижающие кровь.
Пиявки могут помочь при остром тромбофлебите. Особенно нуждаются в таком лечении люди, которые плохо переносят лекарства, разжижающие кровь.
Перед процедурой кожу моют без мыла. Места, куда будут прикрепляться пиявки, смазывают раствором глюкозы. Их размещают, отступая 1 см в строну от вены в шахматном порядке, на расстоянии 5 см одна от другой. Пиявки присасываются и начинают увеличиваться в размерах, а потом сами отпадают. Их используют только 1 раз, поэтому вы не можете заразиться никакими болезнями от предыдущего пациента. Хотя процедура не очень приятная с эстетической стороны, но практически безболезненная.
При укусе пиявки в кровь попадают вещества, которые препятствуют ее сворачиванию и образованию сгустков, устраняют спазмы сосудов и улучшают кровоток. Применение пиявок снимает боль и воспаление, улучшает обменные процессы.
Операции при тромбофлебите глубоких вен нижних конечностей
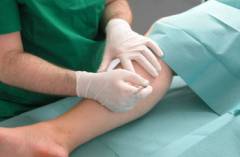 Операции при тромбофлебите глубоких вен делают через небольшой разрез длиной до сантиметра, поэтому они считаются малотравматичными. Чтобы хирург мог следить за происходящим, используется специальное рентгенологическое оборудование –рентгенотелевидение.
Операции при тромбофлебите глубоких вен делают через небольшой разрез длиной до сантиметра, поэтому они считаются малотравматичными. Чтобы хирург мог следить за происходящим, используется специальное рентгенологическое оборудование –рентгенотелевидение.
Показания к хирургическому лечению тромбофлебита
- Восходящий тромбофлебит – воспаление распространяется вверх по вене.
- Есть угроза тромбоэмболии легочной артерии.
- У вас были приступы острого тромбофлебита.
- Тромб оторвался от стенки вены и приближается к сафено-феморальному соустью – месту, где соединяются поверхностные и глубокие вены. В этом случае нужна срочная операция.
Противопоказания
- Поздняя стадия варикоза глубоких вен.
- Рожистое воспаление, экзема или другие воспалительные процессы на ногах.
- Тяжелые заболевания сердца.
- Старческий возраст.
- Беременность.
Операцию проводят под спинальным наркозом, когда лекарство вводят в поясничный отдел позвоночника. Такая процедура переносится легче, чем общая анестезия. Сама операция длится до 3 часов. В стационаре придется провести 2-5 дней.
Виды операций
Установка металлического кава-фильтра внутрь нижней полой вены 
Для того чтобы не пропустить большой тромб в кровяное русло, в нижнюю полую вену устанавливают металлический фильтр в виде зонтика, птичьего гнезда или песочных часов. Он свободно пропускает кровь, но задерживает крупные тромбы.
Во время операции на коже и в стенке вены делают небольшой разрез, через который вводят фильтр внутрь сосуда и там его раскрывают. Если через несколько недель опасность исчезнет, то фильтр можно удалить.
Показания:
- наличие крупного тромба в просвете нижней полой вены;
- опасность тромбоэмлолии легочной артерии;
- человек не переносит антикоагулянтную терапию (лекарства разжижающие кровь)
- профилактика тромбоэмболии у людей с больным сердцем.
Недостаток – если тромб оторвется и застрянет в фильтре, то кровообращение в ноге резко ухудшиться и может понадобиться операция.
Прошивание нижней полой вены
Если нельзя установить фильтр внутрь вены, то хирург прошивает ее или накладывает снаружи специальный зажим – клипсу. Таким образом, вена перекрывается не полностью, а остаются узкие каналы, через которые может проходить кровь.
Показания
- множественные тромбы в глубоких венах;
- повторное появление тромбов;
- невозможность удалить тромбы катетером.
Недостаток – прошивание ухудшает отток крови из нижней конечности.
Эндоваскулярная катетерная тромбэктомия нижней полой и подвздошной вен 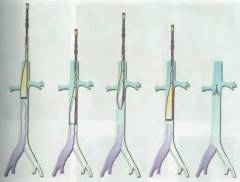
Тромбэктомия – это очистка вены от тромба и восстановление в ней нормального кровотока. Для этого используют специальные приспособления – катетеры. Через разрез 3-4 мм в вену вводят узкую гибкую трубку и с ее помощью извлекают тромб наружу или измельчают его.
Показания
- высокий риск тромбоэмболии легочной артерии;
- неэффективность медикаментозного лечения;
- тромб расположен высоко и нет возможности установить фильтр;
- онкологические заболевания, которые привели к появлению тромбофлебита.
Недостатком такого метода считается возможность повторного появления тромба на этом участке.
В некоторых случаях проводят комбинированные операции, а изредка удаляют пораженный участок вены. Тактика хирурга зависит от результатов УЗИ, состояния ваших вен и расположения тромба.
После любой операции на венах необходимо носить компрессионные чулки. Первые 3 дня их нельзя снимать, иначе высока вероятность появления новых тромбов.
Источники: http://phlebolog.com/acute-thrombophlebitis/item/117-ostryiy-tromboflebit-sereznaya-problema-intervyu-s-hirurgom-flebologom-kmn-semenovyim-artemom-yurevichem, http://dommedika.com/xirurgia/sroki_lechenia_tromboflebita.html, http://www.polismed.com/articles-tromboflebit-glubokikh-ven-nizhnikh-konechnostejj.html