Что такое врожденный тромбофлебит
Виды тромбофлебита с учетом обширности поражения, места расположения очага, выраженности симптомов, причины развития недуга
Острый тромбофлебит – заболевание, для которого характерны воспалительные изменения в стенках сосудов и образование сгустка. При этом патология сопровождается яркой клинической картиной в виде локальной гиперемии кожи, боли, отечности тканей. Конкретная симптоматика зависит от формы и степени запущенности недуга.
Какие виды тромбофлебитов различают в медицине?
 Существует несколько классификаций недуга. При этом учитывается этиология и патогенез тромбофлебита, локализация участка поражения, обширность и прочие важные нюансы.
Существует несколько классификаций недуга. При этом учитывается этиология и патогенез тромбофлебита, локализация участка поражения, обширность и прочие важные нюансы.
В зависимости от зоны поражения патология может быть следующих видов:
- Локальный тромбофлебит. Характеризуется размещением кровяного сгустка в определенном месте. Например, может диагностироваться тромбофлебит спины, шеи. В таком случае симптоматика наблюдается над областью поражения.
- Мигрирующий тромбофлебит (фото его приведено ниже). Такая форма сопровождается поражением поверхностных вен, при этом тромбы могут периодически исчезать в одних участках сосудов и появляться в других. Заболевание быстро прогрессирует и может стать причиной серьезных осложнений, поэтому требует незамедлительного лечения.
Если брать во внимание наличие или отсутствие патогенной микрофлоры, то можно выделить такие виды тромботического поражения:
- Септический тромбофлебит. Характеризуется наличием патогенной микрофлоры. В таком случае диагностируется инфекционный тромбофлебит, который требует незамедлительной терапии. В противном случае существует высокая вероятность генерализации патологического процесса с развитием сепсиса, что чревато возникновением летального исхода. Для купирования септической формы используется антибактериальная терапия. Данная группа включает в себя послеродовой, послеоперационный и рожистый тромбофлебит.
- Негнойная, или асептическая, форма. Не сопровождается занесением инфекции. Такой тип болезни развивается при сердечно-сосудистых патологиях, сюда же относится посттравматический тромбофлебит. Как правило, при варикозном тромбофлебите инфекционный процесс также отсутствует, поэтому он относится к этой же группе.
По характеру течения болезни и клиническим проявлениям различают такие виды недуга:

Хронический тромбофлебит. Данная форма характеризуется периодами обострения и ремиссии. Хроническое течение может наблюдаться как при поверхностном, так и при глубоком поражении вен. Симптоматика в период ремиссии слабо выражена, у пациентов отмечается отечность конечностей, повышенная усталость, кожный зуд. При обострении клиника такая же, как и при остром течении. Нередко хронический тромбоз развивается на фоне варикозного расширения.
Учитывая размеры тромба относительно диаметра просвета пораженного сосуда, различают такие виды недуга:
Варикоз — ужасная «чума XXI века». 57% больных умирают в течение 10 лет от.

Окклюзивный тромбофлебит. Характеризуется полной закупоркой просвета вены. Такое состояние способно привести к прекращению транспорта крови в месте поражения и вызвать развитие ишемического тромбофлебита. Последний предшествует гангрене конечности, которая возникает на фоне прекращения поступления крови и характеризуется отмиранием тканей.
В зависимости от обширности поражения и локализации патологического очага различают глубокий и поверхностный тромботический процесс. Если развивается тромбофлебит нижних конечностей, симптомы при этом будут отличаться, поэтому следует рассмотреть особенности этих видов недуга более подробно.
Тромбофлебит поверхностных вен: симптоматика

При поражении сосудистой сетки, расположенной в поверхностных тканях, симптоматику болезни пропустить невозможно. Изначально отмечается повышение температуры в пределах 37-39 градусов, ухудшается общее самочувствие. Поверхностный тромбофлебит также имеет характерные признаки в месте поражения: отмечается болезненность по ходу вены, она становится плотной, кожа краснеет. Позже появляется отечность окружающих тканей. Чтобы устранить проявления недуга, используются антикоагулянты (Гепарин, Троксевазин), нестероидные противовоспалительные средства (Ибупрофен, Диклофенак), дезагреганты (Аспирин, Трентал), полиэнзимные препараты (Вобэнзим). Терапия направлена на купирование воспаления и рассасывание сгустка в просвете сосуда.
Как проявляется тромбофлебит глубоких вен?

Данная форма тромбофлебита является более опасной, так как в патологический процесс втягиваются внутренние вены. При этом отмечается повышение температуры, пораженная конечность отекает, отмечается резкая болезненность. Спровоцировать недуг может инфекционная болезнь, грипп, перенесенные на ногах. Если развивается тромботический процесс глубоко расположенных сосудов в гнойной форме, на коже появляются множественные абсцессы, которые способны привести к флегмоне.
Лечение глубокого тромбофлебита верхних конечностей и других участков тела требует обязательного постельного режима, назначается компрессионная терапия, прием медикаментов. При прогрессирующем тромбофлебите, угрозе ТЭЛА, развития сепсиса проводится оперативное вмешательство. При гнойной форме болезни показано применение антибактериальных средств.
Врожденный тромбофлебит: что это?

Особой формой этого недуга является наследственный, или генетический, тромбофлебит. Патология передается по наследству и заложена на генетическом уровне. Как правило, без влияния негативных факторов недуг может протекать бессимптомно и не сопровождаться осложнениями. Активизация механизма тромбообразования может возникнуть в результате перенесенных оперативных вмешательств, при беременности, на фоне патологий сердца, сосудов, крови. Если возникает подобная форма недуга у женщин, это может стать проблемой при вынашивании плода. Из-за повышенной свертываемости образуются множественные сгустки в сосудах, что приводит к выкидышам или преждевременным родам.
Восходящий тромбофлебит: опасность

Одной из наиболее опасных форм тромботического поражения является восходящая. Такой вид патологии характеризуется формированием сгустка в сосуде, после чего он перекрывает его просвет. Далее он отделяется от стенки вены и начинает двигаться вверх по сосудистому руслу вместе с током крови. Чаще всего развивается поражение вен нижних конечностей, также может возникнуть восходящий тромбофлебит груди, предплечья. Опасность такой формы заключается в том, что тромб способен переходить из поверхностных сосудов в глубокие, попадать в легочную артерию, вызываю тромбоэмболию. Такое состояние представляет угрозу для жизни больного.
Тазобедренный тромбофлебит как разновидность болезни

Одним из наиболее серьезных видов болезни является тазобедренный. Он характеризуется поражением сосудов, которые питают органы таза и бедренную часть нижней конечности. При этом у пациента возникает боль в области живота, прямого кишечника, мочеполовых органов. Появляется отечность в месте поражения, также она может распространяться на ноги (одну или обе). При прогрессировании недуга появляются проблемы с дефекацией, опорожнением мочевого пузыря, беспокоит метеоризм. Осложнением такой формы может стать тромбофлебит внутренних органов. Чтобы диагностировать тромботическое поражение в тазобедренной области, применяется внутрикостная венография.
Тромбофлебит пещеристого синуса

Такой вид патологии является редким, но при этом достаточно опасным, так как может закончиться летальным исходом. Он диагностируется как среди взрослого населения, так и у детей. Характеризуется болезнь закупоркой пещеристой пазухи, которая находится в основании черепа. Выявить недуг непросто. Симптоматика включает нарушение сознания, сильные головные боли, тошноту, рвоту, расстройство зрения, также может развиться кома.
Тромботическое поражение пещеристого синуса требует незамедлительной терапии, обязательно применяются антибиотики, гормональные препараты. Также может проводиться оперативное вмешательство. При отсутствии своевременного лечения существует высокий риск развития инсульта, потери зрения, расстройства работы эпифиза и как следствие – замедление роста, развития, нарушение поведенческих реакций.
Тромботическое поражение может протекать в различных формах, однако каждый вид недуга требует лечения, так как способен сопровождаться тяжелыми осложнениями вплоть до развития инвалидности или наступления летального исхода.
Ксения Стриженко: «Как я избавилась от варикоза на ногах за 1 неделю? Это недорогое средство творит чудеса, это обычный. «
Симптомы и лечение тромбофлебита вен нижних конечностей
Тромбофлебит – это воспалительное заболевание сосудов венозной системы, возникающее из-за формирования тромба (кровяного сгустка) в просвете вены. На начальной стадии, когда воспалительные изменения выражены незначительно, заболевание называют флеботромбозом (тромбоз вен без воспаления).
Тромбофлебит может развиваться как в глубоких, так и в поверхностных венах. Чаще – в поверхностных венах конечностей. Такую форму заболевания называют поверхностный тромбофлебит.
К развитию данного заболевания может привести любая травма сосуда. Так как вены не имеют собственных мышечных структур, формирующиеся в них тромбы не отрываются и продолжают развиваться в поверхностных сосудах, вызывая продолжительное нарушение кровообращения на отдельном участке конечности.
При тромбозе глубоких вен, залегающих в толще мышечной ткани, при перепадах давления тромбы могут отрываться от стенки сосуда и закупоривать мелкие сосуды в других частях тела (мозг, легкие, сердце). В этом случае тромбоз становится причиной тяжелого осложнения – эмболии, которое может стать причиной смерти больного.
Интересные случаи
- Бывший президент США Ричард Никсон и бывший вице-президент Дэн Куэйл были больны тромбофлебитом;
- Во время съемок фильма «Разум и чувства» (1995) актриса Кейт Уинслет, сыгравшая роль Марианны Дэшвуд, страдала тромбофлебитом;
- Марио Ланца болел тромбофлебитом, а причиной его смерти стала легочная эмболия (закупорка легочных сосудов тромбом, оторвавшимся от стенки сосуда на ноге);
Влияние на национальную культуру
- В одной из серий «Симпсонов», когда Барт получает «двойку», школьная медсестра подозревает, что у него флебит;
- Персонаж Питера Бойла в ситкоме «Все любят Рэймонда» страбает тромбофлебитом. Или делает вид, что страдает, чтобы избежать выполнение определенных семейных обязанностей;
- В анимационном сериале «Царь горы», когда мистер Стриклэнд посещал курсы изучения библии в бассейне с Луанной, Хэнк сказал, что «это полезно для его тромбофлебита»;
- В эпизоде «Молодые и дерзкие» сериала «Госпиталь M.A.S.H.» полковник Поттер страдает от обострения тромбофлебита, вызванного его собственным отказом признать наличие заболевания;
- В мультсериале «Футурама» голова Ричарда Никсона предается воспоминаниям о его «Славном теле республиканца, пронизанном флебитом».
Причины тромбофлебита
Причиной тромбофлебита поверхностных вен является повреждение стенки сосуда. Это происходит из-за неправильной постановки катетера или иглы для внутривенных инфузий. Тромбофлебит нижних конечностей обычно развивается из-за варикозного расширения вен.
Среди причин тромбофлебита глубоких вен выделяют:
- Малоактивный образ жизни. При длительном отсутствии адекватных физических нагрузок тромб разрастается до весьма крупных размеров и вызывает серьезные нарушения кровообращения в пораженном сосуде;
- Повреждение стенки вены вследствие раздражения катетером или иглой, травмы, инфекции, попадания в просвет сосуда раздражающих химических веществ.
- Врожденные или приобретенные аномалии свертывающей системы крови.
К факторам риска развития заболевания относят:
- Длительное вынужденное положение с ограничением подвижности конечностей (затяжная поездка, авиаперелеты на большие расстояния, постоянное нахождение в постели из-за болезни или после оперативного вмешательства);
- Ожирение;
- Курение, в особенности одновременно с заместительной гормональной терапией или приемом гормональных противозачаточны х препаратов (применение оральных контрацептивов нового поколения значительно снижает риск тромбообразовани я);
- Беременность. Увеличенная матка может сдавливать крупные вены в малом тазу, повышая риск тромбоза;
- Онкологические заболевания, гематологические заболевания;
- Алкоголизм;
- Травмы конечностей.
Согласно исследованиям 2004 года, женщины, получающие комбинированное гормональное лечение (эстроген и прогестин) в постменопаузальн ом периоде имеют вдвое больший риск развития венозного тромбоза по сравнению с контрольной группой женщин, не принимающих гормональные препараты.
Симптомы тромбофлебита
Поверхностный тромбофлебит развивается постепенно и начинается с легкого покраснения и уплотнения участка кожи в области пораженной вены. По мере прогрессирования воспаления участок покраснения распространяется дальше по ходу вены. Обычно он определяется как тонкий плотный и болезненный тяж, повторяющий контуры сосуда. Воспаление может развиваться в виде паутины, вовлекая в патологический процесс более мелкие вены, отходящие от пораженного сосуда.
Характеризующие тромбофлебит симптомы даже в тяжелых случаях могут проявляться невыраженно и иметь местный характер. В участке воспаления кожа становится плотной, горячей и болезненной.
Чаще развивается тромбофлебит нижних конечностей, симптомы которого включают появление выраженной гиперемии и выделение венозного рисунка в участке воспаления. Иногда тромб может приводить к нарушению кровообращения в конечности, приводя к ее посинению.
Кожа над веной отекает, больной ощущает постоянный кожный зуд, боль становится пульсирующей, жгучей. При быстрой перемене положения ног симптомы могут ухудшаться. Например, утром при опускании ног с кровати. Больные могут жаловаться также на боли при ходьбе.
Постепенно нарастает лихорадка. Обычно температура тела не превышает 37,5 – 38 градусов Цельсия. Для пациентов послеродового отделения развитие лихорадки в течение 4 – 10 дней после родоразрешения может указывать на наличие тромбофлебита.
При присоединении инфекции лихорадка усиливается, появляются выраженные болезненные ощущения, под кожей может формироваться абсцесс, который прорывается с выходом гнойного отделяемого.
Тромбофлебит глубоких вен
Симптомы тромбофлебита глубоких вен включают:
- Покраснение (иногда – посинение или побледнение);
- Локальное повышение температуры;
- Отек;
- Боль в пораженной конечности.
Симптомы тромбофлебита ног при тромбозе глубоких вен характеризуются более выраженным отеком пораженной конечности, чем при поверхностном поражении. При осмотре разница между здоровой и больной стороной видна очень отчетливо. Кроме того, пациенты ощущают ригидность (напряженность) мышц в пораженной конечности.
Лечение тромбофлебита
При возникновении такого заболевания, как тромбофлебит, симптомы и лечение тесно связаны, так как принципы терапии тромбофлебита поверхностных и глубоких вен существенно различаются.
Как правило, пациентам с диагнозом тромбофлебит нижних конечностей лечение назначается в минимальном объеме. Иногда он проходит самостоятельно вообще без лечения. Это состояние больной может контролировать самостоятельно в домашних условиях.
Если у больного развился острый тромбофлебит нижних конечностей, лечение сводится к приему противовоспалите льных препаратов и поддержании пораженной конечности в приподнятом положении. Допускается применение мазей для улучшения кровотока, снятия отека и повышения тонуса сосудов.
- Рекомендуется теплый компресс.
- А также прием нестероидных противовоспалите льных препаратов (аспирин, ибупрофен) для достижения обезболивающего и антикоагуляционн ого (противосвертыва ющего) эффекта.
- Допускается применение местных лекарственных форм (мазей, гелей), имеющих в составе нестероидные противовоспалите льные средства: фастум гель, вльтарен эмульгель, мази диклофенака или ортофена и др. (см. НПВС в виде мазей от боли).
- Доказана эффективность ношения специальных эластичных чулок и повязок (см. компрессионное белье при варикозе).
Эластичное бинтование и ношение чулок показано пациентам с диагнозом тромбофлебит вен нижних конечностей, лечение которого может оказаться неэффективным или иметь побочные эффекты при отсутствии достаточного венозного тонуса. Чулки оказывают достаточно сильное давление на вены, чтобы препятствовать их расширению и отрыву тромба.
В зависимости от высоты поражения применяют чулки разного размера (до колена, до верхней трети бедра). Их применение ограничивает отек и снижает риск развития тромбоза глубоких вен, а также вероятность тромбоэмболии. Тромб рассасывается в течение нескольких дней или недель, после чего симптомы заболевания исчезают.
- Применение антибиотиков показано только при присоединении инфекции. Иначе назначение антибактериально й терапии окажется неоправданным и не приведет к улучшению состояния.
- Лечение тромбофлебита включает специальные мази и препараты для местного применения с гепарином (гепатромбин, лиотон).
Гепарин в их составе может заменить суточную инъекционную дозировку, что позволяет избежать парентеральное введение препаратов, заменив их местными средствами. Хотя концентрация гепарина в препарате Гепатромбин меньше, чем в Лиотоне, его эффективность несколько выше за счет дополнительных ингредиентов, обеспечивающих комплексное антитромботическое и противовоспалительное действие.
- Лечение тромбофлебита глубоких вен – более сложный процесс, требующий проведения терапии антикоагулянтами , а также поддержания конечности в приподнятом положении.
Основная задача лечения в данном случае – предупреждение тромбоэмболии легочной артерии. На время лечения пациент госпитализируетс я в специализированн ое отделение.
Исследования показали, что применение гепарина, а затем — низкодозированно го варфарина (непрямой антикоагулянт) позволяет предотвратить тромбоэмболическ ие осложнения у больных тромбофлебитом. Еще больше снизить частоту развития тромбоза глубоких вен и тромбоэмболии позволило назначение нового антикоагулянта — Ксимелагатрана. Эффект от данных препаратов развивается в течение нескольких суток.
В некоторых случаях наряду с антикоагулянтами лечение глубокого тромбофлебита включает назначение тромболитических препаратов, вызывающие рассасывание тромба. Их применение позволяет существенно снизить время лечения, но повышает риск отрыва тромба и развития эмболии. С этой целью пациентам назначается эноксапарин (Ловенокс) – быстродействующи й препарат для рассасывания тромба, вводимый парентерально (подкожно, внутривенно). 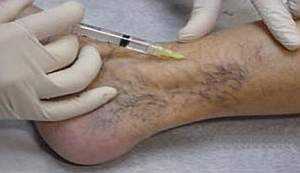
Учитывая отсроченный терапевтический эффект антикоагулянтов, тромболитики играют роль «моста» от начала лечения и развития лечебного эффекта от основных препаратов.
Для определения эффективности лечения варфарином, а также с целью коррекции вводимой дозы препарата используется показатель МНО, определяемый в ходе коагуологическог о исследования крови. Он отражает состояние свертывающей системы крови пациента. Анализ повторяется ежедневно в течение всего периода лечения.
- Дополнительными препаратами, эффективными при тромбофлебите, являются ангиопротекторы (венорутон, троксевазин) и венотоники (флебодиа, детралекс).
Они предотвращают дальнейшее прогрессирование поражения стенок сосудов, обеспечивая непосредственно лечение вен при тромбофлебите, и обладают противовоспалите льными свойствами. Рекомендуется прием таблетированных форм, так как мази обладают раздражающим действием.
Хирургическое лечение
При отсутствии эффекта от проводимой терапии и прогрессировании воспаления пациентам назначаются хирургические методы лечения тромбофлебита, так как продолжающееся повышенное тромбообразовани е в пораженной вене значительно повышает риск развития эмболии и, как следствие, смерти больного.
Ретроспективный анализ выявил, что около ¼ случаев тромбофлебита глубоких вен с неадекватной терапией заканчивались тромбоэмболией.
При развитии поверхностного флеботромбоза в паху, в месте слияния поверхностных и глубоких вен, вероятность возникновения эмболии повышается. В этом случае формирующиеся в поверхностных венах тромбы могут проникать в более крупные глубокие вены, где впоследствии происходит их отрыв. Лечение заключается в удалении или перевязке пораженных вен для предотвращения тромбоэмболическ их осложнений. После операции перевязки вен, которая проводится под местной анестезией, пациент может быть выписан незамедлительно и в тот же день вернуться к полноценной жизни без ограничения физической активности.
Кроме того, современное техническое оснащение позволяет точно определить место развития тромба и провести щадящую операцию по его удалению без удаления всего сосуда. После улучшения состояния возможно проведение дополнительного оперативного вмешательства для удаления варикозных узлов, способных вызвать повторное развитие заболевания.
Лечение тромбофлебита народными средствами
Лечение тромбофлебита народными средствами предполагает применение отваров и настоев растений, обладающих противовоспалите льными свойствами. К ним относятся:
- Настой крапивы по 1/3 стакана внутрь три раза в день;
- Листья золотого уса местно;
- Чай из листьев орешника;
- Мед в виде компресса на область пораженных вен;
- Капустный лист местно, предварительно раздавив или надломив для выделения сока. Перед прикладыванием смазать растительным маслом;
- Настойка на березовых почках местно;
- Смесь кашицы из полыни горькой с простоквашей местно в виде компресса.
Помните, что такого заболевания, как тромбофлебит, народное лечение не обеспечивает полное избавление от болезни, а только приводит к временному улучшению за счет снятия симптомов. Для предотвращения повторного развития тромбофлебита обратитесь за помощью к специалисту.
Профилактика
Основной метод профилактики тромбофлебита – активный образ жизни. Рекомендуется ежедневная физическая активность (прогулки, плавание, бег трусцой, танцевальные курсы и другие виды спорта). Для предотвращения заболевания рекомендуется:
- Избегать длительного нахождения в одном положении лежа или сидя;
- Избегать длительного горизонтального положения. Если нет возможности подняться с кровати (травмы, болезнь), необходимо носить эластичные чулки;
- Во время долгих переездов и перелетов обязательно вставайте, пройдитесь по салону автобуса или самолета. Если вы едете на автомобиле, совершайте остановки через каждые 100 – 150 км и делайте разминку;
- Избегайте обезвоживания. Пейте больше жидкости;
- В медицинских учреждениях мерой профилактики тромбофлебита является периодическая смена внутривенных катетеров.
Тромбоз поверхностных вен редко прогрессирует до тяжелых форм и обычно не приводит к опасным осложнениям, хотя встречаются случаи тромбоэмболии мелких сосудов, не приводящие к смерти пациента.
Тромбоз глубоких вен имеет повышенный риск развития тромбоэмболии легочных артерий, а также артерий других жизненно важных органов. Это тяжелое осложнение, которое очень часто оканчивается летальным исходом.
Результатом тромбоза глубоких вен может стать посттромбофлебит ический синдром — повреждение стенки сосуда с развитием хронического отека конечности, сопровождаемого выраженными болезненными ощущениями.
Тромбофилия — что это такое? Тромбофилия: причины, симптомы, диагностика и лечение
Состояние предрасположенности организма к развитию сосудистых тромбозов, которые способны рецидивировать и имеют различную локализацию, называется тромбофилией. Заболевание может быть как генетическим, так и приобретенным. Причиной возникновения патологии чаще всего является повышенная свертываемость крови. Клинически болезнь может проявляться множеством тромбозов разной локализации. Тромбофилия достаточно распространена среди населения и встречается в разных формах. Заболевание требует лечения медикаментозным или хирургическим способами.
Тромбофилия: что это такое?
Патология относится к заболеваниям системы крови, проявляется в склонности к образованию тромбов и нарушении гемостаза. Множественные рецидивирующие тромбозы при тромбофилии могут появиться в результате травм, хирургического вмешательства, физического перенапряжения или во время беременности. Состояние опасно тем, что может повлечь за собой такие осложнения, как тромбоэмболия легочной артерии, инсульт, инфаркт миокарда, тромбозы глубоких вен. Нередко запущенные формы приводят к летальному исходу.
Исследованием, диагностикой и лечением тромбофилий занимаются несколько областей медицины. Гематология изучает нарушения свойств крови, флебология — методы диагностики и лечения тромбозов венозных сосудов, удалением тромбов занимаются сосудистые хирурги. Образование тромба приводит к нарушению нормального кровотока, что сопровождается развитием опасных состояний, которые трудно поддаются лечению. Чтобы вовремя предупредить проблему, нужно периодически сдавать анализ на свертываемость крови. Норма у женщин, например, для венозной крови составляет 5-10 минут.
Причины развития
Факторов, что вызывают развитие патологии, несколько. Почти каждый человек может столкнуться с таким заболеванием, как тромбофилия. Что это такое опасное состояние, многие пациенты иногда даже не подозревают и обращаются за помощью достаточно поздно. Существует перечень причин, которые могут поспособствовать развитию патологии.
Наследственная (или генетическая) тромбофилия возникает в результате генетической предрасположенности к заболеванию. Перенесенные ранее болезни крови (тромбоцитозы, эритремия, антифосфолипидный синдром) также могут быть причиной его развития. К опасным факторам относятся атеросклероз, злокачественные новообразования, мерцательная аритмия, варикозное расширение вен, аутоиммунные заболевания. Вероятность возникновения тромбофилии возрастает после перенесенного инсульта или инфаркта. В зону риска попадают пациенты, которые страдают ожирением, ведут малоподвижный образ жизни, принимают гормональные контрацептивы, неправильно питаются, в прошлом перенесли серьезную травму или хирургическое вмешательство. В раннем возрасте заболевание встречается редко, оно чаще всего развивается у людей старшего возраста. Чтобы предотвратить болезнь или не запустить состояние, рекомендуется время от времени проходить анализ на тромбофилию.
Клиническая картина
Клинические проявления патологии характеризируются плавностью нарастания и длительностью течения, поэтому больные не сразу замечают изменения в состоянии здоровья и не предъявляют никаких жалоб. Лабораторные показатели могут диагностировать тромбофилию, а развернутая клиническая картина в некоторых случаях проявляется только несколько лет спустя. Яркая симптоматика наблюдается, когда тромб уже образовался. Степень обтурации просвета сосуда и локализация тромба влияют на выраженность симптомов.
Артериальный тромбоз, причинами которого являются кровяные сгустки в просвете сосудов артериального русла, сопровождается формированием тромбов в просвете сосудов плаценты, внутриутробной гибелью плода, многократными выкидышами, приступами острой коронарной недостаточности, ишемическим инсультом.
При венозном тромбозе нижних конечностей клинические симптомы проявляются в виде трофических изменений кожных покровов, выраженной отечности нижних конечностей, появлении болей, ощущения тяжести в нижних конечностях.
Мезентеальный тромбоз кишечника возникает при локализации тромба в мезентериальных сосудах и сопровождается такой симптоматикой: послабление стула, рвота, тошнота, кинжальная острая боль.
При тромбировании вен печени развиваются гидроторакс (синдром Бадда-Киари), асцит, отеки передней брюшной стенки и нижних конечностей, неукротимая рвота и интенсивная боль в эпигастральной области.
Тромбофилия гематогенная
Тромбозы влияют на состояние сосудистой стенки, повреждая ее и снижая устойчивость, способствуют замедлению кровотока и развитию других нарушений гемодинамики, которые связаны с изменением вязкости и свертываемости. Тромбофилические состояния во многих случаях связаны с наличием сосудистых заболеваний, таких как атеросклероз, повреждения интимы сосудов, васкулиты токсикогенного, иммунного или инфекционного происхождения. Множественные рецидивирующие тромбоэмболии могут быть обусловлены изменениями свойств самой крови, что дает право говорить о заболевании с названием «гематогенная тромбофилия». Развитие патологии связано со склонностью организма к развитию тромбозов, обусловленных аномалиями в системах свертывания, нарушением гемостатического потенциала крови.

Гематогенная тромбофилия по происхождению может быть врожденной или приобретенной. По основному механизму выделяют заболевания, которые обусловлены: сопряженными тромбогенными сдвигами, дисфункцией тромбоцитов, нарушениями фибринолиза, ингибицией, аномалиями или дефицитом свертывания крови, недостатком основных физиологических антикоагулянтов. Кроме того, еще выделяют развивающиеся в результате лекарственных воздействий или врачебных вмешательств ятрогенные тромбофилии.
Наследственная тромбофилия
Определить врожденный или наследственный характер тромбозов можно, исходя из следующих клинических проявлений: тромбозы в раннем возрасте, случаи тромбоза легочной артерии, брыжейки, нижних конечностей в семейном анамнезе, первый эпизод рецидивирующего венозного тромбоза до 30-тилетнего возраста, тромбозы при беременности на ранних сроках, тромботические осложнения. Наследственная или генетическая тромбофилия определяется после комплексной диагностики пациентов, у которых есть риск развития тромбофилических осложнений.
Врожденная форма заболевания может иметь разную природу. При диагностике заболевания во внимание принимают генетические маркеры тромбофилии. Первый фактор, который способствует развитию патологии – это генетическая предрасположенность. В этом случае болезнь может и не проявиться при отсутствии условий, что запускают механизмы ее развития. Второй – мутация генов в период эмбрионального развития. Заметно увеличивается в последнее время концентрация факторов, подталкивающих к мутации генов. Среди них и те, что вытекают из деятельности человека: радиационное излучение, применение пищевых добавок, лекарственных средств, загрязнение окружающей среды (бытовая химия, различные виды топлива, пестициды), техногенные катастрофы. Нельзя предугадать, при каких условиях ген может поддаться изменениям, поэтому мутагенез считается случайным процессом, который происходит сам по себе и обладает способностью менять наследственные свойства.

Наследственная тромбофилия также может быть обусловлена структурной или геномной мутацией хромосом, передающихся по наследству от предыдущих поколений. Здесь имеет значение состояние гена болезни: рецессивное или доминантное. Во втором случае патология себя проявит при любых условиях.
Приобретенная тромбофилия
Не только наследственное, но и приобретенное происхождение может иметь данное заболевание. Пациенту могут поставить диагноз антифосфолипидный синдром (АФС). Именно так в большинстве случаев проявляет себя приобретенная тромбофилия. Что это такое, каковы механизмы его развития и как с ним бороться?
Антифосфолипидный синдром являет собой комплекс симптомов, который сочетает лабораторные данные и клинические признаки. Болезнь сопровождается неврологическими расстройствами, иммунной тромбоцитопенией, синдромом потери плода, венозными и артериальными тромбозами. Выделяют формы АФС: первичная, вторичная и катастрофическая; серологические варианты: серонегативный и серопозитивный. Синдром возникает на фоне опухолевых, инфекционных, аллергических или аутоиммунных заболеваний или вследствие лекарственной непереносимости.
Развитие АФС может быть связано с такими патологическими состояниями, как: злокачественные новообразования (рак, лимфопролиферативные заболевания, лейкозы), инфекции (микоплазмоз, ВИЧ, сифилис), асимптоматическая циркуляция АФА, хроническая недостаточность почек, заболевания периферийных артерий и клапанов сердца, заболевания печени, заболевания соединительной ткани и аутоиммунные болезни (болезнь Крона, системный васкулит, СКВ).

Тромбофилия при беременности
В период беременности генетическая или наследственная тромбофилия часто проявляет себя впервые. В первую очередь это связано с появлением третьего, плацентарного круга обращения, что оказывает на кровеносную системы дополнительную нагрузку. Образованию тромбов к тому же способствует ряд особенностей плацентарного круга. В плаценте нет капилляров, в нее попадает кровь матери из артерий, потом, протекая сквозь ворсинки хориона, поступает в пуповину.
Для организма беременной женщины характерна повышенная свертываемость крови, что обеспечивает уменьшение кровопотери при родах или в случае возникновения таких осложнений, как выкидыш или отслойка плаценты. Она способствует повышению риска образования тромбов, а ведь это в них кроется опасность. Если они локализируются в сосудах, что ведут к плаценте, в организм плода прекращают поступать питательные вещества, возникает гипоксия. В зависимости от уровня закупорки сосудов и количества тромбов, могут последовать тяжелые осложнения: преждевременные роды, выкидыш, замирание беременности, пороки развития или смерть плода, фетоплацентарная недостаточность, отслойка плаценты. Проявляются они, как правило, после 10-ти недель. На более ранних сроках тромбофилия при беременности встречаются очень редко. Если заболевание развивается после 30-ти недель, то заканчивается это во многих случаях отслойкой плаценты, плацентарной недостаточностью или тяжелыми формами гестоза. При обследовании врач должен обратить внимание на свертываемость крови, норма у женщин «в положении» которой немного отличается от общепринятой.
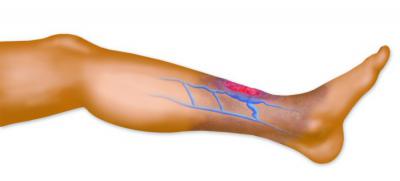
Диагностика
Клинические проявления тромбозов подтверждают в поликлинике при помощи лабораторных (цитологические, биохимические, генетические, коагулологические) и инструментальных методов. По внешнему виду и состоянию организма можно определить подозрение на венозный тромбоз (отеки). Как венозные, так и артериальные сопровождаются постоянными давящими болями и чувством распирания. Иногда в области локализации повышается кожная температура (венозные). При артериальном тромбозе возле участка тромбообразования наблюдается снижение температуры, цианоз (синюшность), резкая болезненность. Перечисленные симптомы – это первые маркеры тромбофилии, которые являются важнейшей причиной посетить специалиста.
Непосредственно в больнице проводят более тщательные исследования состояния больного. Обязательно нужно взять анализ на тромбофилию, сделать УЗИ сосудов (определяет характер, размер и локализацию тромба), провести контрастные артериографию и венографию, что позволяет локализировать и исследить анатомию тромботических процессов. Кроме того, применяют рентгенологические, радиоизотопные методы, генетический анализ полиморфизмов, определение концентрации гомоцистеина.
Вопрос о преодолении заболевания возникает у тех, кто столкнулся с диагнозом тромбофилия. Что это такое и как с ним бороться, чтобы избежать тяжелых последствий? Лечение патологии должно быть комплексным и проводиться при участии врачей разной специализации: сосудистый хирург, флеболог, гематолог. На первом этапе нужно изучить этиопатогенетические механизмы развития болезни. Положительных результатов от лечения стоит ожидать только после устранения первопричины. Важным элементом терапии является диета, которая состоит в исключении продуктов питания с высоким уровнем холестерина, ограничении жирной и жареной пищи. Рекомендуется включить в рацион сухофрукты, овощи и фрукты, свежую зелень.
Медикаментозное лечение заключается в назначении дезагрегантов, которое дополняется применением антикоагулянтной терапии, лечебным кровопусканием, гемоделюцией. В некоторых случаях нужно проводить переливание свежезамороженной плазмы в сочетании с гепаринизацией. Заместительную терапию назначают при наследственной форме, которая обусловлена дефицитом антитромбина III.
Легкая тромбофилия (анализ крови поможет определить форму) лечится с помощью лиофилизированной плазмы (внутривенно) или сухой донорской плазмы. При тяжелых формах применяют фибринолитические препараты, которые вводятся на уровне закупоренного сосуда с использованием катетера. При диагнозе тромбофилия лечение должно быть индивидуально подобранным и комплексным, что обеспечит быстрое и эффективное выздоровление.
Профилактика
Для того чтобы не столкнуться с этим серьезным заболеванием или его осложнениями, нужно периодически проводить профилактические мероприятия для его предупреждения. Пациентам с тромбофилией рекомендуют проводить переливание плазмы в низких дозах и подкожное введение препарата «Гепарин». Больному для профилактики стоит назначить лекарственные средства, что укрепляют сосудистую стенку («Трентал» внутривенно, «Папаверин» перорально).
Для профилактики и лечения тромбофилии рекомендовано использовать народные средства, например, лекарственные растения. Так, снизить активность тромбоцитов поможет чай из клюквы или виноградный сок. Разредить кровь можно с помощью настойки из семян японской софоры. Кроме того, желательно составить правильный рацион питания, чаще гулять на свежем воздухе и отказаться от вредных привычек.
Источники: http://www.varikoz.org/tromboflebit/vidy, http://zdravotvet.ru/simptomy-i-lechenie-tromboflebita-ven-nizhnix-konechnostej/, http://fb.ru/article/168289/trombofiliya—chto-eto-takoe-trombofiliya-prichinyi-simptomyi-diagnostika-i-lechenie

