Мази при постинъекционном тромбофлебит
Лечение тромбофлебита посредством лекарственных препаратов
Существует большое количество сосудистых заболеваний. Но одним из самых коварных считают тромбофлебит. Это процесс воспаления вен, в результате которого образуются тромбы. Чаще всего тромбофлебит проявляется на нижних и верхних конечностях, но можно встретить и в области шейного и грудного отдела. Заболевание очень распространенное, и многие ищут ответ на вопрос, чем лечить тромбофлебит. Курс медикаментозной терапии зависит от его вида и особенностей течения недуга.
Лечить тромбофлебит лекарствами можно в случаях:
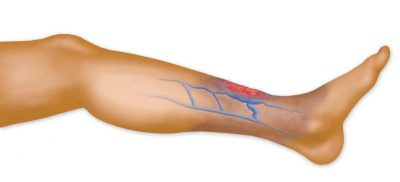 воспаления венозных стенок и повышенного уровня тромбообразования;
воспаления венозных стенок и повышенного уровня тромбообразования;- наличия тромбоза и флебита;
- варикозного расширения вен;
- послеоперационных обострений;
- наличия язв на коже, которые вызваны варикозом;
- травмирования мышц и сухожилий;
- хронической венозной недостаточности;
- наличия геморроя и атеросклероза.
Также медикаментозное лечение назначают и при посттромбофлебитическом заболевании. На этом этапе запрещены любые хирургические манипуляции. Но существует вероятность перехода воспалительного процесса на близлежащие сосуды.
Виды препаратов
Лечить тромбофлебит можно при помощи внутренних и наружных средств. Обычно они применяются комплексно: одни намазывают на кожные покровы, а другие принимают перорально. Такое лечение гораздо эффективнее монотерапии.
Наружные препараты от тромбофлебита
К наружным препаратам относят крем, мазь и гель. Эти средства воздействуют непосредственно на пораженную область и не наносят вред другим органам. Чаще всего применяются такие местные средства:
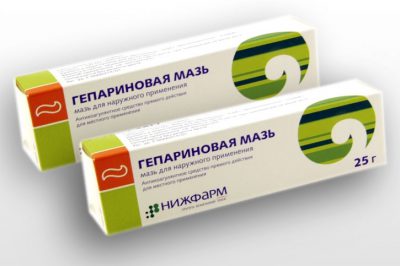 Гепатромбин мазь. Снимает воспаление и обладает регенерирующим свойством. Главным компонентом является гепарин, который предупреждает последующее формирование тромбов. Мазь намазывают на кожу трижды в день. Применяется и в виде компрессов. Срок лечения назначает врач.
Гепатромбин мазь. Снимает воспаление и обладает регенерирующим свойством. Главным компонентом является гепарин, который предупреждает последующее формирование тромбов. Мазь намазывают на кожу трижды в день. Применяется и в виде компрессов. Срок лечения назначает врач.- Лиотон 1000. Устраняет отечность и снимает воспаление, препятствует возникновению новых тромбов. Эффективность обуславливается гепарином натрия, который входит в состав. Гель наносится на пораженный участок кожи тонким слоем трижды в день. Подходит для длительного использования.
- Гепариновая мазь. Ускоряет антисвертывающее действие антитромбина. Улучшает процесс циркуляции крови, повышает уровень метаболизма в тканях, снимает воспаление и отеки. Курс применения: 2-3 раза в день в течение 6-7 дней.
к оглавлению ↑
Медикаменты для внутреннего применения
К внутренним средствам можно отнести таблетки, капсулы, драже, капли. Эти средства отличаются большей эффективностью и силой воздействия, а также возможностью влиять на причину развития недуга. Эффективны такие средства:
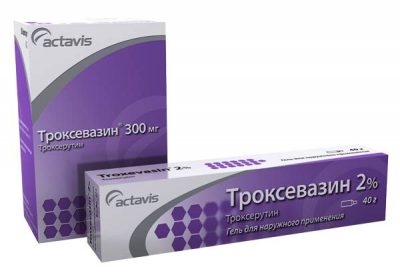 Троксевазин. Применяют при хроническом варикозном заболевании. Повышает тонус сосудов и укрепляет их стенки. В результате терапии уходит чувство дискомфорта, пропадает отечность. Лекарство производят в виде таблеток и геля. Таблетки пьют по 1 капсуле перед едой, а гель намазывают на поврежденную область утром и перед сном.
Троксевазин. Применяют при хроническом варикозном заболевании. Повышает тонус сосудов и укрепляет их стенки. В результате терапии уходит чувство дискомфорта, пропадает отечность. Лекарство производят в виде таблеток и геля. Таблетки пьют по 1 капсуле перед едой, а гель намазывают на поврежденную область утром и перед сном.- Троксерутин. Устраняет проницаемость сосудистых стенок и улучшает процесс кровообращения, снимает отеки. Обладает венотонизирующим действием и предотвращает повреждение сосудов. При варикозе применяют на ранних и поздних стадиях. Производится в форме капсул и геля. Капсулы принимаются перорально три раза в день во время трапезы. Гель наносят втирающими движениями до сухости кожи утром и вечером.
- Индовазин. В своей структуре имеет активнодействующее вещество индометацин и троксерутин. Приводит в тонус сосуды, снимает отечность и болезненность, оберегает капилляры от травмирований. Курс терапии — 10 дней. Противопоказан детям до 14 лет.
- Варфарин. Затрудняет процесс свертывания крови. Снижает вероятность возникновения тромбов. Капсулы принимают внутрь дважды в день между трапезами. В некоторых случаях курс лечения может длиться от 6 до 12 месяцев. Длительность лечения назначает лечащий врач в индивидуальном порядке.
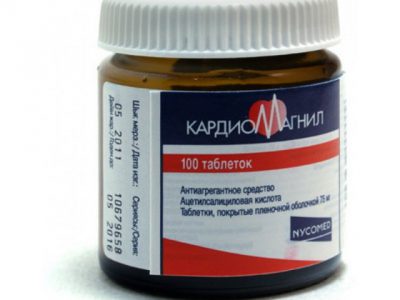 Кардиомагнил. В составе находятся ацетилсалициловая кислота и магний гидроксид. Благодаря гидроксиду магния разжижается кровь и пропадает отечность и воспаленность. Также гидроксид положительно влияет на слизистые оболочки желудка, тем самым препятствуя проявлению побочных эффектов. Рекомендуемая доза — 1-2 таблетки в день независимо от времени принятия пищи.
Кардиомагнил. В составе находятся ацетилсалициловая кислота и магний гидроксид. Благодаря гидроксиду магния разжижается кровь и пропадает отечность и воспаленность. Также гидроксид положительно влияет на слизистые оболочки желудка, тем самым препятствуя проявлению побочных эффектов. Рекомендуемая доза — 1-2 таблетки в день независимо от времени принятия пищи.- Дипиридамол. Благодаря возможности блокировки формирования кровяных сгустков, препарат стали применять не только для лечения сердечно-сосудистых заболеваний, но и для предупреждения тромбоза. Лекарство в форме капсул принимают перорально по 1 капсуле трижды в сутки. Время лечения варьируется от трех недель до шести месяцев.
- Индобуфен. Предотвращает склеивание тромбоцитов и образование кровяных сгустков. Пьют по одной-две таблетки в день. Аналог препарата Ибустрин.
При гнойной форме заболевания врач может назначить прием антибиотиков с широким спектром действия: Доксициклин, Пенициллин, Амоксициллин, Аугментин.
Лекарств для лечения тромбофлебита очень много, но назначить то, что подходит конкретному пациенту может только врач.
Для этого ему необходимо знать стадию заболевания, состояние стенок вен, уровень свертывания крови и образования тромбов. Врач также должен получить правдивую информацию об образе жизни, рационе и вредных привычках.
Особенности лечения острого и постинъекционного тромбофлебита
При диагнозе тромбофлебит лечение и препараты выбираются также в зависимости от вида заболевания. При остром тромбофлебите предплечья и голени пациентам разрешено проводить лечение амбулаторно, во всех других ситуациях лечение проводится в стационаре. Терапевтический комплекс включает в себя прием медикаментов, физиопроцедуры и возможное оперативное вмешательство.
Зависимо от самочувствия больного, при остром тромбофлебите принимают такие препараты:
 для ускорения циркуляции крови: Теоникон, Флекситал, Трентал;
для ускорения циркуляции крови: Теоникон, Флекситал, Трентал;- ингибиторы: Курантил, Аспирин, Индометацин;
- для улучшения венозного кровотока: Троксевазин, Детралекс, Эскузан;
- обезболивающие препараты: Бутадион, Анальгин;
- с целью десенсибилизации: Димедрол, Супрастин;
- мази для наружного применения: Бутадионовая, Вишневского, Гепариновая.
С целью повышения эффективности лечения дополнительно назначают терапию при помощи:
При постинъекционном тромбофлебите, как правило, хватает использования средств местного действия, которые прекращают рост тромба, снимают отеки и воспаление:
- противовоспалительные препараты: Кетопрофен и Диклофенак;
- для защиты сосудистых стенок: Рутозид, Троксевазин, Троксерутин;
- ферменты-энзимы, которые способствуют растворению тромбов: Вобэнзим и Флогэнзим (по три капсулы в сутки);
- дезагреганты (разжижают кровь): Трентал, Реополиглюкин;
- медикаменты наружного применения: Тромблесс, Лиотон-гель, Долобене, Гепатромбин.
 Отдельно стоит выделить один из основных препаратов в курсе терапии заболевания. Очень часто с целью лечения тромбофлебита доктора прописывают препарат Детралекс. Он имеет высокую эффективность в борьбе не только с варикозными заболеваниями, но и с другими недугами кровеносной системы. Эти таблетки от тромбофлебита довольно эффективны. Благодаря натуральным компонентам они не опасны и не влияют на состав крови. Эффективно укрепляют тонус сосудистых стенок.
Отдельно стоит выделить один из основных препаратов в курсе терапии заболевания. Очень часто с целью лечения тромбофлебита доктора прописывают препарат Детралекс. Он имеет высокую эффективность в борьбе не только с варикозными заболеваниями, но и с другими недугами кровеносной системы. Эти таблетки от тромбофлебита довольно эффективны. Благодаря натуральным компонентам они не опасны и не влияют на состав крови. Эффективно укрепляют тонус сосудистых стенок.
Изучив методы Рената Ачкурина профилактики ТРОМБОВ и восстановления сосудов и их очистки от ХОЛЕСТЕРИНА — мы решили предложить их и вашему вниманию .
Лекарство не применяется в качестве самостоятельного средства. Его назначают в комплексе с тромболитическими препаратами и дезагрегантами. Также назначается как поддерживающее средство после хирургических манипуляций. Препарат не имеет побочных эффектов, но в исключительных случаях наблюдается аллергическая реакция. Противопоказан для приема в первой половине беременности.
Некоторые особенности медикаментозного лечения
Лечить тромбофлебит в период беременности необходимо с помощью щадящих средств. При ранней стадии заболевания применяют компрессы с Фенилбутазоном, Троксевазином, Гепариновой мазью. Как основные средства прописывают:
Недавно я прочитала статью, в которой рассказывается о натуральном сиропе Холедол для профилактики ТРОМБОВ, путем снижения холестерина и нормализации сердечно-сосудистой системы. При помощи данного сиропа можно БЫСТРО снизить ХОЛЕСТЕРИН, восстановить сосуды, убрать холестериновый бляшки, устранить атеросклероз, улучшить работу сердечно-сосудистой системы, очистить кровь и лимфу в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала одну упаковку. Изменения я заметила уже через неделю: пропала тяжесть в ногах, ноги перестали отекать, начала лучше себя чувствовать, появились силы и энергия. Анализы показали снижение ХОЛЕСТЕРИНА до НОРМЫ. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
 препараты, снимающие воспаления: Кетопрофен, Бутадион, Диклофенак, Аспирин;
препараты, снимающие воспаления: Кетопрофен, Бутадион, Диклофенак, Аспирин;- антигистамины: Димедрол, Супрастин, Тавегил;
- лекарства, которые способны рассасывать тромбоз на ранней стадии заболевания: Стрептокиназа, Химотрипсин, Трипсин, Урокиназа;
- флеботонические препараты: Троксевазин, Эскузан.
В случае осложнений могут назначить гепаринотерапию: Тропарин, Фраксипарин, Клексан.
Беременным женщинам запрещается прием антибиотиков и непрямых антикоагулянтов.
Медикаменты с антибактериальным эффектом прописывают лишь при гнойном течении заболевания.
Для использования мази при тромбофлебите общие противопоказания бывают следующими:
- наличие аллергической реакции на какой-нибудь из компонентов;
- плохая свертываемость крови;
- наличие тромбоцитопении;
- некрозы и язва на пораженном участке;
- кровотечение;
- травма или любое другое повреждение кожного покрова на участке, где будет применяться мазь/гель.
Противопоказания при использовании пероральных медикаментов:
 наличие чувствительности к компонентам;
наличие чувствительности к компонентам;- беременность (в частности, первые три месяца);
- заболевания ЖКТ (язва, гастрит);
- могут иметь противопоказания для применения в детском и пожилом возрасте;
- нарушение функциональности почек;
- травмы, которые сопровождаются кровотечением.
При применении лекарств возможны определенные негативные последствия. Прежде всего, реакция может проявиться на коже:

Для профилактики ТОМБОВ, снижения уровня ХОЛЕСТЕРИНА в организме Елена Малышева рекомендует новый метод на основании современного препарата Холедол.
В его состав входят семена и сок амаранта, и другие натуральные компоненты, которые эффективно борется с тромбами, снижают уровень холестерина, нормализуют тонуса вен, очищают кровь и лимфу, препятствуют отложению холестериновых бляшек, улучшают общее состояние организма. При этом используются только натуральные компоненты, никакой химии и гормонов!
- покраснение;
- зуд;
- чувство жжения;
- отечность;
- высыпания;
- малые кровоизлияния;
- отек Квинке;
- тахикардия.
Мазь от тромбофлебита необходимо хранить в тюбике в холодном уголке, но следить за тем, чтобы препарат не нагревался и не замораживался.
 Лекарства таблеточной формы выпуска хранятся в условиях комнатной температуры и детской недосягаемости. Срок годности у препаратов различен, поэтому нужно не забывать читать инструкцию. Дату выпуска чаще всего помещают на упаковке.
Лекарства таблеточной формы выпуска хранятся в условиях комнатной температуры и детской недосягаемости. Срок годности у препаратов различен, поэтому нужно не забывать читать инструкцию. Дату выпуска чаще всего помещают на упаковке.
Тромбофлебит при правильном и своевременном лечении имеет благоприятные прогнозы. Большинство лекарств можно купить в аптеках без предоставления рецепта. Но стоит помнить, что самолечение может еще больше ухудшить ситуацию. Все медикаменты должен рекомендовать врач!
Симптоматика, причины появления постинъекционного тромбофлебита и как его лечить
Воспаление стенок вен, сопровождающееся образованием тромба, носит название тромбофлебита. Если таковое возникает по причине проведенных однократных или многократных инъекций лекарств, то ставится диагноз постинъекционный тромбофлебит. Это серьезная болезнь, при которой требуется обязательно провести лечение, иначе на фоне воспаления может развиться такое грозное осложнение, как рожистое воспаление.

Почему развивается заболевание
Возникает заболевание либо по причине многократных инъекций в один и тот же сосуд либо при длительном стоянии катетера. Чаще всего болезнь развивается по причине введения агрессивных лекарственных препаратов, среди которых наиболее опасны в этом отношении раствор Доксициклина и хлористого кальция. Несоблюдение правил асептики и антисептики также может привести к появлению постинъекционного тромбофлебита. Выполнение внутривенных вливаний в домашних условиях, когда не соблюдается техника и стерильность процедуры, зачастую осложняется воспалением вен. Наряду с этим причиной постинъекционного тромбофлебита может служить патология свертываемости крови и нарушение кровотока в пораженном сосуде вследствие хронического воспаления, в частности варикоза нижних конечностей.
Другими причинами, которые способствуют развитию симптомов тромбофлебита ноги или руки, являются:
- Чрезмерная масса тела.
- Онкологические заболевания любой локализации.
- Прием некоторых препаратов, в частности, оральных контрацептивов.
- Рожистое воспаление в месте проведения инъекции.
- Малоподвижный образ жизни, наличие неврологических патологий, сопровождающихся нарушением двигательной активности руки или ноги.
- Тяжелые декомпенсированные заболевания сердца и сосудов, дефицит иммунной системы, в частности причиной может быть ВИЧ.
В процессе развития симптомов постинъекционного тромбофлебита верхних и нижних конечностей роль играет несколько механизмов: нарушение целостности стенки вен (прокол иглой), замедление кровотока (вследствие сопутствующих патологий, которые пациент не хочет лечить) и высокая свертываемость крови. По причине воздействия неблагоприятных факторов внутренние стенки вен воспаляются, на них оседают форменные элементы крови, что вызывает образование тромба. При постинъекционном тромбофлебите ноги сосуд может закупориться как частично, что бывает чаще, так и полностью. Характер и выраженность симптомов при этом отличаются.

При постинъекционном тромбофлебите ноги сосуд может закупориться как частично, так и полностью.
Сегодня достаточно распространенным является лечение варикоза нижних конечностей склеротерапией – при введении склерозирующих веществ. При неправильном выполнении процедуры или использовании некачественного препарата у пациентов нередко развиваются проявления постинъекционного тромбофлебита нижних конечностей. Причем поражаться могут не только поверхностные, но и глубокие сосуды ноги, что является более грозным. Симптомы поражения возникают через 1-3 дня после проведения склеротерапии – частой причины развития патологии.
Чаще всего тромбофлебит отмечается на руке, что не удивительно, ведь внутривенные инъекции выполняются именно здесь. А вот наличие воспалительных изменений нижних конечностей отмечается у наркоманов, делающих инъекции в ногу.
Первые проявления грозного недуга
Первый симптом заболевания – появление болевых ощущений по ходу сосуда, куда выполнялся укол. Появляются и другие симптомы:
- Кожа руки или ноги в месте инъекции может краснеть и отекать.
- Конечность становится горячей на ощупь.
- Вследствие того, что кровоток нарушается, развивается отек.
- Процесс оказывает и системное действие на организм: отмечается повышение температуры и нарушение общего самочувствия.
- Стенки пораженных вен становятся плотными и горячими на ощупь, а сосуд приобретает вид жгута. При давлении на него появляется сильная боль.
Нередко вышеописанные признаки могут натолкнуть пациента на мысль о том, что имеется рожистое воспаление, что не соответствует действительности. Симптомы рожи – это покраснение и отек кожи, что не связано с проводимыми ранее инъекциями. К тому же рожистое воспаление имеет четкие контуры и не распространяется по ходу вен пораженной ноги. Эти патологии могут существовать вместе или же, если неправильно назначено лечение, проявления постинъекционного тромбофлебита присоединяются к роже (например, внутривенный укол в месте, где имеется рожистое поражение, приведет к попаданию существующих патогенных микроорганизмов в сосуд и повлечет тромбофлебит). Однако, несмотря на схожесть симптомов, болезни имеют разный механизм развития, и рассматривать их в одной теме не имеет некорректно с медицинской точки зрения.

Симптомы рожи – это покраснение и отек кожи, что не связано с проводимыми ранее инъекциями.
Диагностика заболевания основывается именно на вышеописанных симптомах, а также на сведениях о выполняемой ранее инъекции. Лечение патологии должно быть начато уже в первые 24-48 часов от начала воспаления, иначе существует опасность распространения процесса на другие сосуды, а также развития тромбоэмболических осложнений.
Боремся с патологией
Лечить заболевание вен рекомендуется с использованием консервативной терапии местно и системно – в зависимости от причины недуга. На время, когда проводится лечение, пациент должен либо госпитализироваться в стационар, либо соблюдать постельный режим на дому. При глубоком постинъекционном тромбофлебите нижних конечностей недуг считается более опасным в плане осложнений, поэтому его лечение обязательно проводится в стационарных условиях.
Начинается лечение заболевания с прекращения инъекций в пораженную область или же с извлечения катетера, которые являются причиной патологии. Без этого мероприятия нет смысла использовать другое лечение. Среди местных препаратов используются средства с противотромботическим и противовоспалительным эффектом в виде мазей, гелей и компрессов. Остановить прогрессирование процесса и снять боль помогают местные холодовые воздействия.
Специалисты будут лечить болезнь не только мазями, но и таблетками. Назначаются противовоспалительные препараты и венотоники. Обязательно используются лекарства, разжижающие кровь. Если постинъекционный процесс локализуется в области нижних конечностей, то снижающие вязкость крови препараты назначаются длительно, в течение нескольких недель и месяцев.

Лечение будет предусматривать как мази, так и таблетки.
Тактика, которой специалисты будут лечить рожистое воспаление, несколько сходна с тактикой при постинъекционном поражении вен, но здесь важно использовать специальные антибиотики, которые будут действовать точно на микроорганизм, вызвавший болезнь. Из системных препаратов постинъекционный тромбофлебит лечат инъекциями десенсибилизирующих и общеукрепляющих средств, а также веществ, уменьшающих симптомы патологии, например жаропонижающих.
Для того чтобы нормализовать кровоток внутри пораженного сосуда, уменьшить отек пораженной области и предупредить распространение тромбов по организму, используется такое лечение, как тугое бинтование: в течение первых 7-10 дней круглосуточно, а после купирования острой стадии – на ночь. Для нижних конечностей подбираются компрессионные чулки, которые рекомендуется использовать регулярно. Особенно важно использование компрессионных чулок, если пациент страдает варикозом, который обязательно нужно лечить после купирования острой стадии тромбофлебита.
Лечить признаки постинъекционного тромбофлебита верхних или нижних конечностей важно комплексно и после проведения соответствующих обследований. Самостоятельно назначать себе лечение в большинстве случаев не просто неэффективно, но и опасно. Образованные тромбы вен могут отрываться и с током крови распространяться по организму, поражать другие органы, в частности легкие и мозг. А лечить осложненную патологию гораздо сложнее и дольше, чем острый, недавно возникший процесс.
Лечение постинъекционного флебита вены на руке
В отношении медикаментозного лечения в народе давно бытует мнение, что «одно лечим, другое калечим». И это действительно так, поскольку большинство лекарств имеют ряд побочных эффектов, пагубно влияющих на здоровье. Даже, на первый взгляд, безобидное внутривенное введение лекарственных средств способно привести к воспалению вен. Данный воспалительный процесс носит название постинъекционный флебит. Рассмотрим подробнее, что представляет собой патология, по какой причине воспаляются вены и какие терапевтические методы наиболее эффективны.
Постинъекционное воспаление вен: что это
Постинъекционный, или постинфузионный, флебит — это воспаление венозных стенок, являющееся осложнением внутривенной инъекции или инфузии.
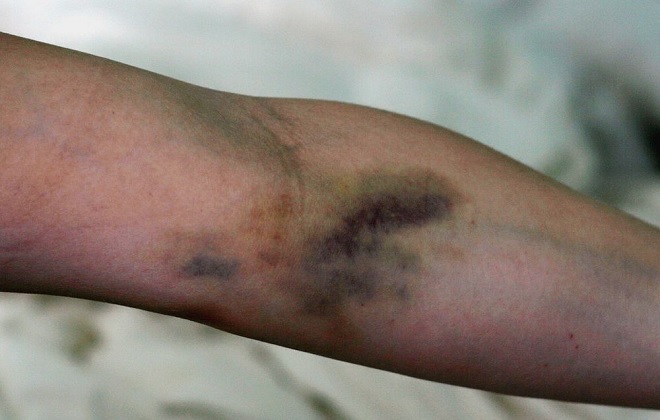
Среди всех разновидностей сосудистой патологии постинъекционный флебит признан самой распространенной формой.
Введение лекарственного средства через вену вызывает спазм сосудов, провоцируя сужение венозного просвета, а также проникновение инфекции, и приводит к воспалению стенок вены. Этот процесс сопровождается значительным замедлением кровообращения, ухудшением химических показателей состава крови, истончением тканей сосудистых стенок, формированием застойных явлений, обнаружением в плазме возбудителей инфекции. Все это увеличивает риск появления кровяных сгустков, приводя к серьезному осложнению флебита – тромбофлебиту.
Для флебита, вызванного инфузией, характерны следующие виды:
- перифлебит — воспаление подкожных тканей в месте повреждения сосуда;
- панфлебит — поражение всех венозных слоев;
- эндофлебит — патологическое изменение внутренней сосудистой оболочки.
Обычно воспаление вен после инъекции локализуется на руках или нижней части ног, однако флебит может развиться на любом участке тела.
Причины воспаления стенок сосудов
Постинъекционный флебит образуется вследствие повреждения вены при внутривенном уколе или катетером, устанавливаемом для проведения инфузий.
Риск развития флебита зависит от множества факторов. Основными среди них являются следующие:
- размер (длина и диаметр) иглы, через которую вводили лекарство;
- использование низкокачественного сырья для изготовления катетера, шприцов;
- установка прибора (катетера) на длительное время;
- несоблюдение санитарных ном при проведении процедуры;
- игнорирование асептических правил;
- неправильно рассчитанная доза и высокая концентрация вводимого лекарственного средства;
- попадание инфекции (кандиды, стрептококки, стафилококки) из-за несоблюдения стерильности.
Кроме того, флебит вены на руке может быть вызван очень быстрым введением лекарственного препарата (особенно растворов кальция/калия хлорида, глюкозы, доксициклина гидрохлорида) или слишком концентрированного вещества.
После катетера, долгое время находящегося в вене, часты случаи попадания инфекции, что еще больше осложняет воспаление и течение флебита.
Согласно статистике развитие флебита на руке чаще всего спровоцировано самостоятельной установкой капельниц дома (при выведении пациентов из запоя, игнорировании стационарного лечения, во время срочной неотложной помощи и др.). В группе риска также находятся люди с наркотической зависимостью, очень часто делающие инъекции в местах, далеких от стерильности. В таких случаях процесс воспаления обычно начинается с поражения внутреннего слоя сосуда (эндофлебита) с дальнейшим прогрессированием патологии.
Как проявляет себя патология
Флебит после капельницы или катетеризации вен заявляет о себе в течение суток после осуществления процедуры и сопровождается следующими симптомами венозного воспаления:
- утолщение за счет скопления крови в месте укола и выпячивание вены наружу (проявляется через 2-3 часа после инъекции;
- боль при движении конечности;
- одеревенение (уплотнение) мягких тканей, обнаруживаемое при пальпации;
- появление резкой пульсирующей боли, отдающей в пальцы, плечо, бедро (в зависимости от того, куда делали уколы);
- отечность и припухлость области инъекции (появляется спустя несколько часов);
- покраснение пораженного места спустя 24 часа, в последующем – появление бордового оттенка и посинение;
- возрастание отечности на 2 сутки, опухание пораженной области, включая окружающие ткани.
Игнорирование выше указанных симптомов флебита приводит к тому, что на 3-4 сутки конечность перестанет сгибаться/разгибаться в коленном/локтевом суставе, развивается гиперемия и инфильтрация сосудистых стенок, увеличивается температура тела (спустя некоторое время может достичь 39-40°С).
В дальнейшем признаки венозного воспаления только усиливаются:
- воспаляются лимфатические узлы в области подмышек и локтей;
- образуется нагноение стенок сосудов, поражая близлежащие артерии.
При такой запущенной стадии флебита назначается операция по иссечению гноя.
Кроме того, постинфузионный флебит протекает на фоне общего недомогания, заметного снижения физической активности, ярко выраженного болевого синдрома.
Диагностические методы
При обнаружении выше указанных симптомов флебита стоит сразу же обратиться в лечебное учреждение. Лечением сосудистых патологий занимается врач флеболог.
Опытный специалист при тщательном визуальном осмотре, на основании жалоб пациента и наличия ярко выраженных признаков постинъекционного флебита сможет поставить диагноз.
Однако для установления точного диагноза при венозном воспалении (часто флебит путают с флегмоной конечностей) необходимы дополнительные обследования:
- общий анализ крови и мочи;
- исследование крови на свертываемость;
- рентгенография и УЗИ пораженного участка.
Выяснение полной клинической картины флебита поможет специалисту назначить своевременное и грамотное лечение, а пациенту избежать тяжелых осложнений венозного воспаления.
Способы лечения флебита
Лечение постинъекционного флебита в основном проводится с помощью консервативной терапии, однако в сложных случаях прибегают к более радикальным способам — хирургическому вмешательству.
Выбор метода лечения при флебите напрямую зависит от того, сколько времени прошло с момента обнаружения первых признаков венозного воспаления. Если пациент обратился ко врачу на 1-3 сутки с начала развития флебита, применяется медикаментозный способ лечения.
Во избежание осложнений воспаления венозных стенок (флегмоны/тромбоэмболии) лечение постинфузионного флебита проводится в условиях стационара под обязательным контролем сосудистого хирурга, особенно если обнаруживается острый период болезни.
Консервативное лечение при флебите назначается с целью антибактериальной обработки и дезинтоксикации пораженного места, а также купирования очага воспаления, усиления циркуляции крови и восстановления венозных стенок.
Для лечения постинъекционного флебита назначаются лекарственные препараты:
- нестероидные противовоспалительные средства — Ибупрофен, Бутадион, Нимесил и т.п.;
- ангиопротекторы, укрепляющие сосуды и усиливающие кровоток – Троксевазин, Гепарин;
- антикоагулянты непрямого действия для уменьшения вязкости крови и предотвращения образования тромбов — Аспекард, Варфарин;
- фибринолитики для растворения кровяных сгустков (при осложненном течении) – Урокиназа, Стрептокиназа;
- антибактериальные препараты — сульфаниламиды, тетрациклины, макролиды – для исключения риска заражения крови.
Лечение флебита с помощью выше обозначенных лекарственных средств осуществляется с помощью таблеток, препаратов местного применения (мазей/гелей/кремов), а также внутримышечных и внутривенных инъекций.
Если очень сильное воспаление при флебите, то прибегают к эндолимфатическому введению иглы катетера для ускорения лечебного действия препаратов.
В качестве местных лекарств для устранения флебита практикуют марлевые повязки с раствором серебра, гепариновой мазью, полуспиртовых компрессов.
При раннем обращении по пациента (на 1-2 сутки) по поводу флебита часто назначают физиотерапевтические процедуры. Однако при усилении воспаления вен (обычно на 3 сутки) гипертермические процедуры строго противопоказаны. Разрешается прикладывание холода на область повреждения.
При неэффективности медикаментозного лечения при флебите прибегают к хирургическому методу. Это происходит, когда пораженная область еще больше воспаляется, начинается нагноение и формирование кровяных сгустков. Операция при флебите вен на руках выполняется в стационаре при местном обезболивании и сводится к удалению образовавшихся гнойников. Восстановительный период после подобной манипуляции длится около 2-3 недель.
Врачи рекомендуют на второй день после операции обматывать конечность эластичным бинтом, а также обеспечить покой и класть на возвышение пораженную руку (ногу).
Обратите внимание, что если сделан хирургический надрез, то физиотерапевтические процедуры для лечения воспаления вен на руках запрещены.
Игнорирование лечения постинфузионного флебита или самолечение недопустимо, так как возможно осложнение процесса воспаления, угрожающее смертью пациента.
Народные способы лечения
Для ускорения процесса выздоровления при постинъекционном флебите часто используют средства нетрадиционной медицины — мази и компрессы на основе компонентов растительного происхождения. Однако лечение воспаления сосудистых стенок можно осуществлять только после консультации с врачом и тестирования на отсутствие аллергической реакции.
Предлагаем воспользоваться самыми эффективными рецептами, купирующими венозное воспаление:
- Медовый компресс. Смажьте жидким медом область воспаления и обмотайте натуральной тканью (лен, ситец).
- Прикладывание капустного листа. Тщательно вымытый и ошпаренный кипятком капустный лист сомните, намажьте медом и приложите к месту воспаления. Зафиксируйте бинтом.
- Отвар из свекольной ботвы хорошо снимает воспаление. 50 г высушенного листа красной свеклы залейте 1 л кипящей воды. Дайте настояться в течение часа. Принимайте по утрам на голодный желудок по 150 мл настоя.
- Отвар из листьев смородины или рябины. Заваренное выше указанным способом сырье принимайте при венозном воспалении 2-3 раза в день по 100 мл.
Обратите внимание, что средства народной медицины при воспалении сосудистых стенок после инъекции являются дополнительными мерами профилактики и не способны заменить основное лечение флебита с помощью лекарственных препаратов.
Профилактические меры
От постинъекционной формы флебита не застрахован ни один пациент. Поэтому каждый человек должен ответственно относиться к состоянию своего здоровья и вести здоровый образ жизни.
Что делать, чтобы избежать образования флебита. Для профилактики сосудистых воспалений врачи рекомендуют следующие мероприятия:
- регулярные прогулки на свежем воздухе в любое время года;
- отказ от вредных привычек;
- ежедневные физические нагрузки (пробежки, гимнастические элементы, аэробная и кардионагрузка);
- соблюдение принципов правильного питания;
- исключение из рациона жирной, соленой, острой пищи;
- соблюдение режима дня (обязателен полноценный отдых и сон).
Если вы проходите лечение с применением внутривенных уколов и капельниц, смазывайте место введения иглы венотониками (Венорутон, Троксевазин и др.) для профилактики воспаления сосудистых стенок.
Помните о том, что флебит не прощает легкомысленного отношения. Поэтому при подозрении на венозное воспаление, сразу обращайтесь за помощью к специалистам. Вовремя принятые меры по устранению флебита гарантируют полное выздоровление.
Источники: http://proinsultmozga.ru/tromboflebit/chem-lechit-tromboflebit.html, http://ovenah.com/oslozhneniya/thromboflebit/postinekcionnyj, http://krov.expert/zabolevaniya/postinektsionnyj-flebit.html




