Оперативная лечения острый тромбоз глубоких вен
Лечение тромбофлебита
Лечение тромбофлебита нижних конечностей может быть консервативным и хирургическим.
Если тромбофлебит не выходит за пределы голени, то лечение проводится амбулаторно. Если же воспалительные явления распространяются до уровня колена и выше, то необходима госпитализация.
При остром тромбофлебите рекомендуется постельный режим, который предотвращает возможность возникновения эмболий. Приподнятое положение больной ноги, к примеру, в шине, способствует улучшению венозного оттока и уменьшению отека и болей.
Обязательным является бинтование конечности эластическим бинтом. Компрессия вен препятствует застою венозной крови и распространению тромбофлебита, улучшает отток по глубоким венам.
При остром тромбофлебите нижних конечностей, особенно в первые дни заболевания не следует применять тепловые процедуры, компрессы. Использование холода в этих случаях, наоборот, является обоснованным.
Физиотерапевтические методы (соллюкс, ультрафиолетовое облучение, инфракрасные лучи и т.д.) в острой стадии поверхностного тромбофлебита не применяются.
Для лечения тромбофлебитов во всех вариациях в комплексе с приведенными выше методами используются антикоагулянты. Это лекарственные средства, которые понижают свертываемость крови. Они противопоказаны при наличии свежих ран, язв, открытых форм туберкулеза легких, болезней печени, почек, геморрагических диатезах и др. При высокой температуре, а также подозрении на гнойный тромбофлебит применяются антибиотики.
Хирургические методы лечения тромбофлебита нижних конечностей включают в себя перевязку вен, а также комбинированную флебэктомию. Следует еще раз отметить, что не каждый тромбофлебит нижних конечностей смертельно опасен. 90% пациентов с таким диагнозом могут лечиться амбулаторно. Но это решение должен принимать только опытный врач-флеболог.
Тромбофлебит нижних конечностей: операция может спасти жизнь
Тромбофлебит – это чрезвычайно опасное состояние, несущее прямую угрозу жизни пациента. Если диагностирован острый тромбофлебит, операция рассматривается как один из возможных вариантов лечения. В ряде случаев (в частности, как уже говорилось, при локализации в основных стволах подкожных вен) оперативное вмешательство должно быть проведено в экстренном порядке.
На этом этапе главной целью является предотвращение распространения воспаления на глубокие вены, отрыва тромба и нового тромбообразования.
Сама по себе операция не устраняет причин заболевания, а служит для выведения пациента из угрожающего состояния.
В дальнейшем потребуется всестороннее обследование и диагностика с целью выявления причины образования тромбофлебита. Если причиной явилось варикозное расширение вен, то обязательно потребуется полное удаление пораженной вены с использованием одной из методик – склеротерапии, лазерной коагуляции или флебэктомии.
Тромбофлебит после операции
Любые оперативные вмешательства (в том числе пункции вен, постановки катетера, периодические инъекции и т.д.) могут привести к повреждениям венозных стенок и нарушению кровотока из-за длительного обездвиживания конечностей. Такие повреждения несут риск возникновения тромбофлебита, который значительно возрастает в случае наличия варикозного расширения вен нижних конечностей.
Для предотвращения возможного возникновения тромбофлебита в постоперационный период, рекомендуется проконсультироваться с врачом-флебологом. Профилактические мероприятия могут включать:
- Прием специальных препаратов – антикоагулянтов, обеспечивающих устранение застойных явлений в сосудах
- Компрессионная терапия, проводимая при помощи специального эластичного белья или бинтов
- Соблюдение оптимального режима потребления воды
- Контроль и, при необходимости, лечение дыхательной недостаточности
Своевременная диагностика и проведение точно рассчитанных профилактических мероприятий сводят к минимуму риск послеоперационного тромбофлебита.
Если уже был диагностирован тромбофлебит, операция любого характера должна проводиться максимально щадящими малоинвазивными методами.

У вас острый тромбофлебит? Лечение требуется незамедлительно!
В идеале не следует доводить дело до столь серьезного этапа, как острый тромбофлебит. Лечение лучше начинать гораздо раньше. Однако и в этом случае наши специалисты готовы взяться за решение это проблемы.
Они проведут максимально детализованную диагностику и найдут индивидуальный подход к каждому пациенту. Далее очень важно следовать всем рекомендациям наших врачей. Только при активном сотрудничестве с вами они смогут эффективно помочь вам.
Острый тромбофлебит глубоких вен нижних конечностей: лечение и реабилитация
Совершенно очевидно, насколько сложен и тяжел острый тромбофлебит глубоких вен нижних конечностей. Лечение в этом случае зачастую возможно лишь оперативное. Не отказывайтесь от хирургического вмешательства!
Наши специалисты никогда не предлагают эту крайнюю меру без достаточных показаний и оснований. Очень часто только так можно:
- спасти ногу,
- сберечь здоровье пациента!
Лечение острого тромбофлебита подкожных вен нижних конечностей в нашей клинике
Узкие специалисты нашей клиники ведут также и лечение острого тромбофлебита подкожных вен нижних конечностей. После проведения детального обследования пациента, они назначают ему единственно корректный, эффективный курс. Если вы будете придерживаться их рекомендаций, вам обязательно станет гораздо легче!
Тромбофлебит

Тромбофлебит — воспалительный процесс во внутренней венозной стенке с формированием тромба. Характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. При распространении тромбофлебита на глубокие вены возможно возникновение такого грозного осложнения как ТЭЛА. Диагностировать тромбофлебит помогают характерные клинические симптомы, данные ультразвукового ангиосканирования, УЗДГ вен, реовазографии. Консервативное лечение тромбофлебита направлено на предупреждение его распространения и рассасывание образовавшегося тромба. Современное хирургическое лечение позволяет удалить пораженную вену вместе с тромботическими массами.
Тромбофлебит
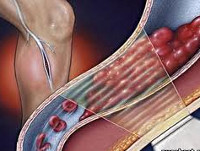
Тромбофлебит — воспалительный процесс во внутренней венозной стенке с формированием тромба. Характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. В большинстве случаев требует оперативного лечения ввиду высокой вероятности развития грозных последствий: септических осложнений, отрыва тромба, ведущего к тромбозу глубоких вен или тромбоэмболии ветвей легочной артерии.
Тромбофлебит может протекать остро или хронически. Если в период манифестации острого тромбофлебита пациент не получал адекватного лечения, велика вероятность того, что болезнь примет хронический рецидивирующий характер. Нередко острый тромбофлебит переходит в хронический даже при своевременной адекватной терапии. По характеру патологического процесса выделяют негнойный и гнойный тромбофлебит.
Причины тромбофлебита
При определенных условиях тромбофлебит может развиться в венах любой локализации, однако, чаще всего патологический процесс возникает в сосудах нижних конечностей. Как правило, тромбофлебит поражает варикозно расширенные поверхностные вены. Примерно в 10% случаев в процесс, наряду с поверхностными, вовлекаются глубокие вены.
В развитии тромбофлебитов различной локализации имеет значение целый ряд факторов: изменение состава крови и повышение ее свертываемости, замедление кровотока, повреждение венозной стенки любого генеза (травмы, заболевания, эндокринные и нейротрофические расстройства).
Существует опасность развития тромбофлебита при следующих заболеваниях и состояниях:
- варикозное расширение вен;
- местные гнойные процессы;
- посттромбофлебитическая болезнь;
- хронические заболевания сердечно-сосудистой системы;
- некоторые болезни крови;
- состояния после хирургических вмешательств и медабортов;
- послеродовый период;
- травмы;
- онкологические заболевания;
- длительная катетеризация вен;
- общие инфекционные заболевания.
Симптомы тромбофлебита
Острый тромбофлебит поверхностных вен чаще всего локализуется в варикозно расширенных венах верхней трети голеней и нижней трети бедер. Примерно в 95% случаев поражается ствол большой подкожной вены и ее притоки. Пациент жалуется на острую тянущую боль по ходу пораженной вены, усиливающуюся при ходьбе. Возможно повышение температуры до 37,5-38°С. Отмечается гиперемия в виде полос. При пальпации тромбированной вены определяется местное повышение температуры, уплотненный болезненный тяж.
Острый тромбофлебит поверхностных вен может развиваться в двух направлениях. При благоприятном течении явления тромбофлебита постепенно исчезают (выздоровление наступает в срок от 10 дней до 3 и более месяцев). У большинства больных просвет вены в последующем восстанавливается, у некоторых пациентов исходом становится полная облитерация поврежденного сосуда.
Возможен неблагоприятный вариант развития заболевания. В этом случае процесс захватывает глубокие вены или распространяется проксимально (восходящий тромбофлебит). Опасность тромбоза глубоких вен увеличивается при варикозной болезни, сопровождающейся клапанной недостаточностью перфорантных вен (сосудов, соединяющих глубокие и поверхностные вены).
При распространении процесса на глубокие вены развивается тромбофлебит глубоких вен (флеботромбоз), клиническая симптоматика которого зависит от локализации тромба. В ряде случаев флеботромбоз протекает бессимптомно. Следует учитывать, что тромбофлебит глубоких вен – серьезное заболевание, представляющее опасность для жизни больного. Самым грозным осложнением флеботромбоза является тромбоэмболия легочной артерии. Исходом заболевания может стать хроническая венозная недостаточность.
Острый поверхностный и глубокий тромбофлебит нижних конечностей, как правило, возникает у больных с варикозным расширением вен. Варикозная болезнь обычно поражает обе конечности. При любом варианте развития тромбофлебита возможно образование тромбов в глубоких и поверхностных венах второй нижней конечности. Поэтому при выборе тактики лечения необходимо иметь полные данные о состоянии венозной системы обеих нижних конечностей. Хронический тромбофлебит является исходом острого процесса (переход острой формы в хроническую отмечается у 60% больных), склонен к длительному рецидивирующему течению.
Диагностика тромбофлебита
Клинические проявления тромбофлебита определяются локализацией тромба, распространенностью патологического процесса, длительностью заболевания и выраженностью воспаления окружающих мягких тканей. При определении протяженности тромба во время внешнего осмотра за его конечную точку следует принимать границу болезненности вены, а не окончание плотного тяжа по ходу пораженного сосуда.
Проводятся инструментальные исследования (реовазография, ультразвуковое ангиосканирование, УЗДГ вен нижних конечностей), при помощи которых устанавливают характер, локализацию и протяженность тромба, определяют состояние венозной стенки и степень сохранности просвета тромбированной вены.
Лечение тромбофлебита
Консервативная терапия тромбофлебита проводится флебологом при возникновении процесса в ранее здоровых венах, при ограниченном поражении поверхностных сосудов стопы и голени. Местно применяют УВЧ и повязки с гепариновой мазью. Пациентам назначают противовоспалительные препараты и средства, способствующие уменьшению застоя в венах (троксерутин, дигидроэргокристин, гидроксиэтилрутозид). При выраженном местном воспалении рекомендована антибиотикотерапия. Показано эластичное бинтование пораженной конечности.
Поверхностный восходящий тромбофлебит, поражающий большую и малую подкожные вены, является показанием к госпитализации в связи с угрозой дальнейшего распространения и вовлечения в процесс глубоких вен. Больного переводят на постельный режим (4-5 сут.), конечности придают возвышенное положение. В ранние сроки для растворения тромба применяют препараты фибринолитического действия (химотрипсин, трипсин, урокиназу, стрептокиназу, фибринолизин). Назначают противовоспалительные препараты, антикоагулянты, флеботоники, местно – гепаринсодержащие гели и мази.
При наличии противопоказаний к антикоагулянтам (язвы, свежие раны, геморрагические диатезы, болезни печени и почек, открытые формы туберкулеза) рекомендуется гирудотерапия (лечение пиявками). Для улучшения коллатерального кровообращения и уменьшения болевого синдрома применяется новокаиновая поясничная блокада по Вишневскому. Выраженная гипертермия и подозрение на гнойный тромбофлебит являются показанием к антибиотикотерапии.
Вопреки распространенному мнению, больным тромбофлебитом поверхностных вен не следует долго соблюдать постельный режим. Мышечные сокращения способствуют усилению кровотока в глубоких венах, уменьшая тем самым вероятность образования тромбов. На время двигательной активности пациенту рекомендуют пользоваться эластичным бинтом для фиксации тромба в поверхностной вене.
Современная флебология успешно применяет новые малотравматичные техники хирургического лечения. Благодаря этому в последнее время большинство клиницистов отдает предпочтение оперативным методикам лечения острого поверхностного тромбофлебита бедра и голени. Раннее хирургическое вмешательство исключает дальнейшее распространение процесса через коммуникантные вены на систему глубоких вен, сокращает сроки лечения и предупреждает переход заболевания в хроническую форму.
Экстренное оперативное лечение показано при остром восходящем тромбофлебите вен голени и при первичной локализации тромба в области поверхностных вен бедра, поскольку в этих случаях увеличивается опасность развития тромбофлебита глубоких вен. При септическом тромбофлебите проводится операция Троянова-Тренделенбурга.
В отдаленном периоде больным, перенесшим острый тромбофлебит, рекомендовано курортное лечение с применением сероводородных и радоновых ванн. Лечение обострения хронического поверхностного тромбофлебита проводится аналогично терапии острого процесса. На санаторно-курортное лечение пациентов с хроническим тромбофлебитом следует направлять только при отсутствии трофических расстройств и признаков обострения.
Профилактика тромбофлебита
Необходимо своевременно лечить хронические заболевания вен. Больным, которые в прошлом перенесли тромбофлебит, следует постоянно пользоваться средствами эластической компрессии, ограничить количество животных жиров в рационе, употреблять в пищу продукты с высоким содержанием рутина и аскорбиновой кислоты (ягоды, фрукты, овощи). Для профилактики рецидивов 2-3 раза в год назначается курсовое лечение, включающее в себя прием флебопротекторов и физиотерапевтические процедуры (лечение токами и переменными магнитными полями).
Детально о лечении тромбоза глубоких вен нижних конечностей
Сегодня вопрос о методике и схемах лечения больных с установленным диагнозом – тромбоз глубоких вен нижних конечностей – ставится с особой остротой. Это связано с частым развитием заболевания в активном работоспособном возрасте.
Особое беспокойство медиков вызывает инвалидность большой части больных после перенесения заболевания и последующего развития посттромботического синдрома, прогрессирования хронической венозной недостаточности, и главное – высокой угрозой гибели больных при возникновении острой легочной эмболии.
Подход к терапии
Главные задачи, которые решает активная терапия при тромбозе глубоких вен, следующие:

- предотвращение развития легочной эмболии, ишемического инсульта и инфаркт-пневмонии при оторвавшемся эмболе;
- прерывание процесс образования патологических кровяных сгустков;
- снижение показателей свертываемости крови;
- восстановление реканализации и сосудистой проходимости;
- исключение факторов образования тромбов;
- проведение профилактики посттромботического синдрома.
Консервативная терапия
Основным методом лечения острого тромботического процесса является консервативная терапия, проводимая в отделении хирургии, куда поступает больной. Пациент с кровяными густыми массами в венозном русле с момента поступления в лечебное учреждение рассматривается как потенциальный больной с риском развития легочной эмболии.
Если диагноз установлен, лечение начинают немедленно. В зависимости от тяжести симптомов, этапа заболевания оно проводится или в стационаре (на I этапе) или амбулаторно (в период стабилизации).
Режим до обследования:
 До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
Одновременно требуется обязательная компрессия пораженной конечности эластическим бинтом. Для нормализации венозного оттока конец кровати приподнимают на 20° или фиксируют ногу в специальном кондукторе для иммобилизации.
Необходимость физического покоя и состояния психологического комфорта для больного в этом период обусловлены:
- угрозой отрыва плотного сгустка и быстрым переносом с кровотоком в любой орган;
- возможностью развития легочной тромбоэмболии с последующим летальным исходом.
Режим после обследования:
Больному разрешается вставать и двигаться, если в ходе ультразвукового ангиосканирования диагностируют тромбоз следующих форм:
- пристеночная форма, когда тело тромба плотно прилегает к стенке сосуда;
- окклюзивная, когда тромботические массы перекрывают просвет вены.
 Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
По мере уменьшения проявлений этих симптомов пациентам разрешается активность с соблюдением бинтования конечности до паха на период до 10 дней. Этого времени обычно достаточно, чтобы угроза эмболии легочной артерии снизилась, а тромб закрепился на стенке вены. Больным для стимуляции кровотока в венах можно вставать, немного ходить.
Пациенты могут вставать и передвигаться только после проведения активной терапии и полного снятия угрозы для их жизни.
Препараты и схемы лечения
Терапия при тромбозе предусматривает, прежде всего, применение антикоагулянтов прямого действия, и в первую очередь – гепарина, который быстро снижает свертываемость крови, дезактивируя фермент тромбин, и подавляет процесс формирования новых патологических сгустков.
Гепаринотерапия в стационаре
В первую очередь больному внутривенно вводят одноразовую дозу гепарина – 5 тыс. единиц.
 Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Результативность гепаринотерапии подтверждается показателем продолжительности свертывания крови, который должен быть в 1,5 – 3 раза больше первичного показателя.
В целом адекватная терапия гепарином предусматривает суточное введение 30000 – 40000 единиц препарата. При таком лечении риск повторного тромбообразования снижается до 2 – 1.5 %.
При положительной динамике на 4 – 7 сутки в данной схеме лечения вместо обычной формы гепарина начинают применять низкомолекулярный фраксипорин в готовых шприцах, который вводят в область живота подкожно только 1– 2 раза в сутки.
Реологическая терапия
Проводится до 15 суток, направлена:
- на изменение вязкости крови и плазмы;
- на коррекцию показателей гематокрита (количества красных кровяных клеток в крови, способных переносить кислород);
- на противодействие агрегации (слипанию) эритроцитов.
 Предусматривается внутривенное или капельное введение таких препаратов, как:
Предусматривается внутривенное или капельное введение таких препаратов, как:
- Реополиглюкин (капельно, в суточной дозе 400 – 800 мл). Плазмозамещающее средство, которое приводит в норму гемодинамику, улучшает циркуляцию кровотока в сосудах, повышает объем жидкости в кровеносной системе, препятствует слипанию тромбоцитов и эритроцитов.
- Пентоксифиллин – антиагрегантный препарат, который уменьшает вязкость крови, активизирует микроциркуляцию в областях, где нарушено кровоснабжение. Лекарство вводится внутривенно или капельно с применением раствора хлорида натрия (0,9%) и продолжительностью до 180 мин.
- Никотиновая кислота, которая вводится внутримышечно 4 – 6 мл в сутки, и оказывает сосудорасширяющее и слабое антикоагулянтное действие.
Антибиотики
Лечение показано при выраженных воспалительных симптомах тромбоза глубоких вен нижних конечностей, продолжительность — 5 – 7 суток. Применяются антибиотики: ципрофлоксацин – в таблетках; цефазолин, линкомицин, цефотаксим – в форме внутримышечных инъекций.
Компрессионное белье и бинты
Эластическая компрессия входит как обязательный элемент терапии при тромбозе. Для этого используются эластические бинты, охватывающие больную конечность от пальцев до складки паха. При этом виде терапии: 
- улучшается венозный отток;
- активно развивается сеть обходных сосудов, обеспечивающих отток венозной крови вместо основной перекрытой вены (так называемые коллатерали);
- предотвращается разрушение венозных клапанов;
- увеличивается скорость движения крови по глубоким венам;
- улучшаются функции лимфодренажа.
О подборе компрессионного белья можете узнать из этой статьи.
Чем лечить: основные лекарственные средства
Антикоагулянты
Примерно на 6 – 10 сутки после начала гепаринотерапии схема лечения предусматривает переход на таблетированные антикоагулянты непрямого действия и дезагреганты – средства, не допускающие слипание тромбоцитов.
Варфарин относят к антикоагулянтам длительного применения, тормозящих синтез витамина К, который является сильным коагулянтом.
Его принимают 1 раз в сутки в определенное время. При использовании варфарина обязателен контроль показателя МНО, для определения которого анализ крови делают каждые 10 дней. Варфарин имеет достаточно много противопоказаний, поэтому применяется только после подбора врачом конкретной дозы и под строгим лабораторным контролем.
В настоящее время западными фармацевтическими компаниями проводятся исследования препаратов еще более узконаправленного антикоагулянтного действия, которые не требуют постоянной сдачи анализов. Это дает возможность применять низкомолекулярные гепарины для терапии в амбулаторных условиях.
Антиагреганты
 Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Рекомендуется прием средств-венотоников, способствующих повышению тонуса вен, укреплению стенок сосудов, улучшению микроциркуляции и нормализации кровотока: эскузан, детралекс, флебодиа.
Флеботоники
Результаты компрессионной терапии, которая продолжается амбулаторно, более выражены, если место воспалительного процесса смазывать специальными флеботропными мазями и гелями: Троксевазин, Венорутон, Венитан, Эскузан, Лиотон-гель, Репарил-гель. Эти средства обладают прекрасным венотонизирующим и противовоспалительным действием.
Оперативное вмешательство
Выбор терапии при тромбозе находится в прямой зависимости от степени его «эмбологенности», то есть от возможности флотирующего тромба оторваться от стенки и с током крови проникнуть в легкие, сердце или мозг, вызывая эмболию.
Оперативное лечение, как правило, показано в двух случаях:
- при флотирующем тромбе и угрозе жизни пациента;
- при сегментарной форме тромбоза и недавнем сроке образования сгустка при отсутствии у больного тяжелых патологий.
Вид оперативного вмешательства зависит от местонахождения тромба, перекрывающего сосуд. Применяют:
-
Операции по удалению кровяного сгустка или хирургическую тромбэктомию с извлечением плотных кровяных масс из вены через маленький разрез. Процедура используется только при серьезных формах заболевания, когда констатируется вероятность некроза тканей.
Однако, специалисты считают, что тромбэктомия, выполненная после 10 суток образования тромба неэффективна из-за его плотного сращения с сосудистой стенкой и разрушением клапанов.

Тромболизис – это процедура, при которой происходит рассасывание тромбов. Сосудистый хирург вводит в вену, перекрытую плотным сгустком, в который с помощью катетера поступает специальное растворяющее средство-тромболитик.
Стоит ли обращаться к народной медицине?
Лечение заболевания можно дополнить рецептами народной медицины, но только по рекомендации врача-флеболога.

-
Рыбий жир. В состав рыбьего жира входят глицериды и особые жирные кислоты, которые обладают свойствами разрушать фибрин – белок, принимающий участие в формировании тромба. Кроме того, они способствуют разжижению крови.
С целью профилактики рыбий жир пьют по 1 столовой ложке два – три раза в день. Но более рациональный способ – использование рыбьего жира в капсулах, которые не имеют неприятного запаха и гораздо удобнее в применении. Обычная доза 1 – 2 капсулы до 3 раз в день вместе с едой. Противопоказания: аллергические реакции, желчнокаменная и мочекаменная болезнь, патология щитовидной железы.
Что нельзя делать?
Не следует нарушать назначенный режим. Ранний подъем и хождение при наличии флотирующего тромба в вене нижней конечности может привести к его отрыву и стремительному развитию эмболии легких.
Недопустим прием любых лекарственных средств и травяных настоев без консультации с врачом. Прием антикоагулянтов, способность крови быстро сворачиваться и формировать сгустки накладывает на любые процедуры и прием лекарственных средств определенные ограничения.
Например, многие лекарства уменьшают эффект от варфарина или наоборот увеличивают, а значит высока вероятность кровотечений, геморрагических инсультов или наоборот — сгущения крови и повторного образования тромбов. То же самое относится к любым народным средствам лечения. Так, очень полезная крапива содержит много витамина К, и бесконтрольное питье отваров может способствовать сильному сгущению крови.
Профилактика
Необходимо учитывать, что на протяжении продолжительного периода возможны рецидивы тромбоза (от 1 года до 9 лет). По статистике через 3 года 40 – 65% больных при несоблюдении профилактики и предписанного лечения приходят к инвалидности на фоне хронической венозной недостаточности.
 В связи с этим обязательно:
В связи с этим обязательно:
- соблюдение всех медицинских назначений и приема лекарственных препаратов;
- использование компрессионного трикотажа;
- обследование на свертываемость крови на фоне приема оральных контрацептивов (для женщин репродуктивного возраста);
- регулярные лабораторные анализы на свертываемость крови МНО;
- отказ от курения;
- соблюдение правильного режима физической активности, недопустимы: длительное нахождение на ногах, сидячее положение, резкий переход от интенсивных физических нагрузок к длительной фиксации конечностей (например, после спортивных тренировок – долгая поездка в автомобиле, когда ноги практически неподвижны);
- употребление определенных продуктов (лук, яблоки, зеленый чай, апельсины, натуральное красное вино в малых дозах), в которых имеются химические вещества, помогающие предотвратить появление тромботических образований.
Основная задача современной медицины в области лечения и профилактики тромбоза глубоких вен нижних конечностей (голени, бедра или иного другого сосуда) – предотвратить или в короткие сроки приостановить развитие этого опасного заболевания, которое возникает в условиях продолжительного постельного режима у лежачих пожилых людей, у молодых женщин, принимающих контрацептивы, беременных женщин, рожениц и даже в среде учащейся молодежи, злоупотребляющих курением.
Профилактика формирования и роста кровяных сгустков в глубоких венах значительно уменьшает риск возникновения инфаркта, эмболии, инсульта, а значит, – сохраняет жизнь и здоровье.
Полезное видео
Посмотрите видео по теме, как распознать заболевание и что делать, чтобы сохранить жизнь:
Источники: http://doctormatveev.ru/tromboflebit/lechenie_trombo/, http://www.krasotaimedicina.ru/diseases/zabolevanija_phlebology/thrombophlebitis, http://oserdce.com/sosudy/trombozy/lechenie-glubokix-ven.html