Операция тромбоз подколенной артерии
Подколенная артерия: анатомия и топография. Патология подколенной артерии
Подколенная артерия — довольно крупный сосуд, непосредственно продолжающий вниз бедренную артерию. Залегает она в составе сосудисто-нервного пучка, вместе с одноименной веной и большеберцовым нервом. Сзади, со стороны подколенной ямки, вена лежит ближе к поверхности, нежели артерия; а большеберцовый нерв – еще более поверхностно, чем кровеносные сосуды.

Местоположение и топография
Начавшись у нижней апертуры приводящего канала, располагаясь под полумембранной мышей, подколенная артерия прилегает на дне подколенной ямки сначала к бедренной кости (непосредственно к подколенной поверхности), а в дальнейшем – к капсульной оболочке коленного сустава.
Нижний отдел артерии контактирует с подколенной мышцей. Он проникает в узкое пространство между брюшками икроножной мышцы, которые прикрывают ее. А достигнув края камбаловидной мышцы, сосуд разделяется на заднюю и переднюю большеберцовые артерии.

Направление подколенной артерии на ее протяжении меняется:
• В верхнем отделе подколенной ямки сосуд имеет направление вниз и наружу.
• Начиная с уровня середины подколенной ямки, подколенная артерия направляется практически отвесно вниз.
Ветви подколенной артерии
На своем протяжении подколенная артерия отдает ряд ветвей:
• Верхние мышечные ветви.
• Верхняя боковая коленная артерия.
• Верхняя медиальная коленная артерия.
• Средняя коленная артерия.
• Нижняя боковая коленная артерия.
• Нижняя медиальная коленная артерия.
• Икроножные артерии (две; реже – более).

Аневризма подколенной артерии
Согласно медицинской статистике, это наиболее часто встречающаяся локализация аневризм на периферии: около 70% периферических аневризм локализуются в подколенной области. Основной причиной данного патологического состояния принято считать атеросклероз, так как он устанавливается как этиологический фактор у подавляющего большинства пациентов с аневризмой подколенной артерии.
Аневризма подколенной артерии развивается практически вне зависимости от возраста; средний возраст пациентов приблизительно 60 лет, а разброс возрастов – от 40 до 90 лет. Двустороннее поражение регистрируется в 50% случаев.
Существенно чаще данное заболевание поражает мужчин.
В клинической картине преобладает симптоматика ишемического поражения дистального отдела конечности; могут добавляться и симптомы компрессии нерва и вены (при сдавлении их аневризмой).
Осложнения:
• тромбоз аневризмы (аневризматической полости);
• разрыв аневризмы;
• кальцинирование аневризмы;
• компрессия нерва.
Для диагностики применяются:
• ангиография;
• компьютерная томография.
Для лечения наиболее часто выполняется перевязка подколенной артерии с обеих сторон от аневризмы (проксимальнее и дистальнее ее) с последующим шунтированием.
Тромбоз подколенной артерии
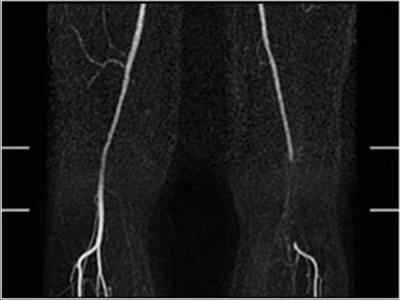 Предрасполагающим фактором для образования тромбов в артериях является поражение внутренней поверхности сосудов, причинами которого могут выступать следующие факторы:
Предрасполагающим фактором для образования тромбов в артериях является поражение внутренней поверхности сосудов, причинами которого могут выступать следующие факторы:
• атеросклеротические отложения на стенках сосудов;
• гипертоническая болезнь;
• сахарный диабет;
• травматизация сосудистой стенки;
• васкулит.
Клинические проявления
Тромбоз подколенной артерии проявляется следующими признаками:
• Выраженная болезненность в конечности, появляющаяся резко. Пациенты зачастую сравнивают ее появление с ударом. В дальнейшем боль может принимать приступообразный характер; причем приступ боли приводит к появлению пота на кожных покровах. Некоторое ослабление болевых ощущений с течением времени не означает объективного улучшения состояния пациента.
• Побледнение кожных покровов пораженной конечности.
• Снижение температуры кожных покровов пораженной конечности.
• Появление на ноге утолщения; его местоположение совпадает с уровнем локализации тромба.
• Снижение, а позднее – исчезновение чувствительности на ноге; появление парестезий.
• Ограничение подвижности пораженной конечности. В дальнейшем подвижность может быть потеряна полностью.
Как правило, симптоматика развивается постепенно, начиная с появления болезненности.
В случае отсутствия адекватных мер может развиться осложнение в виде гангрены. Для этого состояния характерно наличие четкой границы между нормальной и некротизированной тканями. В дальнейшем некротизированный участок мумифицируется.
Наихудший вариант развития событий – это инфицирование некротичного участка. Данное состояние диагностируется по резко развивающейся гипертермии, выраженному лейкоцитозу в крови и наличию язвенного распада.
Диагноз: Тромбоэмболия подколенной артерии
Жалобы: на резкие острые боли в подколенной ямке, распространяющиеся на голень, побледнение кожи голени, зябкость стопы, чувство онемения пальцев.
История заболевания (anamnesismordi): заболел остро, внезапно, когда, присев на корточки что бы растопить печку, почувствовал внезапные острые боли в подколенной ямке. Изменение положения конечности (вставание на ноги) облегчения не принесло.
История жизни (anamnesisvitae): Больному 65 лет. Страдает ИБС: мерцательная аритмия. Около 3-х лет тому назад отмечает перенесенный ишемический инсульт с таким же острым началом. В результате проведенного лечения и реабилитации очаговая неврологическая симптоматика восстановлена.
Объективный статус (statuspraesensobjektivus): общее состояние удовлетворительное. Пульс 84-92 удара вмин, мерцательная аритмия, нестабильного наполнения и напряжения. А/Д 150/95 мм.рт.ст. Тоны сердца глухие. В легких — дыхание олабленное, в нижних отделах с обеих сторон мелкопузырчатые хрипы. Живот мягкий, безболезненный. Перистальтика обычная. Симптом Пастернацкого отрицательный с обеих сторон. Стул, мочеиспускание в норме.
Локальный статус (statuslocalis): кожа голени бледная, холодная на ощупь. Волосяной покров сохранен. Других трофических нарушений не выявляется. Пульсация артерий на стопе и подколенной артерии отсутствует, пульсация бедренной артерии сохранена.
Данные дополнительный методов обследования:
Лабораторные исследования без особенностей
Реовазография: Резкое снижение объемного периферического кровотока в области голени на стороне поражения.
Рентгенангиография: Бедренная артерия хорошо констрастируется в области бедра, на уровне подколенной ямки обрывается. Сосудистые коллатерали не развиты. Артериальные сосуды голени и стопы не контрастированы
Клинический диагноз:Острая тромбоэмболия подколенной артерии
Обоснование диагноза:острое начало с болей в подколенной ямке с постепенным развитием явлений ишемии голени и стопы свидетельствует об остром нарушении кровообращения в нижней конечности вследствие тромбоэмболии. Происхождение тромба — из левого желудочка сердца вследствие мерцательной аритмии. Аналогичное происхождение и перенесенного инсульта.
Лечение:Экстренная операция: тромбэктомия подколенной артерии
Таким образом клиническая картина острой тромбоэмболии характеризуется внезапной болью в конечности (75-80%). Боль может отсутствовать в тех случаях, когда с самого начала быстро развивается полная анестезия, боль может быть минимальной в случае сохранения коллатерального кровообращения. Бледность кожных покровов в начальной стадии сменяется цианозом с мраморным рисунком и резким снижением кожной температуры. Это важный признак, определяющий степень уменьшения кровоснабжения конечности. Паралич и парестезия (или анестезия) важны в определении тяжести ишемии, поскольку окончания периферических нервов очень чувствительны к аноксии. При наличии паралича и парестезии, как правило, имеется гангрена и, наоборот, при сохранении двигательной и чувствительной функции конечности, несмотря на наличие признаков ишемии, гангрены обычно не обнаруживается. Отсутствие пульса подтверждает диагноз и позволяет определить место окклюзии. При отеке конечности отсутствие пульса можно определить с помощью ультразвуковой допплерофафии.
Диагноз основывается на анамнезе и выявлении кардиапьной патологии.
Острая окклюзия (тромбоз) мезентериальных сосудов.
Причины: эмболия, тромбоз, расслаивающая аневризма брюшной аорты, травма.
Симптомы, течение. I стадия: в клинической картине превалирует триада симптомов: боль в животе, шок и понос. Характерно расхождение между тяжелым общим состоянием больного и относительно небольшими изменениями, выявляемыми при осмотре живота: вздутие его и умеренная болезненность без симптомов раздражения брюшины. При аускультации-ослабление перистальтики кишечника. Картина крови не изменена. При рентгенологическом исследовании определяется пневматизация и утолщение стенки тонкой кишки. Длительность стадии I-6 ч. Затем наступает II стадия (7-12 ч): развивается выраженная боль в животе, при пальпации отмечается нарастание болезненности, однако перитонеальных симптомов нет, состояние больного постепенно ухудшается. При пальцевом исследовании прямой кишки могут быть кровянистые выделения. В крови-нарастание лейкоцитоза, рентгенологические изменения прежние; и наконец III стадия — стадия некроза кишки (после 12ч). Симптоматика разлитого перитонита и паралитической кишечной непроходимости, в крови — высокий лейкоцитоз, при рентгенологическом исследовании органов брюшной полости — множественные уровни жидкости.
Диагностика основывается на данных анамнеза, поиске источника эмболии (мерцательная аритмия, ревматический порок сердца), клинических проявлениях шока, пареза кишечника. Позднее оперативное вмешательство обусловливает развитие тяжелых осложнений. В 3-й стадии заболевания к артериальной окклюзии присоединяется мезентериальный венозный тромбоз.
Дата добавления: 2017-06-13 ; просмотров: 1281 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Тромбоз подколенной вены

Кабардино-Балкарский государственный университет им. Х.М. Бербекова, медицинский факультет (КБГУ)
Уровень образования – Специалист
ГОУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
Тромбоз сосудов нижних конечностей, особенно подколенных вен и артерий – опасное заболевание, которое требует немедленной медицинской помощи. Тромбоз подколенной вены – это редкое явление, чаще всего начинающееся без явно выраженных симптомов. Оно несет серьезную угрозу не только здоровью, но и жизни из-за возможной эмболии легочной артерии.
Причины и факторы риска
Заболевание характеризуется полной или частичной закупоркой сосуда по причине формирования тромба в подколенной вене. Обычно он локализуется в центре подколенной ямки. В результате замедляется или останавливается кровоток в зависимости от величины тромба. Первыми признаками являются боли в мышцах икры или в области подколенной впадины. Трудность диагностики заключается в том, что аналогичные симптомы возникают при остеохондрозе или когда ущемляется седалищный нерв.
Если тромб перекрывает русло подколенной артерии, это ведет к ишемии – кислородному голоданию тканей. Лишенные питания, они начинают отмирать, что вызывает сильные болевые ощущения и может привести к гангрене.
Причины тромбоза именно в такой локализации до сих пор точно не установлены. Медики говорят о следующих факторах риска:
- образование тромбов чаще всего происходит после 40 лет, в основном у женщин;
- большему риску подвергаются те, у кого есть варикозная болезнь;
- воспалительные вирусные заболевания, которые могли привести к патологическим изменениям стенок сосуда;
- прием гормональных препаратов, в том числе противозачаточных;
- длительное пребывание в статичном положении (в зоне риска лежачие больные и путешественники, долго находящиеся в каком-либо виде транспорта);
- онкологические заболевания;
- длительные операции с наркозом, приводящие к увеличению в крови тромбоцитов и повышению свертываемости крови;
- переломы ног, когда травмируется не только кость, но и прилегающие ткани, в том числе сосуды;
- постоянное передавливание сосудов неудобной одеждой.
Причиной образования тромба в подколенной артерии является ишемия сердца, мерцательная аритмия, холестериновые отложения на стенках артерии. Толчком к формированию тромба может стать сахарный диабет и гипертония болезнь, а также сгущение крови при обезвоживании организма. О таких причинах, как ожирение вследствие неправильного питания, малая подвижность, курение и алкоголь можно и не говорить – это очевидно.
Выраженные симптомы образовавшегося тромба появляются не сразу. В половине случаев больные не испытывают особого беспокойства, принимая периодические боли за проявление других заболеваний.
Признаки тромбоза вены
Сначала появляется тянущая боль в мышцах голени, которая может усиливаться к концу дня. Так начинается тромбоз подколенной вены. Сигналом к тому, что нужно срочно обращаться к врачу являются:
- внезапная резкая боль в ноге при тыльном сгибании стопы или физической нагрузке;
- кожа становится синюшной, глянцевой, появляется отек конечности, вследствие чего больная нога становится больше в диаметре;
- под тем местом, где образовался тромб, кожа становится бледной;
- возникает ощущение, что нога тяжелая и ее распирает;
- температура кожи в месте локализации тромба повышается;
- через несколько дней после образования тромба начинают расширяться и проступать поверхностные вены;
- в крови повышается количество лейкоцитов, наступает слабость и нежелание двигаться.
Симптомы тромбоза подколенной артерии
Первые симптомы закупорки артерии на самой начальной стадии не очень беспокоят больного. Они выражаются в небольшом нарушении чувствительности при физической нагрузке. В случае тромбоза подколенной артерии симптомы будут следующие:
- острая боль в пораженной ноге, онемение конечности;
- цвет кожи становится «мраморным»;
- снижается температура больной ноги;
- ограничивается подвижность – сначала могут перестать двигаться пальцы, затем неподвижность сковывает всю конечность;
- периферический пульс слабый или отсутствует.

Эмболия – так называется закупорка тромбом артерии – развивается быстрее, чем венозный тромбоз. При наличии перечисленных симптомов необходимо вызывать скорую помощь и госпитализировать больного. Это важно для того, чтобы избежать ампутации. Если нога полностью парализована, то сохранить ее, скорее всего, не удастся.
Диагностика
Одним из простейших способов обнаружить тромбоз — это измерить давление, наложив манжетку на голень ниже места предполагаемого тромба. Человек испытывает боль от сдавливания при цифрах 80 – 100 мм ртутного столба. В то время как на здоровой ноге она появляется только при подъеме до 150 – 170 мм.
Для определения тромбоза подколенной вены применяются функциональные пробы. Одну из них мы описали выше, называется она пробой Ловенберга. Остальные – пробы Хоманса, Мозера и Рамиреза – позволяют говорить о наличии тромбоза при возникновении боли во время надавливания на разные участки конечности и ее сгибания.
Самый точный метод для постановки диагноза – это дуплексное ультразвуковое сканирование сосудов с цветным картрированием. Еще одним ультразвуковым способом установить наличие и локализацию тромба является доплерография. Для диагностики степени поражения артерии используют контрастную артериографию.
Задача лечения тромбоза – восстановление кровотока. Для выбора метода и тактики большое значение имеет вид тромба. Если он прикреплен к стенке или полностью перекрывает русло сосуда, назначают консервативное лечение. При флотирующем тромбе (когда он крепиться к стенке только тонкой ножкой) чаще используются хирургические методы. Но и они зависят от степени того, насколько далеко зашел процесс и какой величины тромб. Имеет значение и состояние конечности.
К консервативным методам лечения относится применение специальных мазей и компрессия на всю конечность вплоть до паха. Предписывается строгий постельный режим. Из медикаментов применяют антикоагулянты – препараты, разжижающие кровь. На первом этапе во время острого состояния используют гепарин. Затем переводят больного на более легкие лекарства с его содержанием – Клексан, Эноксепарин и им подобные. Для закрепления эффекта назначают длительное применение антикоагулянтов непрямого действия (АНД). К ним относятся Варфарин, Тромексан и другие.
Для снятия боли и воспаления назначают нестероидные обезболивающие средства. Также к системному лечению можно отнести флеботоники – Детралекс, Троксевазин, Венитан. Если у больного есть явно выраженное воспаление, возможно назначение антибиотиков.
К хирургическим методам прибегают первые 5 – 7 дней от начала острого периода. Это может быть удаление тромба путем рассечения вены и последующей ее пластики. В полой вене выполняется искусственное создание клапана – пликация. Также в сосуде может быть установлен специальный временный или постоянный фильтр, который не даст тромбу продвигаться с кровотоком дальше. Таким способом предупреждают тромбоз легочной артерии.
Эмболия также лечится двумя способами – консервативно и с помощью хирургического вмешательства. На первых стадиях терапия аналогична той, которая проводится при венозном тромбозе. Вторая стадия требует восстановление кровотока в жизнеспособных тканях. На третьей стадии делается ампутация конечности из-за прогрессирующей гангрены.
Вывод однозначен – при наличии факторов риска необходимо внимательно следить за состоянием ног и не игнорировать самые первые признаки болезни. Только в этом случае можно избежать серьезных последствий заболевания.
Источники: http://fb.ru/article/314870/podkolennaya-arteriya-anatomiya-i-topografiya-patologiya-podkolennoy-arterii, http://poznayka.org/s92984t1.html, http://cardioplanet.ru/zabolevaniya/sosudy/tromboz-podkolennoj-veny


