Опухолевый тромбоз левой почечной вены
Опухолевый тромбоз левой почечной вены
© И.А. Камалов, Э.Ф. Абдрахманов, Р.В. Зарипов, 2017
УДК 616.61-006.04, 616-073.43
И.А. Камалов, Э.Ф. Абдрахманов, Р.В. Зарипов
ГАУ3 «Республиканский клинический онкологический диспансер МЗ РТ», г. Казань
Камалов Ильяс Аглямович ― кандидат медицинских наук, врач-онколог, врач ультразвуковой диагностики ГАУЗ «Республиканский клинический онкологический диспансер МЗ РТ»
420029, г. Казань, Сибирский тракт, д. 29, тел.: +7-917-267-55-11, (843) 519-27-03, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Реферат. Тактика хирургического вмешательства, принятие решения о необходимости применения вено-венозного шунтирования или аппарата искусственного кровообращения во время операции по поводу рака почки осложненного опухолевым тромбозом напрямую зависят от точности диагностики распространенности опухолевого тромба. В настоящем исследовании проанализированы результаты лучевой диагностики 122 больных раком почки с опухолевым тромбозом почечной и нижней полой вены. Из них, хирургическое лечение было проведено 102 больным: 63 пациентам основной группы и 39 пациентам контрольной группы. Диагностическая информация об опухолевом тромбе рака почки, полученная при рентгеновской компьютерной томографии в сочетании с ультразвуковым исследованием была более точной (основная группа), чем результаты диагностики, полученные с применением только рентгеновской компьютерной томографии (контрольная группа).
Ключевые слова: рак почки, опухолевый тромб, интралюминальный, устья печеночных вен.
Введение
Опухолевые тромбы при раке почки развиваются при инвазии злокачественной опухоли в стенки почечной, печеночной, надпочечниковой и гонадных вен с последующим интралюминальным распространением и выходом в нижнюю полую вену. Опухолевый тромб по нижней полой вене (НПВ) может расти по направлению к правому предсердию и достигнуть правого желудочка и легочной артерии. Формирование и прогрессирование опухолевого тромба по просвету вены может сопровождаться образованием на проксимальной поверхности опухолевого тромба неопухолевого тромбоза («гематогенного» тромба ― «сгустков» крови) [1]. У пациентов с такими тромбозами в течение продолжительного времени происходит непрерывный отрыв мелких тромбоэмболов от основной массы тромба с их миграцией по венозному руслу и перманентная микроэмболизация ветвей легочных артерий, легочных артериол и прекапилляров. При непрерывно рецидивирующей тромбоэмболии мелких ветвей легочной артерии, в отличие от массивной тромбоэмболии, правожелудочковая недостаточность и легочная гипертензия возникают не внезапно, а развиваются постепенно и их первоначальные проявления минимальные. Эмболоопасность опухолевых тромбов, наличие и эмбологенность неопухолевых («гематогенных») тромбов достоверно должны быть оценены до начала хирургического лечения с помощью ультразвуковых исследований [2, 3].
Опухолевые тромбы наиболее часто встречаются при раке почки. Согласно данным литературы, проникновение рака почки в просвет почечной вены имеет место в 25-30 %, распространение в нижнюю полую вену ― в 4-10%, распространение в правые камеры сердца ― в 1% наблюдений [4, 5, 6]. Единственным эффективным методом лечения рака почки с опухолевым венозным тромбозом является нефрэктомия и тромбэктомия, а радикальность выполненного хирургического вмешательства является достоверным прогностическим признаком, влияющим на выживаемость. Пятилетняя безрецидивная выживаемость среди пациентов, перенесших нефрэктомию и тромбэктомию по поводу рака почки, осложненного опухолевым тромбозом, составляет 58,3% [7].
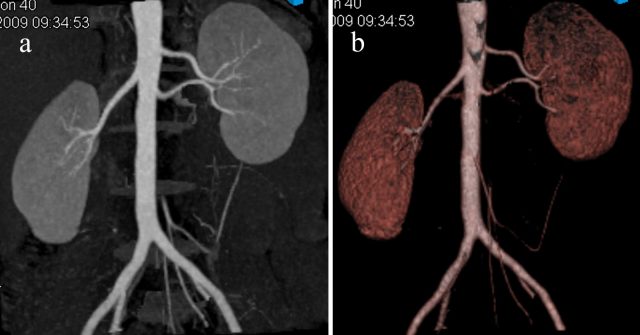
Диагностика распространенности опухолевого тромбоза в основном базируется на данных лучевых методов диагностики: ультразвукового исследования и рентгеновской компьютерной томографии. Пристальное внимание к вопросам диагностики опухолевого тромбоза при раке почки объясняется тем, что точное определение распространенности опухолевого тромба до операции напрямую влияет на тактику хирургического вмешательства [8].
Согласно литературным данным, в выявлении опухолевого тромбоза нижней полой вены ультразвуковые исследования (УЗИ) обладают максимальными диагностическими возможностями, превосходя при этом возможности компьютерной томографии. Ряд авторов отмечают, что чувствительность ультразвукового исследования при обнаружении тромбов в почечных венах (88% справа, 100% слева) выше, чем спиральной компьютерной томографии (63% справа, 60% слева). При этом в литературе имеются сообщения о том, что точное определение инвазии опухолевого тромба в стенку нижней полой вены по данным компьютерной томографии маловероятно. При плохой эхографической визуализации (у тучных пациентов, в случаях плохой подготовки кишечника), рентгеновская компьютерная томография дает более точную диагностическую информацию о распространенности опухолевого тромба рака почки и топике атипично расположенных почечных сосудов [8, 9].
Учитывая особую значимость правильной оценки отношения верхней границы опухолевого тромба к печеночным венам, при интерпретировании результатов лучевой диагностики применительно к задачам лучевой диагностики хирургического лечения наиболее практичным является использование детализированной классификации III уровня интралюминального тромбоза при раке почки (табл. 1) [10, 11].
Таблица 1. Детализированная классификация опухолевых тромбов III уровня

Точные диагностические сведения об уровне проксимальной границы опухолевого тромба при раке почки имеет значение для технической подготовки операции и выбора вида хирургического вмешательства. При уровне тромбоза IIIа вполне достаточно наложения зажима выше дистального конца тромба. В данной ситуации не требуется мобилизации печени и всего ретропеченочного отдела нижней полой вены. В такой ситуации критического снижения системного артериального не наблюдается, так как сохраняется приток крови из печеночных вен, который составляет около 25% всего объемного кровотока нижней полой вены. При опухолевых тромбах IIIb, IIIc и IIId локализаций, в целях контроля верхушки внутрипросветных опухолевых тромботических масс, прерывание кровотока по нижней полой вене осуществляется выше уровня главных печеночных вен. Если к этому времени венозные коллатерали не были развиты, остановка возврата крови по нижней полой вене в правое предсердие может способствовать возникновению внезапной гипотонии, коллапса и остановки сердечной деятельности. В такой ситуации операционная бригада должна быть технически готовой к применению шунтирования кровотока между нижней полой веной (ниже опухолевого тромба) и подключичной (или внутренней яремной) венами. А также, при таких локализациях тромба возникает необходимость мобилизации печени и ретропеченочного отдела нижней полой вены, диафрагмотомии в области foramen venae cavae, что позволяет пальпаторно проконтролировать верхнюю границу тромба и сместить его ниже устьев главных печеночных вен, а в случае невозможности смещения тромба наложить сосудистый зажим на гепатодуоденальную связку для предотвращения обильного кровотечения из главных печеночных вен при удалении опухолевого тромба [5].
Подготовка хирургического вмешательства должна проводиться с учетом систематизации распространенности опухолевых тромбов, проведенной на основании данных ультразвуковых исследований и рентгеновской компьютерной томографии [12]:
― Опухолевые тромбы 1 типа: Четко выявленная подпеченочная локализация верхней границы тромба. Ситуация не требует остановки системного кровообращения малые интракавальные тромбы.
― Опухолевые тромбы 2 типа: Тромб, проникающий в ретропеченочный отдел нижней полой вены до устьев главных печеночных вен. Оборудование для остановки системного кровообращения должно быть подготовлено, но может не понадобиться.
― Опухолевые тромбы 2а типа: Супрагепатические, но инфрадиафрагмальные тромбы, супрадиафрагмальные свободно флотирующие тромбы. Остановка кровообращения, возможно, потребуется. В операционной должно быть оборудование для вено-венозного шунтирования.
― Опухолевые тромбы 2в типа: Опухоль инфильтрирует сосудистую стенку в супрагепатическом отделе нижней полой вены в области печеночных вен или правого предсердия. Большие супрагепатические тромбы. Тромбы, при которых высока вероятность эмболии легочной артерии. Необходимость в остановке кровообращения четко определена.
В настоящее время ни один из существующих методов диагностики по отдельности не может справиться со всеми перечисленными задачами в совокупности. Для точной диагностики распространенности опухолевого тромба при раке почки, необходимо комплексное применение всех современных возможностей рентгеновской компьютерной томографии и ультразвукового исследования.
Цель работы ― оптимизация комплексной оценки результатов рентгеновской компьютерной томографии и ультразвукового исследования больных раком почки, осложненным опухолевым тромбозом, применительно к задачам и современным возможностям хирургического лечения.
Материал и методы
Исследование проводилось в ГАУЗ «Республиканский клинический онкологический диспансер Министерства здравоохранения Республики Татарстан» (ГАУЗ «РКОД МЗ РТ»). Были проанализированы результаты диагностики и лечения 122 больных раком почки, осложненным опухолевым тромбозом. Среди них было 72 мужчины, 50 женщин, медиана возраста составила 61 год. Из них 102 пациентам было проведено хирургическое лечение в объеме нефрэктомии, тромбэктомии в условиях онкоурологического отделения в 2006-2016 гг. Пациенты были разделены на основную и контрольную группы. В основную группу были включены 72 пациента (42 мужчины, 30 женщин), в контрольную группу были включены 50 пациентов (30 мужчин, 20 женщин). Пациентам обеих групп проводились рентгеновские компьютерные томографии с помощью 32-срезового спирального рентгеновского компьютерного томографа Light Speed Pro32, GE medical system и 160-срезового спирального рентгеновского компьютерного томографа Aquillion Prime, Toshiba: проводилось нативное исследование, с последующим многофазным болюсным внутривенным контрастным усилением с использованием автоматического инъектора. В отличие от контрольной группы, дополнительно пациентам основной группы проводились ультразвуковые исследования сердца, нижней полой вены, почечных вен, подвздошных вен и вен нижних конечностей.
Статистическая обработка проводилась с использованием программ Statistica 10, Microsoft Excel. Оценка достоверности сравнительных результатов проведена с использованием t-критерия Стьюдента для парных выборок (параметрический критерий) и T-критерия Вилкоксона для связанных выборок (непараметрический ранговый критерий, не зависит от вида функции распределения). Входные параметры для расчетов были следующими: мощность (чувствительность) критерия ― 0,95; уровень значимости ― 0,05. Однородность групп проверялась с учетом распределений пациентов по локализациям новообразований, уровню опухолевого тромба, мерам профилактики тромбоэмболии легочной артерии, полу, возрасту, примененным методам хирургического лечения.
Результаты и обсуждение
При обследовании рак правой почки был диагностирован у 75 пациентов, рак левой почки был диагностирован у 47 пациентов. У всех обследованных пациентов были выявлены злокачественные новообразования почек, осложненные опухолевыми тромбозами (табл. 2).
Таблица 2. Опухолевые тромбы у пациентов обеих групп
Тромбоз почечных вен
Тромбоз почечных вен – это окклюзия (сдавление) одной или нескольких вен, пронизывающих почку. Данная патология приводит к развитию острой, либо хронической почечной недостаточности. Тромбоз почечной вены не является самостоятельным заболеванием, а выступает в качестве осложнения множества состояний. Часть из них непосредственно нарушают кровоток в органе, а другие способствуют повышению свертываемости крови.
Тромбоз почечных вен – явление редкое, оно может развиваться как у взрослого человека, так и у младенца. Поражение может быть одно- и двустороннее.
Причины тромбоза почечных вен
Причины тромбоза почечных вен могут быть следующими:
Наличие опухоли в почке, которая оказывает давление на вену.
Нарушение свертываемости крови на фоне выраженной рвоты, диареи либо избыточного диуреза.
Сепсис новорожденных. Также в детском возрасте тромбоз почечной вены может случиться при условии, что мать страдает от сахарного диабета, либо у младенца произошла родовая травма органа.
Нефротический синдром, который сопровождается потерей организмом низкомолекулярных белков с уриной. Тромбоз почечных вен наблюдается, в среднем, у 35% больных с нефротическим синдромом, независимо от того, что именно стало его причиной. Часто тромбоз почечных вен развивается у больных с мембранной нефропатией (в 10-15% случаев). Это состояние способствует усугублению протеинурии, но сама закупорка почечной вены крайне редко приводит к развитию нефротического синдрома.
Пролиферативный гломерулонефрит, серповидно-клеточная нефропатия, почечный васкулит.
Длительный прием кортикостероидных препаратов в больших дозах.
Первичные расстройства коагуляционных свойств крови, например, дефицит антитромбина 3, мутации протромбина 620210А и пр.
Развитие тромбоза возможно при отторжении организмом установленного аллотрансплантата.
Риск развития патологии повышается во время беременности.
К редким причинам тромбоза почечной вены относят прием оральных контрацептивов, травму почки, острый панкреатит и мигрирующий тромбофлебит.
Нельзя исключать «беспричинное» развитие тромбоза почки в послеродовом периоде у женщины. Также медицинской науке известен тромбоз вен в имплантированной почке.
Симптомы тромбоза почечных вен

Чаще всего начало тромбоза проходит незаметно для больного. Выраженные нарушения самочувствия возникают по мере того, как окклюзия усиливается.
Симптомы тромбоза почечных вен у взрослых:
Боли в животе, которые локализуются по бокам, боли в пояснице. Они могут быть настолько интенсивными, что достигают уровня почечной колики.
Иногда на первый план выходят не болевые ощущения, а нарастающий отек нижней конечностей и наружных половых органов.
Выделение мочи с кровью.
Повышение белка в моче.
Резкое ограничение количества выделяемой мочи.
Повышение в крови уровня мочевины и креатинина до высоких значений.
Разрыв почки или инфаркт органа наблюдается в том случае, когда у больного развивается выраженный стаз мочи.
Повышение артериального давления, которое сопровождается болями в спине.
Повышение температуры тела, что обуславливается воспалительным процессом.
Если у молодых людей чаще всего наблюдается резкое развитие болезни с внезапным началом и плавным нарастанием симптомов острой почечной недостаточности, то у пожилых людей клиническая картина несколько отличается. У них тромбоз прогрессирует медленно, а его единственным признаком часто выступает повышение артериального давления. Как вариант у больных может случиться повторная тромбоэмболия легочных артерий. Известны случаи, когда тромбоз почечных вен протекал по типу синдрома Фанкони и по типу почечного проксимального ацидоза.
Симптомы тромбоза почечных вен у младенцев:
Сильные боли в животе.
Окрашивание мочи в красный цвет по причине присутствия в ней крови.
Наличие белка в моче.
В области поясницы может сформироваться опухолевидное образование.
У детей гораздо быстрее, по сравнению со взрослыми больными нарастают симптомы острой почечной недостаточности.
Диагностика тромбоза почечных вен
Диагностика тромбоза почечных вен сводится к тщательному сбору анамнеза. У пациента нужно обязательно уточнить, прослеживались ли у его близких родственников тромбозы, важное значение имеет то, курит больной или нет. Также играет роль тот факт, принимает ли женщина оральные контрацептивы.
На протяжении длительного времени для диагностики тромбоза почечных вен использовали ангиографию, но современные стандарты лечения диктуют иные правила. В частности, речь идет о применении мультиспиральной компьютерной томографии. Причем именно томографии лучше всего отдавать предпочтение при подозрении на тромбоз почечных вен, так как эта процедура не требует введения контрастного вещества. Дело в том, что все контрасты обладают большим или меньшим нефротоксическим эффектом, то есть негативным образом отражаются на состоянии почки. В то время, когда орган итак страдает от нарушений в функционировании, методы диагностики должны быть максимально щадящими.
Не стоит недооценивать такой диагностический метод, как УЗИ. Доплеровскую ультрасонографию возможно использовать для выявления тромбоза почечных вен, но стоит учесть, что высока вероятность получения ложноотрицательного результата.
Обязательно проведение лабораторных методов исследования, которые позволяют уточнить диагноз. Врач забирает у пациента кровь и мочу на анализ. Врач должен провести дифференциальную диагностику и разграничить тромбоз почечных вен с мочекаменной болезнью, что особенно актуально для молодых людей.
Лечение тромбоза почечных вен
Оперативные методы вмешательства при тромбозе вен редко используют в качестве основных способов лечения. Как правило, хорошего эффекта удается достичь при своевременном применении препаратов-антикоагулянтов. Для этого внутривенно вводят Гепарин натрия. На длительное время назначают прием Варфарина, но лишь при условии, что больному не предстоит оперативное вмешательство по поводу удаления тромба. Параллельно нужно корректировать метаболические нарушения в организме.
Прием антикоагулянтов позволяет свести к минимуму риск рецидива тромбоза почечных вен, дает возможность реканализировать просвет сосудов, улучает функционирование почек. Лечение может быть назначено на срок от полугода до года. При условии, что у больного имеются нарушения в свертывающей системе крови, то терапия антикоагулянтами будет назначена на всю жизнь.
Если встает такая необходимость, то напрямую в почечную вену вводят тромболитические препараты, призванные разрушить образовавшийся сгусток. Капельно вводят Стрептокиназу, начальная доза препарата составляет 250 000 ФЕ на протяжении получаса. Если спустя это время не наблюдается повышения температуры тела, то препарат вводят еще 6 раз, увеличивая дозу до 750 000 ФЕ.
После того, как будет проведено основное лечение, для нормализации состояния пациента могут быть назначены спазмолитики, обезболивающие препараты, средства для снижения артериального давления, препараты для улучшения кровоснабжения почек и для нормализации диуреза.
Тромбэктомия почечной вены проводится лишь в том случае, когда быстро нарастают симптомы острой почечной недостаточности, либо имеются противопоказания к введению тромболитиков. Иные показания к экстренному оперативному вмешательству: двусторонний тромбоз почечной вены, полный инфаркт почки, наличие опухоли, требующей удаления. Нефрэктомию, то есть полное удаление органа выполняют только тогда, когда случается полный инфаркт почки, либо того требует причина, приведшая к тромбозу вен.
Чтобы не допустить рецидива заболевания и предупредить тромбоэмболические осложнения, пациентам, перенесшим тромбоз почечной вены, показана постановка кава-фильтра. Его вводят в супраренальный отдел нижней полой вены.
Прогноз при тромбозе почечных вен чаще всего благоприятный. Вероятность гибели пациента остается крайне низкой, особенно в условиях оказания квалифицированной медицинской помощи. Летальный исход чаще всего случается по причине легочной эмболии, оторвавшимся тромбом, либо на фоне развития тяжелых осложнений в виде нефротического синдрома. Естественно, при составлении прогноза необходимо учитывать причину, которая привела к развитию тромбоза почечной вены. Так, наименее благоприятным он будет на фоне наличия у пациента злокачественной опухоли.
Профилактика тромбоза почечных вен
Профилактика тромбоза почечных вен сводится к регулярному наблюдению у врача по поводу основного заболевания. Особенно это актуально для людей, имеющих нефротический синдром, а также иные факторы риска по развитию патологии. Тем более, что одной из особенностей тромбоза при нефротическом синдроме является его бессимптомное течение, что не уменьшает опасности патологии.

Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Причины развития и способы лечения тромбоза почечных вен
Тромбоз почечных вен характеризуется их закупоркой и является заболеванием преимущественно вторичного характера. Патология имеет выраженную симптоматику и способна стремительно развиваться, что чревато появлением осложнений. Чтобы предупредить и не допустить последствия тромбоза, необходимо своевременно пройти диагностику и приступить к терапевтическим мероприятиям.
Что такое тромбоз почечных вен?
Тромбоз почечных вен (ТПВ) характеризуется резким повышением артериального давления, провоцирующего воспалительные процессы с болезненной симптоматикой.
Заболевание представляет собой закупорку кровяным сгустком вен, отвечающих за кровоснабжение и работоспособность почек. Возникают тромбы из-за изменения состава крови и сопровождаются истончением сосудистой стенки.
Патогенез тромбоза заключается в застое сгустков, блокирующих обеспечение почечного отдела необходимыми веществами, вследствие чего возникают нарушения в работе внутреннего органа. Патологический процесс тромбообразования может развиваться как в области одной из почек, так и охватывать оба органа сразу.
Согласно МКБ, болезнь проявляется в одной из двух форм:
- острой, активно поддающейся лечебному процессу;
- хронической, требующей обязательного хирургического вмешательства.
ВАЖНО! Стремительное прогрессирование каждой из форм почечного тромбоза вен и артерий приводит к нарушениям работы системы кровоснабжения почечного отдела с дальнейшим развитием хронических и острых заболеваний, в частности, почечной недостаточности.
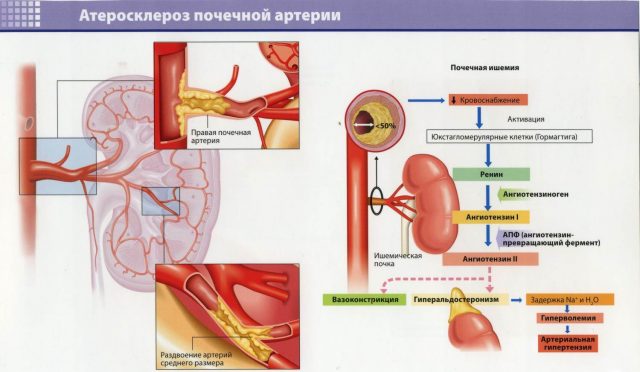
Причины патологии
Причинами развития ТПВ чаще всего являются первичные заболевания и патологии. К их перечню относятся:
- гиперкоагуляция как последствие нефротического синдрома;
- липоидный нефроз;
- гломерулонефрит;
- варикоз в острой форме;
- почечный васкулит;
- эритремия;
- сердечная недостаточность;
- мигрирующий тромбофлебит;
- нефропатия;
- системная красная волчанка;
- нарушения белкового обмена в организме (амилоидоз);
- возникновение и развитие злокачественных новообразований и опухолей;
- сосудистые аномалии;
- заболевания и патологические процессы в органах забрюшинного пространства;
- аневризма аорты.
Также на развитие тромбообразования в области почек могут повлиять внешние факторы, в числе которых:
- период беременности у женщин;
- применение курса гормональных препаратов, включая пероральные средства контрацепции и эстрогены;
- сильное обезвоживание организма;
- употребление наркотических препаратов, в частности, кокаина.
СПРАВКА! Наиболее часто ТПВ охватывает одну почку, которая уже подвержена распространению заболевания. Первичный же тромбоз наблюдается в большинстве случаев у детей.
Симптоматика ТПВ
При медленном течении тромбоза выраженные симптомы могут отсутствовать. Возникновение тромбообразования в почечном отделе со стремительным развитием патологии является острой стадией ТПВ. Проявления болезни данной формы включают следующие признаки острого тромбоза почечных вен:
- тошнота и рвота;
- болезненные ощущения в поясничном отделе;
- кровянистые выделения при мочеиспускании;
- повышение температуры тела;
- отечность конечностей;
- бледность кожного покрова;
- снижение количества выделенной мочи.
СПРАВКА! Одностороннее поражение почечного отдела может сопровождаться болезненностью только с одной стороны поясничного отдела. Чаще этот признак возникает при опухолевом новообразовании, вызвавшем тромбоз правой почечной вены, когда характерные для него боли в пояснице сильнее ощутимы с правой стороны.

Кроме того, могут присутствовать и другие симптомы заболевания, совпадающие с признаками болезней, вызвавших ТПВ. Так, при тромбозе глубоких вен часто проявляется симптоматика венозной тромбоэмболии, при наличии опухолей тромбообразование сопровождается внешними признаками рака — резким снижением веса, слабостью, потерей аппетита.
Хронический тромбоз почечных вен является следующей после острой формы стадией патологии и сопровождается дополнительными симптомами:
- переменный характер болезненных ощущений в поясничном отделе (ноющий, тупой);
- чрезмерное выделение белка при мочеиспускании (протеинурия);
- артериальная гипертензия.
Также при медленном развитии почечного тромбоза возможна адаптация организма к изменениям в работе кровеносной системы и особенностям кровоснабжения, вследствие чего явная симптоматика заболевания на хронической стадии исчезает.
Диагностика патологии
Чтобы своевременно обнаружить ТПВ, необходимо пройти аппаратную и инструментальную диагностику (в зависимости от возможностей и условий клиники) для обследования сосудов почечного отдела, а также диагностические мероприятия, направленные на исключение заболеваний с похожими симптомами.
Установить диагноз ТПВ помогут такие исследования:
- Венография, при помощи которой в полной мере можно определить характер и тяжесть поражения почечных вен.
- КТ-ангиография, результаты которой позволяют оценить состояние сосудов.
- Анализ крови для исследования ее состава, изменяющегося при тромбозе.
- Анализ мочи, позволяющий определить наличие в жидкости кровяных и белковых примесей вследствие развития патологии.
- Изучение лечащим врачом анамнеза больного для определения причины возникновения ТПВ.
- Опрашивание пациента, во время которого врач должен быть уведомлен больным о приеме им препаратов и наличии у него заболеваний.
- Пальпация и осмотр для определения внешних признаков патологии (отечности и опухания почек).
- Урография для установления размеров почек и их работоспособности.
- Коагулограмма, необходимая для оценки свертываемости крови и стадии тромбообразования.
- Рентген почечных артерий, который нужен для подтверждения диагноза.
Для исследований во время прохождения дифференциальной диагностики назначают следующие процедуры:
- Визуализация сосудов печени, необходимая для исключения заболеваний печеночного отдела с похожей симптоматикой.
- Цистоскопия, которая дает возможность исключить заболевания мочеполовой системы, в частности, гломерулонефрит.
- Радиоизотопная ренография и динамическая нефросцинтиграфия, позволяющие определить уровень симметричности патологии почек, и при его отклонении — исключить из возможных диагнозов нефропатию.
- Биопсия почек, которая позволяет точно определить или исключить заболевания амилоидозом и гломерулонефритом.
- УЗИ почек и допплерография, в ходе которых есть возможность изучить и оценить структуру почек и их магистральных сосудов и исключить почечную колику.
Комплексная диагностика позволяет точно установить тяжесть развития патологии, а также ее причину, на основе которой выбирается лечение.
Лечение тромбоза почечных вен
Лечение ТПВ включает медикаментозную терапию, а также при тяжелых стадиях развития патологии — хирургическое вмешательство.
ВНИМАНИЕ! Самостоятельно назначать препараты, а также отменять их прием больному запрещается, так как это может привести к осложнениям!
Медикаментозная терапия
Проходить лечение ТПВ требуется исключительно в больничных условиях с соблюдением постельного режима. Применение медикаментов является обязательной частью лечебных мер при почечном тромбозе. Больному, по назначению врача, необходимо принимать препараты из группы антикоагулянтов. Их действие направлено на разжижение крови в организме, предупреждение тромбообразования и устранение уже имеющихся тромбов. Наиболее часто из таких медикаментов применяют:
- Гепарин натрия в виде раствора для инъекций.
- Варфарин в таблетках — в случаях, когда нет необходимости проведения операции.
Антикоагулянтная терапия должна быть начата сразу после установления точного диагноза и может продолжаться от 6 до 12 месяцев. В отдельных ситуациях у пациентов с нарушениями свертываемости крови есть потребность в применении таких препаратов до конца жизни.
ВАЖНО! При наличии выраженной гематурии применение антикоагулянтов является недопустимым. Таким пациентам необходима гемостатическая терапия с применением этамзилата в виде инъекций.

Хирургическое вмешательство
Хроническую форму и тяжелые случаи острого ТПВ следует устранять с применением хирургии. В зависимости от характера и степени поражения почек проводят операции одного из данных видов:
- Тромбэктомия, применимая для людей, которым не подходит антикоагулянтная терапия или ее использование не дает положительных результатов. Показаниями к проведению являются двусторонний хронический тромбоз и серьезные повреждения почек.
- Нефрэктомия, производимая в редких случаях — при наличии инфаркта, охватывающего всю почечную область, и при необратимых патологических изменениях одной из почек.
- Тромболизис, направленный на удаление тромба для восстановления кровоснабжения в почечном отделе.
- Удаление почки, проводимое в исключительных случаях, когда вся ткань одной из почек поражена инфарктом, и другому лечению патология не подлежит. Данная операция противопоказана при двустороннем ТПВ.
В большинстве случаев хирургические вмешательства проходят удачно, а также не требуют длительной реабилитации, за исключением операции по удалению почки.
Прогноз и профилактика ТПВ
При своевременной диагностике и соблюдении всех правил лечения прогноз при тромбозе почечных вен благоприятен: кровообращение в ходе терапии восстановится, и работоспособность почек со временем нормализуется. В редких случаях патология способна привести к летальному исходу. Происходит это вследствие обострения болезни, ставшей причиной развития ТПВ, или на фоне возникновения сопутствующих осложнений.
СПРАВКА! Особенно высоки шансы на выздоровление тех пациентов, у которых тромбоз прогрессирует медленно и постепенно, так как медикаментозная терапия способна остановить развитие болезни. Также минимальны риски осложнений при проведении операции в течение первых суток после образования тромба.
Предотвратить развитие болезни возможно. Для этого необходимо:
- своевременно лечить все заболевания и не откладывать походы к врачу;
- следить за состоянием крови, регулярно сдавать анализы для исследования;
- вести здоровый образ жизни.
Важно контролировать показатели здоровья, чтобы заболевания не становились хроническими и не провоцировали возникновения ТПВ.
Заключение
Тромбоз почечных вен и артерий является тяжелой патологией с нарастающей симптоматикой, но своевременные определение и лечение болезни способны остановить ее развитие. Необходимо следить за самочувствием и не откладывать диагностических мероприятий при первых симптомах заболевания. А также важно соблюдать все требования врачей касательно терапии, чтобы сохранить здоровье.
Источники: http://oncovestnik.ru/index.php/arkhiv/item/1554-opukholevye-tromby-pri-rake-pochki, http://www.ayzdorov.ru/lechenie_tromboz_pochehcnih_ven.php, http://ritmserdca.ru/bolezni-sosudov/tromboz-pochechnyh-ven.html

