Острый тромбофлебит лечение протокол
Русский лекарь

Войти через uID
Каталог статей
Современные методы лечения тромбофлебитов и флебитов
Стандарты лечения тромбофлебитов и флебитов
Протоколы лечения тромбофлебитов и флебитов
Тромбофлебиты и флебиты
Профиль: хирургический.
Этап: поликлинический (амбулаторный).
Цель этапа: Фиксация и рассасывания тромбов, предотвращение осложнений.
Коды МКБ:
I80 Флебит и тромбофлебит.
I83 Варикозное расширение вен нижних конечностей.
Определение: Тромбоз глубоких вен нижних конечностей — формирование одного или нескольких тромбов в пределах глубоких вен нижних конечностей или таза, сопровождаемое воспалением сосудистой стенки. Может осложняться нарушением венозного оттока и трофическими расстройствами нижних конечностей. По локализации разделяют проксимальный и дистальный тромбоз глубоких вен.
Тромбофлебиты вен на верхних конечностях встречаются крайне редко, и в основном провоцирующими факторами их возникновения являются многократные пункции для введения лекарственных средств или длительное нахождение катетера в поверхностной вене. Варикозное расширение вен — стойкое и необратимое их расширение и удлинение, возникающее в результате грубых патологических изменений стенки вен, а также недостаточности их клапанного аппарата вследствие генетического дефекта.
Классификация:
По локализации: тромбофлебит глубоких вен, тромбофлебит поверхностных вен.
Факторы риска: возраст старше 40 лет, наличие варикознорасширенных вен,
онкозаболевания, тяжелые расстройства сердечно-сосудистой системы (сердечная декомпенсация, окклюзии магистральных артерий), гиподинамия после тяжелых операций, явления гемипареза, гемиплегия, ожирение, обезвоживание, банальные инфекции и сепсис, беременность и роды, прием пероральных противозачаточных препаратов, травма конечностей и оперативные вмешательства в зоне прохождения венозных стволов.
Критерии диагностики:
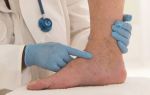
1. Болезненный плотный инфильтрат в виде шнура по ходу подкожной вены
2. Над инфильтратом возможна гиперемия кожи с уплотнением подкожной клетчатки
3. При ходьбе умеренная болезненность
4. Температура тела субфебрильная
5. Лейкоцитоз.
Перечень основных диагностических мероприятий:
1. Общий анализ крови
2. С-реактивный белок
3. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, ачтв, фибринолитическая активность плазмы, гематокрит)
4. Тормбоэластограмма
5. Протромбиновый индекс
6. Флебография
7. Ультразвуковая доплеррография вен
8. Дуплексное сканирование вен
9. Определение времени свертываемости капиллярной крови
10. Консультация хирурга.
Перечень дополнительных диагностических мероприятий:
1. Общий анализ мочи.
Тактика лечения
Преимущества и недостатки сопоставимы: прием антикоагулянтов при тромбозе глубоких вен, введение нефракционированного и низкомолекулярного гепарина при тромбозе глубоких вен, сочетание варфарина с гепарином при изолированном тромбозе вен голени, введение нефракционированного или низкомолекулярного гепарина или антикоагулянтов при тромбоэмболии легочной артерии.
При тромбофлебите поверхностных вен:
Двигательная активность больного должна быть ограничена только выраженной физической нагрузкой (бег, подъем тяжестей, выполнение какой-либо работы, требующей значительного мышечного напряжения конечностей и брюшного пресса).
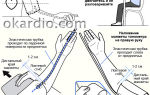
Применение наружной компрессии (эластический бинт, гольфы, колготки) в острой фазе воспаления могут вызвать определенный дискомфорт, поэтому этот вопрос должен решаться строго индивидуально.
Применение гепарина уже через 3-5 дней может вызвать у пациента тромбоцитопению, а уменьшение количества тромбоцитов более чем на 30% требует прекращения терапии гепарином.
То есть возникают трудности контроля за гемостазом, особенно в амбулаторных условиях. Поэтому более целесообразным является использование низкомолекулярных гепаринов (далтепарин 100 МЕ/кг 2 раза/сут п/к, надропарин 100 МЕ/кг 2 раза/сут п/к, так как они крайне редко вызывают развитие тромбоцитопении и не требуют такого тщательного контроля за свертывающей системой.
На курс лечения достаточно 10 инъекций, а затем больной переводится на антикоагулянты непрямого действия.
Противовоспалительная терапия — ибупрофен 400 мг 3 раза в день, ацетилсалициловая кислота 1 г 3 раза в день, напроксен 250 мг 2 раза в день, диклофенак натрия 50 мг 2 раза в день, парацетамол 1 г 4 раза в день.
Мазевые формы гепарина.
Перечень основных медикаментов:
1. Гепарин раствор для инъекций.
2. Далтепарин раствор для инъекций 100 МЕ.
3. Надропарин раствор для инъекций 2850 МЕ, 3800 МЕ, 5700 МЕ, 7600 МЕ.
4. Ибупрофен 200 мг, 400 мг табл.
5. Ацетилсалициловая кислота 300-500 мг табл.
6. Напроксен 250 мг табл.
7. Диклофенак натрия 25 мг, 100 мг, 150 мг табл.
8. Парацетамол 200 мг, 500 мг табл.
Критерии перевода на следующий этап: фиксация и рассасывание тромбов; профилактика развития тромбэмболии легочной артерии; стабилизация процесса.
Неэффективность лечения; острый или подострый тромбофлебит поверхностных вен, локализация тромбофлебита на уровне бедра являются основанием для госпитализации.
Протокол ведения Послеродовой тромбофлебит
МКБ – 10: О87 Венозные осложнения в послеродовом периоде
Тромбофлебит – воспалительный процесс стенки вены с внутрисосудистым тромбообразованием.
По клиническому течению различают тромбофлебит:
По топографическому признаку:
тромбофлебит тазовых вен
тромбофлебит подвздошно-бедренных вен
тромбофлебит бедренных вен.
Факторы, предрасполагающие к развитию тромбофлебита.
варикозное расширение вен нижних конечностей;
хронические и острые инфекции;
осложненное течение беременности и родов;
гнойно-воспалительные заболевания в послеродовом периоде;
ранее перенесенный флеботромбоз или тромбофлебит;
Клиническая триада симптомов: боль, отек, изменение окраски пораженной конечности.
При тромбофлебите нижних конечностей продолжительность острого периода составляет до 20 суток, подострого – 20-30 суток с момента появления клинических признаков заболевания.
Метрофлебит – является осложнением эндометрита, для которго характерны субинволюция матки, длительные кровянистые выделения из половых путей, тахикардия, субфебрильная температура.
При влагалищном исследовании по ребру матки с одной или двух сторон определяются уплотнения по ходу вен тела матки, наружная поверхность матки шероховатая за счет усиленной сосудистой сети.
Тромбофлебит вен таза– развивается в конце 2-ой недели послеродового периода.
Характерными симптомами являются: вздутие живота, дизурия, болезненные тенезмы, ноющие боли в области таза, субфебрильная температура.
Тромбофлебит глубоких вен бедра и подвздошно-бедренного сегмента– заболевание начинается на 2-3 неделе послеродового периода. Началом патологического процесса чаще всего служит тромбофлебит вен таза и матки.
Клинические проявления: резкие боли на внутренней поверхности бедра, повышение температуры тела 38-39ºС, озноб.
При осмотре – сглаживание паховой области, уплотнение и болезненность при пальпации проекции бедренного треугольника, в глубине его определяются утолщенные сосуды. Увеличены паховые лимфатические узлы, объем бедра увеличен на 5-10 см и более.
Тромбоэмболия легочной артерии является осложнением венозного тромбоза:
Источником массовой смертельной ТЭЛА служит эмбологенные венозные тромбозы подколенно-бедренного или подвздошно-бедренного сегментов;
Тромбоз глубоких вен голени является источником ТЭЛА различного калибра.
Венозные тромбозы и тромбофлебиты, посттромбофлебитический синдром. Клинический протокол тромбоза.
Название протокола: Венозные тромбозы и тромбофлебиты, посттромбофлебитический синдром.
Код протокола:
Код (ы) МКБ-10:
I80.0 Флебит и тромбофлебит поверхностных сосудов нижних конечностей
I80.1 Флебит и тромбофлебит бедренной вены
I80.2 Флебит и тромбофлебит других глубоких сосудов нижних конечностей
Тромбоз глубоких вен БДУ
I80.3 Флебит и тромбофлебит нижних конечностей неуточненный
Эмболия или тромбоз нижних конечностей БДУ
I80.8 Флебит и тромбофлебит других локализаций
I80.9 Флебит и тромбофлебит неуточненной локализации
I83.1 Варикозное расширение вен нижних конечностей с воспалением
I87.0 Постфлебитический синдром
Сокращения, используемые в протоколе:
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые, дети.
Пользователи протокола: ангиохирурги, врачи общей практики.
Классификация
Диагностика
Дополнительные диагностические обследования, проводимые на амбулаторном уровне: нет
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· ОАК;
· ОАМ;
· Б/х крови;
· ЭКГ;
· флюорография и/или рентгенография грудной клетки.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· D-димер;
· КТ.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· ЭКГ.
Диагностические критерии (описание достоверных признаков заболевания в зависимости от степени тяжести процесса):
Жалобы:
· отек конечностей;
· появление болезненного плотного инфильтрата в проекции вен;
· усиление венозного рисунка;
· цианоз конечности;
· болезненность при нагрузке;
· боли при прикосновении.
Анамнез:
· чаще начало острое;
· длительное неудобное положение;
· наличие внутривенных инъекций;
· наличие оперативных вмешательств;
· коагулопатии;
· прием гормональных препаратов;
· наличие травм конечностей;
· малоподвижный образ жизни;
· варикозное расширение вен;
· резкая непривычная нагрузка;
· ранее перенесенный тромбоз;
· беременность.
Физикальное обследование:
общий осмотр:
· усиление венозного рисунка;
· отек;
· наличие расширенных вен;
· эритема над пораженным участком;
пальпация:
· боли при сдавлении голени в передне-заднем направлении (симптом Мозеса);
· боли в икроножных мышцах при резком тыльном сгибании стопы (симптом Хоманса);
· напряжение мягких тканей;
· болезненность по ходу воспаленного инфильтрата;
· локальная гипертермия;
Лабораторные исследовании:
ОАК:
· Лейкоцитоз
· Повышение СОЭ
Коагулограмма:
· гиперкоагулция.
· Появление D-димера
Инструментальные исследования.
УЗАС:
· наличие тромбов;
· утолщение стенки вен;
· ригидность участка вен;
· отсутствие кровотока в просвете вены (окклюзия);
· наличие вертикального рефлюкса в следствие дисфункции венозных клапанов;
· патологическое расширение, увеличение вен.
Флебография, каваграфия:
· отсутствие контрастирования сосуда;
· появление коллатералей;
· наличие пристеночных тромбов.
Показания для консультации узких специалистов:
· консультация узких специалистов при наличии показаний.
Дифференциальный диагноз
Тактика лечения:
Немедикаментозное лечение:
Режим – I или II или III или IV (в зависимости от тяжести состояния);
В случае признаков острого тромбоза, до исключения флотации тромба, подтвержденной инструментально, пациенту требуется постельный режим.
После исключения флотации назначается общий режим.
Диета – №10.
Компрессионная терапия: может осуществляться как эластическими, так и неэластическими изделиями: эластические бинты, компрессионный трикотаж.
Таблица №1. Выбор класса компрессионного изделия
Медикаментозное лечение:
Противовоспалительные средства, при наличии показаний [УД-С, 2]:
· НПВС;
Антикоагулянтная терапия [УД-А, 2,3]:
· гепарин и/или его фракционированные аналоги, парентерально или подкожно;
Новые оральные антикоагулянты [УД-А, 2,3]:
· ривароксабан – 15 мг два раза в сутки (21 день), начиная с 22 дня – 20 мг в день (3 месяца), или до получения желаемого клинического эффекта;
· дабигатран — после лечения парентеральными антикоагулянтами в течение как минимум 5ти дней — 110 мг либо 150 мг два раза в сутки, продолжительность лечения до 6 месяцев;
· апиксабан – 10 мг два раза в сутки, начиная с 8го дня – 5 мг 2 раза в сутки, продолжительность лечения до 6 месяцев.
Непрямые антикоагулянты [УД-А, 2,3]:
· варфарин, режим дозирования делается под контролем МНО
Назначаются в целях улучшения реологических свойств крови либо в послеоперационном периоде для профилактики тромбообразования и постепенной реканализации тромба.
Тромболизисная терапия:
· урокиназа — в/в за 20 мин вводят насыщающую дозу 250000 ЕД, затем непрерывно за 12 ч — еще 750000 ЕД;
· стрептокиназа — в случае кратковременного тромболизиса — в/в капельно, в начальной дозе 250000 МЕ в течение 30 мин, в поддерживающей — 1500000 МЕ/ч в течение 6 ч, при необходимости курс повторяют (но не позднее пятого дня с момента проведения первого курса); [УД – С, 5].
Применяется при угрозе появления жизнеугрожающих осложнений, прогрессировании тромбоза. Эффективен только в острую стадию заболевания (до 7 дней).
Другие виды лечения: нет;
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях:
Виды операции:
«Традиционная» хирургия:
· кроссэктомия;
· флебоцентез;
· тромбэктомия;
· стриппинг;
· пликация вен;
· диссекция перфорантных вен;
Эндоваскулярная хирургия:
· механическая тромбэктомия;
· катетерный тромболизис и/или тромбэкстракция;
· имплантация кава-фильтра;
· стентирование вен;
Гибридная хирургия:
Сочетание вышеуказанных методов.
Показания к операции:
· подтвержденная флотация тромба;
· угроза развития «синей» флегмазия;
· восходящий тромбофлебит;
· рецидивирующая ТЭЛА;
Противопоказания к операции:
· агональное состояние пациента.
Хирургические вмешательства выполняемые в амбулаторных условиях: нет.
Дальнейшее ведение:
· наблюдение у ангиохирурга 2 раза в год;
· ультразвуковое обследование раз в год.
Индикаторы эффективности лечения:
· регрессия клинических проявлений;
· подтвержденный инструментально лизис тромба, фиксация тромба к венозной стенке;
· предотвращение риска развития ТЭЛА.
Госпитализация
Показания для экстренной госпитализации:
· распространение тромбоза из дистальных отделов (подколенная вена и дистальнее) в общую бедренную вену, несмотря на проводимую терапию (восходящий тромбоз);
· флотирующий тромб (имеющий единственную точку фиксацию);
· восходящий тромбофлебит подкожных вен с возможным распространением тромбоза через соустья на глубокую венозную систему;
· симультанное поражение поверхностных и глубоких вен.
Показания для плановой госпитализации:
· посттромботическая болезнь.
Источники: http://ruslekar.com/publ/standarty_lechenija_bolnykh_v_poliklinike/sovremennye_metody_lechenija_tromboflebitov_i_flebitov/4-1-0-113, http://studfiles.net/preview/4310991/page:40/, http://alexmed.info/2017/08/31/венозные-тромбозы-тромбофлебиты/