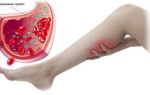
Острый тромбофлебит подкожных вен правой голени
Тромбоз большой подкожной вены
При тромбозе вена перекрывается и происходит затруднение кровотока. Тромбоз большой подкожной вены чаще всего возникает из-за повреждения венозной стенки. Самым сложным и опасным вариантом в плане развития осложнений считается — острый восходящий тромбофлебит большой подкожной вены. Существует три варианта течения событий при тромбах:
- возможна закупорка сосуда и нарушение циркуляции крови;
- может оторваться и пройти с кровью в другие органы;
- может рассосаться.
Заболевание нуждается в незамедлительном лечении под регулярным наблюдением специалиста.
У Европейцев тромбоз подкожных вен нижних конечностей возникает гораздо чаще, чем у жителей Азии. После сорока лет это заболевание наблюдается у каждого пятой женщины и каждого четвертого мужчины. У людей с ожирением риски появления тромбофлебита значительно выше.
Восходящий тромбофлебит поверхностных вен нижних конечностей
Восходящий тромбофлебит диагностируется в тех ситуациях, когда тромбофлебит из части большой подкожной вены голени, перемещается в область паховых складок.

Восходящий тромбофлебит большой подкожной вены может осложниться острой формой болезни. Когда появляется воспаление глубоких вен, возникает огромный риск отрыва тромба. Худший исход – воспаление легочной артерии.
Причины возникновения
Тромбофлебит большой подкожной вены образовывается из-за воспаления вены. Так же причины возникновения:
- Тромбоз глубоких вен;
- Наследственность;
- Варикоз;
- Туберкулез;
- Раковые образования;
- Изменение в крови, застои;
- Антифосфолипидный синдром;
- Ожирение;
- Хирургические вмешательства;
- Беременность;
- Введение лекарств внутривенно;
- Сидячая работа, пассивный образ жизни.
Признаки и лечение
 Поражение большой подкожной вены может быть:
Поражение большой подкожной вены может быть:
Острый тромбофлебит подкожных вен развивается внезапно из-за резкой свертываемости крови. Причины могут быть самые разные – инфекция, травма, беременность и другие. Признаки острого восходящего тромбофлебита:
- Варикозные узлы становятся болезненными и плотными;
- Нога отекает и увеличивается в размере;
- Могут возникать резкие боли при ходьбе;
- Появляется озноб и температура;
- Сохраняется общая слабость;
- Увеличиваются лимфоузлы.
При восходящем тромбофлебите подкожной вены отека может и не быть. Чаще всего ощущается тяжесть при ощупывании воспаленной вены, кожа имеет красноватый оттенок. Ощущается тяжесть в голени. Однако при острой форме заболевания и дальнейшем распространении болезни происходит поражение:
- Большой подкожной вены;
- Общей бедренной вены;
- Сафено-фемориального соустья.
Тромбофлебит подкожных вен нижних конечностей — лечение
Тромбофлебит подкожных вен – лечение назначает только врач-флеболог исходя из индивидуальных особенностей пациента. Если тромбофлебит появляется на уровне голени, то лечение может происходить дома под наблюдением врача. Если случился восходящий тромбофлебит, лечение осуществляется строго в стационаре, тромбоз в этом случае может создавать серьезные риски для жизни.
При осмотре врач сравнивает две конечности полностью, по необходимости измеряет воспалившуюся ногу в диаметре. Так же врач оценивает кожный покров, отечность и болезненность ощущений. Обязательно назначается прохождение УЗИ вен ног.
- Использование эластичного компрессионного белья;
- Чтобы уменьшить болевые ощущения врач может назначить ледяные компрессы (прикладывать в течение дня на 20 минут);
- Применение антигулянтной терапии: надропарин, эноксапарин;
- Нестероидные противовспалительные препараты: Диклофенак, кетопрофен;
- Ангиопротекторы – улучшают состояние венозной стенки: рутозид, диосмин;
- Антибиотики;
- Антитромбоцитарные препараты: Дипиридамол, ацетиловая кислота;
- Препараты разжижающие кровь: Фрагмин, Флебодиа;
- Применение мазей, содержащих гепарин, который обладает противовоспалительным действием и снимает отеки: гепариновая мазь, кетонал 5%, лиотон-гель и другие;
- Физиопроцедуры: ультрафиолетовое облечение, инфракрасное излучение, электрофорез, магнитотерапия, лазеротерапия, ДАрсонваль, баротерапия.
Мои пациенты использовали проверенное средство, благодаря которому можно избавится от варикоза за 2 недели без особых усилий.
Если консервативная терапия безрезультатна, врач может назначить оперативное вмешательство. Суть такой операции заключается в том, чтобы не дать крови из глубоких переходить в поверхностные. Осуществляется перевязка вен, которые находятся ниже колена. Хирургическое вмешательство безопасно и проводится чаще всего под местным наркозом.

Есть несколько видов оперативного вмешательства:

- Венэктомия – удаление вены;
- Удаление тромбированных узлов вен;
- Тромбэктомия;
- Кроссэктомия – перевязка большой подкожной вены;
- Удаление ствола большой подкожной вены с помощью зонда Бебкокка.
Профилактика тромбоза
Чтобы избежать появления тромбоза нужно изначально придерживаться простых правил:
- Вести активный образ жизни;
- Выпивать в день не менее 2 литров чистой воды;
- Отказаться от вредных привычек;
- Наладить правильное питание (употреблять больше чеснока и лука);
- Следить за весом;
- Ночью ноги держать на возвышении, для лучшего оттока крови;
- При появлении варикозной сеточки смазывать ноги гепариновой мазью;
- При сидячей работе делать зарядку, разминаться хотя бы по 15 минут.
Проверенный способ лечения варикоза в домашних условиях за 14 дней!
Тромбофлебиты поверхностных вен: диагностика и лечение
Для цитирования: Кияшко В.А. Тромбофлебиты поверхностных вен: диагностика и лечение // РМЖ. 2003. №24. С. 1344

Д анный вид патологии является весьма распространенным заболеванием венозной системы, с которым сталкивается врач любой специальности.
В настоящее время в медицинской практике также часто пользуются такими терминами, как флеботромбоз и варикотромбофлебит. Все они правомерны для использования, но при этом следует учитывать следующие моменты. Флеботромбоз рассматривается, как остро возникшая непроходимость вены в результате гиперкоагуляции, которая является ведущим механизмом. Но при этом через 5–10 дней возникший тромб вызывает реактивное воспаление окружающих вену тканей с развитием флебита, то есть происходит трансформация флеботромброза в тромбофлебит.
Термин «варикотромбофлебит» четко указывает фактически на исходную причину тромбоза, возникающего на фоне уже имевшегося у больного варикозного расширения вен.
Перечисленная выше патология венозной системы в подавляющем числе клинических случаев встречается в системе большой и значительно реже – в системе малой подкожной вены.
Тромбофлебиты вен на верхних конечностях встречаются крайне редко, и в основном провоцирующими факторами их возникновения являются многократные пункции для введения лекарственных средств или длительное нахождение катетера в поверхностной вене.
Особо следует обратить внимание на пациентов со спонтанно возникающими тромбами на верхних и нижних конечностях, не связанных с ятрогенным воздействием. В подобных случаях явления тромбофлебита можно заподозрить, как проявление паранеопластической реакции, обусловленной наличием у пациента онкологической патологии, требующей проведения углубленного многопланового обследования.
Тромбообразование в системе поверхностных вен провоцируют те же факторы, которые вызывают тромбоз глубокой венозной системы нижних конечностей. К ним относятся: возраст старше 40 лет, наличие варикознорасширенных вен, онкозаболевания, тяжелые расстройства сердечно–сосудистой системы (сердечная декомпенсация, окклюзии магистральных артерий), гиподинамия после тяжелых операций, явления гемипареза, гемиплегия, ожирение, обезвоживание, банальные инфекции и сепсис, беременность и роды, прием пероральных противозачаточных препаратов, травма конечностей и оперативные вмешательства в зоне прохождения венозных стволов.
Тромбофлебит может развиться в любом отделе поверхностной венозной системы, с наиболее частой локализацией на голени в верхней или средней трети, а также нижней трети бедра. Подавляющее число случаев тромбофлебита (до 95–97%) отмечено в бассейне большой подкожной вены (Кабиров А.В. с соавт., Клецкин А.Э. с соавт., 2003 г.).
Дальнейшее развитие тромбофлебита фактически может идти в двух вариантах:
1. Относительно благоприятное течение заболевания, на фоне проводимого лечения происходит стабилизация процесса, тромбообразование прекращается, явления воспаления стихают и начинается процесс организации тромба с последующей реканализацией соответствующего отдела венозной системы. Но это нельзя считать излечением, т.к. всегда происходит повреждение исходно измененного клапанного аппарата, что в дальнейшем усугубляет клиническую картину хронической венозной недостаточности.
Также возможны клинические случаи, когда фиброзноизмененный тромб плотно облитерирует вену и ее реканализация становится невозможной.
2. Наиболее неблагоприятный и опасный вариант в плане развития осложнений местного характера – восходящий тромбоз по ходу большой подкожной вены до овальной ямки или переход тромботического процесса через вены–коммуниканты на глубокую венозную систему голени и бедра.
Главной опасностью течения заболевания по второму варианту является угроза развития такого осложнения, как эмболия легочной артерии (ТЭЛА), источником которой может быть флотирующий тромб из системы малой или большой подкожной вены, а также вторично возникший тромбоз глубоких вен нижних конечностей.
Судить о частоте тромбофлебита среди населения достаточно сложно, но если принять за основу положение, что среди госпитализированных в хирургические отделения больных с данной патологией более 50% имели варикозное расширение вен, то с учетом миллионов больных с данной патологией в стране эта цифра выглядит весьма впечатляюще и проблема приобретает большое медико–социальное значение.
Возраст пациентов колеблется от 17 до 86 лет и даже старше, а средний возраст составляет 40–46 лет, то есть трудоспособный контингент населения.
Учитывая тот факт, что при тромбофлебите поверхностных вен общее состояние пациента и самочувствие, как правило, не страдают и остаются вполне удовлетворительными, то это создает у больного и его родственников иллюзию относительного благополучия и возможности разнообразных методов самолечения.
В результате такое поведение больного приводит к поздней обращаемости для оказания квалифицированной медицинской помощи, и часто хирург сталкивается уже с осложненными формами этой «простой» патологии, когда имеет место высокий восходящий тромбофлебит или тромбоз глубоких вен конечности.
Клиническая картина заболевания носит достаточно типичный характер в виде локальной болезненности в проекции подкожных вен на уровне голени и бедра с вовлечением в процесс тканей, окружающих вену, вплоть до развития резкой гиперемии этой зоны, наличия уплотнений не только вены, но и подкожной клетчатки. Чем протяженнее зона тромбоза, тем более выражены болевые ощущения в конечности, что вынуждает пациента ограничить ее движение. Возможны гипертермические реакции в виде озноба и повышение температуры до 38–39°С.
Довольно часто провоцирующим моментом для возникновения тромбофлебита становится даже банальное острое респираторное заболевание, особенно у пациентов, имеющих варикозное расширение вен нижних конечностей.
Осмотр производится всегда с двух сторон – от стопы до паховой зоны. Обращается внимание на наличие или отсутствие патологии венозной системы, характер изменения окраски кожных покровов, локальную гиперемию и гипертермию, отечность конечности. Выраженная гиперемия типична для первых дней заболевания, она постепенно уменьшается к концу первой недели.
При локализации тромбофлебита в малой подкожной вене, местные проявления выражены в меньшей степени, чем при поражении ствола большой подкожной вены, что обусловлено особенностями анатомии. Поверхностный листок собственной фасции голени, покрывающий вену, препятствует переходу воспалительного процесса на окружающие ткани. Самым важным моментом является выяснение срока появления первых симптомов заболевания, быстроты их нарастания и предпринимались ли пациентом попытки медикаментозного воздействия на процесс.
Так, по данным А.С. Котельникова с соавт. (2003 г.), нарастание тромба в системе большой подкожной вены идет до 15 см в сутки. Важно помнить о том, что почти у трети больных с восходящим тромбозом большой подкожной вены истинная верхняя граница его расположена на 15–20 см выше уровня, определяемого по клиническим признакам (В.С. Савельев, 2001 г.), то есть этот факт должен учитывать каждый хирург, консультируя больного с тромбофлебитом вены на уровне бедра, чтобы не произошла неоправданная задержка операции, направленной на предотвращение ТЭЛА.
Также следует признать нецелесообразным локальное введение анестетиков и антивоспалительных средств в зону тромбированной вены на бедре, так как, купируя боль, это не предотвращает нарастание тромба в проксимальном направлении. Клинически эту ситуацию контролировать становится трудно, а дуплексное сканирование реально пока может использоваться только в очень крупных лечебных учреждениях.
Дифференциальный диагноз следует проводить с рожистым воспалением, лимфангиитом, дерматитами различной этиологии, узловой эритемой.
Инструментальная и лабораторная диагностика
Очень длительное время диагноз тромбофлебит поверхностных вен ставился врачом на основании только клинических симптомов заболевания, так как фактически отсутствовали неинвазивные методы характеристики венозного кровотока. Внедрение в практику ультразвуковых методов диагностики открыло новый этап изучения данной распространенной патологии. Но клиницист обязан знать, что среди ультразвуковых методов диагностики венозного тромбоза определяющая роль отводится дуплексному сканированию, так как только с его помощью можно определить четкую границу тромбоза, степень организации тромба, проходимость глубоких вен, состояние коммуникантов и клапанного аппарата венозной системы. К сожалению, высокая стоимость этой аппаратуры пока резко ограничивает ее практическое использование в поликлинических и стационарных условиях.
Данное исследование показано в первую очередь больным с подозрением на эмбологенный тромбоз, то есть когда имеется переход тромба из поверхностной венозной системы в глубокую через сафено–феморальное или сафено–поплитеальное соустье.
Исследование может проводиться в нескольких проекциях, что значительно повышает его диагностическую ценность.
Показание к нему резко сужено. Необходимость его выполнения возникает лишь в случае распространения тромба из большой подкожной вены на общую бедренную и подвздошную вену. Причем данное исследование производится только в тех случаях, когда результаты дуплексного сканирования сомнительны и затруднена их трактовка.
Лабораторные методы диагностики
В обычном клиническом анализе крови обращается внимание на уровень лейкоцитоза и уровень СОЭ.
Желательно исследование С–реактивного белка, коагулограммы, тромбэластограммы, уровня протромбинового индекса и других показателей, характеризующих состояние свертывающей системы. Но объем этих исследований порой ограничивается возможностями лабораторной службы медицинского учреждения.
Одним из важных моментов, определяющих исход заболевания и даже судьбу больного, является выбор тактики оптимального варианта лечения больного.
При локализации тромбофлебита на уровне голени больной может проходить лечение амбулаторно, находясь под постоянным контролем хирурга. В этих условиях необходимо объяснить больному и его родственникам, что в случае появления признаков распространения тромбоза на уровень бедра может потребоваться госпитализация больного в хирургический стационар. Задержка госпитализации чревата развитием осложнений, вплоть до возникновения ТЭЛА.
В тех случаях, когда тромбофлебит на уровне голени, леченный в течение 10–14 дней, не поддается регрессу, также должен стоять вопрос о госпитализации и более интенсивной терапии заболевания.
Одним из главных вопросов в лечении больных тромбофлебитом поверхностных вен является обсуждение необходимости соблюдения пациентом строгого постельного режима.
В настоящее время признанным фактом является то, что строгий постельный режим показан только больным, у которых уже были клинические признаки ТЭЛА или есть четкие клинические данные и результаты инструментального исследования указывают на эмбологенный характер тромбоза.
Двигательная активность больного должна быть ограничена только выраженной физической нагрузкой (бег, подъем тяжестей, выполнение какой–либо работы, требующей значительного мышечного напряжения конечностей и брюшного пресса).
Общие принципы лечения тромбофлебита поверхностных вен
Эти принципы являются действительно общими как для консервативного, так и оперативного лечения данной патологии. Главными задачами лечения этих пациентов являются:
- Максимально быстро воздействовать на очаг тромбоза и воспаления для предотвращения дальнейшего его распространения.
- Попытаться предупредить переход тромботического процесса на глубокую венозную систему, что значительно повышает риск развития ТЭЛА.
- Лечение должно являться надежным методом профилактики повторных тромбозов венозной системы.
- Методика лечения не должна быть строго фиксированной, так как она определяется в первую очередь характером происходящих изменений на конечности в ту или иную сторону. То есть вполне логичным является переход или дополнение одного метода лечения другим.
Безусловно, консервативное лечение показано абсолютному большинству больных с «низкими» поверхностными тромбофлебитами подкожных вен.
Еще раз следует подчеркнуть, что разумная двигательная активность больного улучшает функцию мышечной помпы, главной определяющей в обеспечении венозного оттока в системе нижней полой вены.
Применение наружной компрессии (эластический бинт, гольфы, колготки) в острой фазе воспаления могут вызвать определенный дискомфорт, поэтому этот вопрос должен решаться строго индивидуально.
Достаточно спорным является вопрос о применении антибиотиков у данной категории больных. Врач должен помнить о возможных осложнениях данной терапии (аллергические реакции, непереносимость, провокация гиперкоагуляции крови). Также далеко не однозначно решается вопрос о целесообразности использования антикоагулянтов (особенно прямого действия) у этого контингента больных.
Врач обязан помнить, что применение гепарина уже через 3–5 дней может вызвать у пациента тромбоцитопению, а уменьшение количества тромбоцитов более чем на 30% требует прекращения терапии гепарином. То есть возникают трудности контроля за гемостазом, особенно в амбулаторных условиях. Поэтому более целесообразным является использование низкомолекулярных гепаринов (далтепарин, надропарин, эноксапарин), так как они крайне редко вызывают развитие тромбоцитопении и не требуют такого тщательного контроля за свертывающей системой. Положительным является тот факт, что эти препараты можно вводить больному 1 раз в сутки. На курс лечения достаточно 10 инъекций, а затем больной переводится на антикоагулянты непрямого действия.
В последние годы для лечения этих больных появились мазевые формы гепарина (лиотон–гель, Гепатромбин). Главным их достоинством являются достаточно высокие дозы гепарина, которые подводятся непосредственно к очагу тромбоза и воспаления.
Особо следует отметить целенаправленное действие на зону тромбофлебитических изменений препарата Гепатромбин («Хемофарм»–Югославия), выпускаемого в виде мази и геля.
В отличие от лиотона он содержит в 2 раза меньше гепарина, но дополнительные компоненты – аллантоин и декспантенол, входящие в состав мази и геля «Гепатромбин», а также эфирные масла сосны, входящие в состав геля, оказывают выраженное противовоспалительное действие, уменьшают явления кожного зуда и локальной боли в зоне тромбофлебита. То есть способствуют купированию основных симптомов тромбофлебита. Препарат Гепатромбин обладает сильным антитромботическим действием.
Местно его применяют, нанося слой мази на пораженные участки 1–3 раза в день. При наличии язвенной поверхности мазь наносится в виде кольца шириной до 4 см по периметру язвы. Хорошая переносимость препарата и многоплановость воздействия его на патологический очаг ставит данное лекарство на первый план в лечении больных тромбофлебитом как в амбулаторных условиях, так и при лечении в стационарах. Гепатромбин может применяться в комплексе консервативного лечения или как средство, направленное на купирование воспаления венозных узлов, после выполненной операции Троянова–Тренделенбурга, как метод подготовки ко второму этапу операции.
В комплекс консервативного лечения больных должны входить нестероидные противовоспалительные препараты, также обладающие обезболивающим действием. Но клиницист должен помнить о соблюдении крайней осторожности при назначении этих средств пациентам, имеющим заболевания желудочно–кишечного тракта (гастриты, язвенная болезнь) и почек.
Хорошо зарекомендовали себя в лечении данной патологии уже хорошо известные врачам и пациентам флеботоники (рутозид, троксерутин, диосмин, гингко–билоба и другие) и дезагреганты (ацетилсалициловая кислота, пентоксифиллин). В тяжелых случаях при обширных флебитах показаны внутривенные трансфузии реополиглюкина по 400–800 мл в/в от 3 до 7 дней с учетом кардиального статуса больного из–за опасности гиперволемии и угрозы развития отека легких.
Системная энзимотерапия на практике имеет ограниченное применение ввиду высокой стоимости препарата и очень длительного курса лечения (от 3 до 6 месяцев).
Основным показанием к оперативному лечению тромбофлебита, как уже ранее указывалось, является нарастание тромба по ходу большой подкожной вены выше средней трети бедра или наличие тромба в просвете общей бедренной или наружной повздошной вены, что подтверждено флебографически или дуплексным сканированием. К счастью, последнее осложнение встречается не так часто, всего лишь у 5% больных с восходящим тромбофлебитом (И.И. Затевахин с соавт., 2003 г.). Хотя отдельные сообщения свидетельствуют о значительной частоте данного осложнения, достигающего даже 17% у этого контингента больных (Н.Г. Хорев с соавт., 2003 г.).
Методы анестезии – возможны разные варианты: местная, проводниковая, перидуральная анестезия, внутривенный, интубационный наркоз.
Определенное значение имеет положение больного на операционном столе – ножной конец стола должен быть опущен.
Общепризнанной операцией при восходящем тромбофлебите большой подкожной вены является операция Троянова–Тренделенбурга.
Хирургический доступ, применяемый большинством хирургов, является довольно типичным – косой разрез ниже паховой складки по Червякову или самой паховой складке. Но при этом важно учитывать главный клинический момент: если есть инструментальные данные или клинические признаки перехода тромба в просвет общей бедренной вены, то более целесообразно применить вертикальный разрез, обеспечивающий контроль за тромбированной большой подкожной веной и стволом общей бедренной вены, когда требуется порой ее пережатие на момент тромбэктомии.
Некоторые технические особенности операции:
1. Обязательное выделение, пересечение и перевязка ствола большой подкожной вены в области ее устья.
2. При вскрытии просвета большой подкожной вены и обнаружении в ней тромба, выходящего за уровень остиального клапана, больной должен сделать задержку дыхания на высоте вдоха при операции под местной анестезией (или это делает анестезиолог при других видах наркоза).
3. Если тромб «не рождается самостоятельно», то через сафено–феморальное соустье осторожно вводят балонный катетер на высоте вдоха и выполняется тромбэктомия. Проверяется ретроградный кровоток из подвздошной вены и антеградный из поверхностной бедренной вены.
4. Культя большой подкожной вены обязательно прошивается и перевязывается, она должна быть короткой, так как слишком длинная культя – «инкубатор» для возникновения тромбоза, что создает угрозу развития ТЭЛА.
В порядке обсуждения вариантов этой рутинной операции следует обратить внимание на то, что некоторые хирурги предлагают при операции Троянова–Тренделенбурга выполнять тромбэктомию из большой подкожной вены, а затем вводить в нее склерозант. Целесообразность такой манипуляции вызывает сомнение.
Второй этап операции – удаление тромбированных варикозных узлов и стволов производится по индивидуальным показаниям в сроки от 5–6 дней до 2–3 месяцев по мере купирования локального воспаления, во избежание нагноения ран в послеоперационном периоде, особенно при трофических расстройствах кожи.
При выполнении второго этапа операции хирург обязательно должен выполнить перевязку перфорантных вен после предварительной тромбэктомии, что улучшает процессы заживления.
Все конгломераты варикозных узлов подлежат удалению во избежание развития в дальнейшем грубых трофических расстройств.
Оперативным лечением данного контингента больных занимается очень широкий круг хирургов общего профиля и ангиохиругов. Кажущаяся простота лечения порой приводит к тактическим и техническим ошибкам. Поэтому данная тематика практически постоянно присутствует на научных конференциях.
1. Затевахин И.И. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 111–113.
2. Кабиров А.В. с соавторами. «Ангиология и сосудистая хирургия» №3 приложение 2003, стр. 127–128.
3. Клецкин А.Е. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 161–162.
4. Котельников А.С. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 168–169.
5. Ревской А.К. «Острый тромбофлебит нижних конечностей» М.Медицина 1976 г.
6. Савельев В.С. «Флебология» 2001 г.
7. Хорев Н.Г. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 332–334.
Признаки и лечение тромбофлебита глубоких вен голени
Венозные сосуды в организме человека, как часть общей системы кровообращения, выполняют уникальную функцию по доставке крови, обогащенной углекислым газом, от органов обратно к сердцу. Они являются своеобразным резервуаром для создания депо крови в организме (в печени, селезенке и др.) Вены значительно многочисленнее артерий, их стенки менее эластичные и имеют клапанный аппарат.
Различают поверхностные и глубокие вены, они легко могут создавать обходные пути (анастомозы) и иметь разветвленную сеть. Все это обеспечивает высокую эффективность работы венозной системы. Однако в силу разных причин венозная стенка может воспалиться, структура ее меняется, если на данном участке замедляется кровоток и у пациента повышена свертываемость крови, то происходит образование тромба. Такое патологическое состояние называется тромбофлебит. Обычно так называют заболевание поверхностных сосудов, в случае глубоких вен используется термин флеботромбоз.
Для этого необходимо сочетание как минимум трех факторов – триада Вирхова:
- Воспаление внутренней стенки сосуда, возникающее после травмирования иглой, катетером, в результате других механических повреждений, при лучевой терапии, химиотерапии и др.;
- Замедление кровотока на определенном участке, например, при варикозном расширении вен, при беременности, ожирении, гиподинамии, вынужденном лежачем положении при переломах, инсультах, при сдавливании вен опухолями, длительных авиаперелетах, при сердечно-сосудистой недостаточности;
- Повышенная свертываемость крови – возникает при любом оперативном вмешательстве, при беременности и в родах, в результате обезвоживания при инфекционных и других заболеваниях с потерей жидкости, при приеме контрацептивных средств, при избытке жирной пищи в питании, а также наследственная предрасположенность.
Примером сочетания этих факторов является перелом костей голени. В результате травмы повреждается сосудистая стенка, из-за кровопотери повышается свертываемость и замедляется кровоток из-за вынужденной иммобилизации конечности.
Чаще тромбофлебиту подвержены вены на ногах (особенно голенях), так как здесь больше застойных явлений из-за ожирения, варикоза, сердечных отеков и т.д. В основном это односторонний процесс, причем с правой стороны встречается реже.
Заболевание может затрагивать поверхностные и глубокие вены ног. В последнем случае состояние считается очень опасным из-за риска отрыва тромба и поступления его с кровью в легочную артерию с последующей эмболией и летальным исходом. Может протекать как острый, подострый и хронический варианты течения. Клиническая картина более выражена при острой форме. Тромбофлебит поверхностных вен проявляется обычно при варикозе как болезненное шнуровидное уплотнение по ходу сосуда с покраснением кожи и небольшим отеком окружающих тканей. Общее самочувствие обычно страдает мало. Если лечение адекватное, то проходимость сосудов через несколько недель после стихания воспаления восстанавливается.
Тромбофлебит глубоких сосудов ноги проявляется следующими симптомами:
- сильные боли в мышцах больной ноги;
- гиперемия кожи в месте воспаления и повышение локальной температуры;
- болезненные уплотнения по ходу вены, отек тканей вокруг;
- нарушение общего самочувствия, повышение температуры до высоких цифр.
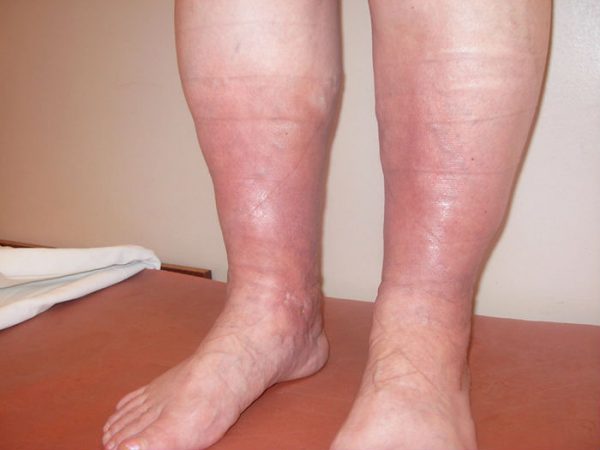 Тромбоз вен: причины, симптомы
Тромбоз вен: причины, симптомы
Клиническая картина при локализации патологического процесса в области глубоких вен голени характеризуется внезапными режущими болями в икроножных мышцах, с этого начинается симптоматика. Больные жалуются на чувство распирания в ноге, кожа синеет, голень отекает. Боль усиливается при опускании ноги вниз и уменьшается при поднятии вверх. Через несколько дней нога покрывается сеткой вздутых вен, становится невозможным согнуть стопу.
Для тромбофлебита глубоких сосудов голени типичен симптом Мозеса – появление резкой боли при надавливании на эту часть ноги спереди и сзади, а если сдавить справа и слева, то боли не будет. Проведены исследования, которые выявили, что с левой стороны чаще встречается поражение глубоких вен голени по сравнению с правой. Связано это с особенностями расположения подвздошной вены между общей одноименной артерией и тазовыми костями. Затруднение оттока крови вероятнее всего произойдет с левой стороны, чем с правой.
Диагностика и лечение
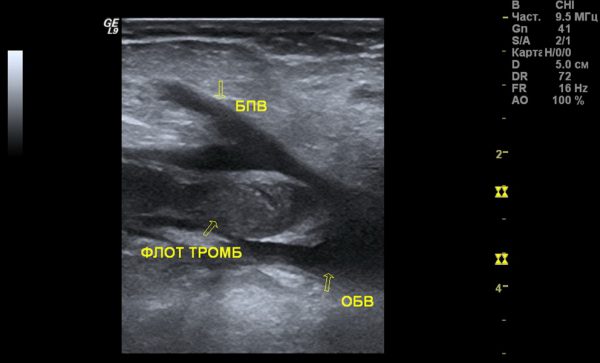
При подозрении на острый тромбоз глубоких венозных сосудов необходима госпитализация на машине скорой помощи в хирургическое отделение стационара. Прежде чем назначить лечение доктор проведет необходимое в таких случаях обследование:
- УЗИ сосудов с допплерографией или дуплексным сканированием вен (это самое важное исследование), причем проводится как с левой, так и с правой стороны для сравнения сосудов здоровой и больной ноги;
- КТ или МРТ сосудов применяется в тех случаях, когда нужно получить больше информации о заболевании;
- Венография – применяется редко при отсутствии возможности провести предыдущие исследования;
- Анализы крови (общий, коагулограмма). При необходимости организуются консультации других специалистов при наличии у больного сопутствующих заболеваний.
Лечение тромбофлебита глубоких вен проводится по основным принципам:
- Постельный режим – в стационаре или дома (при нетяжелом течении) не менее десяти дней с приподнятым положением больной конечности;
- Гепаринотерапия внутривенно или подкожно под контролем анализов крови на свертываемость или аналоговыми препаратами – фраксипарин, клексан. В последующем доктор назначит длительный прием таблеток другого антикоагулянта – варфарина, который следует принимать строго по инструкции не менее полугода для профилактики рецидивов болезни;
- Препараты из группы НПВС (ибупрофен, диклофенак и другие) для уменьшения воспаления и болевых страданий;
- Спазмолитики — также для купирования болей;
- Венотонизирующие препараты (детралекс, троксевазин и другие) назначаются курсами 2 или 3 раза в год для последующей профилактики обострений;
- Компрессионное воздействие методом эластичного бинтования или с помощью специального белья (чулки, гольфы);
- Антибиотики и противопротозойные средства (Трихопол) при подозрении на наличие инфекционного очага воспаления;
- На ранних сроках патологического процесса в глубоких венах эффективным является тромболизис – введение препаратов, растворяющих тромботические массы (Урокиназа, Актилизе и др.);
- Хирургическое лечение – показания определяются врачами. Насколько правой оказывается их точка зрения по поводу эффективности операции судить специалистам. Выполняется тромбэктомия в случаях невозможности растворения тромба и опасности отрыва его. При продолжительной закупорке вен возможно шунтирование или стентирование больного участка магистрального сосуда. Кроме того, есть методы венозной ангиопластики, комбинированной флебэктомии и перевязки сосудов. Объем и способ хирургического лечения определяет лечащий врач;
- Популярным методом является гирудотерапия – лечение пиявками для понижения вязкости крови, снятия спазмов и уменьшения болей. Противопоказаниями является беременность, анемия и снижение свертывания крови;
- Физиотерапевтическое лечение – соллюкс, ультрафиолетовое облучение или воздействие инфракрасными лучами проводится в фазе стихания воспаления, запрещаются любые втирания, массаж в острой стадии патологического процесса;
- Диета при тромбофлебите глубоких сосудов нижних конечностей имеет немаловажное значение. Из рациона необходимо исключить: жирное мясо или рыбу, бобовые, зеленые овощи, смородину, бананы, консервы. Желательно питание несколько раз в день небольшими порциями. Включить в рацион помидоры, болгарский и стручковый перец, лук, чеснок, имбирь, приправы, нежирное мясо, овсяные хлопья, молочные продукты, арбузы и дыни;
- Соблюдение питьевого режима — не менее 2 л в сутки воды;
- Изменение привычного жизненного уклада – ношение удобной ортопедической обуви или стелек для правой и левой ноги, избегать тяжелых физических нагрузок (силовые виды спорта, поднятие тяжестей). Не рекомендуется посещение бань и парилок для предотвращения перегревания и обезвоживания организма. Необходимо исключить продолжительные статические нагрузки (долгая поза «сидя нога на ногу» или «стоя»), придавать приподнятое положение ногам во время сна или отдыха, совершать пешие или велосипедные прогулки, рекомендуются занятия плаванием;

- Народные методы лечения тромбофлебита голени имеют право на существование в качестве дополнительных в общем комплексе лечебных мероприятий после консультации лечащего доктора. Описаны рецепты различных компрессов – капустный, медовый на пораженную конечность на сутки и более. Кроме того, широко применяют отвары лекарственных трав и растений – шишек хмеля, ивовой коры, морковной ботвы; настои вербены, цветков и плодов каштана конского и другие.
Прогноз при тромбофлебите глубоких вен голени, независимо на правой или левой ноге, достаточно благоприятный при условии своевременного и адекватного лечения и соблюдения дальнейших рекомендаций врача. В качестве профилактики рекомендуется оперативное лечение варикозного расширения вен. До операции необходимо ношение компрессионного белья и прием венотоников, хотя бы дважды в год в весенний и осенний периоды.
Источники: http://lechenieus-varikozus.ru/тромбоз-большой-подкожной-вены/, http://www.rmj.ru/articles/khirurgiya/Tromboflebity_poverhnostnyh_ven_diagnostika_i_lechenie/, http://cardio-life.ru/tromboz/tromboflebit-goleni.html