Острый тромбоз глубоких вен стадии
Тромбоз глубоких вен нижних конечностей
Острый тромбоз глубоких вен нижних конечностей имеет различные проявления, которые зависят от локализации, протяженности процесса и количества пораженных вен. Кроме субъективных жалоб на боль в области икроножных мышц, усиливающуюся в вертикальном положении, нет никаких признаков тромботического процесса. Обычно при легком сдавлении ладонью икроножных мышц больные отмечают усиление боли, что является клиническим проявлением острого тромбоза икроножных вен. Он часто остается незамеченным в связи с отсутствием объективных признаков заболевания.
Указанная локализация тромбоза глубоких вен нижних конечностей нередко является причиной тромбоэмболии легочной артерии. Резкое сокращение икроножных мышц приводит к выдавливанию тромбов из икроножных вен в просвет магистральных глубоких вен голени, и такие тромбы приобретают эмбологенный характер. Нередко диагноз острого тромбофлебита глубоких вен голени ставят при появлении боли в икроножных мышцах. Между тем боль данной локализации может наблюдаться и при других патологических процессах: травматических повреждениях, миозите, невритах, заболеваниях артерий и т. д. Поэтому диагноз надо ставить осторожно, учитывая и другие симптомы заболевания. При распространении тромботического процесса на заднюю большеберцовую вену голени боль в икроножных мышцах усиливается, появляется ощущение распирания, повышается температура тела, в дистальных отделах конечности развивается умеренный отек. Увеличение объема голени может быть незначительным, и его можно установить лишь путем измерения объема обеих конечностей в симметричных участках. Увеличение объема голени в области внутренней лодыжки на 2-3 см при наличии других характерных клинических признаков указывает на развитие острого тромбоза. Поверхностные венозные коллатерали в начале заболевания не определяются, однако спустя 2-3 суток появляется нерезко выраженная венозная сеть. Иногда кожа приобретает цианотичный оттенок.
Для уточнения диагноза тромбоза глубоких вен голени определяют симптомы Гоманса (появление или усиление боли при тыльном сгибании стопы) и Мозеса (болезненность при сдавлении икроножных мышц в передне-заднем направлении и отсутствие ее при сдавлении с боков). Иногда используют пробу Ловенберга, заключающуюся в том, что при наложении манжетки на среднюю треть голени и поднятии давления в пей при помощи сфигмоманометра до 60-150 гПа возникает сильная боль, в то время как на здоровой конечности она отсутствует. Реже появляется незначительная боль, но при давлении 180 гПа. Эту пробу врачи считают более достоверной, чем симптом Гоманса. По их данным, она была положительной у 75% больных с острым тромбозом глубоких вен голени. При тромботических осложнениях глубоких вен голени в крови выявляются умеренный лейкоцитоз, повышенная СОЭ, сдвиг лейкоцитарной формулы влево, увеличение протромбинового индекса и количества фибриногена.
Важным симптомом заболевания является также повышение температуры в области икроножных мышц. Диагностическая значимость его особенно возросла в связи с широким внедрением в клиническую практику тепловидения, позволяющего достоверно установить температурную асимметрию обеих конечностей и ее локализацию. Местное повышение температуры, по-видимому, связано с развитием венозного застоя и воспалительного процесса. Использование тепловидения дало возможность достоверно установить диагноз острого тромбоза глубоких вен голени у 86% больных в начальной стадии заболевания. Между тем с развитием тромбирования венозной магистрали и выраженным застоем крови в венулах и капиллярах наступает артериальный спазм и температура тканей пораженной конечности снижается. Эти клинические проявления чаще развиваются на 3-4-е сутки заболевания. Поэтому использование метода тепловидения в указанные сроки не дает положительных результатов. В случае распространения тромбоза па подколенно-бедренный сегмент больные отмечают ноющую боль в подколенной ямке, а также по медиальной поверхности бедра соответственно проекции приводящего (гунторова) канала. Пальпаторно по ходу бедренной артерии определяется болезненность. В связи с расстройством кровообращения и нарушением оттока венозной крови в области коленного сустава возникают боль, отек, сопровождающиеся сглаживанием его контуров и скоплением жидкости в полости суставной сумки. При подобной картине заболевания иногда ошибочно ставят диагноз острого артрита, обменного артроза и др. При данной локализации тромботического процесса наблюдается отек голени и значительно реже — бедра. В бассейне большой подкожной вены задается заметить расширение кожных и подкожных венозных ветвей.
При распространении тромбоза на общую бедренную вену возникают отек неси нижней конечности, цианоз кожи, повышается температура тела, периодически появляется озноб. При пальпации определяются инфильтрация и значительная болезненность по ходу сосудистого пучка в верхней трети бедра. Увеличиваются паховые лимфатические узлы. Обычно отек держится в течение нескольких дней и постепенно уменьшается в связи с включением в венозный кровоток множественных коллатералей.
Острый подвздошно-бедренный тромбоз является наиболее тяжелым осложнением. Тромбоз подвздошных вен чаще возникает при восходящем тромбофлебите большой подкожной вены, когда тромб через сафенофеморальное соустье переходит на глубокие вены. Острый подвздошно-бедренный тромбоз наиболее часто развивается после надвлагалищной ампутации по поводу миомы матки, а также в послеоперационный период после других гинекологических операций. По данным наблюдений, у 45% женщин, страдающих варикозной болезнью и перенесших надвлагалищную ампутацию или экстирпацию матки, возникали тромботические осложнения в послеоперационный период, причем подвздошно-бедренный тромбоз развивался более чем у половины больных. Часто острый тромбоз развивался во время беременности и в послеродовой период. Российскими врачами отмечено возникновение тромботических осложнений у беременных и в послеродовой период у 6,3% женщин, страдающих варикозной болезнью нижних конечностей, причем у 2,8% наблюдался илеофеморальный тромбоз. Причиной столь частого тромботического поражения вен у беременных, страдающих варикозной болезнью, является изменение реологических и повышение коагуляционных свойств крови. Об этом свидетельствует повышение агрегации эритроцитов, степени и времени агрегации и дезагрегации тромбоцитов, особенно в регионарном венозном кровотоке.
В микроциркуляторном русле нижних конечностей у беременных наблюдается замедленное движение крови, что обусловливает гиперкоагуляцию и тромбообразование. При анализе историй родов рожениц с тромбозом глубоких вен нижних конечностей, развившемся в послеродовой период, установлено, что источником тромботических осложнений были различные осложнения в родах: массивное кровотечение, ручное отделение плаценты, кесарево сечение, затяжные роды и др. Наиболее часто первые клинические симптомы тромботических осложнений возникают на 3-7-е сутки после операции или родов.
Различают две стадии острого тромбоза глубоких вен нижних конечностей — продромальную и выраженных клинических проявлений. В продромальной стадии возникает пристеночный тромб в наружной подвздошной вене. Обычно тромб имеет небольшой диаметр и кровоток в магистральной вене является компенсированным. Наблюдается тромбофлебит большой подкожной вены, распространяющийся до паховой области. Больные отмечают незначительную тупую, ноющую боль в пояснично-крестцовой области и в нижних отделах живота как следствие перифлебита, растяжения стенок множественных венозных коллатералей и регионарной венозной гипертензии. Нередко эти проявления связывают с заболеваниями внутренних женских половых органов и не придают им должного значения.
При второй стадии острого тромбоза возникает полная окклюзия подвздошных вен, что приводит к резкому нарушению венозной гемодинамики в конечности. Появляется сильная распирающая боль в пораженной конечности и нижних отделах живота, отек тканей распространяется на всю конечность до паховой складки. Вследствие выраженного венозного застоя кожа приобретает цианотичный оттенок. Острый процесс продолжается 10-30 суток. Постепенно общее состояние улучшается и уменьшается отек конечности. Одновременно появляется усиленный рисунок подкожных вен на конечности и брюшной стенке.
Диагностика острого тромбоза глубоких вен не представляет затруднений. Для уточнения локализации тромба применяют дистальную внутривенную или проксимальную тазовую флебографию. Эти исследования позволяют установить также распространенность тромба и его эмбологенность. Для диагностики продромальной стадии острого тромбоза важное значение имеет исследование фибриногена. Метод радионуклидной диагностики применяют при подозрении на тромбоз глубоких вен. В сосудистое русло вводят радиоактивное вещество, обладающее способностью избирательно накапливаться в тромбе. Для измерения радиоактивности в избранных точках обеих конечностей используют радиометрические детекторы. Применение гамма-камеры для определения локализации радиофармацевтических препаратов позволяет экранировать накапливание и продвижение в сосудах радиоактивного вещества. Также для диагностики тромбоза глубоких вен все чаще применяют тепловидение. При этом обращают внимание на симметричность температуры в исследуемых точках, наличие участков гипо- и гипертермии на обеих конечностях. При тромбозе глубоких вен отмечается диффузное повышение температуры окружающих тканей. Диагностическое значение тепловидения значительно превосходит возможности клинического обследования, особенно в ранней стадии острого тромбоза, когда признаки осложнения выражены слабо.
Лечение осложненного тромбоза глубоких вен у женщин направлено на ограничение распространения тромба, восстановление проходимости тромбированной вены, предупреждение тромбоэмболии легочной артерии и посттромбофлебитического синдрома. Применяют два метода лечения: консервативный и оперативный.
Консервативный метод лечения острого тромбоза глубоких вен является основным. Однако эффективность его зависит от многих факторов. Существенное влияние на исход заболевания имеют локализация и протяженность тромботического процесса, состояние коагуляционной и фибринолитической активности крови, степень нарушения венозного кровотока в подкожных венах, наличие трофических изменений тканей, общее состояние больных, начало применения и интенсивность консервативной терапии. Поэтому эффективность консервативного лечения, по данным различных исследований, колеблется в довольно широких пределах — от 10 до 30%.
При остром тромбозе периферических вен конечности, а также при упущении сроков выполнения операции у пожилых женщин с тяжелыми сопутствующими заболеваниями обычно проводят консервативное лечение. Комплекс консервативных мер включает постельный режим в течение 10-12 суток, возвышенное положение конечности и активные движения в голеностопном суставе. На конечность накладывают полуспиртовые компрессы или компрессы с камфорным маслом пополам со спиртом. Назначают противовоспалительные средства: бутадион по 0,15 г 3 раза в сутки внутрь в течение 6 суток, реопирин по 0,125 г 3 раза в сутки в течение 6-8 дней, индометацин по 0,025 г 3 раза в сутки в течение 10 дней, ацетилсалициловую кислоту по 0,5 г 3 раза в сутки внутрь в течение 7-10 дней. Применяют растворы троксевазина, анавенола, венорутона по 5 мл 1 раз в сутки внутримышечно 5-7 инъекций, десенсибилизирующие вещества (димедрол, пипольфен, супрастин по 1 мл подкожно ежедневно в течение 5-7 дней). При выраженном артериальном спазме назначают спазмолитические средства (растворы папаверина гидрохлорида, компламина, новокаина). Большинство исследователей считают, что тромболизирующее и антикоагулянтное лечение эффективно только в ранние сроки заболевания.
В комплексном консервативном лечении острого тромбоза глубоких вен с успехом применяют длительную регионарную внутриартериальную инфузию тромболитических препаратов, антикоагулянтов прямого действия, низкомолекулярных декстранов и других средств, улучшающих микроциркуляцию. Суть метода заключается в канюлировании нижней надчревной артерии силиконовым катетером и длительном (5-8 суток) дозированном введении лекарственных веществ артериально.
Наиболее эффективным является консервативное лечение с использованием способа длительной дозированной инфузии лекарственных веществ в сочетании с тромбэктомией из глубоких вен. Как показали клинические наблюдения, тромбэктомия, выполненная и ранние сроки развития подвздошно-бедренного тромбоза, с интенсивным пролонгированным внутриартериальным регионарным введением антикоагулянтов н дезагрегантов позволяет предупредить ретромбоз в послеоперационный период и восстановить венозный кровоток в пораженной конечности.
Общее признание получила компрессионная терапия. Пластическое бинтование конечности производят равномерно на всем протяжении после поднятия больных с постели. Бинтование начинают от основания пальцев стопы, каждый тур бинта накладывают на предыдущий так, чтобы он па 1/2-1/3 прикрывал предыдущий. Повязка должна полностью закрыть стопу, пятку, голеностопный сустав и голень. В случае бинтования коленного сустава и дистальных отделов бедра давление бинта должно быть значительно меньше, чем на голени. Чрезмерное затягивание бинта в проксимальных отделах конечности затрудняет венозный кровоток в подкожных венах, и возникает боль. Эластическая повязка увеличивает скорость кровотока в конечности, способствует развитию венозных коллатералей и предупреждает развитие вторичного варикозного расширения подкожных вен.
Показанием к оперативному лечению острого тромбоза глубоких вен является острый подвздошно-бедренный или подвздошно-кавальный тромбоз у лиц в возрасте до 60-65 лет в первые 5-7 суток, при отсутствии тяжелых сопутствующих заболеваний, наличии эмбологенного тромбоза, а также синей или белой флегмазии. При развитии острого тромбоза глубоких вен в ранний послеоперационный период от оперативного вмешательства обычно воздерживаются.
Важным и нерешенным вопросом является выбор метода лечения острого тромбоза, развившегося при варикозной болезни у беременных. На основании изучения современных мировых тенденций можно сделать вывод, что больные с острым подвздошно-бедренным тромбозом должны подвергаться радикальному оперативному лечению в первой половине беременности с последующей интенсивной консервативной терапией.
В настоящее время предполагается, что при остром тромбозе глубоких вен голени и подколенно-бедренном тромбозе необходимо проводить консервативное лечение по приведенной методике под постоянным наблюдением акушеров-гинекологов. При нарастании клинических явлений острого тромбоза целесообразно использовать длительную внутриартериальную регионарную инфузию путем канюлирования нижней надчревной артерии. Что касается выбора метода лечения острого венозного тромбоза подвздошно-бедренного сегмента, то он, как правило, зависит от характера тромботического процесса и состояния регионарной венозной гемодинамики, длительности заболевания, течения беременности или родов, развившихся при этом осложнений, сопутствующих заболеваний и других обстоятельств. Исходя из этого, медики определили показания и противопоказания к комбинированному лечению острого подвздошно-бедренного тромбоза у беременных и родильниц.
Абсолютными показаниями к оперативному вмешательству являются:
- Эмбологенный и флотирующий тромбоз.
- Угроза развития гангрены конечности.
- Переход тромба на нижнюю полую вену.
- Возникновение тромботического процесса в конце третьего триместра беременности.
Для предупреждения тромбоэмболии легочной артерии во время родов целесообразно производить тромбэктомию в сочетании с кесаревым сечением и комплексной консервативной терапией.
Относительные показания к оперативному лечению:
- Правосторонняя локализация тромботического процесса в первые 5-6 суток.
- Отсутствие клинического улучшения при консервативной терапии на протяжении 2-4 суток.
Противопоказания к операции:
- Крайне тяжелое состояние больной, обусловленное течением беременности, патологией в родах или сопутствующими заболеваниями.
- Тяжелая форма поздних токсикозов, кровотечение в родах, постгеморрагическая анемия, септическое состояние, перенесенное кесарево сечение, истощение.
- Длительность заболевания более 6-7 суток.
- Возникновение острого тромбоза на фоне посттромбофлебитического синдрома.
Важным является вопрос о том, кто должен проводить оперативное лечение больных с острым венозным тромбозом. Одни специалисты считают, что тромбэктомию следует выполнять в специализированных сосудистых отделениях, другие допускают возможность организации выездных бригад с проведением операции в общих хирургических отделениях. По-видимому, более рациональными являются госпитализация и выполнение оперативного вмешательства в специализированных отделениях, что позволяет произвести в послеоперационный период коррекцию показателей свертывающей системы крови под постоянным наблюдением специалистов.
Что такое и чем опасен острый тромбоз глубоких вен нижних конечностей?
Острый тромбоз глубоких вен (ТГВ) нижних конечностей опасен в связи с риском тромбоэмболии лёгочной артерии (ТЭЛА), из-за которой больной может умереть. ТГВ возникает как осложнение после многих заболеваний, но иногда развивается и у вполне здоровых людей.
Послеоперационные тромбозы встречаются наиболее часто. Заболеваемость тромбозами в мире неумолимо растёт, что связано с увеличением числа оперативных вмешательств.
Описание заболевания
Заболевание очень распространённое. По разным данным, фиксируется от одного до ста случаев на 1000 человек. Вероятность тромбозов резко увеличивается после 40 лет.
 Тромбы формируются в глубоких венах ног или таза. Они представляют собой плотные сгустки крови и чаще образуются на участках, где кровь течёт медленнее: рядом с венозными клапанами, в синусах икроножной и камбаловидной мышц.
Тромбы формируются в глубоких венах ног или таза. Они представляют собой плотные сгустки крови и чаще образуются на участках, где кровь течёт медленнее: рядом с венозными клапанами, в синусах икроножной и камбаловидной мышц.
Пристеночные тромбы прикрепляются к сосудистой стенке и оставляют просвет вены частично свободным, а закупоривающие полностью перекрывают его. Нарушение тока крови часто вызывает отёк или боль. Заболевание порой развивается стремительно. Поскольку глубокие вены мышц ног впадают в нижнюю полую вену, при отрыве тромб попадает сначала в неё, а далее в малый круг кровообращения.
Причины и факторы риска
Среди причин выделяют первичные, связанные с наследственными нарушениями свёртывания крови, и вторичные, возникающие под влиянием внешних условий.
 Впервые процесс тромбообразования исследовал Р. Вирхов, который выделял несколько причин этого явления: раздражение сосуда, нарушения свёртывания и нарушения кровотока (триада Вирхова).
Впервые процесс тромбообразования исследовал Р. Вирхов, который выделял несколько причин этого явления: раздражение сосуда, нарушения свёртывания и нарушения кровотока (триада Вирхова).
Выделяют следующие группы риска по ТГВ и ТЭЛА:
- Низкий риск: больные до 40 лет и те, кому выполняют небольшие операции;
- Умеренный риск: 40-60 лет, малые или большие операции;
- Высокий риск: после 40 лет, большие операции;
- Очень высокий риск: после 60 лет, большие операции на ногах, переломы бедра и другие осложнённые травмы.
Около ¼ всех случаев болезни возникает после переломов длинных трубчатых костей ног, крупных операций на суставах и брюшине. Тромбоз угрожает человеку как в ранний, так и в поздний послеоперационный период.
Главные факторы риска:
-
Длительная неподвижность: состояние после инсульта, постельный режим, гиподинамия, авиаперелёты;

Нарушения гемостаза, повышающие вероятность тромбозов, объединяют под термином тромбофилия. Существуют врождённые генетические дефекты, определяющие склонность к тромбообразованию: лейденовская мутация, дефицит антитромбина III, протеинов S и С. Заподозрить тромбофилию можно, если тромбоз случился в молодом возрасте.
Формы и виды
Тромбозы различают по этиологии, месту образования и видам тромбов:
- Проксимальный тромбоз локализуется в подколенной или бедренной вене и вызывает боль в ноге, отёк и болезненность при прощупывании над поражёнными венами. Но порой первым его проявлением становится ТЭЛА.
- Дистальный тромбоз затрагивает икроножные вены. Наблюдается умеренная боль и болезненность в голени, но иногда симптомы отсутствуют. Отёков обычно нет.
- Илеофеморальный тромбоз возникает в подвздошных и бедренных сосудах. Боль ощущается по внутренней поверхности бедра, в икрах, паху. Нога заметно распухает от стопы до паха. Пальпация в проекции магистральных вен бедра и паха болезненна.
По происхождению тромбозы бывают застойные (при варикозе, внешнем пережатии сосудов, внутренних препятствиях кровотоку), воспалительные и связанные с тромбофилиями.
Также различают окклюзивный, пристеночный и флотирующий тромбоз. Флотирующий тромб диагностируется примерно в 10% случаев. Он прикреплён к венозной стенке только одним концом и как бы болтается в её просвете, поэтому вероятность отрыва очень высока.
Опасность и осложнения
 Главная опасность – тромбоэмболия лёгочной артерии. Полная закупорка вызывает мгновенную смерть, частичная – сердечную недостаточность. Как причина внезапной смерти, ТЭЛА стоит на третьем месте после ишемической болезни и инсульта.
Главная опасность – тромбоэмболия лёгочной артерии. Полная закупорка вызывает мгновенную смерть, частичная – сердечную недостаточность. Как причина внезапной смерти, ТЭЛА стоит на третьем месте после ишемической болезни и инсульта.
После тромбоза проксимальных вен часто формируется хроническая венозная недостаточность. Повышается венозное давление при движении, плохо работают клапаны. Венозный застой проявляется нарушениями трофики: гиперпигментацией, дерматитами, уплотнениями, в тяжёлых случаях трофическими язвами. Заподозрить венозную недостаточность можно по отёкам голеней, зависящим от положения тела.
Более чем у половины больных формируется посттромботическая болезнь. Почти треть таких пациентов становятся инвалидами.
Узнайте больше о болезни из видео-ролика:
Внезапная боль в ноге, усиливающаяся при стоянии, ходьбе – наиболее характерный симптом. Вскоре присоединяется отёк мягких тканей, тяжесть и распирание, может подняться температура. Кожа в районе отёка синюшная, блестящая. Спустя несколько дней проступает сеть поверхностных вен.
Тромбы в икроножных и глубоких магистральных венах иногда никак себя не проявляют. Нарушения кровотока частично компенсируют другие вены. Следует обратить внимание на небольшой отёк лодыжки и боль в икроножной мышце.
На этих фото изображены симптомы опасных запущенных стадий тромбоза, когда требуется срочное медицинское вмешательство:
Сильный отек ноги при тромбозе глубоких вен.


Диагностика
Основной метод диагностики – ультразвуковое дуплексное сканирование, которое определяет, насколько сужен просвет вены, размер и подвижность тромба. Лабораторно тромбоз подтверждается анализом крови на D-димер.
Рентгеноконтрастная флебография проводится для уточнения диагноза, а также при тромбах выше паховой складки. В сложных случаях делают магнитно-резонансную флебографию.
 Больные лечатся стационарно. Назначают постельный режим с приподнятой больной ногой, антикоагулянты. В самом начале показана тромболитическая терапия. Препараты для растворения тромбов имеют серьёзные побочные эффекты (кровотечение) и назначаются по строгим показаниям.
Больные лечатся стационарно. Назначают постельный режим с приподнятой больной ногой, антикоагулянты. В самом начале показана тромболитическая терапия. Препараты для растворения тромбов имеют серьёзные побочные эффекты (кровотечение) и назначаются по строгим показаниям.
При диагностике флотирующего тромба в вену ставят кава-фильтр, не допускающий его продвижения вверх. При тяжёлом состоянии с риском гангрены делают тромбэктомию – механическое удаление тромба.
Применяют компрессионный трикотаж, уменьшающий вероятность осложнений. После выписки пациентам рекомендуют пожизненную терапию.
Больше о лечении заболевания смотрите на видео:
Зависит от вида и положения тромба. Окклюзивный тромбоз не представляет опасности, так как тромб плотно прикреплён и полностью перекрывает кровоток. Пристеночный тромб тоже не опасен, но может продолжить расти и стать флотирующим. Вероятность отрыва флотирующего тромба очень высока.
Тромбоз проксимальных вен приблизительно в половине случаев сопровождается ТЭЛА, часто бессимптомной. Через несколько месяцев у большинства пациентов венозный кровоток восстанавливается, но развивается слабость клапанного аппарата.
В течение нескольких лет после болезни более чем у половины пациентов развивается посттромботический синдром, а при отсутствии или неэффективности лечения бессимптомная ТЭЛА. Хроническая венозная недостаточность ухудшает качество жизни и ведёт к инвалидизации.
Профилактика
Применяют следующие меры профилактики:
- Скорое начало активности в послеоперационном периоде, гимнастика, ЛФК;
- Компрессионные чулки или эластичное бинтование;
- Антикоагулянты;
- Избегание факторов риска.
При длительном сидении надо пользоваться подставками для ног, чтобы не сдавливать вены.
Острый ТГВ нижних конечностей представляет серьёзную угрозу для жизни. При появлении симптомов болезни (резкая, внезапная боль в ноге, отёк, синюшный цвет кожи) важно начать лечение как можно скорее. Своевременное лечение в стационаре предотвращает развитие ТЭЛА. Наряду с лекарствами, эффективным средством профилактики заболевания служит активный образ жизни и гимнастика.
Тромбоз глубоких вен на ногах
Для такого заболевания, как тромбоз глубоких вен нижних конечностей, характерно образование кровяных сгустков. Более подвержен заболеванию женский пол. Недуг требует обязательного лечения, поскольку может вызвать ряд серьезных осложнений, наиболее опасным из которых считается тромбоэмболия легочной артерии. Эта патология может привести даже к летальному исходу.
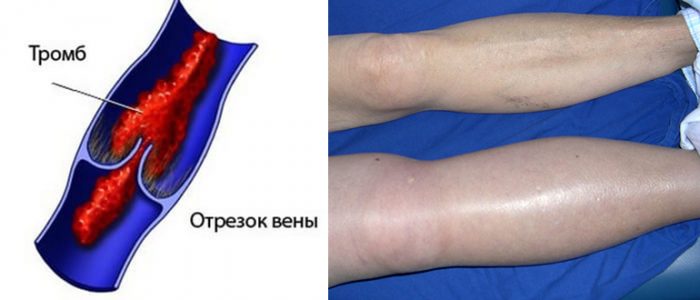
Причины возникновения болезни
Выделяют 3 основные механизмы развития недуга:
- повреждение стенки вены;
- усиление свертываемости;
- нарушение кровотока.
Вследствие появления кровяного сгустка на стенке вены возникает воспалительный процесс, который становится причиной появления и других тромбов. Причины развития заболевания сосудов ног у мужчин и женщин следующие:
- наследственные или врожденные патологии сосудов;
- раковые заболевания;
- нарушение гормонального фона;
- чрезмерная масса тела;
- повреждения, переломы и операции на нижних конечностях;
- паралич;
- преклонный возраст;
- сидячий образ жизни;
- чрезмерная нагрузка на нижние конечности;
- вредные привычки.
Вернуться к оглавлению
Какие симптомы укажут на заболевание?
Тромбоз глубоких вен нижних конечностей вызывает следующие клинические признаки:
- появление к концу дня тяжести в ногах;
- болевой синдром;
- онемение и покалывание в голени;
- отечность нижних конечностей;
- изменение оттенка кожного покрова.
Не всегда возникают все признаки. Преимущественно у пациента наблюдается один клинический симптом. Иногда патология на ранних стадиях может и вовсе не вызывать никакую симптоматику.
При осмотре в медицинском учреждении медик обращается внимание на такие симптомы тромбоза сосудов:
- глянцевость кожного покрова;
- нарушение чувствительности голени;
- низкая температура правой или левой нижней конечности в сравнении со здоровой ногой.
Вернуться к оглавлению
Стадии недуга
Острый тромбоз глубоких вен имеет 2 степени:
- Продромальная. Образуются пристеночные тромбы в наружной подвздошной вене. Преимущественно кровяной сгусток обладает маленьким размером из-за чего кровоток в магистральной вене компенсированный. При этом пациенты жалуются на средней интенсивности болевой синдром, который локализуется внизу живота и в области поясницы.
- Стадия выраженных клинических проявлений. Развивается полная окклюзия подвздошных вен, что становится причиной внезапного нарушения гемодинамики конечности. Болевые ощущения имеют мощный характер, ноги сильно отекают.
Вернуться к оглавлению
Осложнения при тромбозе глубоких вен нижних конечностей
Если у больного диагностирован тромбоз вен нижних конечностей, не исключена вероятность отрыва кровяного сгустка, что может привести к тромбоэмболии легочной артерии. В такой ситуации неотложная помощь должна осуществляться медиками в первые же минуты возникновения такого состояния. Пациенту может быть назначена консервативная терапия или хирургическое вмешательство.
Помимо этого, могут случиться и такие осложнения:
- венозная гангрена;
- болевая белая флегмазия;
- гнойное расплавление тромба.
Вернуться к оглавлению
Диагностические мероприятия
Когда у человека появились подозрения на то, что возникло заболевание глубоких вен ног, важно как можно скорее обратиться в медицинское учреждение. В первую очередь медик проводит опрос больного, во время которого выясняет, насколько давно возникли признаки тромбоза. Затем пациента отправляют на флебографию, которая представляет собой рентгенологическое обследование венозных сосудов при помощи контрастного вещества. Исследование дает возможность обнаружить уменьшение просвета вены, а также шероховатую внутреннюю поверхность, возникающую вследствие образования холестериновых бляшек.
Помимо этого, доктор проводит функциональные пробы. Больного укладывают на спину и сгибают нижние конечности в коленях. Медик осуществляет пассивное движение ступней, при котором может возникнуть болевой синдром в икре. Этот симптом свидетельствует о тромбозе. Прибегают к помощи пробы Ловенберга, во время которой накладывают манжету сфигмоманометра на среднюю часть голени и повышают в ней давление. Возникновение болевого синдрома ниже манжеты говорит о возникновении тромбоза. Обращают внимание и на появление неприятных ощущений в голеностопе во время чихания или кашля.
Помимо этого, чтобы поставить диагноз венозный тромбоз нижних конечностей, пациенту потребуется пройти и такие обследования, как:
Как проходит лечение?
Консервативная терапия
Лечить тромбоз большеберцовых и других вен ног начинают с помощью антикоагулянтов прямого действия, которые способствуют разжижению крови. Преимущественно прибегают к помощи «Клексана», который вводят инъекционным методом. Не обходится терапия и без антикоагулянтов непрямого действия. Прописывать эти медпрепараты важно с осторожностью, поскольку они могут вызвать кровотечение. Используются «Кумадин» и «Варфарин».
Назначают больным и фармсредства, которые имеют тромботический эффект. Используется «Урокеназа», которая позволяет рассасывать тромбы и не допускает последующей свертываемости крови. Лекарство вводят при помощи капельницы. Лечение тромбофлебита глубоких вен предполагает также использование медикаментов, которые способны улучшать реологические свойства крови. В обязательном порядке прописывают и противовоспалительные лекарства, которые купируют болевой синдром, снимают отечность и воспаление. Чаще всего больным назначают «Аспирин» и «Вольтарен». Лекарства из этой группы могут быть использованы как в виде таблеток, так и растворов для инъекций.
Чтобы вылечить, тромбофлебит глубоких вен нижних конечностей, больному потребуется совмещать употребление медпрепаратов с бинтованием. Бинт накладывают в лежачем положении. Вместо него допустимо применять компрессионные гольфы или чулки.
Оперативное вмешательство
Лечение тромбоза вен при помощи операции прописывают больному, когда присутствуют такие проблемы, как:
- возникновение тромбофлебита;
- высокая вероятность того, что тромб оторвется и случится тромбоэмболия легочной артерии;
- распространение тромботического процесса;
- флотация кровяного сгустка.
К хирургическому вмешательству не прибегают, если тромбоз глубоких вен в острой стадии и осложняется:
- декомпенсированными недугами сердечно-сосудистой и дыхательной системы;
- острыми инфекционными болезнями.
Используются следующие виды оперативных методик:
- Тромбэктомия. Назначается с целью удаления свежего сгустка крови.
- Операция Троянова-Тренделенбурга. Хирург осуществляет надрез в паху и выделяет большую подкожную вену, которую закрепляет или ушивает для фиксации оторванных тромбов.
- Установка фильтров. Фильтры вшивают в область нижней полой вены, чтобы не допустить движения сгустков крови по кровотоку.
Вернуться к оглавлению
Реабилитация
После проведения хирургического вмешательства человеку потребуется в течение 2—3 месяцев принимать непрямые антикоагулянты. При этом медицинским персоналом проводится контроль показателей свертываемости крови. После перенесенного тромбоза пациент переходит в другое патологическое состояние, которое называют посттромбофлебитической болезнью. Для этого недуга характерны трофические нарушения кожного покрова и хроническая венозная недостаточность. Поэтому после операции больному потребуется пройти социальную адаптацию, чтобы сохранить привычный уровень жизни. Помимо этого, реабилитационная программа предполагает соблюдение человеком мер по профилактике повторного заболевания.
Профилактические мероприятия
Чтобы не допустить развития тромбоза бедренной и большеберцовой вен, человеку потребуется отказаться от употребления алкогольных напитков и курения. Если диагностирован сахарный диабет, важно не пренебрегать его лечением. Повышенный холестерин также требуют обязательной терапии. Немаловажной профилактической мерой является и здоровый образ жизни, в котором особое внимание уделено двигательной активности. Доктора рекомендуют чаще бывать на свежем воздухе, совершать пешие прогулки, заниматься бегом, посещать спортзал или бассейн. Однако не следует изнурять себя чрезмерными физическими нагрузками, их должно быть в меру. Важно человеку следить за рационом, который должен быть здоровым и сбалансированным. В меню рекомендуют добавить большое количество фруктов и овощей.
 Массаж икр способствует снижению риска развития заболевания.
Массаж икр способствует снижению риска развития заболевания.
Допустимо прибегать к помощи компрессионного белья, к примеру, чулок. Что же касается представительниц прекрасного пола, то им следует сократить ношение высоких каблуков. Если специфика деятельности человека предполагает постоянное нахождение в сидячем положении, важно время от времени делать перерывы. Во время них рекомендуют совершать простую гимнастику, позволяющую размяться, а также прибегать к помощи легкого массажа икр. Нелишним будет, если человек возьмет в привычку систематически принимать контрастный душ.
Каков прогноз?
Если наблюдается острая стадия тромбоза бедренной вены или заболевание было поздно выявлено, медики делают неблагоприятный прогноз. Обусловлено это тем, что в такой ситуации высок риск инвалидности или летального исхода из-за попадания кровяного сгустка в крупные артерии. Если проводится своевременная терапия недуга, и пациент соблюдает все рекомендации доктора, повышается вероятность, что осложнения тромбофлебита глубоких вен не возникнут. Поэтому пациенту важно не отказываться от постоянного медицинского контроля даже после излечения первого случая болезни.
Источники: http://doktorland.ru/tromboz_glubokih_ven_nizhnih_konechnostej.html, http://oserdce.com/sosudy/trombozy/glubokix-ven-nog.html, http://etovarikoz.ru/tromboobrazovanie/vidy/tromboz-glubokih-ven-nizhnih-konechnostey.html

