Острый тромбоз синдром педжета шреттера
Синдром Педжета-Шреттера
Синдром Педжета-Шреттера – это тромбоз в острой стадии, поражающий подключичную или подмышечную вену.
Согласно имеющейся статистике, заболевание в 2 раза чаще возникает на правой руке, чем на левой. Среди пациентов с данным синдромом больше представителей мужского пола, чем женщин. Причем все мужчины преимущественно молодого возраста. Манифестация синдрома редко бывает спонтанным, для его дебюта требуется воздействие определенных факторов. Синдром усилия – так иногда в медицинской практике называют этот тромбоз.
Симптомы синдрома Педжета-Шреттера

Заболевание проходит через две стадии развития: острую (в легкой, средней и тяжелой форме, тяжесть определяется уровнем венозного давления) и хроническую.
Симптомы синдрома Педжета-Шреттера следующие:
В подмышечной впадине, либо в районе ключицы возникает сильная боль. Она является неожиданной для человека, так как появляется внезапно. Характер боли тупой, распирающий. Иногда возможно возникновение мигрирующего чувства жжения в различных местах плеча и предплечья.
Появляется ощущение тепла или жара в зоне воспаления.
По ходу вены возможно покраснение или посинение кожных покровов.
Отек распространяется от кисти к подключичной области и набирает максимума спустя 24 часа от дебюта синдрома. В итоге вся верхняя конечность утолщается, ее мышцы находятся в напряжении. По мере прогрессирования заболевания, напряженность с тканей руки спадает и отек становится рыхлым. Возможно распространение отека на верхнюю часть грудной клетки.
Дистальные отделы конечности становятся цианозными.
В районе подмышечной впадины, около шеи с пораженной стороны, начинает проступать венозная сетка.
В локтевой ямке и около предплечья сильно набухают и расширяются сосуды, что указывает на неспособность коллатералей, справляться с оттоком крови.
Если тромбоз распространяется на плечевую и подкрыльцовую вены, то заболевание приобретает тяжелое течение. Отек нарастает, перекрывая пульс на лучевой артерии, пораженная конечность холодеет, появляется риск образования гангрены.
По мере регресса заболевания, наблюдается обратное развитие клинической картины, хотя полного исчезновения симптомов добиться не всегда возможно.
При возникновении подобных симптомов требуется своевременное лечение, так как повышается риск развития легочной эмболии.
Причины синдрома Педжета-Шреттера
Причины синдрома Педжета-Шреттера различны, среди них:
Предрасположенность к формированию синдрома имеется у людей с высоким стоянием первого ребра. Риск тромбообразования повышается при гипертрофии подключичной мышцы и сухожильной части малой грудной мышцы.
Занятия спортом, либо тяжелым физическим трудом, часто приводят к пережатию подключичной мышцы в результате выраженных напряжений мускулатуры плечевого пояса в сочетании с движениями плечевого сустава. Зажатие мышцы происходит ключицей и первым ребром.
Фактором риска является поднятие тяжестей.
Нарушения осанки увеличивают риск развития глубокого тромбоза подключичной вены.
Негативным образом сказываются патологии костей (разрастание шейных позвонков, наличие добавочного шейного ребра).
Факторами-провокаторами являются перенесенные переломы ключицы, особенно те, которые сопровождаются появлением костной мозоли.
Значение имеет положение руки во время сна. Негативным образом влияет та поза, при которой голова человека лежит на плече.
Итак, существенное значение для развития синдрома Педжета-Шреттера имеет:
Выраженная физическая нагрузка на вену;
Ее длительная систематическая травматизация.
Лечение синдрома Педжета-Шреттера
Лечение синдрома Педжета-Шреттера в подавляющем большинстве случаев консервативное. Целями терапевтических мероприятий являются: торможение процесса тромбообразования, фиксация тромба к венозной стенке, снятие спазма, устранение воспаления, нормализация микроциркуляции в тканях.
Больному не показан строгий постельный режим, однако для поврежденной руки необходимо обеспечить максимальный комфорт. Желательно поддерживать ее в приподнятом положении.
Если имеется необходимость, то возможно использование антикоагулянтов: Гепарина в сочетании с Фибринолизином. Препараты вводятся внутривенно, а впоследствии внутримышечно.
Сразу же после манифестации синдрома, врачи назначают больному флавоноиды: Венорутон, Детралекс, Троксевазин, Эскузан, Гливенол. Эти лекарственные препараты способны устранить боль и воспаление, улучшить процессы метаболизма.
Для купирования спазма, улучшения тока крови назначают внутривенное введение Трентала или Ксантинола. Перорально, после ликвидации острой фазы, можно принимать Но-шпу, Галидор, Папаверин.
Показанием для хирургического вмешательства является угроза формирования гангрены, выраженные нарушения гемодинамики.
Если болезнь хронитизировалась, то возможно выполнение сосудистых операций, направленных на реконструкцию вены с целью улучшения венозного оттока.
Что касается прогноза, то в целом он является благоприятным, однако, полного выздоровления может не наступить. Тяжелые осложнения, такие как гангрена или тромбоэмболия возникают достаточно редко.

Образование: В 2005 году пройдена интернатура в в Первом Московском государственном медицинском университете имени И. М. Сеченова и получен диплом по специальности «Неврология». В 2009 году окончена аспирантура по специальности «Нервные болезни».
Острый тромбоз подключичной вены (синдром Педжета-Шреттера)
Венозный тромбоз — острое заболевание глубоких магистральных венозных сосудов, обусловленное развитием тромба в их просвете. Тромбы вызывает острое нарушение кровотока по глубоким магистральным венам, в результате чего ниже повышается внутривенозное давление, резко нарушающее транскапиллярный обмен.
Синдромом Педжета-Шреттера — острый тромбоз проксимальных отделов подключичной вены с распространением его на подмышечную вену и вены плеча и нарушением венозного оттока в верхней конечности.
Синдром описан Peget, в 1875 г. и Schretter в 1884 г.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
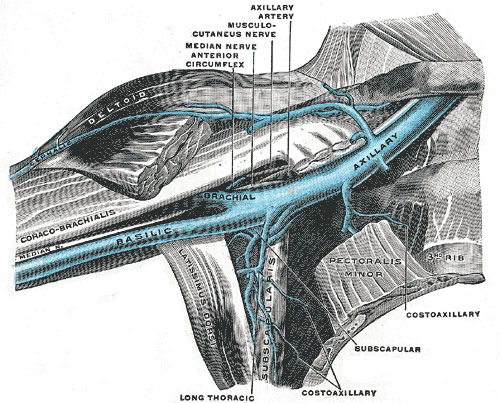
Этиология. Тромбоз подключичных вен является довольно редкой патологией и возникает от разных причин. Развитию заболевания способствуют топографоанатомические особенности подключичной вены, расположенной в окружности костных и сухожильно-мышечных образований. Для представления о сути проблемы необходимо знакомство с анатомией подключичной вены и окружающих образований. Подключичная вена на уровне грудино-ключичного соединения с внутренней яремной веной образует плечеголовную вену. Подключичная вена начинается от первого ребра из подмышечной вены. В начале и в конце вена имеет клапаны. Идет в предлестничном пространстве, то есть кпереди от передней лестничной мышцы, которая отделяет её от одноименной артерии. Крупных притоков не имеет. При сильных напряжениях мускулатуры плечевого пояса, сочетающихся с движениями в плечевом суставе, уменьшаются размеры подключичного пространства и вена оказывается сдавленной между ключицей и I ребром. По большому счету, синдром Педжета-Шреттера является частным случаем синдрома торакального выхода. Иначе он называется апертурным синдромом или синдромом верхней апертуры грудной клетки, при котором возникает экстравазальное сдавление сосудисто-нервного пучка. Особенно благоприятные условия для нарушения оттока по подключичной вене, а следовательно, и тромбообразования возникают при высоком стоянии I ребра, гипертрофиях подключичной мышцы и мышечно-сухожильной части малой грудной мышцы.
Патофизиология. Основу патогенеза тромбообразования составляет триада Вирхова – нарушение эндотелия стенки вены, замедление кровотока и повышение свертываемости крови. В развитии тромбозов вен важную роль играет повреждение эндотелия сосудов на пораженной конечности, сопровождающееся выделением интерлейкинов, фактора агрегации тромбоцитов, который активирует тромбоциты и коагуляционный каскад. Поверхность эндотелия приобретает повышенную тромбогенность и адгезивность. В результате перечисленные факторы на фоне замедленного или турбулентного кровотока приводят к образованию тромба. Формированию тромба также способствует тканевый тромбопластин, который в избыточном количестве поступает из поврежденных тканей в кровеносное русло. Окклюзирующий тромб ведет к острому нарушению кровотока во всей конечности. Ниже значительно повышается внутривенозное давление, передающееся на микроциркуляторный аппарат. Флотирующий тромб (может быть в виде головки окклюзирующего тромба) фиксирован лишь в одной точке, плавает в просвете сосуда, не вызывая блокады кровотока. В момент физических напряжений возможен отрыв.
Классификация синдрома Педжета-Шреттера: в клинической классификации выделяют:
• острая стадия заболевания
— легкая форма — венозное давление не превышает 300 мм вод. ст.
— средняя форма — имеется венозная гипертензия в пределах от 400 до 800 мм вод. ст.
— тяжелая форма — венозное давление достигает 1200-1300 мм вод. ст.
• хроническая стадия заболевания
Гипертензия в венах конечности наиболее выражена в первые дни заболевания, а по мере развития коллатерального оттока крови и реканализации тромбированного участка вены она постепенно снижается. В хронической стадии заболевания в состоянии покоя гипертензия в венах больной конечности выражена умеренно, но недостаточность оттока крови отчетливо выявляется при мышечной нагрузке.
КЛИНИКА И ДИАГНОСТИКА
Синдром Педжета–Шреттера-Кристелли наблюдается преимущественно у людей в возрасте 20–40 лет с хорошо развитой мускулатурой, занимающихся спортом или тяжелым физическим трудом, часто поднимающими тяжести, с неправильной осанкой. Кроме того, наблюдается при патологии костей — добавочном шейном ребре, экзостозах (разрастаниях костной ткани) шейных позвонков, большой костной мозоли после перелома ключицы, сами переломы могут провоцировать острую или хроническую травматизацию подключичной вены в реберно-ключичном промежутке. Длительное сдавление вены наблюдается при вынужденном положении верхней конечности во время сна, когда голова лежит на плече. Причинами образования тромбов в подключичной вене называют несколько факторов. В российской флебологии приоритет признается за длительной постоянной травматизацией вены в реберно-ключичном промежутке. Развивается утолщение вены в этом месте, при постоянном нарушении трофики вены, нарушении питания через собственные сосуды, так называемые vasa vasorum. Создаются условия для турбулентного движения крови и изменения свойств эндотелия сосуда. При наличии производящего фактора — физической нагрузки в вене возникает тромбоз. В некоторых случаях, при детальном выяснении анамнеза часть больных вспоминает о периодически возникающей на протяжении последнего времени или даже нескольких лет тяжести в пораженной конечности при физической нагрузке и быстро наступающей утомляемости руки, мешающей выполнению обычной работы и порой бытовых обязанностей. Возможны также болезненные ощущения по ходу сосудистого пучка, появление темно-синей окраски кисти после напряжения конечности и неожиданное, особенно по утрам, припухание последней с парестезиями или смешанным чувством слабости и своеобразного томления и набрякшими поверхностными венами.
Основными клиническими признаками острого тромбоза подключичной вены являются: выраженный отек, цианоз, напряжение и расширение подкожных вен верхней конечности и плечевого пояса соответствующей стороны (чаще справа), боли. Появлению этих симптомов обычно предшествует значительная физическая нагрузка. В остром периоде окклюзии подключичной вены часто отмечаются резкие, стягивающие боли, ощущение выпирания, похолодания, покалывания и тяжести в шее, надключичной, подключичной и подмышечных областях (иррадиирующие по всей верхней конечности, как это наблюдается при невралгии плечевого сплетения), болезненность нервно-сосудистого пучка в подмышечной, подключичной области и плеча с положительным симптомом натяжения. Отмечаются гиперестезия с гипериатическим оттенком от ключицы до сосковой линии, переходящая в гипестезию в дистальной части верхней конечности, ограничение активных движений в ней из-за болей, гипотония мышц руки. Сухожильные и периостальные рефлексы вначале повышены, а в дальнейшем снижаются.
Отек характеризуется плотностью и отсутствием ямок при надавливании. Нередко он захватывает не только руку и плечевой пояс, но и переходит на верхнюю половину грудной клетки.
Расширение и напряжение подкожных вен в ранние сроки заболевания заметно лишь в области локтевой ямки. Впоследствии локализация расширенных вен соответствует границам распространения отека.
Цианоз кожных покровов наиболее выражен в области кисти и предплечья.
При распространении тромбоза на подкрыльцовую и плечевую вены течение заболевания становится тяжелым. Нарастающий отек тканей в ряде случаев ведет к сдавливанию артериальных стволов, вследствие чего ослабевает пульс на лучевой -артерии и снижается температура конечности. Нарушения артериального кровообращения иногда настолько значительны, что возникает опасность развития гангрены.
После стихания острых явлений наступает обратное развитие клинической картины. Однако у некоторых больных полного регресса симптомов заболевания не происходит, что позволяет выделить хроническую стадию синдрома. В хроническом периоде отмечается уменьшение болевого синдрома и отека руки, обнаруживаются гипотония мышц, парез руки (преимущественно кисти). Обнаруживается выраженная гипестезия в верхней части груди и на руке, усиливающаяся в дистальном направлении; сухожильные и периостальные рефлексы снижены или не вызываются. При повторных движениях руки неврологические симптомы усиливаются, и иногда выявляются ранее отсутствовавшие симптомы. В хроническом (и в остром) периодах в руках отмечаются вегетативно-сосудистые нарушения. Н. К. Боголепов полагает, что в острой стадии в основе патогенеза неврологической симптоматики лежат венозный застой, гипоксия, периваскулярный отек и увеличение концентрации СО2 в венозной крови. Д. И. Пронив (1966) в развитии клинического комплекса синдрома придает значение трансневральной, или реперкуссионной теории (синдромы поражения нервной системы при тромбозе подключичной вены детально описаны Н. К. Боголеповым и Ф. Т. Абдухакимовым в 1966 г.).
Диагностика острого тромбоза подключичной вены в большинстве случаев не представляет трудностей. Она основывается на указанных выше симптомах и на частой связи заболевания с физической нагрузкой.
При появлении сиптомов острого тромбоза подключичной вены как правило сразу же производят ультрозвуковую диагностику (ультразвуковую доплерогравию, дуплексное сканирование). Как правило, глубокие вены верхней конечности и шеи хорошо доступны для ультразвукового исследования. Некоторые сложности возникают при сканировании подключичной вены, поскольку достаточно большая глубина ее расположения и близость костно-суставных образований зачастую не позволяют осуществить компрессию сосуда датчиком. Поэтому в некоторых случаях приходится ориентироваться только на результаты цветового картирования кровотока. Помощь в определении тромботического поражения этой вены может оказать и отсутствие фазных движений ее стенок, несинхронных с пульсацией стенок артерии. При наличии признаков замедления кровотока в подключичной вене необходимо попытаться осмотреть наиболее проксимальный отдел ее, где локализуется клапан, который обычно является местом первичного тромбообразования, для исключения сегментарного тромбоза этого участка. Это можно осуществлять как из подключичного, так и из надключичного доступа.
Ценным методом исследования, позволяющим судить о локализации и распространенности тромбоза, о степени развития коллатеральных сосудов, является флебография , при которой контрастное вещество вводят в кубитальную вену или в одну из поверхностных вен тыльной поверхности кисти. Проведение флебографии целесообразно только тогда, когда предполагается лечение тромбоза с помощью тромболизиса. Тогда после серии снимков вены с контрастированием, в вену со стороны плеча вводится катетер, и через него в тромботические массы подается раствор фибринолитика.
В диагностике болезни помогает рентгенография , которая может позволить найти костные причины заболевания. На ультразвуковом исследовании, а в некоторых случаях при использовании компьютерной томографии и магниторезонансного исследования ( ЯМР ) — можно определить точную локализацию тромба и степень заинтересованности других вен.
ЛЕЧЕНИЕ
Лечение в основном консервативное . В случае отсутствия терапии через 2-3 недели после образования тромба, он начинает постепенно «растворяться», а правильнее говорить — реканализовываться. По большей части удается добиться неплохих результатов при консервативном лечении острого тромбоза. Задачи консервативного лечения : прекращение тромбообразования, фиксация тромба к стенке, купирование спазма и воспалительного процесса, как правило, асептичного, воздействие на микроциркуляцию и тканевой обмен.
Следует отметить , что лечение тромбозов глубоких вен рук и верхнего плечевого пояса не отличаются от таковых при тромбозах ног. Так как они не осложняются тромбэмболиями, венозная сеть рук более развита и кровоток в них быстрее компенсируется, лечение менее интенсивное. Нет необходимости в строгом постельном режиме пациентов. Руке обеспечивается покой и приподнятое состояние.
По необходимости в лечении острого тромбоза используются антикоагулянты . Общие принципы лечения венозных тромбозов. Эффективны антикоагулянты прямого действия (непосредственно взаимодействующие с факторами свертывания крови). Начальная доза гепарина выбирается из расчета, что часть его свяжется протеинами плазмы. Сочетание гепарина с фибринолизином взаимоусиливает эффект. Оптимально соотношение 10 тыс. ЕД гепарина и 20 тыс. ЕД фибринолизина. Препараты вводятся капельно на изотоническом растворе с 400 мл реополиглюкина. Далее в соответствии с методикой дробного введения гепарин назначается внутримышечно под контролем времени свертывания крови. Считается, что хорошим терапевтическим эффектом является удлинение времени свертывания крови в 2-2,5 раза, снижение фибриногена А до 300 мг/%, исчезновение в плазме фибриногена Б, уменьшение протромбинового индекса до 35-40%. Ориентировочно можно руководствоваться правилом: при времени свертывания 5 минут вводится доза 10 тыс. ЕД гепарина, 10 минут — 5 тыс. ЕД, 15 минут и более — инъекция гепарина пропускается. Фибринолизин можно назначать 2 раза в сутки, не превышая при этом суточной дозы в 40 тыс. ЕД. Так как фибринолизин быстро инактивируется антиплазминами крови, его эффективность недостаточно высокая для полного растворения крови, однако и геморрагические осложнения реже, чем у стрептокиназ. Последние не получили применения при тромбозах магистральных вен из-за тяжести возможных осложнений. Гепаринотерапия проводится в течение 3-5 суток в зависимости от тяжести и распространенности тромботического процесса. В последующем осуществляется переход на медленнодействующие антикоагулянты по общепринятой схеме. Лечение фибринолизином может проводиться 3-5 суток. В качестве активатора фибринолиза применяется и никотиновая кислота в дозе 1 мг/кг массы больного в сутки, назначаемая параллельно с гепарином. Современным средством антикоагулянтной терапии являются низкомолекулярные гепарины . Их преимущества: постоянная биологическая доступность, более длительный полупериод существования, более низкий риск побочных эффектов (в том числе тромбоцитопении и остеопороза), возможность длительного лечения даже в домашних условиях. Введение фраксипарина проводится каждые 12 часов в течение 10 дней. Лечебная доза определяется массой тела: 0,1 мл на 10 кг массы. В случае появления передозировки и кровоточивости возможна нейтрализация протамином сульфат (из расчета 0,6 мл протамина нейтрализует 0,1 мл фраксипарина). Курс применения низкомолекулярных гепаринов составляет 5 — 10 дней с последующем переходом на непрямые антикоагулянты.
С первых же дней целесообразно назначение флавоноидов (детралекс, троксевазин, венорутон, гливенол, эскузан). Они воздействуют на метаболизм в венозной стенке и паравазальных тканях, обладают противовоспалительным и обезболивающим эффектом.
Важно назначение препаратов, направленных на нормализацию, а также улучшение притока крови купированием возникающего спазма . Это ксантинола никотинат, трентал, вводимые внутривенно в составе коктейля и внутримышечно. Традиционно применение миотропных спазмолитиков (но-шпа, папаверин, галидор). В остром периоде все препараты лучше вводить парэнтерально.
Местное лечение. На пораженную конечность накладываются компрессы с различными препаратами. Это может быть спиртовой раствор, гепариновая или гепароид-мазь, композиции с флавоноидами (троксевазиновая мазь). Хороший эффект наблюдается от примнения пиявок.
Показания к тромбэктомии возникают при угрозе развития венозной гангрены, выраженных регионарных гемодинамических нарушениях. При флебографии возможна баллонная ангиопластика вены и эндопротезирование. Чтобы устранить компрессию подключичной вены, одновременно производят вмешательства на мышцах, сухожилиях или костях.
Не всегда просвет вены восстанавливается до нормального, тогда болезнь плавно переходит в посттромбофлебитическую (хроническая стадия) . При этом симптомы, присущие острому периоду становятся менее выраженными. В данном случае эндоваскулярные вмешательства дают как правило лучшие результаты, чем консервативное лечение. В хронической стадии заболевания выполняют реконструктивные сосудистые операции, направленные на создание дополнительных путей венозного оттока из верхней конечности путем анастомозирования подмышечной вены или дистального отрезка подключичной вены с наружной яремной веной. В качестве шунтов используют трансплантаты, выкроенные из большой подкожной вены бедра.
Также необходимо устранить факторы, приведшие к развитию болезни . Для этого проводят флеболиз, рассечение реберно-диафрагмальной связки, удаляют добавочное шейное ребро и другие экстравазальные образования, участвующие в сдавлении вены.
Прогноз для жизни при остром тромбозе подключичной вены благоприятный, но полного выздоровления можно и не достигнуть.
Синдром Педжета — Шрёттера
Синдром Педжета — Шрёттера – острый тромбоз глубоких плечевых вен, который часто наблюдается в подмышечной или подключичной венах.
Содержание
Синдром также имеет название «тромбоз усилия». Заболевание названо в честь Джеймса Педжета, который впервые предположил, что тромбоз вен вызывает отечность и боль, а также Леопольда фон Шреттера, связавшего клинический синдром с тромбозом подмышечной и подключичной вен. Заболевание возникает в основном у мужчин. Зачастую причиной синдрома Педжета−Шреттера выступает активная физическая деятельность.
Классификация
Синдром Педжета−Шреттера бывает двух стадий:
- острой (легкая, средняя и тяжелая формы);
- хронической.
Симптомами синдрома Педжета−Шреттера является боль, которая появляется внезапно, посинение, покраснение и отек в области плеча. Припухлость относится к наиболее ранним признакам заболевания. Она распространяется от кисти до подключичной области и достигает максимальной величины через сутки от момента появления тромбоза. Вся верхняя конечность утолщена, ткани находятся в напряжении. При надавливании пальцем в тканях не остаются углубления. В дальнейшем, по мере развития болезни, отек становится рыхлым.
У некоторых пациентов при данном заболевании возникает цианоз кожных покровов, который сильно выражен в области дистальных отделов конечности. Боли имеют тупой, распирающий характер. Иногда они мигрирующие и жгучие, периодически захватывают разные сегменты предплечья и плеча. У многих пациентов в области подмышечной впадины, плеча и боковой части шеи хорошо просматривается сеть венозных подкожных коллатералей. Вены локтевой ямки и предплечья расширены, что свидетельствует о выраженной недостаточности коллатерального оттока.
Подобные симптомы указывают на необходимость своевременного лечения, так как может возникнуть легочная эмболия.
Диагностика
Диагностирование пациентов с диагнозом «синдром Педжета−Шреттера» заключается в проведении тщательного анализа клинической картины и анамнестических данных. На развитие заболевания указывает венозная гипертензия на пораженной конечности, которая определяется при флебоманометрии. Также диагностика синдрома Педжета−Шреттера включает в себя проведение радионуклидной флебографии, по которой можно выявить замедление венозного оттока.
Лечение синдрома Педжета−Шреттера определяется стадией болезни. При остром проявлении заболевания назначается активное антитромботическое лечение, которое проводится в стационаре. В первые часы и дни от начала болезни показаны фибринолитики. На протяжении двух-трех недель проводится антикоагулянтная и антиагрегантная терапия. На протяжении одного-двух месяцев пациенты принимают лекарственные средства, которые восстанавливают венозный и лимфатический отток. Используется седативная и десенсибилизирующая терапия. При ходьбе больному рекомендуется удерживать руку на косынке, придавая конечности возвышенное положение.
Хирургическое вмешательство заключается в восстановлении кровяного потока по плечевой, подключичной и подмышечной венам. Показанием к выполнению операции служит тяжелое нарушение оттока в венах, что происходит с явно выраженным болевым синдромом и приводит к ограничению движений.
Тромбоз усилия имеет благоприятный прогноз. Такие осложнения, как венозная гангрена и тромбоэмболия легочной артерии появляются редко.
Источники: http://www.ayzdorov.ru/lechenie_sindrom_pedjeta_shettera.php, http://doctorspb.ru/articles.php?article_id=916, http://liqmed.ru/disease/sindrom-pedzheta-shryottera/