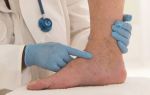
Острый тромбоз вен нижних конечностей диагностика
Тромбофлебит

Тромбофлебит — воспалительный процесс во внутренней венозной стенке с формированием тромба. Характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. При распространении тромбофлебита на глубокие вены возможно возникновение такого грозного осложнения как ТЭЛА. Диагностировать тромбофлебит помогают характерные клинические симптомы, данные ультразвукового ангиосканирования, УЗДГ вен, реовазографии. Консервативное лечение тромбофлебита направлено на предупреждение его распространения и рассасывание образовавшегося тромба. Современное хирургическое лечение позволяет удалить пораженную вену вместе с тромботическими массами.
Тромбофлебит
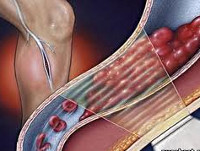
Тромбофлебит — воспалительный процесс во внутренней венозной стенке с формированием тромба. Характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. В большинстве случаев требует оперативного лечения ввиду высокой вероятности развития грозных последствий: септических осложнений, отрыва тромба, ведущего к тромбозу глубоких вен или тромбоэмболии ветвей легочной артерии.
Тромбофлебит может протекать остро или хронически. Если в период манифестации острого тромбофлебита пациент не получал адекватного лечения, велика вероятность того, что болезнь примет хронический рецидивирующий характер. Нередко острый тромбофлебит переходит в хронический даже при своевременной адекватной терапии. По характеру патологического процесса выделяют негнойный и гнойный тромбофлебит.
Причины тромбофлебита
При определенных условиях тромбофлебит может развиться в венах любой локализации, однако, чаще всего патологический процесс возникает в сосудах нижних конечностей. Как правило, тромбофлебит поражает варикозно расширенные поверхностные вены. Примерно в 10% случаев в процесс, наряду с поверхностными, вовлекаются глубокие вены.
В развитии тромбофлебитов различной локализации имеет значение целый ряд факторов: изменение состава крови и повышение ее свертываемости, замедление кровотока, повреждение венозной стенки любого генеза (травмы, заболевания, эндокринные и нейротрофические расстройства).
Существует опасность развития тромбофлебита при следующих заболеваниях и состояниях:
- варикозное расширение вен;
- местные гнойные процессы;
- посттромбофлебитическая болезнь;
- хронические заболевания сердечно-сосудистой системы;
- некоторые болезни крови;
- состояния после хирургических вмешательств и медабортов;
- послеродовый период;
- травмы;
- онкологические заболевания;
- длительная катетеризация вен;
- общие инфекционные заболевания.
Симптомы тромбофлебита
Острый тромбофлебит поверхностных вен чаще всего локализуется в варикозно расширенных венах верхней трети голеней и нижней трети бедер. Примерно в 95% случаев поражается ствол большой подкожной вены и ее притоки. Пациент жалуется на острую тянущую боль по ходу пораженной вены, усиливающуюся при ходьбе. Возможно повышение температуры до 37,5-38°С. Отмечается гиперемия в виде полос. При пальпации тромбированной вены определяется местное повышение температуры, уплотненный болезненный тяж.
Острый тромбофлебит поверхностных вен может развиваться в двух направлениях. При благоприятном течении явления тромбофлебита постепенно исчезают (выздоровление наступает в срок от 10 дней до 3 и более месяцев). У большинства больных просвет вены в последующем восстанавливается, у некоторых пациентов исходом становится полная облитерация поврежденного сосуда.
Возможен неблагоприятный вариант развития заболевания. В этом случае процесс захватывает глубокие вены или распространяется проксимально (восходящий тромбофлебит). Опасность тромбоза глубоких вен увеличивается при варикозной болезни, сопровождающейся клапанной недостаточностью перфорантных вен (сосудов, соединяющих глубокие и поверхностные вены).
При распространении процесса на глубокие вены развивается тромбофлебит глубоких вен (флеботромбоз), клиническая симптоматика которого зависит от локализации тромба. В ряде случаев флеботромбоз протекает бессимптомно. Следует учитывать, что тромбофлебит глубоких вен – серьезное заболевание, представляющее опасность для жизни больного. Самым грозным осложнением флеботромбоза является тромбоэмболия легочной артерии. Исходом заболевания может стать хроническая венозная недостаточность.
Острый поверхностный и глубокий тромбофлебит нижних конечностей, как правило, возникает у больных с варикозным расширением вен. Варикозная болезнь обычно поражает обе конечности. При любом варианте развития тромбофлебита возможно образование тромбов в глубоких и поверхностных венах второй нижней конечности. Поэтому при выборе тактики лечения необходимо иметь полные данные о состоянии венозной системы обеих нижних конечностей. Хронический тромбофлебит является исходом острого процесса (переход острой формы в хроническую отмечается у 60% больных), склонен к длительному рецидивирующему течению.
Диагностика тромбофлебита
Клинические проявления тромбофлебита определяются локализацией тромба, распространенностью патологического процесса, длительностью заболевания и выраженностью воспаления окружающих мягких тканей. При определении протяженности тромба во время внешнего осмотра за его конечную точку следует принимать границу болезненности вены, а не окончание плотного тяжа по ходу пораженного сосуда.
Проводятся инструментальные исследования (реовазография, ультразвуковое ангиосканирование, УЗДГ вен нижних конечностей), при помощи которых устанавливают характер, локализацию и протяженность тромба, определяют состояние венозной стенки и степень сохранности просвета тромбированной вены.
Лечение тромбофлебита
Консервативная терапия тромбофлебита проводится флебологом при возникновении процесса в ранее здоровых венах, при ограниченном поражении поверхностных сосудов стопы и голени. Местно применяют УВЧ и повязки с гепариновой мазью. Пациентам назначают противовоспалительные препараты и средства, способствующие уменьшению застоя в венах (троксерутин, дигидроэргокристин, гидроксиэтилрутозид). При выраженном местном воспалении рекомендована антибиотикотерапия. Показано эластичное бинтование пораженной конечности.
Поверхностный восходящий тромбофлебит, поражающий большую и малую подкожные вены, является показанием к госпитализации в связи с угрозой дальнейшего распространения и вовлечения в процесс глубоких вен. Больного переводят на постельный режим (4-5 сут.), конечности придают возвышенное положение. В ранние сроки для растворения тромба применяют препараты фибринолитического действия (химотрипсин, трипсин, урокиназу, стрептокиназу, фибринолизин). Назначают противовоспалительные препараты, антикоагулянты, флеботоники, местно – гепаринсодержащие гели и мази.
При наличии противопоказаний к антикоагулянтам (язвы, свежие раны, геморрагические диатезы, болезни печени и почек, открытые формы туберкулеза) рекомендуется гирудотерапия (лечение пиявками). Для улучшения коллатерального кровообращения и уменьшения болевого синдрома применяется новокаиновая поясничная блокада по Вишневскому. Выраженная гипертермия и подозрение на гнойный тромбофлебит являются показанием к антибиотикотерапии.
Вопреки распространенному мнению, больным тромбофлебитом поверхностных вен не следует долго соблюдать постельный режим. Мышечные сокращения способствуют усилению кровотока в глубоких венах, уменьшая тем самым вероятность образования тромбов. На время двигательной активности пациенту рекомендуют пользоваться эластичным бинтом для фиксации тромба в поверхностной вене.
Современная флебология успешно применяет новые малотравматичные техники хирургического лечения. Благодаря этому в последнее время большинство клиницистов отдает предпочтение оперативным методикам лечения острого поверхностного тромбофлебита бедра и голени. Раннее хирургическое вмешательство исключает дальнейшее распространение процесса через коммуникантные вены на систему глубоких вен, сокращает сроки лечения и предупреждает переход заболевания в хроническую форму.
Экстренное оперативное лечение показано при остром восходящем тромбофлебите вен голени и при первичной локализации тромба в области поверхностных вен бедра, поскольку в этих случаях увеличивается опасность развития тромбофлебита глубоких вен. При септическом тромбофлебите проводится операция Троянова-Тренделенбурга.
В отдаленном периоде больным, перенесшим острый тромбофлебит, рекомендовано курортное лечение с применением сероводородных и радоновых ванн. Лечение обострения хронического поверхностного тромбофлебита проводится аналогично терапии острого процесса. На санаторно-курортное лечение пациентов с хроническим тромбофлебитом следует направлять только при отсутствии трофических расстройств и признаков обострения.
Профилактика тромбофлебита
Необходимо своевременно лечить хронические заболевания вен. Больным, которые в прошлом перенесли тромбофлебит, следует постоянно пользоваться средствами эластической компрессии, ограничить количество животных жиров в рационе, употреблять в пищу продукты с высоким содержанием рутина и аскорбиновой кислоты (ягоды, фрукты, овощи). Для профилактики рецидивов 2-3 раза в год назначается курсовое лечение, включающее в себя прием флебопротекторов и физиотерапевтические процедуры (лечение токами и переменными магнитными полями).
Что такое и чем опасен острый тромбоз глубоких вен нижних конечностей?
Острый тромбоз глубоких вен (ТГВ) нижних конечностей опасен в связи с риском тромбоэмболии лёгочной артерии (ТЭЛА), из-за которой больной может умереть. ТГВ возникает как осложнение после многих заболеваний, но иногда развивается и у вполне здоровых людей.
Послеоперационные тромбозы встречаются наиболее часто. Заболеваемость тромбозами в мире неумолимо растёт, что связано с увеличением числа оперативных вмешательств.
Описание заболевания
Заболевание очень распространённое. По разным данным, фиксируется от одного до ста случаев на 1000 человек. Вероятность тромбозов резко увеличивается после 40 лет.
 Тромбы формируются в глубоких венах ног или таза. Они представляют собой плотные сгустки крови и чаще образуются на участках, где кровь течёт медленнее: рядом с венозными клапанами, в синусах икроножной и камбаловидной мышц.
Тромбы формируются в глубоких венах ног или таза. Они представляют собой плотные сгустки крови и чаще образуются на участках, где кровь течёт медленнее: рядом с венозными клапанами, в синусах икроножной и камбаловидной мышц.
Пристеночные тромбы прикрепляются к сосудистой стенке и оставляют просвет вены частично свободным, а закупоривающие полностью перекрывают его. Нарушение тока крови часто вызывает отёк или боль. Заболевание порой развивается стремительно. Поскольку глубокие вены мышц ног впадают в нижнюю полую вену, при отрыве тромб попадает сначала в неё, а далее в малый круг кровообращения.
Причины и факторы риска
Среди причин выделяют первичные, связанные с наследственными нарушениями свёртывания крови, и вторичные, возникающие под влиянием внешних условий.
 Впервые процесс тромбообразования исследовал Р. Вирхов, который выделял несколько причин этого явления: раздражение сосуда, нарушения свёртывания и нарушения кровотока (триада Вирхова).
Впервые процесс тромбообразования исследовал Р. Вирхов, который выделял несколько причин этого явления: раздражение сосуда, нарушения свёртывания и нарушения кровотока (триада Вирхова).
Выделяют следующие группы риска по ТГВ и ТЭЛА:
- Низкий риск: больные до 40 лет и те, кому выполняют небольшие операции;
- Умеренный риск: 40-60 лет, малые или большие операции;
- Высокий риск: после 40 лет, большие операции;
- Очень высокий риск: после 60 лет, большие операции на ногах, переломы бедра и другие осложнённые травмы.
Около ¼ всех случаев болезни возникает после переломов длинных трубчатых костей ног, крупных операций на суставах и брюшине. Тромбоз угрожает человеку как в ранний, так и в поздний послеоперационный период.
Главные факторы риска:
-
Длительная неподвижность: состояние после инсульта, постельный режим, гиподинамия, авиаперелёты;

Нарушения гемостаза, повышающие вероятность тромбозов, объединяют под термином тромбофилия. Существуют врождённые генетические дефекты, определяющие склонность к тромбообразованию: лейденовская мутация, дефицит антитромбина III, протеинов S и С. Заподозрить тромбофилию можно, если тромбоз случился в молодом возрасте.
Формы и виды
Тромбозы различают по этиологии, месту образования и видам тромбов:
- Проксимальный тромбоз локализуется в подколенной или бедренной вене и вызывает боль в ноге, отёк и болезненность при прощупывании над поражёнными венами. Но порой первым его проявлением становится ТЭЛА.
- Дистальный тромбоз затрагивает икроножные вены. Наблюдается умеренная боль и болезненность в голени, но иногда симптомы отсутствуют. Отёков обычно нет.
- Илеофеморальный тромбоз возникает в подвздошных и бедренных сосудах. Боль ощущается по внутренней поверхности бедра, в икрах, паху. Нога заметно распухает от стопы до паха. Пальпация в проекции магистральных вен бедра и паха болезненна.
По происхождению тромбозы бывают застойные (при варикозе, внешнем пережатии сосудов, внутренних препятствиях кровотоку), воспалительные и связанные с тромбофилиями.
Также различают окклюзивный, пристеночный и флотирующий тромбоз. Флотирующий тромб диагностируется примерно в 10% случаев. Он прикреплён к венозной стенке только одним концом и как бы болтается в её просвете, поэтому вероятность отрыва очень высока.
Опасность и осложнения
 Главная опасность – тромбоэмболия лёгочной артерии. Полная закупорка вызывает мгновенную смерть, частичная – сердечную недостаточность. Как причина внезапной смерти, ТЭЛА стоит на третьем месте после ишемической болезни и инсульта.
Главная опасность – тромбоэмболия лёгочной артерии. Полная закупорка вызывает мгновенную смерть, частичная – сердечную недостаточность. Как причина внезапной смерти, ТЭЛА стоит на третьем месте после ишемической болезни и инсульта.
После тромбоза проксимальных вен часто формируется хроническая венозная недостаточность. Повышается венозное давление при движении, плохо работают клапаны. Венозный застой проявляется нарушениями трофики: гиперпигментацией, дерматитами, уплотнениями, в тяжёлых случаях трофическими язвами. Заподозрить венозную недостаточность можно по отёкам голеней, зависящим от положения тела.
Более чем у половины больных формируется посттромботическая болезнь. Почти треть таких пациентов становятся инвалидами.
Узнайте больше о болезни из видео-ролика:
Внезапная боль в ноге, усиливающаяся при стоянии, ходьбе – наиболее характерный симптом. Вскоре присоединяется отёк мягких тканей, тяжесть и распирание, может подняться температура. Кожа в районе отёка синюшная, блестящая. Спустя несколько дней проступает сеть поверхностных вен.
Тромбы в икроножных и глубоких магистральных венах иногда никак себя не проявляют. Нарушения кровотока частично компенсируют другие вены. Следует обратить внимание на небольшой отёк лодыжки и боль в икроножной мышце.
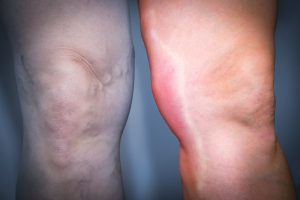
На этих фото изображены симптомы опасных запущенных стадий тромбоза, когда требуется срочное медицинское вмешательство:
Сильный отек ноги при тромбозе глубоких вен.


Диагностика
Основной метод диагностики – ультразвуковое дуплексное сканирование, которое определяет, насколько сужен просвет вены, размер и подвижность тромба. Лабораторно тромбоз подтверждается анализом крови на D-димер.
Рентгеноконтрастная флебография проводится для уточнения диагноза, а также при тромбах выше паховой складки. В сложных случаях делают магнитно-резонансную флебографию.
 Больные лечатся стационарно. Назначают постельный режим с приподнятой больной ногой, антикоагулянты. В самом начале показана тромболитическая терапия. Препараты для растворения тромбов имеют серьёзные побочные эффекты (кровотечение) и назначаются по строгим показаниям.
Больные лечатся стационарно. Назначают постельный режим с приподнятой больной ногой, антикоагулянты. В самом начале показана тромболитическая терапия. Препараты для растворения тромбов имеют серьёзные побочные эффекты (кровотечение) и назначаются по строгим показаниям.
При диагностике флотирующего тромба в вену ставят кава-фильтр, не допускающий его продвижения вверх. При тяжёлом состоянии с риском гангрены делают тромбэктомию – механическое удаление тромба.
Применяют компрессионный трикотаж, уменьшающий вероятность осложнений. После выписки пациентам рекомендуют пожизненную терапию.
Больше о лечении заболевания смотрите на видео:
Зависит от вида и положения тромба. Окклюзивный тромбоз не представляет опасности, так как тромб плотно прикреплён и полностью перекрывает кровоток. Пристеночный тромб тоже не опасен, но может продолжить расти и стать флотирующим. Вероятность отрыва флотирующего тромба очень высока.
Тромбоз проксимальных вен приблизительно в половине случаев сопровождается ТЭЛА, часто бессимптомной. Через несколько месяцев у большинства пациентов венозный кровоток восстанавливается, но развивается слабость клапанного аппарата.
В течение нескольких лет после болезни более чем у половины пациентов развивается посттромботический синдром, а при отсутствии или неэффективности лечения бессимптомная ТЭЛА. Хроническая венозная недостаточность ухудшает качество жизни и ведёт к инвалидизации.
Профилактика
Применяют следующие меры профилактики:
- Скорое начало активности в послеоперационном периоде, гимнастика, ЛФК;
- Компрессионные чулки или эластичное бинтование;
- Антикоагулянты;
- Избегание факторов риска.
При длительном сидении надо пользоваться подставками для ног, чтобы не сдавливать вены.
Острый ТГВ нижних конечностей представляет серьёзную угрозу для жизни. При появлении симптомов болезни (резкая, внезапная боль в ноге, отёк, синюшный цвет кожи) важно начать лечение как можно скорее. Своевременное лечение в стационаре предотвращает развитие ТЭЛА. Наряду с лекарствами, эффективным средством профилактики заболевания служит активный образ жизни и гимнастика.
Диагностика и лечение тромбофлебита нижних конечностей
Тромбофлебит может затрагивать любой отдел венозной системы, но наиболее часто он локализуется именно в сосудах нижних конечностей. В 90-95% случаев воспалительным процессом поражается бассейн большой подкожной вены, средняя или верхняя треть голени и нижняя треть бедра.
Ранее диагноз тромбофлебит нижних конечностей ставился сугубо на основании данных, полученных при осмотре больного и изучения характера его жалоб, но полученная возможность проводить ультразвуковую диагностику внесла весомые коррективы в изучение этого распространенного недуга вен. Сегодня, используя дуплексное УЗ-сканирование с цветным допплеровским картированием, флебологи могут получать исчерпывающую информацию о состоянии сосудов и месте локализации тромбов, оценивать динамику заболевания и эффективность лечения. Именно этот метод стал «золотым стандартом» в обследовании больных с тромбофлебитом нижних конечностей, и именно благодаря ему врач может более четко определять тактику дальнейшего лечения и наблюдения больного. Поговорим о том, как врачи диагностируют и лечат данный недуг.
Диагностика

Для диагностики тромбофлебита нижних конечностей могут использоваться:
- сбор жалоб пациента;
- осмотр больного и проведение функциональных проб (симптом Гоманса, Раминеца, Левенберга, Малера, Лувель-Лубри);
- лабораторные анализы;
- инструментальные методы исследований.
Перечень лабораторных и инструментальных методов диагностики определяется врачом после анализа жалоб и осмотра больного.
Лабораторные методы обследования при тромбофлебите:
- клинический анализ крови;
- анализ на определение уровня протромбинового индекса;
- коагулограмма;
- анализ на C-реактивный белок;
- тромбоэластограмма и другие анализы, характеризующие показатели свертывающей системы крови.
Для инструментальной диагностики тромбофлебитов нижних конечностей могут применяться различные методы, но в большинстве случаев для получения детальной информации о состоянии вен и места локализации тромба бывает достаточно проведения дуплексного ультразвукового ангиосканирования с цветным доплеровским картированием (или дуплексного триплексного сканирования). Этот неинвазивный, безопасный и высокоинформативный способ обследования, в отличие от обычного дуплексного сканирования, дополнен возможностью кодировки информации при помощи цвета. При проведении этого исследования врач может проводить обследование сосудов в нескольких проекциях и получать следующую информацию:
- морфологическое состояние вен и артерий;
- состояние клапанного аппарата вен;
- характер тромба и место тромбоза;
- состояние кровотока;
- проходимость сосудов;
- наличие атеросклеротических бляшек.
При получении сомнительных результатов дуплексного ультразвукового ангиосканирования с цветным доплеровским картированием пациенту могут рекомендоваться другие методы инструментальной диагностики:
- флебография;
- флебоманометрия;
- рентгеноконтрастная КТ-флебография;
- флебосцинтиграфия;
- ретроградная илиокаваграфия;
- фотоплетизмография.
Лечение любой формы тромбофлебита должно быть своевременным, комплексным, длительным и курсовым. Оно должно осуществляться в флебологических или сосудистых хирургических отделениях врачами соответствующей специализации. При невозможности обращения в такие специализированные отделения, лечение тромбофлебита нижних конечностей может проводиться в общехирургических отделениях.
Госпитализация или амбулаторный режим?
В случае первичного возникновения воспаления в ранее здоровых венах и при поверхностном тромбофлебите вен стопы и голени консервативная терапия проводится врачом-флебологом в амбулаторном режиме. Госпитализация в таких случаях бывает показана при отсутствии положительной динамики через 10-14 дней от начала заболевания или при вовлечении в патологический процесс глубоких вен нижних конечностей. Также больные, проходящие амбулаторное лечение, должны быть обязательно проинформированы врачом о том, что, при появлении признаков поражения тромбозом вен бедра, им будет необходимо безотлагательно обратиться к врачу для госпитализации в хирургическое отделение.
Показаниями к госпитализации больных с тромбофлебитом нижних конечностей могут стать такие состояния:
- тромбофлебит глубоких вен;
- восходящий тромбофлебит голени;
- поражение тромбофлебитом вен бедра.
Постельный режим и двигательная активность
В зависимости от степени поражения вен больному рекомендуется ограничение двигательной активности: подъем тяжестей, бег, быстрая ходьба, выполнение действий, которые требуют напряжения мышц брюшного пресса и нижних конечностей должны быть исключены. Соблюдение строгого постельного режима при тромбофлебите показан небольшому числу пациентов, т. к. двигательный режим с достаточной активностью способствует устранению застоя крови в ногах. Обсуждение вопросов о длительности постельного режима определяется данными диагностического обследования:
- При поверхностном тромбозе и отсутствии угрозы отсоединения тромба от венозной стенки и развития ТЭЛА строгий постельный режим показан в первые 3-5 дней заболевания.
- При сомнительных данных УЗ-сканирования сосудов, подвздошно–бедренном тромбозе, присутствии четких данных об эмбологенного характера тромбофлебита или наличии в анамнезе больного ТЭЛА длительность соблюдения постельного режима определяется только врачом и может составлять от 10 до 12 суток.
В указанный врачом период нога больного должна находиться в возвышенном положении. Применение различных тепловых процедур массажа во время острого воспаления полностью исключается. В дальнейшем постельный режим и двигательная активность больного постепенно расширяются.
Медикаментозное лечение
Медикаментозная терапия тромбофлебита направлена на устранение тромбообразования, воспаления и болевого синдрома. Пациентам могут назначаться препараты различных фармакологических групп для наружного и внутреннего применения и в процессе их приема больной должен 1-2 раза в неделю проводить контроль показателей крови.
Для местного лечения тромбофлебита нижних конечностей могут использоваться такие мази и гели:
- на основе Гепарина: Гепариновая, Лиотон, Венобене, Гепаноловая, Гепатромбиновая, Тромбофоб, Гепароид Лечива и др.;
 на основе нестероидных противовоспалительных препаратов: Кетонал, Вольтарен Эмульгель, Индометацин-Акри, Финалгель, Долгит крем и др.;
на основе нестероидных противовоспалительных препаратов: Кетонал, Вольтарен Эмульгель, Индометацин-Акри, Финалгель, Долгит крем и др.;- на основе кортикостероидных препаратов: Гидрокортизон, Акортин, Преднизолон, Адвантан, Целостодерм, Лориден и др.;
- на основе флебопротекторов: Венитан, Гинкор-гель, Мисвенгал, Мадекассол, Троксевазин, Цикло 3 крем, Венорутон и др.
Мази и гели для лечения тромбофлебита рекомендуется наносить тонким слоем слегка втирающими движениями 3-4 раза в день. Местные препараты, относящиеся к различным фармакологическим группам, применяют с определенными интервалами в течение дня. После нанесения мази или геля ногу рекомендуется подержать в приподнятом положении в течение 20 минут, а затем забинтовать эластичным бинтом или надеть компрессионные чулки.
При наличии у больного трофических язв, некротических и гнойных осложнений могут назначаться мази:
- на основе антибактериальных препаратов: Диоксиколь, Левомиколь, Левосин;
- на основе ионизированного серебра: Дермазин, Аргосульфан;
- на основе протеолитических ферментов и депротеинизированных дериватов крови телят: Ируксол, Протеокс-ТМ, Протеокс-Т, Солкосерил и др.
В схему медикаментозной терапии тромбофлебита нижних конечностей включаются такие препараты для внутреннего применения:
- дезагреганты: Трентал, Пентоксифиллин, Курантил, Реоплиглюкин, Аспирин, Никотиновая кислота и ее производные;
- антикоагулянты: Гепарин, Анфибра, Фенилин, Фраксипарин, Фрагмин и др.;
 нестероидные противовоспалительные средства: Диклофенак, Кетопрофен, Реопирин, Ибупрофен и др.;
нестероидные противовоспалительные средства: Диклофенак, Кетопрофен, Реопирин, Ибупрофен и др.;- фибринолитические ферменты: Фибринолизин, Трипсин, Стрептокиназа, Химотрипсин, Урокиназа;
- ингибиторы ЦОГ-2: Мелоксикам, Целекоксиб, Нимесулид и др.;
- производные рутина: Аскорутин, Докси-Хем, Рутин, Троксевазин, Венорутон, Анавенол, Гливенол, Троксерутин;
- флеботоники и флебопротекторы: Детралекс, Эскузан, Доксиум, Репарил, Эндотелон, Вазобрал, Гинкор-форт, Цикло 3 Форт;
- антиоксиданты: Токоферол, АЕвит;
- энзимы: Флогэнзим, Вобэнзим;
- антигистаминные средства: Димедрол, Супрастин, Цетрин, Тавегил и др.
В последние годы флебологи редко применяют антибактериальные препараты для лечения тромбофлебита нижних конечностей, т. к. эти средства могут способствовать сгущению крови и тромбообразованию. Но при септической форме тромбофлебита, который осложняется метастатическими абсцессами в почках, головном мозге, легких или флегмоной конечности, в посеве крови выявляются патогенные бактерии – в таких случаях врач, исходя из данных анализа, может назначать антибиотикотерапию. Также антибиотики могут вводиться во время местных внутривенных новокаиновых блокад. Для этого в 0,25% раствор новокаина добавляется необходимый по показаниям антибиотик, а полученный раствор вводится в выбранный врачом участок вен.
Для устранения выраженного болевого синдрома могут применяться новокаиновые поясничные блокады по Вишневскому.
Компрессионная терапия
Применение эластического бинтования ног показано при тромбофлебите поверхностных вен. В первые дни воспалительного процесса рекомендуется использовать эластичные бинты средней растяжимости, а по мере стихания острого процесса можно отказываться от перевязки ног и переходить на ношение колгот, трико, чулок или гольфов II или III компрессионного класса.
Как правило, эластичное бинтование не применяется при поражении тромбофлебитом глубоких вен, т. к. создание компрессии препятствует венозному оттоку именно через глубокие вены и может вызывать максимальный застой крови в сосудах нижних конечностей. Также дополнительное сдавливание поверхностных вен будет способствовать усилению болевого синдрома. В таких случаях, врач может рекомендовать ношение компрессионного трикотажа уже на стадии выздоровления или ремиссии.
Длительность компрессионной терапии определяется клиническими проявлениями основного заболевания индивидуально для каждого пациента.
Физиотерапия
В первые дни развития или обострения тромбофлебита рекомендуется использование местного охлаждения кожи ног при помощи примочек или локальной криотерапии. Эта простая, но действенная мера, дает хороший обезболивающий и противовоспалительный эффект. Далее пациенту могут назначаться:
- электрофорез с 2% раствором Трентала, 1% раствором Никотиновой кислоты, Гепарином, 5% раствором Аспирина, Фибринолизином, 5% раствором Теоникола;
- магнитотерапия;
- УВЧ;
- инфракрасная лазерная терапия;
- парафиновые аппликации;
- СУФ-облучение;
- озокеритотерапия;
- гирудотерапия;
- душ Шарко;
- радоновые ванны;
- сероводородные ванны;
- хлоридно-натриевые ванны;
- местная дарсонвализация.
После стихания воспалительного процесса, вызванного тромбофлебитом, больному показаны курсы ЛФК, которые должны проводиться под наблюдением врача-физиотерапевта.
Малоинвазивные методики лечения

При неэффективности консервативной терапии для лечения тромбофлебита нижних конечностей могут применяться различные малоинвазивные методы.
На начальных стадиях заболевания больному могут быть показаны такие способы лечения:
- Радиочастотная облитерация сосудов. Операция не требует выполнения разрезов и может проводиться в амбулаторных условиях с использованием местного обезболивания. При помощи контролируемого дозированного теплового воздействия выполняется абляция (запаивание) вены над участком развития тромба. Процедура проводится под постоянным контролем УЗИ.
- Установка кава-фильтра. Процедура может назначаться при невозможности применения или неэффективности антикоагулянтной терапии. Проводится в условиях стационара при применении местного обезболивания. Хирург устанавливает в нижнюю полую вену металлический фильтр, который по своей форме напоминает песочные часы, зонт или птичье гнездо и не допускает попадание крупных тромбов в кровяное русло.
- Склеротерапия. В пораженную тромбофлебитом вену под контролем УЗИ вводятся склерозирующие препараты, вызывающие слипание сосудистых стенок.
- Эндовенозная лазерная коагуляция. Манипуляция может выполняться в амбулаторных условиях. Проводится путем воздействия пучком лазера, вызывающего окклюзию сосуда, на стенку пораженной вены.
- Венозная тромбоэктомия подвздошной или нижней полой вены. Процедура выполняется через микроразрез, в который вводиться специальный эндоскопический инструментарий, позволяющий извлекать или разрушать тромб.
Некоторые из вышеописанных способов малоинвазивного лечения могут использоваться и для лечения определенных форм тромбофлебита глубоких вен. В таких случаях больному параллельно назначаются и консервативные методики лечения.
Данные малоинвазивные методы обеспечивают хороший терапевтический и косметический эффект и не требуют длительного пребывания больного в стационаре и реабилитации.
Радикальное хирургическое лечение
Показаниями для проведения радикального оперативного вмешательства при тромбофлебите нижних конечностей являются:
- восходящий тромбофлебит ствола большой подкожной вены с локализацией тромба выше средней трети бедра;
- восходящий тромбофлебит малой подкожной вены.
Такие хирургические операции могут выполнять целый ряд лечебных задач: быстрое купирование заболевания и предотвращение его рецидивов, предотвращение развития тромбоза глубоких вен и его осложнений. При помощи радикальной операции хирург может удалить все тромбированные и не тромбированные пораженные варикозом вены и выполнить перевязку или коагуляцию клинически значимых участков вен.
В ряде тяжелых случаев хирургические операции проводятся с паллиативными целями. Такие вмешательства не обеспечивают избавление больного от тромбофлебита и его рецидивов, но позволяют предотвратить поражение глубоких вен и удалить тромб из подколенной или бедренной вены. Также паллиативные операции могут обеспечить предотвращение развития ТЭЛА, которая представляет реальную угрозу жизни больного.
В зависимости от данных диагностического обследования больного, ангиохирурги могут выполнять такие радикальные операции:
- Операция Троянова-Тренделленбурга. В области паховой складки выполняется косой разрез, пересечение и перевязка ствола большой подкожной вены в области ее устья.
- Кроссэктомия. Данная операция схожа с методикой Троянова-Тренделленбурга, но подразумевает выделение и перевязку всех пяти приустьевых притоков большой подкожной вены.
- Микрофлебэктомия. Операция выполняется через небольшой прокол кожи, в который вводится специальный крючок, позволяющий извлекать пораженную вену.
- Короткий и длинный стриппинг. Во время операции хирург удаляет участок пораженной вены.
Санаторно-курортное лечение
После завершения лечения пациентам с тромбофлебитом показано пребывание на бальнеологических курортах или в местных кардиологических санаториях. Для этого больного могут направлять на бальнеологические курорты с радоновыми, азотными, углекислыми, сероводородными или кремнистыми водами или сапропелевыми и сульфидно-иловыми грязями: Пятигорск, Белокуриха, Усть-Кут, Железноводск, Кожаново, Ямаровка, Зарамаг, Шмаковка, Кардамон, Кисегач и др.
- при остром тромбофлебите поверхностных вен бальнео-гидротерапия может проводиться через 2 месяца;
- при тромбофлебитах после родов или хирургического лечения бальнео-гидротерапия может проводиться через 6-8 месяцев;
- после операций на магистральных сосудах и наличии хронической венозной недостаточности показано пребывание в местных кардиологических санаториях сразу после хирургического лечения (если нет послеоперационных осложнений).
- риск развития ТЭЛА;
- мигрирующий тромбофлебит;
- гнойные венозные язвы;
- тромбозы глубоких вен с септическими осложнениями на протяжении 2 лет.
Больным с тромбофлебитом нижних конечностей рекомендуется изменение своего ежедневного рациона и исключение из него продуктов, которые способны повышать свертываемость крови и наносят вред сосудам.
Для укрепления сосудистых стенок и предупреждения повышенной свертываемости крови в рацион следует включать такие продукты:
- морская капуста;
- морепродукты;
- рыба;
- злаки и пророщенные зерна;
- кисломолочные продукты с низким процентом жирности;
- грецкие орехи;
- сухофрукты: изюм, курага, чернослив, инжир;
- овощи: свекла, томаты, морковь;
- фрукты и ягоды: дыни, арбузы, ананасы, облепиха, цитрусовые, клюква, виноград, брусника;
- растительные масла: оливковое, льняное;
- лук и чеснок;
- авокадо;
- специи: стручковый красный перец, корица, имбирь;
- зеленый чай.
В своем ежедневном рационе больным с тромбофлебитом следует ограничить потребление следующих продуктов:
- жирные сорта мяса и рыбы;
- маргарины;
- сливочное масло;
- колбасные изделия;
- субпродукты: печень, почки, паштеты;
- бульоны на кости и наваристые супы;
- сало;
- мучные и кондитерские изделия;
- сахар;
- соль;
- бобовые;
- соя;
- шиповник;
- бананы;
- черная смородина;
- алкогольные и кофеинсодержащие напитки.
Из рациона следует полностью исключить продукты питания с высоким уровнем витамина К:
- листовая и белокочанная капуста;
- шпинат;
- кресс-салат;
- говяжья и свиная печень.
Также из рациона должны исключаться жареные, копченые, острые и маринованные блюда.
Всем больным с варикозной болезнью и тромбофлебитом нижних конечностей, при отсутствии сопутствующих патологий сердечно-сосудистой системы рекомендуется соблюдать достаточный питьевой режим (до 2-3 литров жидкости в день).
Лечение обострений хронических форм тромбофлебита нижних конечностей проводится так же, как и терапия острой формы заболевания. Для профилактики рецидивов больным рекомендуется 2-3 раза в год проводить курсы приема флебопротекторов и физиотерапии.
Телеканал ТВЦ, передача «Доктор И» на тему «Лечение и опасность тромбофлебита»:
Источники: http://www.krasotaimedicina.ru/diseases/zabolevanija_phlebology/thrombophlebitis, http://oserdce.com/sosudy/trombozy/glubokix-ven-nog.html, http://doctor-cardiologist.ru/diagnostika-i-lechenie-tromboflebita-nizhnix-konechnostej