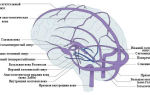
Острый венозный тромбоз лечение
Острый венозный тромбоз
Острый венозный тромбоз — это формирование «кровяного сгустка», тромба, в глубокой венозной системе нижних, либо, что наблюдается значительно реже, верхних конечностей.
Причины острого венозного тромбоза:
Причины заболевания точно не установлены. Рассматривается ряд факторов риска, как, например, прием молодыми женщинами оральных контрацептивов, объемные образования малого таза и забрюшинной клетчатки, длительный постельный режим, параплегия, послеродовой период, онкологические заболевания, тем не менее, конкретные причины в значительном числе случаев выделить сложно.
Процесс острого венозного тромбоза начинается при сочетании следующих трех факторов: повреждение сосудистой стенки, стаз крови, нарушение реологических свойств крови. Патогенез данного процесса заключается в остром возникновении препятствия венозному оттоку и перераспределению крови по коллатералям на фоне воспаления венозной стенки; после чего начинается процесс (период) реканализации тромбированных вен и восстановления патологического кровотока по ним, который (пеиод) заканчивается к шестому месяцу. Но, даже в реканализованных венах кровоток не приобретает нормальный характер поскольку просвет вены не достигает исходного диаметра, а деструкция клапанов после перенесенного тромбоза приводит к ретроградному току крови.
Симптомы острого венозного тромбоза:
Клинически начало заболевания проявляется резким возникновением болевого синдрома, отеком конечности и синюшностью кожных покровов. Локализация симптомов зависит от высоты тромбоза и обширности поражения. Если процесс поражает нижнюю полую вену, то возникает двусторонний отек конечностей. Так, в случае проксимального вовлечения подвздошного сегмента отмечается односторонний отек всей конечности. Тромбоз бедренно-подколенной зоны сопровождается симптомами поражения ниже коленного сустава, как и окклюзия всех вен голени. Выраженность болевого синдрома и расстройств кровообращения в значительной мере определяется степенью вовлечения нескольких сегментов и состоянием коллатерального оттока. Для острых венозных тромбозов глубоких вен характерным признаком является болезненность мышц, а также болезненность тканей по ходу сосудисто-нервных пучков. Следует помнить о возможности тромбоза мышечных вен голени, при которых клиника заболевания идентична описанной, но в данном случае нарушения проходимости магистральных вен нет. Иногда встречаются изолированные тромбозы одной из магистральных (или их пары) вен голени. В этом случае заболевание проявляется лишь болями. Крайне редко при выраженном поражении магистральных вен и плохих путях коллатерального оттока при остром венозном тромбозе возникает венозная гангрена, в этом случае требуется ампутация конечности.
Диагностика:

Диагностика острого венозного тромбоза в амбулаторных и в стационарных условиях базируется на оценке клинической симптоматики и результатах инструментальных методов обследования и должна осуществляться в кратчайшие сроки поскольку от быстроты определения самого факта тромбоза, его локализации, характера проксимальной части тромба зависит клинический прогноз. Во всех случаях острого венозного тромбоза обследование предпочтительно начинать с ультразвукового ангиосканирования и лишь тогда, когда визуализация затруднена (например, подвздошно-кавального сегмента) или в тех случаях, когда при наличии клиники илиофеморального флеботромбоза осуществить верификацию диагноза неинвазивно невозможно показано выполнение в экстренном порядке рентгеноконтрастного исследования. Скрининговым методом диагностики острого венозного тромбоза стал на сегодняшний день тест на Д-димер. Отрицательный его результат исключает венозный тромбоз с вероятностью 95-98% у пациентов с низким риском его возникновения.
Лечение острого венозного тромбоза:
Для лечения назначают:




Цели лечения венозного тромбоза: остановить распространение тромбоза,предотвратить тромбоэмболию легочных артерий, не допустить прогрессирования отека и тем самым предотвратить возможную венозную гангрену и потерю конечности, восстановить проходимость вен (профилактика посттромбофлебитической болезни, предупредить рецидив тромбоза. Запомните: подозрение на тромбоз глубоких вен нижних конечностей, тем более установленный диагноз, являются показанием к экстренной госпитализации больного, при возможности в специализированный ангиохирургический стационар, в крайнем случае в общехирургическое отделение.
Основной задачей хирургического лечения является предотвращение легочной эмболии. С этой целью при выявлении эмболоопасного (флотирующего) тромба в зависимости от конкретной клинической ситуации выполняют прямую или катетерную тромбэктомию, чрескожную имплантацию кава-фильтров различной конструкции, перевязку магистральных вен или пликацию нижней полой вены. Во всех остальных случаях задачи лечения решаются с помощью консервативной терапии. Также консервативная терапия в обязательном порядке должна проводиться после любого из перечисленных хирургических вмешательств.
Антикоагулянтная терапия показана всем больным с клиническими и лабораторными признаками активного тромбообразования, что обычно соответствует первым трем неделям заболевания. Это наиболее действенное средство прекращения прогрессирования тромбоза с доказанным лечебным эффектом. Антикоагулянтная терапия предполагает последовательное применение прямых (нефракционированный или низкомолекулярные (дальтепарин, надропарин, эноксапарин и др.) гепарины) и непрямых (антивитамины-K) антикоагулянтов (производные кумарина (варфарин, аценокумарол, этил бискумацетат и др.) и индандиона (фенилин)). Антикоагулянтная тераия должна проводиться с обязательным учетом противопоказаний к данным препаратам.
Гемореалогически активные препараты (реополиглюкин, пентоксифиллин, тиклопедин, клопидогрель) и флебоактивные препараты (детралекс, троксерутины, эскузан, цикло-3-форт и др.) используют с целью улучшения микроциркуляции, снижения вязкости крови и уменьшения адгезивного и агрегационного потенциала форменных элементов.
Противовоспалительные средства (НПВС) применяют в силу того, что имеется воспаление со стороны венозной стенки и перивазальных тканей, а также болевой синдромом, затрудняющий активизацию пациента. Кроме того, НПВС подавляют синтез тромбоксана А2, результатом чего является снижение агрегация тромбоцитов и умеренно выраженная гипокоагуляция. Предпочтительно использование производных арилалкановой кислоты (диклофенак и кетопрофен).
Терапия антибиотиками проводится у больных с воспалительными очагами, инфарктной пневмонией, «входными воротами» для инфекции (открытые переломы, операционная травма и др.), гнойничковыми поражениями кожи, а также у пациентов с высоким риском септических осложнений (сахарный диабет, СПИД и др.). Тромболитическая терапия, на которую возлагались большие надежды, в своем сегодняшнем виде их не оправдала.
Местное лечение включает локальную гипотермию в проекции сосудистых пучков, а также использование мазей, основным действующим началом которых являются гепарин и НПВС. Не следует применять согревающие спиртовые и мазевые компрессы, которые способны лишь усилить приток крови, поддерживать явления флебита и способствовать прогрессированию тромбоза.
Немедикаментозные методы лечения: соблюдение определенного двигательного режима и эластическая компрессия. Чем тщательнее больной соблюдает двигательный режим и режим компрессионной терапии в острой стадии заболевания и в период реабилитации и чем более длительное время она проводится, тем лучше результаты лечения венозного тромбоза, а также менее выраженны явления хронической венозной недостаточности в отдаленном посттромботическом периоде.
Острый венозный тромбоз: стадии, симптомы, лечение
Острый венозный тромбоз является опасным заболеванием, которое сопровождается нарушением кровообращения в венозных сосудах из-за их закупоривания кровяными сгустками. Чаще происходит тромбирование вен ног, в более редких случаях – рук. По наблюдениям специалистов, почти в 95% случаев возникает тромбоз системы нижней полой вены, и в подавляющем большинстве случаев к врачу обращаются пациенты именно с поражениями венозных сосудов нижних конечностей. Одной из разновидностей этого состояния является тромбоз геморроидального узла.
При длительном течении тромбоз может становиться причиной полного паралича пораженной конечности, развития некроза, гангрены и необходимости выполнения ее ампутации. Кроме этого, тромбы в венозных сосудах могут отрываться и приводить к развитию смертельно-опасного осложнения – тромбоэмболии легочной артерии (ТЭЛА). Также миграция кровяного сгустка способна становиться причиной инсульта, инфаркта и нарушений кровообращения в других органах.
Почему развивается тромбоз вен? Как он развивается и протекает? Каковы симптомы этого заболевания? Как оно выявляется и лечится? Ответы на эти вопросы вы получите из этой статьи.
Пока точные причины развития тромбозов не установлены. Известно, что способствовать закупориванию венозных сосудов может следующая триада факторов:
- высокая свертываемость крови;
- замедление кровотока;
- повреждения венозной стенки.
Способствовать возникновению вышеописанных факторов способны различные заболевания и состояния:
- варикозная болезнь;
- курение;
- длительный постельный режим;
- беременность и роды;
- кесарево сечение;
- прием некоторых способствующих увеличению вязкости крови лекарственных препаратов (например, оральных контрацептивов);
- атеросклероз;
- травмы сосудистых стенок (в том числе связанные с частыми пункциями вен);
- сложные переломы;
- хирургические вмешательства на суставах и полостные операции;
- ожирение;
- инфекции;
- длительные поездки или авиаперелеты;
- гиподинамия;
- злоупотребление алкоголем;
- злокачественные новообразования;
- патологии клапанов сердца;
- аритмии;
- сердечная недостаточность;
- преклонный возраст.
Классификация и стадии
В зависимости от места локализации закупоривания венозного сосуда специалисты выделяют следующие виды тромбоза:
- подкожный – происходит поражение поверхностных вен;
- глубокий – закупоривание развивается в глубоких венах;
- восходящий – кроме закупоривания венозных сосудов у больного возникают дополнительные патологии в лимфатической системе (лимфостаз, лимангоит), протекает очень тяжело и без лечения в 90% случаев становится причиной летального исхода.
В зависимости от типа тромба выделяют следующие разновидности тромбозов вен:
- пристеночный – кровяной сгусток находится возле венозной стенки;
- окклюзивный – тромб полностью перекрывает просвет вены;
- флотирующий – кровяной сгусток прикрепляется к венозной стенке только с одной стороны, а второй конец находится в движении и может отрываться;
- смешанный – совмещает в себе характеристики предыдущих разновидностей.
В течении острого венозного тромбоза выделяют две стадии:
- компенсации – выраженных гемодинамических нарушений не наблюдается, боли и ощущения дискомфорта возникают периодически, иногда без видимых причин повышается температура, длительность этой стадии может варьироваться от 24 часов до 1 месяца;
- декомпенсации – возникают гемодинамические нарушения, боли становятся интенсивными, появляется отек, изменяется окраска кожи и затрудняется подвижность конечности.
На начальных стадиях развития тромбоз вен может проявлять себя незначительными и редкими болями, ощущениями распирания в мышцах и тяжести в ногах. Иногда возникают боли в пояснично-крестцовой области или внизу живота на стороне тромбоза. Обычно эти симптомы не вызывают особого беспокойства, и больной обращается к врачу только при начале острой стадии заболевания.
При прогрессировании тромбоза внезапно возникают следующие симптомы:
- резкая боль в ноге;
- скованность и затрудненность движений;
- отеки (нога увеличивается в размерах, ее мягкие ткани становятся более плотными);
- кожа на ноге синеет (иногда становится черноватой или бледно-молочной);
- локальное повышение температуры (жар в ноге);
- заметное визуально расширение подкожных вен;
- субфебрильная лихорадка, слабость, адинамия.
Все вышеописанные проявления вызываются застоем венозной крови ниже места формирования тромба. При полном закупоривании сосуда у больного нарушается гемодинамика, нарастает отечность и может развиваться гангрена. На всех этапах заболевания при отрывах тромба вероятно развитие ТЭЛА, инсульта и тромбоэмолий других органов.
Острый тромбоз вен всегда развивается внезапно, и его проявления могут максимально проявляться уже с первого дня заболевания. Характер и выраженность симптомов зависят от следующих факторов:
- место расположения закупоренного сосуда;
- диаметр пораженной вены;
- вид тромба;
- скорость формирования кровяного сгустка;
- вероятность рефлекторного нарушения кровообращения в соседних сосудах;
- чувствительность тканей к гипоксии;
- выраженность коллатерального кровообращения.
Илеофеморальный тромбоз вен
Эта разновидность венозного тромбоза выделяется отдельно, так как данное заболевание протекает очень тяжело, быстро прогрессирует и сопряжено с высоким риском развития ТЭЛА. Илеофеморальный флеботромбоз вызывается закупориванием подвздошно-бедренного сегмента и характеризуется интенсивными болями, выраженным отеком всей ноги и тяжелым общим состоянием больного. Пораженная конечность синеет, и на ней расширяются подкожные вены. При полном прекращении оттока крови у больного быстро развивается гангрена.
Тромбоз нижней полой вены
Этот вид тромбоза так же отличается тяжелым течением и высоким риском осложнений. При закупоривании нижней полой вены тромботическими массами у больного отекают обе ноги, и у 80% пациентов развивается почечная недостаточность, сопровождающаяся появлением крови в моче. В случаях закупоривания печеночного сегмента развивается печеночная недостаточность, осложняющаяся синдромом Бадда-Киари. В дальнейшем у больного может развиваться тяжелый синдром нижней полой вены.
Диагностика
Для выявления тромбоза вен проводятся следующие исследования:
- допплерография и дуплексное сканирование вен – позволяет выявлять место расположения и протяженность тромбоза, оценивает качество кровотока и состояние венозных стенок;
- рентгеноконтрастная флебография – проводится при сомнительных результатах УЗ-сканирования или при расположении тромба выше паха;
- МР-ангиография – выполняются при сомнительных результатах предыдущих исследований;
- импедансная плетизмография – выполняется при подозрении на тромбоз вен выше колена, проводится при помощи манжеты, которая накачивается воздухом и обеспечивает временную окклюзию вен для измерения изменений в их наполнении до и после сдувания манжеты;
- рентгенография легких – выполняется при подозрении на ТЭЛА;
- анализы крови (коагулограмма, Д-димер, посев на стерильность) – проводятся для определения показателей свертываемости крови, выявления инфекций.
Главные задачи при лечении острого тромбоза вен направляются на восстановление кровотока в пораженном сосуде, предотвращение прогрессирования отека, развития гангрены конечности, профилактику ТЭЛА и других осложнений. При выявлении поражения глубоких вен больного в экстренном порядке госпитализируют в специализированный ангиохирургический стационар или общехирургическое отделение. Пациенты с тромбозами поверхностных вен могут наблюдаться амбулаторно.
В зависимости от клинического случая лечение может быть консервативным или хирургическим. При высоком риске тромбоэмболий назначается соблюдение постельного режима. Всем больным с тромбозом вен рекомендуется ношение компрессионного трикотажа (плотность чулочных изделий должна определяться лечащим врачом) и соблюдение диеты.
Всем пациентам с венозным тромбозом показан прием антикоагулянтов. Эти лекарственные средства являются наиболее эффективными для предотвращения прогрессирования заболевания. Больным последовательно назначаются прямые (надропарин, дальтепарин, эноксапарин и другие низкомолекулярные и нефракционные гепарины) и непрямые (фенилин, аценокумарол, варфарин, этил бискумацетат) антикоагулянты. При выборе препарата обязательно учитываются противопоказания к его назначению.
Для улучшения кровообращения и разжижения крови пациентам с венозными тромбозами назначаются:
- клопидогрель;
- реополиглюкин;
- тиклопедин;
- пентоксифиллин;
- флебоактивные средства: Троксевазин, Эскузан, Детралекс и др.
Для устранения болей и снижения агрегации тромбоцитов рекомендуется прием нестероидных противовоспалительных средств:
При выявлении или высоком риске развития (например, при СПИДе, сахарном диабете и пр.) инфекций больному показана антибиотикотерапия.
Для устранения венозного тромбоза в качестве дополнения к лечению может рекомендоваться гирудотерапия. В слюне медицинских пиявок содержатся вещества, которые способствуют устранению воспаления венозных стенок, разрушают тромбы и предотвращают формирование новых кровяных сгустков. При назначении гирудотерапии врач обязательно учитывает возможные противопоказания к такому способу лечения. Количество сеансов определяется клиническим случаем.
Иногда консервативных мер бывает недостаточно для устранения тромбоза и предотвращения его осложнений, и тогда пациентам проводятся хирургические операции, которые могут выполняться как в плановом, так и в срочном порядке. Для этого могут применяться следующие методики:
- установка кава-фильтра – специальное металлическое устройство в виде зонтика устанавливается в просвет нижней полой вены на время или навсегда, операция выполняется эндоваскулярно (через просвет венозного сосуда) и проводится для предотвращения тромбоэмболии (например, при флотирующих тромбах);
- тромболизис – вмешательство выполняется при необходимости удаления крупных тромбов (назначается нечасто из-за высокого риска развития кровотечения), проводится при помощи специального катетера, в который вводится разрушающий тромб препарат;
- венозная ангиопластика – в область сужения сосуда вводится баллон, который после раздувания расширяет его просвет, в место сужения вены устанавливается стент;
- венозное шунтирование – во время вмешательства за границами суженной части венозного сосуда выполняются надрезы, к которым подшивается венозный трансплантат (взятый из бедра больного или синтетический), обеспечивающий кровоток в пострадавшей от тромбоза области;
- тромбэктомия – операция выполняется классическим способом или эндоваскулярно, под контролем ангиографии врач выявляет место локализации тромба, выполняет небольшой надрез и извлекает тромб при помощи специального катетера.
После выполнения операции больному назначается медикаментозная терапия.
Всем пациентам с венозным тромбозом показано соблюдать специальную диету и принимать достаточный объем жидкости (до 2,5 л в сутки). Правильная организация питания позволяет улучшать реологические свойства крови, сокращает отеки и улучшает состояние сосудистых стенок.
Из меню следует исключить следующие способствующие повышению свертываемости крови продукты:
- продукты с высоким содержанием витамина К и С: овощи и фрукты зеленого цвета, шпинат, крапива, щавель, грецкие орехи, шиповник, смородина, цитрусовые, болгарский перец, черноплодная рябина и др.;
- мясо жирных сортов;
- колбасные изделия;
- мясные консервы;
- жирные молочные продукты;
- майонез;
- острые, жареные, копченые, сладкие и соленые блюда;
- кондитерские изделия с маргарином, сливочным маслом и сливками;
- изделия из сдобного теста;
- кофе;
- алкогольные напитки.
Благотворное влияние на состояние сосудов и крови оказывают богатые полиненасыщенными жирными кислотами (Омега 3 и Омега 6) и витамином Е продукты. Кроме этого в рацион должны включаться продукты, препятствующие метеоризму и запорам, при которых застой крови в нижней части тела увеличивается.
При тромбозе вен в ежедневное меню следует включать следующие продукты:
- рыбий жир;
- жирная рыба: лосось, судак, макрель, треска;
- постное мясо (1-2 раза в неделю);
- морепродукты: кальмары, мидии, крабы;
- нежирные кисломолочные продукты;
- орехи кешью;
- зерновые;
- бобовые;
- растительные масла: оливковое, кедровое, льняное, кукурузное, соевое, зародышей пшеницы и др.
- спаржа;
- кукуруза;
- лук;
- чеснок;
- хрен;
- перец;
- семена тыквы и подсолнечника;
- дыни и арбузы;
- продукты богатые клетчаткой: капуста, морковь и др.
При тромбозе вен рекомендуется приготовление блюд путем отваривания или на пару.
К какому врачу обратиться
При сильной боли в ноге, изменении в ее подвижности и окраске кожных покровов следует обратиться к флебологу или сосудистому хирургу. После проведения обследования (УЗИ сосудов нижних конечностей с допплерографией и дуплексным сканированием), импедансной плетизмографии, рентгеноконтрастной флебографии, МР-ангиографии и др.) врач назначит консервативное или хирургическое лечение венозного тромбоза.
Острый тромбоз вен является опасным состоянием, которое сопровождается частичным или полным закупориванием венозных сосудов. Чаще всего тромбами закупориваются вены нижних конечностей. Это состояние всегда сопряжено с развитием опасных осложнений (ТЭЛА, инсультов, инфарктов, гангрены), которые могут становиться причиной инвалидизации или смерти больного. Именно поэтому лечение острого венозного тромбоза должно начинаться как можно раньше. Для этого могут проводиться консервативные мероприятия или хирургические операции.
О тромбозе глубоких вен голени в программе «Жить здорово!» с Еленой Малышевой:
Рекомендации специалиста о разрешенных и запрещенных при флеботромбозе продуктах:
Острый тромбоз
Острые венозные тромбозы: симптомы, диагностика, лечение
Что такое венозный тромбоз? Это патологический процесс, приводящий к формированию тромбов.
Из-за отложений фибрина и тромбоцитов тромбы могут увеличиваться и распространяться по току крови. Венозное русло может оказаться полностью перекрытым, что мешает нормальному движению крови.
Причины и патогенез острого венозного тромбоза
Причины данной патологии – это сочетание гиперкоагуляции крови и венозного застоя. Этому способствует ряд факторов, которые негативно действуют на сосудистую систему, состав и свойства крови.
Их сочетание усиливает риск развития венозного тромбоза.
Факторы риска
- Возрастные изменения (чаще всего после 50 лет),
- Беременность и период после родов,
- Гормональный дисбаланс,
- Прием гормональных контрацептивов,
- Патологии обменных процессов,
- Некоторые внутренние болезни, например, язвенный колит, сердечная недостаточность,
- Хирургические операции,
- Лишний вес,
- Онкология,
- Хронические воспалительные процессы,
- Почечные патологии,
- Обезвоживание организма,
- Повреждение вен,
- Чрезмерные физические нагрузки.
Сначала формируется небольшой венозный тромб, который неуклонно увеличивается в размерах и препятствует венозному оттоку.
Чаще всего патогенез венозного тромбоза сопровождается воспалением сосудистой стенки и деструкцией клапанов в глубоких венах.
Тромбированные вены не в состоянии обеспечить нормальный отток крови, поэтому происходит его перераспределение.

Острый тромбоз
Виды венозного тромбоза
Образование тромбов может происходить в поверхностных и в глубоких венах. Чаще всего мы сталкиваемся с тромбозом глубоких вен нижних конечностей, однако локализация патологии может быть и другая.
Венозный тромбоз может поражать:
В зависимости от вовлеченности вен в процесс, различают:
При поверхностном тромбофлебите происходит воспаление поверхностных вен и образование в них тромбов. Это может происходить на фоне варикоза или других факторов риска.
Данная патология поддается лечению, хотя требуется немало усилий для ее преодоления. Острые тромбозы глубоких вен сопровождаются воспалительными процессами в стенках поврежденных сосудов и в тромбе.
Это может быть очень опасно грозными осложнениями, например, легочной эмболией, инсультами, посттромботическим синдромом. Возможно развитие венозной гангрены, хотя данное осложнение встречается весьма редко.
По степени перекрытия сосуда тромбозы подразделяются на окклюзивный (полностью блокирующий отток) и флотирующий, при котором тромбы образуются вдоль внутренней стенки вены.
Клинические проявления острых венозных тромбозов
Течение заболевания, его симптомы и проявления больше всего зависят от локализации патологического процесса. От обширности поражения зависит интенсивность этих проявлений.
Тромбоз глубоких вен нижних конечностей
Патология вен нижних конечностей в первую очередь дает о себе знать со стороны ног, появляются новые ощущения, болевой синдром.
Основные симптомы:
Эти проявления обусловлены нарушением кровотока. Венозная кровь не может нормально подниматься к сердцу, происходит ее застой. В процесс тромбообразования вовлекаются различные сегменты глубоких вен.
При поражении нижней полой вены развивается двусторонний отек ног, если поражается подвздошный сегмент, то отек наблюдается только с одной стороны, однако отекает вся нижняя конечность.
Тромбоз бедренно-подколенного сегмента глубоких вен сопровождается проявлениями патологии в области ниже коленного сустава.
Болезненность мышц и тканей нервно-сосудистых пучков при остром тромбозе глубоких вен нижних конечностей обусловлена глубиной поражения.
При вовлеченности нервных структур такие проявления неизбежны, кроме того отмечается нарушение чувствительности кожи над местом образования тромба.
Как правило, симптомы венозного тромбоза нижних конечностей достаточно характерны, и постановка диагноза проблем не вызывает.
После осмотра и сбора анамнеза пациента необходимо дообследовать, чтобы получить детальную картину патологии и назначить оптимальное лечение.
Венозный тромбоз кишечника
При формировании кровяного сгустка в одной из вен кишечника развивается блокировка кровотока, которая может быть полной или частичной.
В результате формируется тромбоз этого органа. Недостаток кровоснабжения неизбежно приводит к повреждению тканей кишечника, возможно даже отмирание некоторых участков.
Причины развития тромбоза кишечника заключаются в генетической предрасположенности или наличии провоцирующих факторов.
Брюшные инфекции и другие заболевания ЖКТ, травмы живота, онкологические процессы могут спровоцировать повреждения вен.
Нарушение свертываемости крови еще более способствует патологическому процессу тромбообразования.
Возможны лихорадка и стул с включениями крови. Болезненность в области живота особенно проявляется после принятия пищи.
Тромбоз венозного синуса
Тромбы могут образовываться в венозных синусах твердой мозговой оболочки, в результате чего развивается тромбоз. Медицинские манипуляции в области головы и шеи могут привести к повреждению венозных синусов и стать причиной тромбоза.
Даже обычные инфекции ЛОР-органов, хронический насморк могут привести к таким изменениям, которые спровоцируют тромбоз. Кроме того, играют роль и общие провоцирующие факторы: возраст, эндокринные нарушения.
Образование тромбов венозного синуса ухудшает отток крови по мозговым венам и нарушает мозговое кровообращение, что приводит к различным симптомам и последствиям. Грозным осложнением может стать инсульт.

Венозный тромб
- Нарушение зрения,
- Головные боли, имеющие приступообразный характер,
- Слабость конечностей,
- Ухудшение памяти, внимания,
- Судороги.
У пациентов пожилого возраста тромбоз венозных синусов может не иметь общих проявлений. Для них часто характерны изменения в психике, снижение умственных способностей, депрессия.
Тромбоз геморроидального узла
Данная патология – это последствие и осложнение геморроя. Она развивается из-за нарушения кровообращения в венах прямой кишки, которые уже расширены и повреждены варикозом.
Узел в области расширения вен испытывает давление, отекает, вследствие этого и нарушения оттока крови в нем могут происходить некротические процессы.
Тромбозы геморроидальных узлов могут распространяться на внутренние узлы и на наружные. Чаще всего встречается наружный тромбоз.
Провоцирующие факторы тромбоза геморроидальных узлов:
Основная жалоба пациентов с данным видом тромбоза – выраженная боль в области прямой кишки, которая может быть нестерпимой во время акта дефекации. Часто появляется ощущение, как будто в прямой кишке находится инородное тело.
Диагностика и лечение венозных тромбозов
Для диагностики венозных тромбозов необходим осмотр пациента, анализ имеющихся симптомов и инструментальные методы исследования.
Диагностические исследования
К инструментальным исследованиям нужно приступать как можно скорее после предварительной постановки диагноза, потому что процесс тромбообразования неуклонно прогрессирует и грозит развитием осложнений.
Тест на Д-димер, позволяет с вероятностью до 98% исключить наличие тромбоза.
Цели лечения тромбозов
Лечение ведется консервативными и хирургическими методами. При хирургическом лечении выполняется тромбэктомия, имплантация кава-фильтров, возможны перевязка или удаление вен и их участков.
Консервативная терапия предусматривает в первую очередь прием антикоагулянтов и противовоспалительных средств.
Назначается симптоматическое лечение и корректируется образ жизни, необходимо дозировать физические нагрузки, оптимизировать питание и режим.
Источники: http://www.24farm.ru/angiologiya/ostrij_venoznij_tromboz/, http://doctor-cardiologist.ru/ostryj-venoznyj-tromboz-stadii-simptomy-lechenie, http://trombanet.ru/ostryj-tromboz/