Пилефлебит это гнойный тромбофлебит
Пилефлебит
… представляет собой редкое, но чрезвычайно опасное и прогностически неблагоприятное осложнение воспалительных заболеваний органов брюшной полости или малого таза.
Пилефлебит (pylephlebitis; греч. pyl ворота + phleps, phlebos вена + -itis) – это гнойный (септический) тромбофлебит воротной вены, развивающийся вторично в результате острых и хронических воспалительных заболеваний органов брюшной полости, чаще всего как осложнение острого аппендицита (3% перфоративных форм аппендицита могут сопровождаться пилефлебитом).
Этиология и патогенез. Пилефлебит представляет собой редкое, но чрезвычайно опасное и прогностически неблагоприятное осложнение воспалительных заболеваний органов брюшной полости или малого таза. Наиболее часто источником пилефлебита являются вены червеобразного отростка (как соложение острого аппендицита). В результате чего происходит распространение процесса на воротную вену и ее ветви в печени, то есть развивается гнойный тромбофлебит с распространением воспалительного процесса на всю вену или отдельные ее участки (внутри- или внепеченочные).
Помимо аппендецита пилефлебит может быть обусловлен заносом инфицированных тромбоэмболов из любого участка венозной системы, связанной с воротной веной: пилефлебит может возникать при гнойном холецистите, холангите и лимфадените гепатодуоденальной связки, либо при язвенном колите, панкреонекрозе, умбиликальной инфекции в неонатальном периоде (неонатальная септицемия, омфалит, инфицирование при катетеризации пупочной вены для обменного переливания крови). Следует помнить, что при вовлечении в процесс внутрипеченочных ветвей воротной вены, в печени могут образовываться множественные абсцессы.
Наиболее частыми возбудителями пилефлебита уваляются стрептококк, кишечная палочка, стафилококк, анаэробные микроорганизмы. При тромбофлебите воротной вены в ее просвете имеются гнойно-размягченные тромбы, интима сосудов некротизируется. Такая же картина имеется и в ветвях воротной вены и в печени. Иногда на почве прогрессирующего некроза вен наступает омертвение больших участков печени.
Клиническая картина. Самым ранним и постоянным признаком пилефлебита является гектическая температура с потрясающими ознобами. Понижение температуры наступает после проливного пота. Пульс частый, слабого наполнения и напряжения, дыхание затруднено. Живот мягкий, слегка болезненный (как правило, в правом подреберье), иногда вздут. Перитонеальных симптомов нет. Печень почти всегда увеличена, чувствительна при перкуссии и пальпации. Асцит – непостоянный симптом. Кожные покровы приобретают желтушный оттенок, отмечается иктеричность склер. Лейкоцитоз высокий – 10 х 10*9 – 30 х 10*9, с выраженной нейтрофилией и сдвигом формулы влево. Повышена СОЭ. Быстро нарастает анемия. Наблюдаются выраженные нарушения функциональных печеночных проб. В моче – желчные пигменты. В правой плевральной полости нередко появляется выпот. При абсцессах левой доли печени может появиться припухлость в подложечной области. При ректальном или вагинальном исследовании патологии не находят.
Течение заболевания. В ряде случаев пилефлебит протекает молниеносно и быстро приводит к летальному исходу; иногда процесс приобретает затяжное течение с постепенным развитием печеночной и почечной недостаточности. Затяжное течение пилефлебита может наблюдаться при массивной антибиотикотерапиии. При медленном развитии тромбофлебита печеночных вен может возникнуть картина синдрома Киари (увеличение печени и селезенки, появление асцита) на фоне общего септического состояния больного. К сожалению, даже массивные дозы антибиотиков не предотвращают летального исхода, и больные умирают, в конечном счете, от множественных абсцессов печени.
Диагностика. Для распознавания абсцессов печени с успехом используются рентгенологический и ультразвуковой методы исследования. Основные рентгенологические симптомы: высокое стояние диафрагмы, ограничение ее подвижности, увеличение размеров печени, сужение ее тени на месте абсцесса, закрытие реберно-диафрагмального синуса. Важное значение в диагностике имеет трансумбиликальная портогепатография, позволяющая обнаружить признаки окклюзии ствола воротной вены или ее внутрипеченочных ветвей, а также получить гнойное содержимое из просвета вены. Дифференциальная диагностика проводится с холангитом, тромбозом и эмболией брыжеечных сосудов, тромбофлебитом забрюшинных вен, с острым гепатитом, болезнью Киари, сепсисом, септическим эндокардитом, абсцессом печени, брюшным тифом, сыпным тифом, паратифами.
Лечение. При лечении больных пилефлебитом встречаются значительные сложности. Некоторые надежды на успех может дать антибактериальная терапия с применением антибиотиков широкого спектра действия (цефтриаксон, цефтазидим), которые вводят внутривенно или внутрипортально через пупочную вену, а также в чревную артерию путем ее селективного зондирования. Приводится обильная инфузионная дезинтоксикационная терапия. Также назначают антикоагулянты, включая переливание препаратов крови и кровезаменителей. С целью стимуляции иммунитета вводят антистафилококковые гамма-глобулин, плазму и анатоксин. Осуществляют профилактику и лечение печеночной и почечной недостаточности.
При пилефлебите предложена операция, идея которой заключается в перевязке тромбированной вены на протяжении выше места тромбоза с целью воспрепятствовать распространению тромбов в сторону печени. При своевременной диагностике пилефлебита для предотвращения распространения процесса возможна перевязка подвздошно-ободочных вен или резекция илеоцекального угла (при гангренозном аппендиците с некрозом брыжейки отростка и прогрессировании некротического процесса) в пределах здоровых тканей. При образовании гнойников в печени их следует упорно искать и вскрывать.
Прогноз при пилефлебите крайне неблагоприятный. Патологический процесс завершается обычно летальным исходом, несмотря на проводимую интенсивную терапию, вследствие острой печеночной недостаточности или сепсиса с образованием метастатическиx гнойных очагов в печени, селезенке, поджелудочной железе и других внутренних органах. Летальность при пилефлебите достигает 90% и выше.
Профилактика пилефлебита заключается в своевременном лечении очагов гнойного воспаления органов брюшной полости. Учитывая то, что в случае пилефлебита после аппендэктомии характерна бурно развивающаяся картина системной воспалительной реакции с высоко вероятным летальным исходом производя аппендэктомию по поводу гангренозного аппендицита следует быть особенно внимательным: если в брыжейке червеобразного отростка видны признаки начинающегося пилефлебита (серо-некротический вид, тусклая серозная оболочка, сквозь которую просвечивают зеленоватые тромбированные вены), то необходимо удалять всю брыжеечку вплоть до ее корня, который находится позади конечного отдела подвздошной кишки.
Флебиты — это что такое? Симптомы, причины, лечение флебита конечностей
Существует много болезней кровеносных сосудов. Часть из них объединена в категорию «флебиты». Это общий термин для нескольких заболеваний, вызванных разными причинами и затрагивающих различные участки вен. Однако без должного лечения все они приводят к одному итогу – тромбофлебиту либо тромбоэмболии легочной артерии, способной вызвать остановку сердца. Какие причины данного заболевания? Как его распознать и вовремя начать лечение, чтобы не произошло печального финала? Какие существуют профилактические меры, предотвращающие воспаление вен? Постараемся подробно и понятно ответить на все эти вопросы.
Что такое флебиты
Все мы знаем, что у человека кровеносные сосуды подразделяются на два основных вида – артерии и вены. По первым кровь под давлением мчится из сердца, по вторым более спокойно в него поступает. Именно потому, что кровь в венах течет не под давлением, их стенки более тонкие, чем в артериях, более слабые, способные растягиваться и вызывать у людей различные неприятные состояния, такие как варикозное расширение вен, геморрой и другие. Они, в свою очередь, провоцируют флебиты. Это такие заболевания вен, при которых воспаляются их стенки. Термин «флебит» понять легко. Оно образовано от греческого «флева», что означает «вена».
Воспаление их стенок – вещь неприятная и довольно опасная. Оно всегда сопровождаются болями, у людей снижается работоспособность, нарушается двигательная активность, а в запущенных случаях развивается тромбофлебит, приводящий к закупорке вен кровяными сгустками.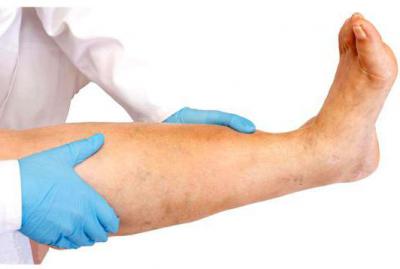
Классификация флебитов по локализации
Как уже указывалось выше, флебиты – это общее название нескольких заболеваний вен. По месту локализации больных сосудов различают флебиты верхних и нижних конечностей. Вены человека представляют собой полые трубчатые структуры, стенки которых образуются тремя слоями – наиболее сильным наружным, очень слабым средним и внутренним. Он называется эндотелием, а его воспаление, соответственно, эндофлебитом. При воспалении наружного слоя диагностируют заболевание перифлебит. Расшифровать и запомнить этот термин легко, если вспомнить, что на греческом «пери» употребляется для обозначения удаленности от центра, в свободном переводе «края», «периферии».
Если же воспален средний слой, заболевание называют мезофлебитом. «Мезо» на греческом означает «в середине». Так что тут тоже все логично и понятно.
На практике очень редко флебит дифференцируют по тому, которая оболочка вены воспалена. Чаще заболевание называют панфлебитом, то есть общим, множественным, но указывают, в каком из трех слоев стенки вены наблюдаются преимущественные поражения.
Классификация по этиологии недуга
По характеру течения воспалительного процесса также существуют различные флебиты. Это могут быть:
- некротический деструктивный (при некоторых инфекционных болезнях);
- гнойный (бывает при аллергическом воспалении);
- облитерирующий (преобладает пролиферативный момент);
- болевой (наблюдается в ногах у женщин после родов);
- мигрирующий, или блуждающий (часто связан с тромбофлебитом, когда сгустки крови путешествуют по сосудам);
- пилефлебит (воспаляется воротниковая вена).
Флебиты могут именовать по названию первичного заболевания, приведшего к воспалительным процессам в венах:
- туберкулезный;
- сифилитический;
- актиномикотический и другие.
Такая классификация очень важна для определения правильного лечения.
Классификация по характеру течения заболевания
В зависимости от месторасположения проблемных кровеносных сосудов в теле различают флебит поверхностных и флебит глубоко расположенных вен. Если болезнь затронула сосуды, расположенные близко к поверхности тела, на коже в месте воспаленной вены наблюдается гипертермия (покраснение, повышение температуры). Воспаление глубоко расположенных вен особенно опасно, так как предъявляет более высокие требования к диагностированию и лечению. 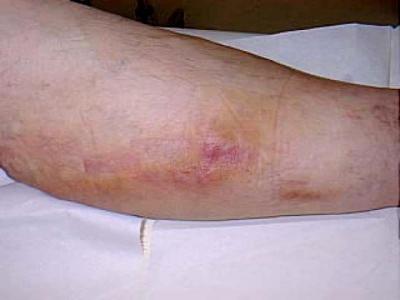 У больных наблюдаются отеки и бледность кожи в области воспаленных сосудов, общая гипертермия, слабость, боли. Все эти признаки хорошо выражены, если у пациента диагностирован острый флебит нижних конечностей. Фото выше демонстрирует изменение цвета кожи вдоль проблемной вены.
У больных наблюдаются отеки и бледность кожи в области воспаленных сосудов, общая гипертермия, слабость, боли. Все эти признаки хорошо выражены, если у пациента диагностирован острый флебит нижних конечностей. Фото выше демонстрирует изменение цвета кожи вдоль проблемной вены.
Если же заболевание перешло в хроническую форму, оно может протекать практически без симптомов. На первый взгляд, это не столь серьезно, но хронический флебит коварен именно своим кажущимся благополучием, благодаря которому пациенты не обращаются к врачу и не проводят лечение. Болезнь тем временем постепенно переходит в запущенные, трудно поддающиеся медикаментозной терапии формы.
Флебит на верхних и на нижних конечностях вызывается разными причинами. Чаще всего это заболевание на ногах бывает обусловлено осложнениями варикозного расширения вен, а флебит на руке появляется после неудачных внутривенных инъекций или недостаточной дезинфекции места укола. Но есть и ряд общих причин, вызывающих воспаление в венозных стенках, как верхних, так и нижних конечностей.
К ним относятся:
- травмирование сосудов, включая ожоги любого вида;
- инфекционные заболевания;
- высокая чувствительность венозных стенок;
- аллергические воспаления;
- некоторые сердечные заболевания;
- предрасположенность к образованию тромбов;
- пониженный иммунитет;
- проблемы со свертываемостью крови (приобретенные либо наследственные).
Флебит искусственный
При варикозном расширении вен в последние годы активно используется метод лечения, называющийся склеротерапией. Он заключается в том, что у пациентов вызывают искусственный (не связанный с инфекцией) флебит. Воспаление в данном случае не происходит. Процедура склеротерапии почти безболезненна и достаточно эффективна. Больным амбулаторно вводят шприцом в проблемные участки вен специальные препараты («Тромбовар», «Этоксиклерол» и другие), вызывающие склеивание стенок сосудов. Оно рассасывается самостоятельно в течение 5-6 месяцев.
Как возникают истинные флебиты
Механизм развития данного заболевания может быть двояким. В одних случаях сперва появляются проблемы в вене, а после воспаление переходит на окружающие ткани. В других случаях, наоборот, у человека первично имеется абсцесс каких-либо тканей тела, который впоследствии затрагивает стенки вены, то есть, уже как осложнение основного заболевания развивается флебит. Фото ниже представляет, как может выглядеть воспаление венозных сосудов лодыжки при варикозном расширении вен.
Флебиты, вызванные патогенными микроорганизмами, получаются так: вирусы либо микробы, проникнув в венозный кровяной сосуд, перемещаются с потоком крови, пока в каком-либо месте не прикрепятся к его стенке. В основном это бывает там, где вены имеют отклонения от нормы (расширенные, с венозным застоем и тому подобное), но может произойти и в местах, где вены нормальные и совершенно здоровые.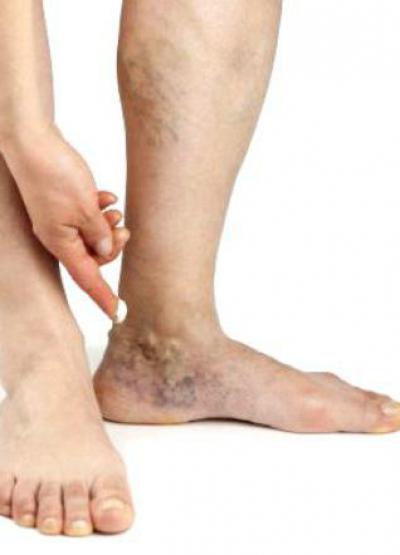
Флебит, симптомы
Общая симптоматика данного заболевания включает:
- болезненность воспаленной вены или всей конечности;
- общее недомогание, разбитость;
- изменение цвета кожи в месте воспаления;
- повышение температуры (локальное, а иногда и общее);
- уплотнение кожи в проблемном месте;
- при флебите нижних конечностей может наблюдаться симптоматика варикозного расширения вен (тяжесть в ногах, вздутия, язвы).
Однако, если наблюдается церебральный флебит, симптомы и лечение несколько иные. Так, больные жалуются на повышение давления, головную боль, головокружение, расстройство зрения, восприятия окружающего мира.
Несколько иные симптомы имеет и пилефлебит (воспаление воротной вены в брюшине), при котором наблюдаются:
- слабость;
- лихорадка;
- рвота;
- асцит;
- сильные боли в области печени;
- желтушность кожи;
- головные боли;
- озноб;
- увеличение печени, селезенки;
- анурия;
- нитевидный пульс;
- низкое артериальное давление;
- отеки конечностей;
- вздутие кишечника.
Данное состояние без своевременно принятых мер приводит к смерти больного.
Диагностика
Независимо от того, в каком месте тела возник флебит – на руке, на нижних конечностях или в воротниковой зоне, диагностика включает:
- осмотр врача (флеболога, сосудистого хирурга или хотя бы терапевта, если в местном медучреждении нет врачей узких специальностей);
- сбор анамнеза;
- общий или расширенный анализ крови, если есть подозрение на наличие инфекционного заболевания;
- дуплексное сканирование сосудов, позволяющее получить всю необходимую информацию о венах, расположенных в любом месте тела;
- допплерографическое УЗИ вен.

Лечение флебита рук
Если нет показаний к немедленной госпитализации (высокой температуры, головокружения, потери сознания, острой сердечной недостаточности, слишком высокого артериального давления), лечение флебита на руке, в силу того, что он почти никогда не осложняется тромбозом, проводится амбулаторно. Больному предписывается покой, проблемную руку желательно фиксировать так, чтобы не было повышенного притока крови к воспаленному месту. Терапия осуществляется медикаментозная с учетом причины заболевания. Так, если виной воспаления явилась вирусная инфекция, назначаются препараты, борющиеся с вирусами, при бактериальном флебите предписываются антибиотики. В любом случае пациенту назначают:
- противовоспалительные средства;
- препараты, укрепляющие стенки вен и улучшающие кровообращение (например, «Трентал»);
- местно мази, снимающие жар, покраснение, отечность и боли;
- кроверазжижающие препараты;
- анальгетики.
Лечение флебита нижних конечностей
Воспаление сосудов на ногах часто бывает следствием варикозного расширения вен и чревато переходом в тромбофлебит, приводящий к тромбозу. Сгусток крови, дошедший до сердца, может вызвать его внезапную остановку и смерть пациента. Поэтому если на нижних конечностях диагностирован острый флебит (воспаление глубоких или поверхностных вен) и тромбофлебит, больному могут предложить госпитализацию и без тяжелых симптомов, таких как головокружение и потеря сознания. На больную конечность накладывается эластичный бинт, купируется острая боль, назначаются медикаменты, регулирующие кровоток, вязкость крови, улучшающие эластичность стенок вен, проводятся физиотерапевтические процедуры, а в особых случаях назначается хирургическое вмешательство.
Лечение других видов флебитов
Успех лечения пилефлебита зависит от быстроты и верности поставленного диагноза. Очень часто больному назначается хирургическая операция по удалению источника гнойного воспаления (аппендикса, желчного пузыря, иссечение абсцесса). Параллельно проводится медикаментозное лечение (антибиотики, детоксикаторы, сорбенты, общеукрепляющие).
При церебральном флебите больных, как правило, госпитализируют. Лечение данного заболевания направлено на нормализацию кровяного давления, снятие болевых синдромов, нормализацию кровотока и укрепление стенок вен. Также проводится терапия, поддерживающая нормальную деятельность головного мозга.
Лечение мигрирующего флебита выполняют методом кроссэктомии (удаление пораженного участка вены). Образовавшиеся тромбы могут удалять хирургическим путем, но чаще используют ферменты, растворяющие кровяной сгусток. Их вводят в вену специальным катетером. Из стационара пациента выписывают домой для продолжения лечения амбулаторно после снятия воспаления и достижения стабильно удовлетворительного состояния больного.
Профилактика
Флебит, то есть воспаление стенок вены, может случиться у каждого человека. Чтобы снизить риск возникновения заболевания, нужно следовать таким рекомендациям:
- соблюдать правила выполнения внутривенных инъекций;
- по возможности избегать травмирования вен, а если они случились, правильно проводить лечение;
- при наличии инфекционных заболеваний выполнять все требования врача и не заниматься самолечением;
- страдающим варикозным расширением вен — строго следовать рекомендациям лечащих специалистов;
- имеющим синдром повышенной вязкости крови — избегать употребления в пищу шпината, сои, шиповника – продуктов, еще больше увеличивающих вязкость;
- обязательно вести такой образ жизни, чтобы организм получал умеренные физнагрузки.
Пилефлебит
Пилефлебит – гнойный воспалительный процесс, сопровождающийся тромбозом воротной вены и ее ветвей. Клиническая картина неспецифична: температура с ознобом, боли в животе, анорексия, возможны асцит и желтуха. Золотым стандартом диагностики является КТ органов брюшной полости; для подтверждения диагноза проводят общий и биохимический анализ крови, УЗИ и допплерометрию сосудов печени, МРТ, обзорную рентгенографию органов брюшной полости. Лечение обычно консервативное, основная роль принадлежит антибактериальной и антикоагулянтной терапии, также проводят инфузионную и симптоматическую терапию. Хирургическое лечение показано только для ликвидации очага инфекции (аппендицит).
Пилефлебит
Пилефлебит является достаточно редким заболеванием, которое в большинстве случаев развивается на фоне острого аппендицита, часто приводит к формированию абсцессов в печени и смертельному исходу. До начала эры компьютерной томографии в гастроэнтерологии этот диагноз устанавливался только посмертно, однако сегодня КТ является золотым стандартом, поскольку позволяет визуализировать тромботические массы в воротной вене прижизненно. В связи с достаточно редким выявлением пилефлебита официальной статистики не существует, однако различий по возрасту и полу среди зарегистрированных пациентов не выявлено. Интересен тот факт, что тромбоз воротной вены практически никогда не развивается у пациентов с вирусными гепатитами, хотя положительные серологические маркеры не могут исключить диагноз пилефлебита.
Причины пилефлебита
Для формирования пилефлебита требуется сочетание двух факторов: бактериемии и тромбоза воротной вены. К бактериемии могут приводить любые гнойные воспалительные процессы в брюшной полости и малом тазу; к тромбозу – цирроз печени, повышенная свертываемость крови, опухоли, инвазивные вмешательства на сосудах и некоторые другие состояния.
Развитию пилефлебита чаще всего способствуют аппендицит, холангит, дивертикулит. Реже фоном для его возникновения выступают пенетрация язвы желудка и ДПК, дизентерия, абсцессы в параректальной клетчатке, воспаление геморроидальных узлов, флебиты при гинекологической патологии, надпеченочные абсцессы, гнойники в селезенке и мезентериальных лимфатических узлах, панкреатит и холецистит, неспецифический язвенный колит. Отдельно рассматривается пилефлебит новорожденных, развивающийся при инфицировании пупочного остатка (омфалите).
При наличии очага инфекции в брюшной полости либо малом тазу бактерии постепенно проникают в кровоток, в сосудах формируются микротромбы. С током крови микроорганизмы разносятся по венозному руслу брюшной полости, постепенно патологический процесс добирается до воротной вены и ее ветвей, расположенных в толще печеночной ткани.
Воспаление в воротной вене приводит к утолщению и изъязвлению ее стенок, гнойной имбибиции эндотелия. В течение определенного времени формируются пристеночные либо полностью заполняющие просвет сосуда тромботические массы. Постепенно тромбы разлагаются микроорганизмами и также пропитываются гноем. Если воспаленная воротная вена вскрывается во время операции, стенки ее тусклые и мутные, а из просвета выделяется гной.
Прогрессирование пилефлебита чаще всего приводит к распространению инфекции на другие органы, формированию гнойников в печени, легких, головном мозге, развитию сепсиса. Возможно образование абсцессов кишечника. Чаще всего в посевах флоры из гнойников выявляют кишечную палочку и протеи, бактероиды, стрептококки, клебсиеллы. Гораздо реже высевается грибковая флора.
Симптомы пилефлебита
Сложность выявления пилефлебита заключается в том, что его симптоматика неспецифична, отражает клинику воспалительного процесса в брюшной полости. Иногда клиническая картина пилефлебита может маскироваться симптомами основного заболевания (например, аппендицита). К ведущим признакам пилефлебита относят слабость, интоксикацию, высокую лихорадку с ознобом, боль в животе. Боль чаще всего локализуется в правом подреберье, нижней половине грудной клетки справа, может иррадиировать в спину, лопатку.
При формировании первичного очага инфекции в кишечнике пациента могут беспокоить отсутствие аппетита, тошнота, рвота, диарея. Пилефлебит иногда приводит к развитию портальной гипертензии, проявляющейся кровотечениями из желудка и кишечника, рвотой алой кровью, меленой, асцитом. Формирование абсцессов в печени ведет к развитию желтухи.
Диагностика пилефлебита
Всем пациентам с пилефлебитом требуется консультация гастроэнтеролога и хирурга. Лабораторные анализы выявляют признаки генерализованного воспалительного процесса (лейкоцитоз со сдвигом влево), а печеночные пробы – повышение уровня билирубина, усиление активности ЩФ и ГГТП. Практически у 90% пациентов с пилефлебитом гемокультура (бактериологический посев крови) положительная.
Ни один из лабораторных и клинических признаков пилефлебита не позволяет с полной достоверностью установить правильный диагноз. Достаточной чувствительностью для верификации пилефлебита обладают только такие методы исследования, как УЗИ, допплерометрия сосудов печени, МРТ, КТ органов брюшной полости и печеночных вен. Преимуществом компьютерной томографии является возможность выявления первичного очага инфекции. Обзорная рентгенография проводится только для дифференциального диагноза по показаниям.
Дифференцировать пилефлебит следует с тромбозом воротной вены без воспаления, абсцессом печени, синдромом Бадда-Киари (молниеносное течение), холециститом, холангитом, тромбозом брыжеечных артерий и забрюшинных вен, сепсисом, шистосомозом, тифом.
Лечение пилефлебита
Основным направлением лечения при пилефлебите является антибактериальная терапия. Назначаются антибиотики широкого спектра действия, способные воздействовать на наиболее вероятный источник инфекции. Чаще всего применяются препараты пиперациллина, цефалоспорины третьего поколения. Некоторые авторы предлагают вводить антибактериальные препараты через катетер, установленный в пупочную вену либо чревный ствол, однако доказательств большей эффективности этой методики не получено.
Сочетание антибактериальной терапии с антикоагулянтами гораздо эффективнее, чем монотерапия антибиотиками. Обычно начинают лечение с низкомолекулярных препаратов гепарина, в последующем возможен переход на пероральные формы лекарственных средств. По показаниям проводят симптоматическую и дезинтоксикационную терапию, парентеральное питание.
Хирургическое вмешательство необходимо для ликвидации первичного очага инфекции (аппендэктомия, холецистэктомия). Ранее для пациентов с аппендицитом предлагалась методика оперативного вмешательства, во время которого производилась перевязка a.ileocolica при появлении первых симптомов пилефлебита, однако данная операция не получила практического применения.
Прогноз и профилактика пилефлебита
Прогноз при пилефлебите настороженный, хотя с введением в практику компьютерной томографии и МРТ летальность удалось снизить с 90% до 40%. Профилактика пилефлебита заключается в своевременном лечении воспалительных заболеваний брюшной полости и малого таза, аккуратном выполнении операций и инвазивных исследований на сосудах. Известно, что после аппендэктомии пилефлебит принимает молниеносное течение, часто приводит к летальному исходу. Именно поэтому на операции по поводу удаления гангренозно измененного червеобразного отростка следует внимательно осмотреть сосуды его брыжейки, чтобы своевременно выявить тромбоз брыжеечных вен и распространение инфекции на воротную вену.
Источники: http://doctorspb.ru/articles.php?article_id=1364, http://fb.ru/article/248800/flebityi—eto-chto-takoe-simptomyi-prichinyi-lechenie-flebita-konechnostey, http://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/pylephlebitis