Постинъекционный тромбофлебит руки лечение
Симптомы тромбофлебита верхних конечностей и методы его лечения
Тромбофлебит верхних конечностей — заболевание вены верхней конечности, вызванное воспалением ее стенки и формированием в этом месте тромба, закупоривающего просвет сосуда. Образующиеся тромбы препятствуют нормальному кровотоку.
Характерное месторасположение тромбов верхних конечностей:
- область подключичной вены в месте вхождения в грудную полость;
- поверхностные вены рук;
- глубокие венозные стволы рук.

Причины развития тромбофлебита рук
Тромбофлебит на руке обычно возникает на фоне генерализованного или локального воспаления. Перед развитием заболевания характерно появление застоя крови в венах (возникает при варикозных дилатациях, неподвижной фиксации руки или при ожирении). Поврежденная воспаленная сосудистая стенка (например, после инъекции, катетеризации или травмы) задерживает вязкую венозную кровь и провоцирует формирование тромба в этом месте. Кровь может становиться вязкой во время беременности, при сахарном диабете или при наследственных патологиях крови. Таким образом, в основе формирования тромбофлебита стоят три симптома (триада Вирхова): нарушение целостности венозной стенки, замедленный кровоток и высокая активность свертывающей системы.
Самой частой причиной развития тромбоза поверхностных вен верхних конечностей является постинъекционное воспаление. Длительные внутривенные вливания, заборы крови, постановка катетеров в вену, нарушение техники выполнения инъекций могут провоцировать воспаление сосудистой стенки. Обычно это состояние является одним из характерных симптомов у людей, употребляющих инъекционные наркотики. Как правило, постинъекционный тромбофлебит редко распространяется на глубокие вены руки и быстро вылечивается.
Второй по распространенности причиной считается тяжелая физическая нагрузка (синдром Педжета-Шреттера, тромбоз усилия). Для этого типа тромбофлебита характерна локализация в глубоких венозных стволах плеча (обычно подключичная или подмышечная вены).
Иногда тромбофлебит развивается после осложненных родов, оперативных вмешательств, аллергических реакций на медикаментозные средства, травм, при длительной фиксации руки после переломов, химиотерапии, после инфекционных болезней или гнойных заболеваний (остеомиелит, флегмона, сепсис). Причем долгая неподвижная фиксация руки и гнойные процессы обычно вызывают поражение глубоких вен.
Признаки тромбоза и воспаления в венах рук
Развитие тромбофлебита поверхностных вен верхних конечностей сопровождается следующими симптомами:
- болезненность по ходу венозного ствола;
- краснота и отечность кожных покровов над веной;
- на ощупь вена, как плотный жгут, утолщена;
- венозные сосуды могут просматриваться под кожей в виде синюшных или багровых лент;
- увеличение и воспаление лимфатических узлов в локтевой или подмышечной областях;
- незначительное повышение температуры;
- нарушение функционирования суставов, расположенных рядом с местом воспаления, из-за значительного болевого симптома.
Симптомы поражения глубоких вен руки несколько отличаются:
- сильная отечность и посинение кисти, предплечья или плеча, в зависимости от уровня воспаления и закупорки;
- болевой симптом и чувство тяжести, распирания в конечности;
- подкожные вены расширены и хорошо заметны;
- движения конечностью и работа суставов затруднены;
- повышение температуры от 38` С и более;
- яркие симптомы общей интоксикации.
Возможно развитие мигрирующего тромбофлебита. Такое состояние характерно для септического поражения крови. В этом случае спонтанно формируются небольшие тромбы, которые закупоривают сосуды. Клинически это проявляется множеством мелких болезненных узелков под кожей, сами кожные покровы красные и раздраженные.
Диагностика поражения вен верхних конечностей
Для назначения правильного лечения необходимо своевременно и в полном объеме проводить диагностические мероприятия. Исследования при тромбофлебите вен рук:
- общий анализ крови, биохимическое исследование и определение показателей свертываемости крови;
- рентгеноконтрастная флебография или флебосцинтиграфия;
- ультразвуковая доплерография или дуплексное ангиосканирование;
- магнитно-резонансная томография.
Способы терапии тромбофлебита рук
Своевременное лечение тромбофлебита позволяет не только снять болезненные симптомы заболевания, но и предотвратить развитие различных осложнений:
- распространение процесса на другие вены;
- отрыв и миграция тромбов с риском закупорки ими сосудов легких;
- венозная гангрена.
Лечением тромбофлебита вен верхних конечностей занимается врач-флеболог или хирург общей практики. Применяется медикаментозная терапия:
- Для снятия воспалительного процесса: антибактериальные препараты, нестероидные противовоспалительные, производные рутина, энзимы.
- Для восстановления текучих свойств крови и рассасывания тромбов: антикоагулянты, корректоры микроциркуляции, энзимы, дезагреганты.
- Для избавления от болевого синдрома: нестероидные противовоспалительные (общего действия или местные формы).
- Для защиты сосудистой стенки и повышения ее тонуса: производные рутина, флеботоники.
Современный способ избавления от закупорки — катетер-управляемый тромболизис. С помощью специальной трубки препарат вводится непосредственно в тромб. Этот метод лечения позволяет убрать целиком тромбические массы.
Кроме того, обязательно назначение компрессионной терапии в виде эластичного бинтования пораженной руки. Также широко применяется физиотерапевтическое лечение: УВЧ, электрофорез или магнитофорез с лекарственными средствами, лечебные ванны, душ Шарко.
Реже, в случае быстрого распространения процесса, формирования больших флотирующих тромбов или захватывания процессом глубоких вен руки, применяют хирургическое лечение:
- склерозирование возного ствола;
- резекция пораженных сосудов;
- тромбэктомия.
Также в некоторых случаях требуется установка специальных фильтров в венозные стволы, улавливающих оторвавшиеся тромбы.
Во время лечения и после важно соблюдать питьевой режим (не менее двух литров жидкости в день для предотвращения сгущения крови), а также исключить употребление алкоголя, консервированной, жирной и копченой пищи, бобовых, капусты. Увеличить в рационе растительные жиры, молочные продукты, овощи.
Профилактика и прогноз
Пациентам, склонным к образованию тромбов или входящих в группу риска по развитию тромбофлебита (частые инъекции, заборы крови, неадекватные физические нагрузки) необходимы профилактические мероприятия:
- активный образ жизни (легкая гимнастика, пешие прогулки, езда на велосипеде или плавание);
- отказ от длительного ношения обуви с высоким каблуком;
- своевременное выявление и лечение варикозного поражения вен.
Хорошо зарекомендовали себя при профилактике тромбофлебита средства народной медицины: настои шиповника, зверобоя или клюквы.
Поражение поверхностных вен лечится достаточно быстро и имеет благоприятный прогноз для выздоровления. Прогноз при заболевании глубоких вен зависит от тяжести процесса и времени начала терапии. Своевременное обращение за медицинской помощью и назначение терапевтических мероприятий на начальных этапах развития тромбофлебита позволят быстро забыть о болезни.
Постинъекционный флебит: симптомы и лечение
Постинъекционный флебит представляет собой процесс воспаления вены на руке или нижней части ноги. Постинъекционное заболевание является осложненной формой флебита, которая возникает в результате неправильного введения иглы катетера в артерию или из-за раздражения от введенного вещества.
Чаще всего встречается развитие флебита верхних конечностей после неправильного введения капельницы.
Постинъекционный флебит так же как и постинфузионный флебит нередко встречается на руке у наркоманов и алкоголиков. Дело в том, что им не всегда ставят капельницы в условиях больницы. Зачастую дома для скорой детоксикации отравляющих веществ больные сами вводят иглу катетера и нарушают оболочку сосуда.
Симптомы заболевания
При флебите, который возникает после инъекций, больного сопровождает общая слабость организма, снижение физической активности. Также в первые дни наблюдаются следующие признаки флебита:
- Через два-три часа после укола участок конечности чересчур утолщается за счет скопления крови и выпячивает наружу. Каждое движение конечностью отзывается болью вены.
- При пальпации чувствуется напряжение в окружающих мягких тканях, при ощупывании чувствуется напряженность, рука или нога становится «деревянной».
- Резкая интенсивная боль в конечности имеет пульсирующий характер. Боль пульсирует в пальцы, плечо или бедро.
После постинъекционного поражения область около вены сильно отекает и припухает.
- На первых сутках место поражения значительно краснеет, а еще через 12 часов рука или нога становится насыщенно бордового оттенка и со временем синеет.
- Через сутки или двое суток отек значительно возрастает. Пораженный участок опухает полностью: отечность пораженного участка вены поднимается до предплечья на руке или до бедра ноги и охватывает окружающие ткани.
- Если не принять меры по устранению симптомов, то на следующий день больной не сможет согнуть конечность: наступить на ногу или согнуть руку на запястье или локте будет невозможным.
- При несвоевременном оказании помощи больному с постинъекционным поражением, а именно на четвертый день наблюдается ярко выраженная гиперемия и инфильтрация стенок сосудов. Постепенно увеличивается температура тела. Через 5-6 часов температура возрастает до 39-40°С.
- На пятые сутки после укола воспаление затрагивает близлежащие (у локтей и подмышек) лимфатические узлы.
- Через шесть-семь дней начинается нагноение сосудистых стенок, воспаление переходит на другие артерии. При этом симптоме медикаментозная терапия уже бессильна, необходима операция по очистке стенок сосудов от гноя.
 Симптомы хронического постинъекционного заболевания выражаются в резких болевых ощущениях пораженной области при активной физической подвижности, у некоторых больных развивается печеночная недостаточность. Поврежденная нога или рука отличаются припухлостью от другой конечности.
Симптомы хронического постинъекционного заболевания выражаются в резких болевых ощущениях пораженной области при активной физической подвижности, у некоторых больных развивается печеночная недостаточность. Поврежденная нога или рука отличаются припухлостью от другой конечности.
Терапевтические процедуры
Лечение постинъекционного заболевания пораженной вены осуществляется консервативным и/или радикальным способом. Чаще всего если пациент обратился за помощью в течение первых трех суток, то удается лечение воспалительного процесса медикаментозным методом.
Лечение проводится обязательно в стационарных условиях под контролем врачей, поскольку высока вероятность развития тромбоэмболии или флегмоны.
Консервативная терапия направлена на антибактериальную обработку и дезинтоксикацию, снятие воспаления, усиление кровотока за счет стабилизации фиброзного изменения стенок вены.
Медикаментозное лечение флебита
- Нестероидные препараты, снимающие воспаление: Ибупрофен, Нимесулид, Бутадион и т.д. Применяются в форме таблеток и мазей местного действия, не более 2-3 раз в день.
- Препараты, усиливающие динамику кровотока: Эскузан, Троксевазин, Гепарин, Гливенол. Лекарства этой группы вводят каждые 5-6 часов.
- Противосвертывающие препараты непрямого действия, направленные на предотвращение появления тромбов: Варфарин, Аспекард. Лекарства помогают уменьшить вязкость кровяного потока.
- Препараты фибринолитического действия, направленные для растворения сгустков тромбов: Стрептокиназ, Урокиназ. Применяются только при ухудшении состояния, когда наблюдается появление сгустков крови (тромбов). Лекарства воздействуют на образовавшийся тромб и помогают снизить концентрацию протромбина.
- Препараты антибактериального действия: Аспирин, Бутадион. Лекарства направлены на снижение риска заражения крови. Как правило, вводятся с помощью иглы катетера напрямую в сосуд.
Противовоспалительные лекарственные средства и антикоагулянты принимаются в виде таблеток, мазей и уколов как внутримышечно, так и внутривенно (иглу катетера вводят в вены другой руки).

При осложнении воспалительного процесса используется эндолимфатическое введение иглы катетера, чтобы лекарственные препараты быстрее воздействовали на область поражения.
Физиотерапия
Также местно накладываются марлевые повязки, пропитанные раствором серебра, и их чередуют с компрессами с Линиментом бальзамическим. Местное лечение чередуется с наложением полуспиртовых компрессов. Однако, если рана не подсыхает, а наоборот размягчаются ее края, то это свидетельствует о возникновении гнойного процесса.
Если больной обратился за помощью на первые или вторые сутки, то допускается применение гипертермических мероприятий. На третьи сутки процесс воспаления усиливается, физиотерапевтические процедуры строго противопоказаны. Они заменяются прикладыванием холода к поврежденной области. Холод не даст развиться воспалительному процессу.
Хирургическое вмешательство
Если медикаментозное лечение постинъекционного заболевания не приносит успеха, начинается нагноение и образование тромба, необходимо оперативное вмешательство. Хирургическая операция проходит под местной анестезией в течение часа.
Операция включает в себя удаление гнойных образований. Для этого, хирург делает надрез вдоль воспаленной вены и иссякает гной и края раны.
После чего пораженная область перевязывается. Наложение швов при подобной операции не нужно, т.к. оно замедлит восстановление окружающей ткани.
Восстановительный период после удаления флебита длится от двух до четырех недель. Пациент чувствует напряженность. Для облегчения болей нужно обеспечить полный покой и конечность положить на возвышенность, чтобы обеспечить отток крови.
На второй-третий день после операции разрешается бинтовать поврежденную конечность. Дважды в день руки заматываются эластичным бинтом: утром после сна и вечером непосредственно перед сном. Бинты снимаются в течение дня, для того чтобы рану обработать мазью.
Постинъекционный флебит – довольно распространенное заболевание при длительной внутривенной терапии. Необходимо помнить, что лечение самостоятельно в этом случае будет только во вред. Любые физиотерапевтические процедуры запрещены, нагревать воспаленное место не допускается. При малейших признаках флебита нужно обратиться к специалисту, который назначит должное лечение.
[smartcontrol_youtube_shortcode key=»флебит» cnt=»8″ col=»2″ shls=»true»]
Лечение постинъекционного флебита вены на руке
В отношении медикаментозного лечения в народе давно бытует мнение, что «одно лечим, другое калечим». И это действительно так, поскольку большинство лекарств имеют ряд побочных эффектов, пагубно влияющих на здоровье. Даже, на первый взгляд, безобидное внутривенное введение лекарственных средств способно привести к воспалению вен. Данный воспалительный процесс носит название постинъекционный флебит. Рассмотрим подробнее, что представляет собой патология, по какой причине воспаляются вены и какие терапевтические методы наиболее эффективны.
Постинъекционное воспаление вен: что это
Постинъекционный, или постинфузионный, флебит — это воспаление венозных стенок, являющееся осложнением внутривенной инъекции или инфузии.
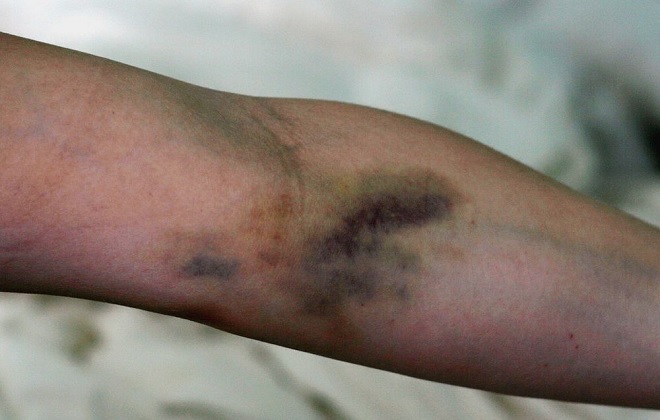
Среди всех разновидностей сосудистой патологии постинъекционный флебит признан самой распространенной формой.
Введение лекарственного средства через вену вызывает спазм сосудов, провоцируя сужение венозного просвета, а также проникновение инфекции, и приводит к воспалению стенок вены. Этот процесс сопровождается значительным замедлением кровообращения, ухудшением химических показателей состава крови, истончением тканей сосудистых стенок, формированием застойных явлений, обнаружением в плазме возбудителей инфекции. Все это увеличивает риск появления кровяных сгустков, приводя к серьезному осложнению флебита – тромбофлебиту.
Для флебита, вызванного инфузией, характерны следующие виды:
- перифлебит — воспаление подкожных тканей в месте повреждения сосуда;
- панфлебит — поражение всех венозных слоев;
- эндофлебит — патологическое изменение внутренней сосудистой оболочки.
Обычно воспаление вен после инъекции локализуется на руках или нижней части ног, однако флебит может развиться на любом участке тела.
Причины воспаления стенок сосудов
Постинъекционный флебит образуется вследствие повреждения вены при внутривенном уколе или катетером, устанавливаемом для проведения инфузий.
Риск развития флебита зависит от множества факторов. Основными среди них являются следующие:
- размер (длина и диаметр) иглы, через которую вводили лекарство;
- использование низкокачественного сырья для изготовления катетера, шприцов;
- установка прибора (катетера) на длительное время;
- несоблюдение санитарных ном при проведении процедуры;
- игнорирование асептических правил;
- неправильно рассчитанная доза и высокая концентрация вводимого лекарственного средства;
- попадание инфекции (кандиды, стрептококки, стафилококки) из-за несоблюдения стерильности.
Кроме того, флебит вены на руке может быть вызван очень быстрым введением лекарственного препарата (особенно растворов кальция/калия хлорида, глюкозы, доксициклина гидрохлорида) или слишком концентрированного вещества.
После катетера, долгое время находящегося в вене, часты случаи попадания инфекции, что еще больше осложняет воспаление и течение флебита.
Согласно статистике развитие флебита на руке чаще всего спровоцировано самостоятельной установкой капельниц дома (при выведении пациентов из запоя, игнорировании стационарного лечения, во время срочной неотложной помощи и др.). В группе риска также находятся люди с наркотической зависимостью, очень часто делающие инъекции в местах, далеких от стерильности. В таких случаях процесс воспаления обычно начинается с поражения внутреннего слоя сосуда (эндофлебита) с дальнейшим прогрессированием патологии.
Как проявляет себя патология
Флебит после капельницы или катетеризации вен заявляет о себе в течение суток после осуществления процедуры и сопровождается следующими симптомами венозного воспаления:
- утолщение за счет скопления крови в месте укола и выпячивание вены наружу (проявляется через 2-3 часа после инъекции;
- боль при движении конечности;
- одеревенение (уплотнение) мягких тканей, обнаруживаемое при пальпации;
- появление резкой пульсирующей боли, отдающей в пальцы, плечо, бедро (в зависимости от того, куда делали уколы);
- отечность и припухлость области инъекции (появляется спустя несколько часов);
- покраснение пораженного места спустя 24 часа, в последующем – появление бордового оттенка и посинение;
- возрастание отечности на 2 сутки, опухание пораженной области, включая окружающие ткани.
Игнорирование выше указанных симптомов флебита приводит к тому, что на 3-4 сутки конечность перестанет сгибаться/разгибаться в коленном/локтевом суставе, развивается гиперемия и инфильтрация сосудистых стенок, увеличивается температура тела (спустя некоторое время может достичь 39-40°С).
В дальнейшем признаки венозного воспаления только усиливаются:
- воспаляются лимфатические узлы в области подмышек и локтей;
- образуется нагноение стенок сосудов, поражая близлежащие артерии.
При такой запущенной стадии флебита назначается операция по иссечению гноя.
Кроме того, постинфузионный флебит протекает на фоне общего недомогания, заметного снижения физической активности, ярко выраженного болевого синдрома.
Диагностические методы
При обнаружении выше указанных симптомов флебита стоит сразу же обратиться в лечебное учреждение. Лечением сосудистых патологий занимается врач флеболог.
Опытный специалист при тщательном визуальном осмотре, на основании жалоб пациента и наличия ярко выраженных признаков постинъекционного флебита сможет поставить диагноз.
Однако для установления точного диагноза при венозном воспалении (часто флебит путают с флегмоной конечностей) необходимы дополнительные обследования:
- общий анализ крови и мочи;
- исследование крови на свертываемость;
- рентгенография и УЗИ пораженного участка.
Выяснение полной клинической картины флебита поможет специалисту назначить своевременное и грамотное лечение, а пациенту избежать тяжелых осложнений венозного воспаления.
Способы лечения флебита
Лечение постинъекционного флебита в основном проводится с помощью консервативной терапии, однако в сложных случаях прибегают к более радикальным способам — хирургическому вмешательству.
Выбор метода лечения при флебите напрямую зависит от того, сколько времени прошло с момента обнаружения первых признаков венозного воспаления. Если пациент обратился ко врачу на 1-3 сутки с начала развития флебита, применяется медикаментозный способ лечения.
Во избежание осложнений воспаления венозных стенок (флегмоны/тромбоэмболии) лечение постинфузионного флебита проводится в условиях стационара под обязательным контролем сосудистого хирурга, особенно если обнаруживается острый период болезни.
Консервативное лечение при флебите назначается с целью антибактериальной обработки и дезинтоксикации пораженного места, а также купирования очага воспаления, усиления циркуляции крови и восстановления венозных стенок.
Для лечения постинъекционного флебита назначаются лекарственные препараты:
- нестероидные противовоспалительные средства — Ибупрофен, Бутадион, Нимесил и т.п.;
- ангиопротекторы, укрепляющие сосуды и усиливающие кровоток – Троксевазин, Гепарин;
- антикоагулянты непрямого действия для уменьшения вязкости крови и предотвращения образования тромбов — Аспекард, Варфарин;
- фибринолитики для растворения кровяных сгустков (при осложненном течении) – Урокиназа, Стрептокиназа;
- антибактериальные препараты — сульфаниламиды, тетрациклины, макролиды – для исключения риска заражения крови.
Лечение флебита с помощью выше обозначенных лекарственных средств осуществляется с помощью таблеток, препаратов местного применения (мазей/гелей/кремов), а также внутримышечных и внутривенных инъекций.
Если очень сильное воспаление при флебите, то прибегают к эндолимфатическому введению иглы катетера для ускорения лечебного действия препаратов.
В качестве местных лекарств для устранения флебита практикуют марлевые повязки с раствором серебра, гепариновой мазью, полуспиртовых компрессов.
При раннем обращении по пациента (на 1-2 сутки) по поводу флебита часто назначают физиотерапевтические процедуры. Однако при усилении воспаления вен (обычно на 3 сутки) гипертермические процедуры строго противопоказаны. Разрешается прикладывание холода на область повреждения.
При неэффективности медикаментозного лечения при флебите прибегают к хирургическому методу. Это происходит, когда пораженная область еще больше воспаляется, начинается нагноение и формирование кровяных сгустков. Операция при флебите вен на руках выполняется в стационаре при местном обезболивании и сводится к удалению образовавшихся гнойников. Восстановительный период после подобной манипуляции длится около 2-3 недель.
Врачи рекомендуют на второй день после операции обматывать конечность эластичным бинтом, а также обеспечить покой и класть на возвышение пораженную руку (ногу).
Обратите внимание, что если сделан хирургический надрез, то физиотерапевтические процедуры для лечения воспаления вен на руках запрещены.
Игнорирование лечения постинфузионного флебита или самолечение недопустимо, так как возможно осложнение процесса воспаления, угрожающее смертью пациента.
Народные способы лечения
Для ускорения процесса выздоровления при постинъекционном флебите часто используют средства нетрадиционной медицины — мази и компрессы на основе компонентов растительного происхождения. Однако лечение воспаления сосудистых стенок можно осуществлять только после консультации с врачом и тестирования на отсутствие аллергической реакции.
Предлагаем воспользоваться самыми эффективными рецептами, купирующими венозное воспаление:
- Медовый компресс. Смажьте жидким медом область воспаления и обмотайте натуральной тканью (лен, ситец).
- Прикладывание капустного листа. Тщательно вымытый и ошпаренный кипятком капустный лист сомните, намажьте медом и приложите к месту воспаления. Зафиксируйте бинтом.
- Отвар из свекольной ботвы хорошо снимает воспаление. 50 г высушенного листа красной свеклы залейте 1 л кипящей воды. Дайте настояться в течение часа. Принимайте по утрам на голодный желудок по 150 мл настоя.
- Отвар из листьев смородины или рябины. Заваренное выше указанным способом сырье принимайте при венозном воспалении 2-3 раза в день по 100 мл.
Обратите внимание, что средства народной медицины при воспалении сосудистых стенок после инъекции являются дополнительными мерами профилактики и не способны заменить основное лечение флебита с помощью лекарственных препаратов.
Профилактические меры
От постинъекционной формы флебита не застрахован ни один пациент. Поэтому каждый человек должен ответственно относиться к состоянию своего здоровья и вести здоровый образ жизни.
Что делать, чтобы избежать образования флебита. Для профилактики сосудистых воспалений врачи рекомендуют следующие мероприятия:
- регулярные прогулки на свежем воздухе в любое время года;
- отказ от вредных привычек;
- ежедневные физические нагрузки (пробежки, гимнастические элементы, аэробная и кардионагрузка);
- соблюдение принципов правильного питания;
- исключение из рациона жирной, соленой, острой пищи;
- соблюдение режима дня (обязателен полноценный отдых и сон).
Если вы проходите лечение с применением внутривенных уколов и капельниц, смазывайте место введения иглы венотониками (Венорутон, Троксевазин и др.) для профилактики воспаления сосудистых стенок.
Помните о том, что флебит не прощает легкомысленного отношения. Поэтому при подозрении на венозное воспаление, сразу обращайтесь за помощью к специалистам. Вовремя принятые меры по устранению флебита гарантируют полное выздоровление.
Источники: http://sosudpro.ru/bolezni/tromboflebit/verhnix-konechnostej.html, http://otekhelp.ru/obshhie/postinektsionnyj-flebit.html, http://krov.expert/zabolevaniya/postinektsionnyj-flebit.html

