Российские рекомендации тромбоз глубоких вен
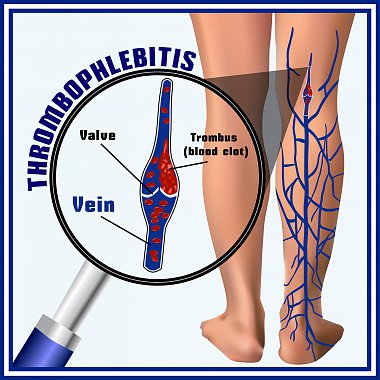
Варикотромбофлебит
Термином «варикотромбофлебит» обозначают тромботическое поражение варикозно-трансформированных поверхностных вен. В большинстве случаев он является осложнением ВБ, реже возникает при ПТБ.
Тромботический процесс в поверхностных венах мо- жет сопровождаться поражением глубоких вен. Это возможно вследствие распространения тромбоза через сафенофеморальное или сафенопоплитеальное соустье, через перфорантные вены, а также за счет симультанного формирования тромба в любом венозном сегменте как больной, так и визуально здоровой конечности.
Клинические варианты
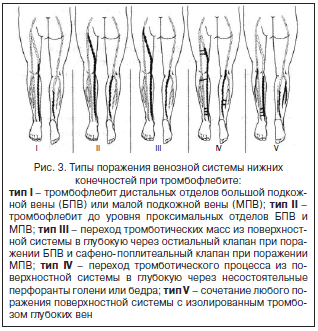
Тип I. Тромбоз дистальных отделов БПВ или МПВ или их притоков. Тромботический процесс локализуется дистальнее коленного сустава при поражении БПВ и ниже сафенопоплитеального соустья при поражении МПВ. Угроза эмболии легочных артерий отсутствует. В дальнейшем тромбофлебит стихает или переходит в один из следующих типов.
Тип II. Тромбоз распространяется до сафенофеморального или сафенопоплитеального соустья, не переходя на бедренную/подколенную вену. Непосредственной угрозы эмболизации легочного артериального русла еще нет, но она становится реальной в ближайшее время при проксимальном распространении тромбоза.
Тип III. Тромбоз через устье поверхностной вены переходит на глубокую венозную систему. Верхушка такого тромба, как правило, первоначально носит неокклюзивный характер и свободно располагается в кровотоке бедренной или подколенной вены. Тромб фиксирован к венозной стенке лишь в проксимальном отделе подкожной вены. Угроза легочной эмболии, в том числе и фатальной, очень велика. В дальнейшем подобный тромб превращается в эмбол или становится пристеночным или окклюзивным тромбом магистральной глубокой вены. Дальнейшее распространение тромбоза по глубокой ве- нозной системе в проксимальном и дистальном направле- ниях ведет к развитию протяженной окклюзии бедренно- подвздошного сегмента.
Тип IV. Тромбоз не распространяется на приустьевые отделы, но через несостоятельные перфорантные вены голени или бедра переходит на глубокую венозную систему. Наличие или отсутствие угрозы легочной эмболии зависит прежде всего от характера тромба (флотирующий, пристеночный или окклюзивный) в глубокой венозной магистрали.
Тип V. Любой из перечисленных вариантов тромбофлебита сочетается с изолированным симультанным тромбозом глубоких вен как пораженной, так и контралатеральной конечности.
Клиническая диагностика
— боль по ходу тромбированных вен, ограничивающая движения конечности;
— полоса гиперемии в проекции пораженной вены;
— при пальпации – шнуровидный, плотный, болезненный тяж;
— местное повышение температуры, гиперестезия кожных покровов;
— в ряде случаев отмечаются гипертермия до 38,0 о С, недомогание, озноб.
Обследуя больного с подозрением на тромбофлебит, следует обязательно осмотреть обе нижние конечности, так как возможно двустороннее сочетанное поражение как поверхностных, так и глубоких вен в разных комбинациях. Помимо выявления симптомов тромбофлебита, необходимо целенаправленно выявлять симптомы, указывающие на тромбоэмболию артерий малого круга крово- обращения.
Ценность физикального исследования для точного установления протяженности тромбоза поверхностных вен невелика в связи с тем, что истинная его распространенность в проксимальном направлении часто на 15— 20 см превышает клинические определяемые признаки тромбофлебита. У значительной части пациентов переход тромботического процесса на глубокие венозные маги- страли протекает бессимптомно.
Инструментальная диагностика
Основным методом диагностики служит ультразвуковое дуплексное ангиосканирование. Метод позволяет оценить состояние стенок и просвета вен, наличие в них тромботических масс, характер тромба (окклюзивный, пристеночный, флотирующий), его дистальную и проксимальную границы, проходимость глубоких и перфорантных вен и ориентировочно судить о давности процесса.
В стандартный объем ультразвукового ангиосканирования обязательно должно входить исследование поверхностных и глубоких вен как пораженной тромбофлебитом, так и контралатеральной конечности для исключения симультанного тромбоза, часто протекающего бессимптомно. Глубокое венозное русло осматривают на всем протяжении, начиная от дистальных отделов голени до уровня паховой связки, а если не препятствует кишечный газ, то исследуют сосуды илиокавального сегмента.
Рентгеноконтрастная ретроградная флебография целесообразна в редких случаях, при распространении тромбоза выше проекции паховой связки, когда невозможна визуализация верхушки тромба с помощью ультразвукового ангиосканирования.
Лабораторная диагностика
Роль лабораторной диагностики при варикотромбофлебите невелика. Маркеры тромбообразования (D-димер, растворимые фибрин-мономерные комплексы, тромбин-антитромбиновый комплекс, фибринопептид А) не позволяют определить уровень тромбофлебита и оценить вероятность легочной эмболии.
Показания к госпитализации
Показаниями к госпитализации являются:
— первичная локализация тромбофлебита на бедре при поражении БПВ;
— первичная локализация тромбофлебита в верхней трети голени при поражении МПВ;
— распространение тромбоза из дистальных отделов в указанные сегменты, несмотря на проводимую терапию (восходящий тромбофлебит);
— симптомы тромбоза глубоких вен;
— симптомы тромбоэмболии легочных артерий.
Пациентов с варикотромбофлебитом следует госпитализировать в отделения сосудистой хирургии. Если это невозможно, допустима госпитализация в общехирургический стационар, располагающий хирургами, прошедшими усовершенствование по флебологии или сосудистой хирургии, и оборудованием для выполнения ультразвукового ангиосканирования.
Лечебная тактика
В большинстве случаев при тромбозе поверхностных вен на фоне ВБ целесообразна более активная хирургическая тактика.
Консервативное лечение
Консервативное лечение должно включать следующие основные компоненты:
1) активный режим;
2) эластичную компрессию нижних конечностей:
— эластичное бинтование, медицинский трикотаж в течение 7—10 сут круглосуточно,
затем — медицинский трикотаж (чулки или колготы) II компрессионного класса в дневное время;
3) системную фармакотерапию:
— неспецифические противовоспалительные средства — кетопрофен, диклофенак и другие (назначают в первые 3 дня парентерально 1—2 раза в сутки, затем переходят на ректальные свечи; продолжительность терапии: 7—10 сут);
— флеботоники (производные рутозида или троксерутина, микронизированная очищенная флавоноидная фракция);
4) местное лечебное воздействие на пораженную конечность:
— локальная гипотермия 5—6 раз в сутки по 25— 30 мин в течение 3 дней;
— гели, содержащие гепарин и нестероидные противовоспалительные средства (чередовать) 4 раза в день.
В тех случаях, когда применение антикоагулянтов может быть адекватно контролируемо, они должны быть использованы вне зависимости от того, подвергается пациент оперативному лечению или нет. Парентеральные антикоагулянты (при отсутствии противопоказаний к гепарину) в лечебных дозах абсолютно показаны при симультанном тромбозе глубоких вен, варикотромбофлебите на фоне ПТБ, при восходящих формах варикотромбофлебита.
Возможны следующие варианты антикоагулянтной терапии:
— совместное лечение низкомолекулярным (далтепарин, фраксипарин, эноксапарин) или нефракционированным гепарином в лечебной дозировке и антивитамином К (варфарин) не менее 5 сут, затем по достижении терапевтических значений Международного нормализованного отношения (2,0—3,0) — продолжение терапии антивитамином К не менее 4 нед;
— лечение низкомолекулярным гепарином в лечеб- ной дозе в течение 10—14 сут, затем в промежуточной дозе (75% от лечебной) не менее 4 нед;
— после выполнения пациенту кроссэктомии или флебэктомии по поводу восходящего варикотромбофлебита назначают низкомолекулярный или нефракционированный гепарин в профилактических дозировках для высокого риска на срок не менее 7 сут.
В амбулаторных условиях при наличии диагностической базы можно использовать низкомолекулярные гепарины у комплаентных больных без тяжелой соматической патологии.
Во время лечения антикоагулянтами не следует использовать пероральные нестероидные противовоспалительные препараты, поскольку их одновременное назначение повышает риск кровотечения.
Оперативное лечение
Флебэктомия предполагает не только ликвидацию угрозы развития глубокого венозного тромбоза и легочной эмболии, но и удаление всех варикозно-расширенных (тромбированных и нетромбированных) вен с перевязкой несостоятельных перфорантов. Может быть выполнена у соматически не отягощенных пациентов в первые 2 нед заболевания. В более поздние сроки плотный воспалительный инфильтрат в зоне варикотромбофлебита препятствует малотравматичному удалению пораженных вен.
Стволовую флебэктомию на бедре (ограниченная флебэктомия) целесообразно выполнять при длительном (более 2 нед) течении тромбофлебита на голени, который в дальнейшем принял восходящий характер и распространился на бедро. В таких условиях следует воздержаться от травматичного вмешательства на венах голени.
Кроссэктомия (операция Троянова—Тренделенбурга) — высокая перевязка БПВ (или МПВ) с обязательным лигированием всех приустьевых притоков и иссечением ствола поверхностной магистрали в пределах операционной раны. Это минимально необходимое вмешательство при остром варикотромбофлебите. Операция выполняется больным любой категории. Обычно ее проводят под местной анестезией.
Тромбэктомию из глубокой вены выполняют при распространении тромбоза за пределы сафенофеморального/ сафенопоплитеального соустья. Выбор доступа и метода тромбэктомии определяется уровнем расположения проксимальной части тромба.
Тромбэктомию из перфорантной вены выполняют при тромбозе перфоранта. Показанием для перевязки поверхностной бедренной вены является симультанный эмболоопасный тромбоз бед ренно-подколенного сегмента.
Имплантация кавафильтра — пликация нижней полой вены. Показанием для данного вмешательств служит эмболоопасный (симультанный или развившийся в результате прогрессирования восходящего варикотромбофлебита) илиокавальный тромбоз.
Современные аспекты лечения пациентов с острым тромбофлебитом поверхностных вен нижних конечностей
Автор: Черняков А.В. (ФГБОУ ВО «РНИМУ им. Н.И. Пирогова» Минздрава России, Москва; ГБУЗ «ГКБ № 15 им О.М. Филатова» ДЗ г. Москвы )
Для цитирования: Черняков А.В. Современные аспекты лечения пациентов с острым тромбофлебитом поверхностных вен нижних конечностей // РМЖ. 2016. №8. С. 519-522
Статья посвящена современным аспектам лечения пациентов с острым тромбофлебитом поверхностных вен нижних конечностей
 5220 0
5220 0
Тромбофлебит поверхностных вен нижних конечностей является заболеванием, с которым в той или иной степени встречается врач любой клинической специальности. Это связано с тем, что тромбоз и воспаление в подкожных венах может быть как самостоятельным заболеванием, так и осложнением какого-либо патологического процесса, сопровождающегося явлениями гиперкоагуляции.
Следует отметить, что явления тромбоза и воспаления венозной стенки при тромбофлебитах в большинстве случаев идут параллельно и поддерживают друг друга, а в патогенезе развития заболевания достаточно сложно выделить инициирующий фактор [1].
Причины развития тромбофлебита поверхностных вен
Самой частой причиной тромбофлебита поверхностных вен нижних конечностей является варикозная болезнь, приводящая к нарушению венозной гемодинамики и дистрофическим изменениям в стенках вен. При этом расширение диаметра вен, их варикозная трансформация, недостаточность клапанов приводят к появлению турбулентного характера тока крови по измененным венам, а развивающиеся повреждения интимы венозного сосуда на фоне персистирующего воспалительного процесса создают условия для развития тромботического процесса. Таким образом, при варикозной болезни вен нижних конечностей присутствуют два фактора тромбообразования из триады Вирхова: замедление скорости кровотока и нарушение целостности сосудистой стенки.
Третий фактор триады – повышенная свертываемость крови – может приводить к развитию тромботического процесса как в поверхностных, так и в глубоких венах. Гиперкоагуляционные состояния развиваются также вследствие различных приобретенных и врожденных факторов.
Одной из серьезных причин развития тромбофлебитов являются хирургические вмешательства, при которых отмечаются нарушение сосудистой стенки и выброс большого количества тканевого фактора в кровоток. Поэтому профилактика развития венозных тромбоэмболических осложнений в пери- и послеоперационном периоде является одной из важнейших и актуальных задач в современной хирургии.
К этой же группе причин можно отнести постинъекционные тромбофлебиты, развивающиеся в местах пункции поверхностных вен при внутривенных вливаниях и различных внутрисосудистых манипуляциях (коронарография, имплантация кава-фильтра и т. д.). Также следует отметить тромбофлебиты у пациентов, страдающих внутривенной формой наркомании.
Повышение свертываемости крови отмечается при применении ряда фармакологических препаратов. Например, прием оральных контрацептивов увеличивает риск развития тромбозов и тромбофлебитов приблизительно в 5 раз [2].
Венозные тромбозы и тромбофлебиты часто развиваются у больных c злокачественными новообразованиями, а возникновение венозного тромбоза осложняет противоопухолевое лечение и ухудшает выживаемость пациентов. В 1865 г. Armand Trousseau установил, что злокачественная опухоль способствует специфической предрасположенности крови больного к гиперкоагуляции даже при отсутствии воспалительных изменений [3]. В последующем W.H. Geerts еt al. установили, что онкологическое заболевание повышает риск венозных тромбозов в 4–7 раз [4].
Ожирение, врожденное или приобретенное, также является фактором, повышающим риск развития венозных тромбозов. Так, в работе P.D. Stein et al. говорится о повышении риска развития венозных тромбозов при увеличении индекса массы тела свыше 25 кг/м2 [5].
Наряду с ожирением явления гиперкоагуляции развиваются у пациентов с антифосфолипидным синдромом. При этом антитела к фосфолипидам выявляются у 3% пациентов, перенесших первичный эпизод венозного тромбоза [6].
К серьезным факторам, повышающим риск развития венозных тромбоэмболических осложнений, относятся наследственные тромбофилии. Первые данные об этих состояниях были опубликованы в 1965 г., когда норвежский исследователь О. Эгеберг описал семью, в которой было выявлено снижение уровня антитромбина III в плазме крови. Позже американский ученый Дж. Гриффин выявил пациентов с дефицитом протеина С, который инактивирует факторы Va, VIIIa и активирует фибринолиз. Гомозиготный дефект протеина С не совместим с жизнью [7]. В 1984 г. Ч. Эсмон и П. Компо описали предрасположенность к тромбозам у пациентов с дефицитом протеина S, являющегося кофактором протеина С [8]. В 1993 г. Дальбеком выявлена неспособность крови пациента реагировать на активированный протеин С в результате генетического дефекта. В дальнейшем эта мутация получила название «болезнь фактора V Лейден» [9]. В настоящее время наиболее часто встречаемыми наследственными факторами тромбофилии выступают мутация фактора V – «лейденовская мутация» (4–5%), дефицит протеина С (0,2–0,4%), дефицит протеина S (0,2%), дефицит антитромбина III (0,02%) [10].
Клиническая картина и диагностика тромбофлебитов поверхностных вен
Ведущим синдромом в клинике поверхностного тромбофлебита является воспаление, которое проявляется покраснением, инфильтрацией и отеком мягких тканей над пораженной веной. Отмечается достаточно выраженный болевой синдром. Яркость картины зависит от объема поражения: при воспалении небольших притоков процесс может быть субклиническим, а при поражении крупных стволов – ярко выраженным (рис. 1). В некоторых случаях воспалительный процесс может иметь характер абсцедирующего, что встречается у ослабленных пациентов и страдающих внутривенной формой наркомании.
Несмотря на яркую клиническую картину тромбофлебита, необходимо использование инструментальных методов исследования для подтверждения диагноза и проведения дифференциальной диагностики. В настоящее время «золотым стандартом» в обследовании пациентов с тромбофлебитами вен является ультразвуковое ангиосканирование (УЗАС) [11], что обусловлено поверхностным расположением исследуемых венозных структур, малоинвазивностью, экономичностью метода, отсутствием лучевой нагрузки. К задачам метода относятся верификация диагноза тромбофлебита или выявление другой патологии, оценка уровня поражения и динамики процесса. Тромботические массы в пораженной вене в ходе УЗАС регистрируются на 15–20 см проксимальнее границы гиперемии и инфильтрации.
Во время проведения исследования в В-режиме используется методика периодической компрессии. При этом отмечается полное сжимание непораженной и отсутствие компрессии пораженной тромбофлебитом вены.
Однако в случае присутствия «свежего», мягкого тромба в просвете вены проба с компрессией будет иметь ложноотрицательный характер. В этом случае необходимо дополнительное использование режима цветового допплеровского кодирования для определения наличия кровотока в исследуемой вене (рис. 2).
Также УЗАС позволяет провести дифференциальную диагностику и выявить другую патологию, не связанную с заболеваниями вен (лимфангоит, лимфаденопатия, абсцессы и гематомы) [12].
Тактика лечения пациентов с острыми тромбофлебитами
Тактика лечения пациентов с острыми тромбофлебитами поверхностных вен нижних конечностей включает консервативную терапию и хирургические операции. При этом в основе выбора объема лечения лежит вид пораженной вены, уровень проксимальной границы, вовлеченность в процесс глубоких вен.
В зависимости от уровня и объема поражения венозной системы, согласно А.И. Кириенко [1], выделяют 5 типов варикотромбофлебита нижних конечностей (рис. 3).

Консервативная терапия у пациентов с тромбофлебитами поверхностных вен нижних конечностей направлена на препятствование распространению тромбофлебита в проксимальные отделы и поражению глубоких вен, на ослабление признаков воспаления и болевого синдрома. Основными компонентами терапии являются эластическая компрессия, антикоагулянты, обезболивающие и противовоспалительные препараты, ангиопротекторные и венотонические средства.
Целью применения эластической компрессии является уменьшение объема венозного русла нижних конечностей, приводящее к снижению ее патологической венозной «емкости» и улучшению работы мышечно-венозной помпы голени. При этом уменьшение диаметра компрессированной вены восполняет недостаточность клапанного аппарата, ведет к увеличению скорости и уменьшению вязкости крови. Также следует отметить, что при повышении тканевого давления усиливается всасывание внеклеточной жидкости в сосудах микроциркуляторного русла и спадает отек. Для проведения эластической компрессии желательно применение специального трикотажа II степени компрессии или эластических бинтов. В течение 7–10 сут от начала заболевания необходимо круглосуточное применение эластической компрессии, в дальнейшем – только в дневное время.
Назначать антикоагулянтные препараты пациентов с тромбофлебитами поверхностных вен нижних конечностей нужно осторожно, т. к. данное лечение требует тщательного контроля для предотвращения развития кровотечений. Если по каким-либо причинам невозможно проведение экстренной операции, всегда необходимо использовать антикоагулянты в лечении пациентов: с варикотромбофлебитом и сочетанным поражением глубоких вен нижних конечностей (тип III–V); тромбофлебитом, развившимся на фоне посттромбофлебитической болезни; восходящим тромбозом поверхностных вен (тип II) [1]. Также, согласно Российским клиническим рекомендациям по диагностике, лечению и профилактике венозных тромбоэмболических осложнений (ВТЭО) 2016 г., антикоагулянтную терапию необходимо применять в лечении пациентов со спонтанным тромбозом поверхностных вен нижних конечностей [13]. Препаратами выбора лечения таких пациентов являются фондапаринукс или низкомолекулярные гепарины, применяемые в профилактических или промежуточных дозах (50–75% от лечебной). Длительность применения может составлять до 1,5 мес.
Не рекомендуется применение новых оральных антикоагулянтов (дабигатран, ривароксабан) у пациентов с острыми тромбофлебитами поверхностных вен нижних конечностей ввиду отсутствия доказательств эффективности и безопасности этих препаратов, подтвержденных клиническими испытаниями [13].
Для купирования болевого синдрома у пациентов с варикотромбофлебитом необходима терапия нестероидными противовоспалительными средствами (НПВС). Их применение возможно как в виде инъекций, так и местно в виде различных мазей и гелей. При этом не рекомендуется применение мазевых компрессов, поскольку это затрудняет теплоотдачу, повышает местную температуру и приводит к прогрессированию воспалительной реакции. При парентеральном введении препаратов следует помнить об увеличении риска развития кровотечений при антикоагулянтной терапии. В этом случае предпочтение следует отдавать таблетированным формам НПВС. Средняя длительность проведения противовоспалительной терапии у пациентов составляет 7–10 сут.
В целях снижения проницаемости венозной стенки, увеличения ее эластичности и уменьшения отека у пациентов с острыми тромбофлебитами поверхностных вен нижних конечностей широко применяются венотонические препараты. Наиболее часто используются производные рутозида, троксерутина и микронизированный диосмин. Также эффективно у пациентов с острым варикотромбофлебитом применение L-лизина эсцината, являющегося смесью тритерпеновых сапонинов конского каштана. Его основной эффект – снижение проницаемости, ломкости и воспаления сосудистой стенки за счет мембраностабилизирующей активности, снижающей высвобождение аутолитических ферментов мембраны клеток. Противоотечный эффект препарата связан с торможением активности серотонина и брадикинина и протективным влиянием на капилляры. Помимо местного, L-лизина эсцинат обладает общим противовоспалительным эффектом, стимулируя выброс глюкокортикоидов корой надпочечников. При этом противовоспалительная активность препарата не сочетается с гемолитическим эффектом. Рекомендуемая схема применения L-лизина эсцината: 5 мл 0,1% раствора разводят в 50 мл 0,9% раствора хлорида натрия и вводят внутривенно капельно в течение 5–7 дней. Доза препарата и длительность курса может быть увеличена в зависимости от тяжести заболевания, массы тела, возраста пациента и динамики терапевтического эффекта. В случае предшествующей назначению L-лизина эсцината длительной терапии антикоагулянтами или при одновременном назначении L-лизина эсцината и антикоагулянтов необходимо проводить коррекцию дозы последних под контролем протромбинового индекса.
Применение антибактериальных препаратов у пациентов с острым тромбофлебитом поверхностных вен в настоящее время признано нецелесообразным, что связано с асептическим характером процесса.
Показанием к проведению оперативного лечения у пациентов с варикотромбофлебитом вен нижних конечностей служит наличие признаков эмболоопасности, которая развивается при типах II и III заболевания.
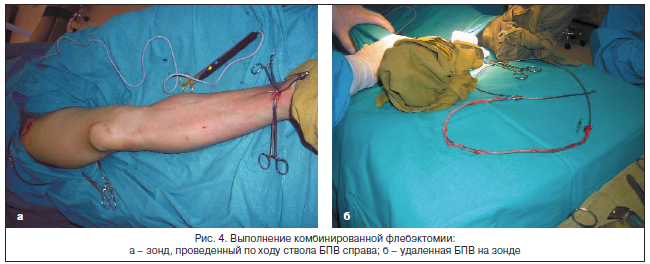
При распространении тромботического процесса в БПВ на остиальный клапан стандартной операцией является кроссэктомия, включающая перевязку ствола и притоков пучка Дельбе, выполненная в срочном порядке. В случае длительности процесса менее 10–14 сут и отсутствия сопутствующей патологии возможно проведение радикальной операции в объеме комбинированной флебэктомии (рис. 4).
Если МПВ поражена до уровня сафено-поплитеального клапана, выполняется перевязка устья вены у места отхождения последней от подколенной вены. При проведении данной операции необходимо опасаться травмирования малоберцового нерва, располагающегося латеральнее и несколько выше сафено-поплитеального соустья.
При переходе тромботического процесса через остиальный клапан (тип III) и наличии признаков флотации в просвете общей бедренной вены пациенту необходима экстренная операция в объеме венотомии, тромбэкстракции из просвета глубокой вены и кроссэктомии.
Осложнения у пациентов с варикотромбофлебитами вен нижних конечностей
В 10% случаев у больных с острым тромбофлебитом поверхностных вен нижних конечностей возникают различные осложнения, которые можно разделить на 3 группы.
К 1-й группе относятся осложнения, связанные с распространением процесса в проксимальные отделы, переходом на глубокие вены конечности, развитием тромбоэмболии легочной артерии (ТЭЛА).
Во 2-ю группу можно отнести осложнения, связанные с ошибками проводимой антикоагулянтной терапии и проявляющиеся в виде различных кровотечений (желудочно-кишечные, носовые, маточные и т. д.).
Осложнения, развивающиеся во время операции или послеоперационном периоде, составляют 3-ю группу. К ним относятся интраоперационные кровотечения при повреждении близлежащих артерий и вен, ранение проходящих рядом нервных стволов. В ближайшем и отдаленном послеоперационных периодах возможно развитие гематом, сером или длительная лимфорея при повреждении крупных лимфатических сосудов в паховых областях.
Таким образом, острый восходящий тромбофлебит является заболеванием с яркой клинической картиной и широким спектром возникающих осложнений, связанных как с самим процессом, так и с методами его лечения. Недооценка этих факторов при кажущейся простоте заболевания может привести к серьезным последствиям.
Амбулаторное лечение тромбоза глубоких вен нижних конечностей. Новые возможности и перспективы Текст научной статьи по специальности «Медицина и здравоохранение»
Аннотация научной статьи по медицине и здравоохранению, автор научной работы — В. Ю. Богачев, Б. В. Болдин, С. В. Родионов, О. В. Дженина
В статье рассматриваются современные подходы к лечению неэмболоопасного тромбоза глубоких вен . Опираясь на данные международных рандомизированных контролируемых исследований, а также обновленные российские и зарубежные рекомендации, авторы делают вывод о возможности, целесообразности и безопасности амбулаторного лечения пациентов с дистальным тромбозом глубоких вен с помощью новых антикоагулянтов, назначаемых per os.
Похожие темы научных работ по медицине и здравоохранению , автор научной работы — В. Ю. Богачев, Б. В. Болдин, С. В. Родионов, О. В. Дженина,
OUTPATIENT TREATMENT OF DEEP VEIN THROMBOSIS OF LOWER EXTREMITIES. NEW CHANCES AND PROSPECTS
The article tells about the current approaches to the treatment of deep vein thrombosis without the risk for embolism. Based on the findings of the global randomized controlled trials, as well as the updated Russian and international recommendations, the authors confirm the possibility, feasibility and safety of outpatient treatment of people with distal deep vein thrombosis with new anticoagulants administered per os.
Текст научной работы на тему «Амбулаторное лечение тромбоза глубоких вен нижних конечностей. Новые возможности и перспективы»
B.Ю. БОГАЧЕВ1,2, д.м.н., профессор, Б.В. БОЛДИН1, д.м.н., профессор,
C.В. РОДИОНОВ1, д.м.н., профессор, О.В. ДЖЕНИНА2, к.м.н.
Амбулаторное лечение тромбоза глубоких вен нижних конечностей. Новые возможности и перспективы
В статье рассматриваются современные подходы к лечению неэмболоопасного тромбоза глубоких вен. Опираясь на данные международных рандомизированных контролируемых исследований, а также обновленные российские и зарубежные рекомендации, авторы делают вывод о возможности, целесообразности и безопасности амбулаторного лечения пациентов с дистальным тромбозом глубоких вен с помощью новых антикоагулянтов, назначаемых per os.
Ключевые слова: тромбоз глубоких вен, ТГВ, ривароксабан, тромбоэмболия легочной артерии, ТЭЛА.
Острый тромбоз глубоких вен (ТГВ), чреватый развитием тромбоэмболии легочной артерии (ТЭЛА) или посттромботичес-кого синдрома (ПТС), ежегодно дебютирует в 1—3 случаев на 1 000 человек.
В Российской Федерации, согласно официальным данным, каждый год регистрируется около 80 000 новых эпизодов ТГВ. Следует подчеркнуть, что эта статистика касается лишь верифицированных случаев, в то время как зарубежные и российские эксперты считают, что истинная частота ТГВ в 2,5—3 раза выше [1, 2]. До настоящего времени диагноз острого ТГВ, как гром среди ясного неба, пугал не только врачей стационаров, но и прежде всего амбулатор-но-поликлинического звена, которые, опасаясь развития фатальной ТЭЛА, абсолютное большинство таких пациентов экстренно госпитализировали в специализированный стационар, как правило, хирургического профиля, для оценки тромбоэм-болической опасности и проведения
антикоагулянтной терапии [2]. Согласно действующим медико-экономическим стандартам, длительность пребывания в стационаре больного с ТГВ составляет 14 дней. В течение этого времени пациенту, наряду с регламентируемыми обследованиями, проводят антикоагулянт-ную терапию, как правило, нефрак-ционированным гепарином (НФГ) и подбирают адекватные дозы антагонистов витамина «К» (АВК). При этом большинство врачей, не взирая на характер ТГВ и его локализацию, по-прежнему рекомендует постельный или полупостельный режим, опасаясь миграции тромба в легочное артериальное русло. Между тем огромное количество рандомизированных клинических исследований (РКИ), проведенных в нашей стране и за рубежом, убедительно доказывает, что иммобилизация не только не предотвращает, а наоборот, увеличивает риск ТЭЛА и дальнейшее нарастание уровня тромбоза [3].
Внедрение в клиническую практи-
ку методики компрессионной ульт-расонографии позволило с близкой к 100% достоверностью диагностировать, определять характер и проводить динамическое наблюдение за ТГВ, локализованным ниже паховой складки. Оказалось, что у 50% пациентов ТГВ локализован в дистальных отделах конечности, а рост тромба в проксимальном направлении первые 2 недели, даже в отсутствии антикоагулянтной терапии, отмечается лишь в 15% случаев. Что касается риска ТЭЛА, то клинически манифестирующие формы при ТГВ дис-тальной локализации встречаются только у 1—2% таких пациентов. Иными словами, как минимум половина больных с ТГВ не нуждается в длительной госпитализации, а может проходить не только долечивание, но и полное лечение вне стационара [4]. Таким образом, амбулаторное лечение возможно в случаях дистальных или сегментарных неэмболоо-пасных ТГВ при отсутствии известных противопоказаний (табл. 1). До недавнего времени сдерживающим фактором амбулаторного лече-
1 Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Москва.
2 Первый флебологический центр, Москва.
ТАБЛИЦА 1. Абсолютные и относительные противопоказания для амбулаторного лечения ТГВ
• Активное кровотечение или его высокий риск (недавнее хирургическое вмешательство), заболевания печени (МНО > 1,5); • ТЭЛА с гемодинамическими или респираторными нарушениями; • Гепарин-индуцированная тромбоцитопения в анамнезе; • Социальные факторы, негативно влияющие на безопасность амбулаторного лечения; • Невозможность регулярного УЗ контроля • Количество тромбоцитов 65 лет Возраст > 75 лет Кровотечение в анамнезе Рак
Рак с метастазами Почечная недостаточность Печеночная недостаточность Тромбоцитопения Инсульт в анамнезе Сахарный диабет Анемия
Недостаточный контроль антикоагулянтной терапии
Сопутствующие заболевания и снижение функциональных возможностей
Недавно перенесенное хирургическое вмешательство
Прием нестероидных противовоспалительных препаратов Низкий риск (факторов риска кровотечений нет) = риск большого кровотечения 0,8%/год
Умеренный (один фактор риска) = риск большого кровотечения 1,6%/год Высокий (два и более факторов риска) = риск большого кровотечения »6,5%/год
кратно сопровождается снижением риска развития рецидива ВТЭО на 66% в сравнении с терапией АСК (1,5% vs 4,4%, p
Свидетельство о регистрации СМИ Эл № ФС77-52970
Источники: http://vascul.ru/patients/clinic/varicothrombophlebitis/, http://www.rmj.ru/articles/khirurgiya/Sovremennye_aspekty_lecheniya_pacientovs_ostrym_tromboflebitom_poverhnostnyh_vennighnih_konechnostey/, http://cyberleninka.ru/article/n/ambulatornoe-lechenie-tromboza-glubokih-ven-nizhnih-konechnostey-novye-vozmozhnosti-i-perspektivy


