Тромбофлебит и посттромбофлебитический синдром
Посттромбофлебитическая болезнь
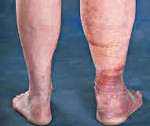
Посттромбофлебитическая болезнь – хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен. Клинически посттромбофлебитическая болезнь может проявиться через несколько лет после перенесенного острого тромбоза. У пациентов возникает распирающее чувство в пораженной конечности и мучительные ночные судороги, образуется кольцевидная пигментация и отечность, которая со временем приобретает фиброзную плотность. Диагностика посттромбофлебитической болезни основывается на анамнестических данных и результатах УЗДГ вен нижних конечностей. Нарастающая декомпенсация венозного кровообращения служит показанием к хирургическому лечению.
Посттромбофлебитическая болезнь
Посттромбофлебитическая болезнь – хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен.
Причины посттромбофлебитической болезни
При тромбозе в просвете сосуда образуется тромб. После стихания острого процесса тромботические массы частично подвергаются лизированию, частично замещаются соединительной тканью. Если преобладает лизис, происходит реканализация (восстановление просвета вены). При замещении соединительнотканными элементами наступает окклюзия (исчезновение просвета сосуда).
Восстановление просвета вены всегда сопровождается разрушением клапанного аппарата в месте локализации тромба. Поэтому, независимо от преобладания того или иного процесса, исходом флеботромбоза становится стойкое нарушение кровотока в системе глубоких вен.
Повышение давления в глубоких венах приводит к расширению (эктазии) и несостоятельности перфорантных вен. Кровь из системы глубоких вен сбрасывается в поверхностные сосуды. Подкожные вены расширяются и тоже становятся несостоятельными. В результате в процесс вовлекаются все вены нижних конечностей.
Депонирование крови в нижних конечностях вызывает микроциркуляторные нарушения. Нарушение питания кожи приводит к образованию трофических язв. Движение крови по венам в значительной степени обеспечивается сокращением мышц. В результате ишемии сократительная способность мышц ослабевает, что приводит к дальнейшему прогрессированию венозной недостаточности.
Классификация посттромбофлебитической болезни
Выделяют два варианта течения (отечная и отечно-варикозная формы) и три стадии посттромбофлебитической болезни.
- преходящие отеки, «синдром тяжелых ног»;
- стойкие отеки, трофические расстройства (нарушения пигментации кожи, экзема, липодерматосклероз);
- трофические язвы.
Симптомы посттромбофлебитической болезни
Первые признаки посттромбофлебитической болезни могут появиться через несколько месяцев или даже лет после острого тромбоза. На ранних стадиях пациенты предъявляют жалобы на боли, чувство распирания, тяжести в пораженной ноге при ходьбе или стоянии. При лежании, придании конечности возвышенного положения симптомы быстро уменьшаются. Характерным признаком посттромбофлебитической болезни являются мучительные судороги в мышцах больной конечности по ночам.
Современные исследования в области флебологии показывают, что в 25% случаев посттромбофлебитическая болезнь сопровождается варикозным расширением поверхностных вен пораженной конечности. Отеки различной степени выраженности наблюдаются у всех больных. Через несколько месяцев после развития стойких отеков появляются индуративные изменения мягких тканей. В коже и подкожной клетчатке развивается фиброзная ткань. Мягкие ткани становятся плотными, кожа спаивается с подкожной клетчаткой и утрачивает подвижность.
Характерным признаком посттромбофлебитической болезни является кольцевидная пигментация, которая начинается над лодыжками и охватывает нижнюю треть голени. В последующем в этой области часто развиваются дерматиты, сухая или мокнущая экзема, а в поздние периоды болезни возникают плохо заживающие трофические язвы.
Течение посттромбофлебитической болезни может быть различным. У одних больных заболевание в течение долгого времени проявляется слабо или умеренно выраженной симптоматикой, у других быстро прогрессирует, приводя к развитию трофических расстройств и стойкой утрате трудоспособности.
Диагностика посттромбофлебитической болезни
При подозрении на посттромбофлебитическую болезнь врач выясняет, страдал ли пациент тромбофлебитом. Некоторые пациенты с тромбофлебитом не обращаются к флебологу, поэтому при сборе анамнеза необходимо обращать внимание на эпизоды выраженного продолжительного отека и чувства распирания пораженной конечности.
Для подтверждения диагноза проводится УЗДГ вен нижних конечностей. Для определения формы, локализации поражения и степени гемодинамических нарушений применяется радионуклеоидная флебография, ультразвуковое ангиосканирование и реовазография нижних конечностей.
Лечение посттромбофлебитической болезни
 В течение адаптационного периода (первый год после перенесенного тромбофлебита) пациентам назначается консервативная терапия. Показанием для оперативного вмешательства является ранняя прогрессирующая декомпенсация кровообращения в пораженной конечности.
В течение адаптационного периода (первый год после перенесенного тромбофлебита) пациентам назначается консервативная терапия. Показанием для оперативного вмешательства является ранняя прогрессирующая декомпенсация кровообращения в пораженной конечности.
По окончании адаптационного периода тактика лечения зависит от формы и стадии посттромбофлебитической болезни. В стадии компенсации и субкомпенсации нарушений кровообращения (ХВН 0-1) рекомендовано постоянное ношение средств эластической компрессии, физиотерапия. Даже при отсутствии признаков нарушения кровообращения больным противопоказан тяжелый труд, работа в горячих цехах и на холоде, труд, связанный с длительным пребыванием на ногах.
При декомпенсации кровообращения пациенту назначают антиагреганты (дипиридамол, пентоксифиллин, ацетилсалициловая кислота), фибринолитики, препараты, уменьшающие воспаление стенки вены (экстракт конского каштана, гидроксиэтилрутозид, троксерутин, трибенозид). При трофических расстройствах показан пиридоксин, поливитамины, десенсибилизирующие средства.
Хирургическое вмешательство не может полностью излечить больного с посттромбофлебитической болезнью. Операция лишь помогает отсрочить развитие патологических изменений в венозной системе. Поэтому хирургическое лечение проводится лишь при неэффективности консервативной терапии.
Выделяют следующие виды операций при посттромбофлебитической болезни:
- реконструктивные вмешательства (резекция и пластика вен, обходное шунтирование);
- корригирующие операции (флебэктомия и минифлебэктомия — удаление расширенных подкожных вен, перевязка коммуникантных вен).
На сегодняшний день ни один вид лечения, включая оперативные вмешательства, не может остановить дальнейшее развитие болезни при ее неблагоприятном течении. В течение 10 лет с момента диагностирования посттромбофлебитической болезни инвалидность наступает у 38% пациентов.
О причинах и лечении ПТФС нижних конечностей (посттромбофлебитического синдрома)
В настоящее время почти четверть всех патологий венозной системы приходится на одну из самых тяжелых форм хронической венозной недостаточности нижних конечностей – посттромбофлебитический синдром (ПТФС). Данное заболевание имеет в научной литературе разные названия: посттромбофлебитическая болезнь, хронический тромбофлебит и другие, но ученые едины во мнении, что причиной заболевания является перенесенный ранее острый тромбоз глубоких вен. Результаты лечения тромбоза редко бывают удовлетворительными, согласно медицинской статистике, полное выздоровление отмечается только у 5-15 % больных, остальным обычно дается инвалидность, что делает посттромбофлебитический синдром медико-социальной проблемой. Все это делает вопрос изучения принципов диагностики и лечения ПТФС чрезвычайно актуальным.

Выраженность симптомов
Первые симптомы ПТФС нижних конечностей сходны с проявлениями варикозного расширения вен нижних конечностей, пациенты жалуются на отеки на ногах, появляющиеся в вечернее время после трудового дня. Обычно отечность спадает после ночного отдыха, но лишь на короткое время. Отечность при ПТФС вызвана патологическими нарушениями в циркуляции крови и лимфы по пораженным сосудам, а также постоянными спазмами и напряжением в мышцах. Проявления посттромбофлебитического синдрома отличаются преимущественной пастозностью левой нижней конечности.
Посттромбофлебитический синдром характеризуется постепенным продвижением отека с голеностопного сустава на всю лодыжку и далее на бедро, при этом больные отмечают постоянное чувство напряжения в ногах, быструю утомляемость, невозможность нахождения в одном положении из-за постоянных тупых и ноющих болей в нижних конечностях, которые значительно уменьшаются при принятии горизонтального положения с поднятием ноги на небольшое возвышение.
У большинства больных ПТФС отмечается рецидив варикозного расширения вен нижних конечностей с поражением боковых глубоких вен основных венозных стволов области стопы и голенного участка.
Этиология и патогенез
Посттромбофлебитический синдром развивается за счет образования в глубоких венах ног тромба, который начинает рассасываться через несколько недель после появления. В результате этого процесса, сопровождающегося сильным воспалением внутри сосуда, на его стенках начинает формироваться соединительная ткань, что приводит к полной или частичной закупорке вены. Около поврежденного сосуда начинает формироваться фиброз, сдавливающий его и увеличивающий внутривенное давление, в результате чего происходит переброс крови из глубоких вен в поверхностные. Повышенное венозное давление и застой крови в нижних конечностях приводят к нарушению циркуляции лимфы и крови, а также повышают проницаемость капиллярных сосудов. Далее происходит отек тканей и некроз кожи, вследствие чего начинают появляться трофические язвы венозного происхождения и рожистое воспаление кожи.
 Посттромбофлебитический синдром приводит к полной или частичной закупорке вен.
Посттромбофлебитический синдром приводит к полной или частичной закупорке вен.
К сожалению, процесс этот необратимый, и основным фактором успешной терапии является своевременное обращение к врачу-флебологу. Обычно посттромбофлебитический синдром влечет за собой инвалидность II или III группы.
Образование тромба и последующее развитие ПТФС имеет несколько возможных причин:
- Сосудистые патологии врожденного характера, такие как свищи между артериями и глубокими венами, врожденная варикозная болезнь и другие.
- Онкологические заболевания органов пищеварения и малого таза, влияющие на свертываемость крови. На состояние сосудов сильно влияет химиотерапия, отрицательно воздействующая на стенки сосудов.
- Гормональные нарушения, связанные с избытком прогестерона, влияющего на густоту крови.
- Ожирение и лишний вес.
- Последствия хирургического вмешательства.
- Переломы костей нижних конечностей.
- Неполноценное питание сосудов нижних конечностей в результате паралича.
- Инфекционные процессы в организме, например пневмония, абсцесс или сепсис, повышающие вязкость крови.
Серьезными факторами риска развития и причинами появления ПТФС являются условия труда, связанные с большими физическими нагрузками и длительным пребыванием в вертикальном положении, курение, пожилой возраст.
В зависимости от симптомов болезни и особенностей течения посттромбофлебитическая болезнь подразделяется на несколько видов. Классификация ПТФС включает следующие формы:
Посттромбофлебитический синдром классифицируется также по этапам течения болезни:
- I – на котором происходит окклюзия глубоких вен.
- II – на котором возобновляется кровоснабжение глубоких вен после того, как произошла реканализация.
 На начальном этапе болезни происходит окклюзия глубоких вен.
На начальном этапе болезни происходит окклюзия глубоких вен.
Формы болезни и ее стадии определяет своевременная диагностика ПТФС, при которой используются самые современные методы.
Методы выявления
Диагностика ПТФС включает в себя обязательный первичный осмотр пациента, на основании которого назначаются нужные методы инструментального исследования. Обычно они включают:
- Ультразвуковое ангиосканирование.
- Рентгеноконтрастное обследование.
- Флебосцинтиграфию.
- Дифференциальную диагностику.
Ультразвуковое ангиосканирование проводится при помощи контрастного вещества, вводимого в пораженную вену. Такая диагностика позволяет выявить непроходимость вены и наличие в ней тромботических масс. В целом с помощью УЗИ можно ответить на вопросы:
- Имеются ли признаки развития процесса тромбообразования.
- Происходит ли реканализация поврежденных вен.
- Каков характер и плотность тромботических масс.
- Имеется ли просвет в вене и возможен ли в ней кровоток.
- Увеличена ли плотность венозной стенки.
- Имеются ли признаки клапанной дисфункции и т. д.
Полная диагностика динамики патологического процесса в сосудах позволяет предотвратить повторное развитие болезни при адекватно назначенной схеме лечения.
Способы терапии
ПТФС и хроническая венозная недостаточность практически всегда влекут за собой инвалидность, поскольку посттромбофлебитическая болезнь не поддается полному излечению. Лечение в основном имеет своей целью остановить процесс развития болезни и включает в себя разнообразные методы:
- Ношение компрессионных повязок или специального белья.
- Изменение условий труда и образа жизни, соблюдение диеты для снижения веса, отказ от курения.
- Лекарственная терапия.
- Местное лечение.
- Физиотерапия на область нижних конечностей.
- Хирургическое лечение.
Компрессионная терапия ПТФС показана всем больным с диагнозом хронической венозной недостаточности и трофическими язвами, даже если на коже присутствует рожистое воспаление. Это один из самых эффективных методов консервативного лечения, действенность которого подтверждена длительной клинической практикой. Улучшение состояния сосудов отмечается у 90% больных после ношения компрессионных повязок в течение длительного времени.
Изменение образа жизни как метод лечения ПТФС предполагает регулярные осмотры пациента врачом-флебологом, который обычно назначает на начальном этапе болезни обязательный курс лечебной физкультуры и определенную диету, исключающую продукты, негативно влияющие на состояние сосудов и густоту крови.
Принципы медикаментозной терапии направлены на нормализацию реологических показателей и микроциркуляции крови. Также назначаются лекарственные средства, защищающие сосуды от негативных факторов. Схему медикаментозного лечения определяет врач на основе данных инструментальной диагностики, обычно проводится несколько курсов лекарственной терапии длительностью 2-2,5 месяца.
Обычно посттромбофлебитический синдром лечится по схеме, включающей следующие группы препаратов:
- Дезагреганты (Пентоксифиллин, Трентал).
- Антиоксиданты (Милдронат, Токоферол, Витамин В6).
- Нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен и другие).
В случае прогрессирования заболевания нижних конечностей и перехода его в следующую стадию пациенту можно назначать репаранты (Солкосерил, Актовегин) и поливалентные флеботоники (Флебодиа 600, Детралекс и другие).
 На начальном этапе болезни стоит заниматься лечебной физкультурой и следить за питанием.
На начальном этапе болезни стоит заниматься лечебной физкультурой и следить за питанием.
Препараты для местного применения назначаются в виде мазей, кремов и гелей с противовоспалительным, флеботоническим или противотромботическим действиями. На фармацевтическом рынке представлен широкий спектр препаратов для наружного применения на нижние конечности, включающий как новые разработки, например Лиотон, так и давно проверенные и имеющие хорошие отзывы средства, такие как мазь Вишневского, гепариновая мазь, Троксевазин и другие. Этими средствами можно пользоваться, если у пациента имеется рожистое воспаление, дерматиты и другие кожные проявления посттромбофлебитического синдрома.
Методы физиотерапии применяются для уменьшения лимфостаза, повышения тонуса сосудов и для устранения симптомов ПТФС. В интернете можно найти многочисленные методы терапии варикозной патологии народными средствами, но в случае посттромбофлебитической болезни они неэффективны. Однако все указанные выше методы лечения посттромбофлебитического синдрома не могут сравниться по своей эффективности с хирургической операцией и назначаются в качестве основного лечения только в случае, если операция по каким-либо причинам невозможна. В период подготовки к операции проводится комплекс мероприятий для уменьшения отеков и болезненных симптомов, также обязательно должна быть проведена санация трофических язв. Методика операции определяется характером тромботического процесса, который определяется на основе клинических и диагностических данных. В период после операции пациенту обычно назначается прохождение 3-4 курсов медикаментозного лечения и присваивается инвалидность. Период реабилитации обязательно включает лечебную гимнастику, массаж, физиотерапевтические процедуры.
Посттромбофлебитический синдром – это тяжелая форма патологии сосудов нижних конечностей, которая, к сожалению, получает все большее распространение среди людей молодого и среднего возраста. Полное выздоровление пациентов, история которых содержит такой диагноз, невозможно, но в результате лечебных мероприятий можно получить хорошие результаты: значительно облегчить симптомы и не допустить рецидивов болезни.
Как лечить посттромбофлебитический синдром нижних конечностей
Посттромбофлебитический синдром нижних конечностей (ПТФС) является тяжелым хроническим заболеванием, которое возникает из-за образования тромбов в глубоких венах.
Особенности патологии
Эта патология считается осложненным течением хронической венозной недостаточности. Для нее характерно появление сильных отеков, трофических патологий кожи и вторичного варикозного расширения сосудов. Согласно статистике, данная болезнь наблюдается у 2-5% населения земного шара. Она начинает проявляться спустя 4-5 лет после первых симптомов глубокого тромбоза сосудов ног. Около 30% людей, страдающих различными сосудистыми заболеваниями, имеют развитый ПТФС.
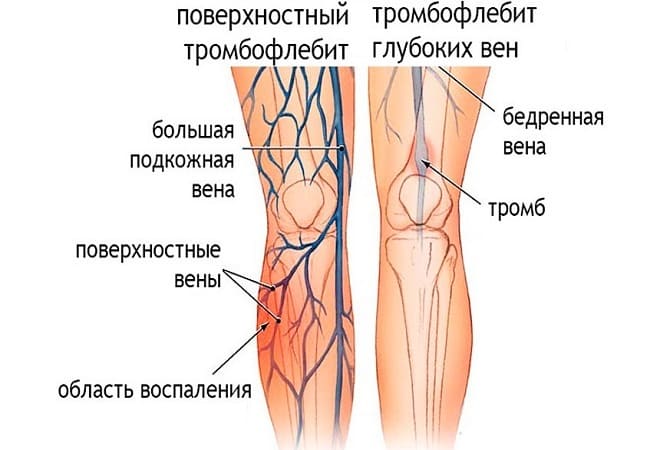
Главной причиной возникновения этой патологии является тромб, образовавшийся в глубоких кровеносных сосудах. Чаще всего данные сгустки постепенно разрушаются, но в некоторых случаях тромбоз может привести к полному закупориванию сосуда и его непроходимости.
Примерно через 10-15 дней после формирования тромба начинается процесс его разрушения. Из-за рассасывания сгустка и воспаления вены на стенке сосуда образуется соединительная ткань. Это приводит к увеличению венозного клапанного аппарата. Такие деформации сосуда способствуют возникновению правазального фиброза, который сжимает венозные стенки и таким образом способствует повышению кровяного давления. Происходит рефлюкс крови из глубоких сосудов в поверхностные, возникает серьезное нарушение циркуляции жидкости в ногах.
Такие преобразования кровеносной системы являются необратимыми и в более чем 85% случаев приводят к нарушению работы лимфатической системы, а через 2-5 лет возникает посттромбофлебитическая болезнь (ПТФБ). Патология сопровождается отечностью, венозной экземой, склерозированием кожного покрова. В тяжелых случаях на больных участках тела появляются язвенные образования.
Различают несколько форм посттромбофлебитического синдрома, которые зависят от степени проявления различных симптомов. По своей форме патология может быть:
Обычно болезнь имеет две стадии протекания:
- Ухудшение проходимости глубоких вен.
- Восстановление кровообращения в глубоких сосудах.
По степени ухудшения кровотока различают также стадии субкомпенсации и декомпенсации. Необходимо рассмотреть ряд основных симптомов данной патологии:
- Формирование выпуклостей на поверхности кожи, проявление сосудистых звездочек.
- Долгие и сильные отеки.
- Постоянное чувство усталости, тяжести в ногах.
- Частые судороги.
- Снижение чувствительности нижних конечностей.
- Онемение ног, которое усиливается при ходьбе.
Чаще всего отечность при ПТФС схожа с таковыми при варикозе. Она возникает по причине ухудшения оттока крови из мягких тканей, плохого движения лимфы из-за мышечных сокращений. Примерно 10-15% людей, страдающих тромбозом глубоких вен, ощущают этот симптом через 6-12 месяцев после возникновения болезни. Через 6 лет протекания патологии данный признак проявляется уже у 45-55% больных.
Симптоматика
У пациентов наблюдаются припухлости в области голеней. Стоит отметить, что обычно левая нога опухает сильнее правой. Отек может постепенно распространиться на область лодыжки или бедра. Больные часто замечают, что обувь становиться им мала, она начинает сдавливать стопу (особенно вечером). Если нажать пальцем на кожу в области отека, то в этом месте останется вмятина, которая продолжительное время не расправляется. Резинка от носка или гольфа также оставляет на коже видимые следы, которые долго не исчезают.
Обычно утром отек немного спадает, но не исчезает полностью. Человека все время ощущает тяжесть, скованность и усталость в ногах. Если напрячь мышцы конечностей, то возникает чувство тупой распирающей боли. Неприятный синдром усиливается, если оставаться в такой же позе. При подъеме ног выше головы неприятные ощущения постепенно стихают.
Болевой синдром может сопровождаться судорогами. Чаще всего они случаются при долгом нахождении в положении стоя, при ходьбе, в вечернее время или при длительном пребывании в неудобной позе. Иногда человек может вообще не чувствовать боли, она способна возникать только при касании к отекам на ногах.
Посттромботическая болезнь является причиной повторного развития варикозного нарушения примерно в 65-75% случаев. Чаще всего происходит расширение глубоких вен нижних конечностей в области стоп и голеней. Согласно статистике, у 8-12% людей, болеющих ПТФС, происходит возникновение трофических язв. Они чаще всего появляются на внутренних сторонах лодыжек или на голенях. Предшественником их развития можно считать значительные трофические кожные изменения:
- Эпидермис приобретает темный оттенок, появляется множество пигментных пятен.
- Возникают уплотнения.
- Появляются признаки воспаления как на поверхности кожи, так и в нижних ее слоях.
- В месте развития язвы возникает участок кожи, покрытый белесым налетом.
Трофические язвы сложно лечить, они часто подвергаются вторичному инфицированию.
Диагностика и лечение
Диагностика посттромбофлебитического синдрома проводится путем осмотра пациента, взятия функциональных проб, используется ультразвуковое ангиосканирование. Последний метод дает врачу возможность точно определить локализацию пораженных сосудов, выявить наличие тромбоза и непроходимости вен. Диагностика позволяет определить, в каком состоянии находится венозный клапанный аппарат, какова скорость тока крови по сосудам. При помощи взятия функциональных пробы врачи могут получить информацию о наличии патологических изменений в кровотоке и оценить состояние кровеносных сосудов.
Если в ходе проведения диагностики у больного были обнаружены патологические изменения подвздошных или бедренных вен, то ему дополнительно назначают флебографию либо флебосцинтиграфию. Применяется ультразвуковая флюометрия и плетизмография для того, чтобы определить степень ухудшения циркуляции крови.
Лечение посттромбофлебитического синдрома, а также сопровождающей его хронической венозной недостаточности (ХВН), требует много времени и усилий. Устранить эти болезни полностью нельзя, но можно значительно улучшить самочувствие пациента на длительное время. Основной целью терапии является максимальное замедление развития болезни. В таких целях применяется:
- Компрессионное лечение. Оно заключается в ношении специального белья и наложении эластичных бинтов на больные конечности.
- Ведение правильного образа жизни. Больной должен начать больше двигаться, отказаться от вредных привычек, скорректировать свой рацион.
- Медикаментозное лечение. Врачи назначают специальные препараты для улучшения состояния стенок кровеносных сосудов, устранения воспалительных процессов, препятствования тромбообразованию.
- Средства для локальной терапии. Применяются различные лекарственные мази, кремы, гели, которые способствуют заживлению язв, нормализуют кровообращение.
- Физиотерапия. Такой комплекс мероприятий направлен на нормализацию циркуляции крови в ногах и улучшение метаболических процессов в коже.
- Операционное вмешательство. К нему прибегают для замедления эмболизации тромбов и распространения патологии на другие кровеносные сосуды. Обычно при посттромбофлебитическом синдроме используются методики радикальных хирургических вмешательств.
Чаще всего лечение сосудистых заболеваний проводится с применением первых пяти пунктов вышеописанных мероприятий. К хирургическому вмешательству прибегают только при отсутствии положительной динамики от терапии другими средствами.
Людям, страдающим ХВН и трофическими язвами, назначается накладывание специальных эластических бинтов на время всего лечебного курса. Рекомендуется носить компрессионные трико, гольфы, колготы. При проведении длительной компрессионной терапии у 85% больных наблюдается улучшение состояния сосудов нижних конечностей, а у 88-92% происходит ускоренное заживление трофических язв.
Источники: http://www.krasotaimedicina.ru/diseases/zabolevanija_phlebology/postthrombotic, http://wikiodavlenii.ru/oslozhneniya/ptfs-nizhnih-konechnostej, http://krov.expert/zabolevaniya/posttromboflebiticheskij-sindrom.html

