Тромбофлебит или рожистого воспаления
Острый тромбофлебит: современные принципы диагностики и лечения
Кафедра факультетской хирургии им. С.И.Спасокукоцкого (зав. – акад. В.С.Савельев), 1-я Городская клиническая больница им. Н.И.Пирогова (гл. врач – проф. О.В.Рутковский), Москва
О стрый тромбофлебит представляет собой локальное или распространенное воспаление стенки подкожной вены (флебит) с образованием в ее просвете тромба. При этом перманентная дискуссия о первичности или вторичности воспалительной реакции по отношению к тромбообразованию носит схоластический характер и никоим образом не влияет на лечебную тактику.
Истинные причины развития тромбофлебита многообразны. Наиболее часто встречаются ятрогенные тромбофлебиты, возникающие в результате травматичной пункции или длительной катетеризации подкожных вен, а также вследствие введения гипертонических растворов и некоторых антибиотиков. К этой же группе относят тромбофлебиты наркоманов. Рецидивирующее воспаление неизмененных подкожных вен может быть связано с паранеопластическим процессом или тромбофилиями. Не следует полностью сбрасывать со счетов инфекционно-аллергический тромбофлебит, возникающий из-за повреждения эндотелия подкожных вен циркулирующими иммунными комплексами. С хирургической точки зрения наибольший интерес представляет острое воспаление варикозных вен нижних конечностей – варикотромбофлебит. В последнее время благодаря внедрению в клиническую практику таких методов лечения варикозной болезни, как склеротерапия и эндовазальная лазерная коагуляция, увеличилось число пациентов с искусственно индуцированным тромбофлебитом, направленным на устранение варикозных вен.
Клиническая картина
Острый тромбофлебит клинически распознать в большинстве случаев достаточно просто. Заболевание развивается внезапно. Обычно ему предшествуют физические нагрузки, бытовые или производственные травмы конечностей, переохлаждение или перегревание организма, вирусные инфекции, внутривенные инъекции, операции на органах малого таза и др.
В клинической картине преобладают местные симптомы, общее состояние пациента существенно не страдает. В редких случаях отмечают субфебрилитет. Характерна постоянная боль по ходу тромбированных вен. При осмотре выявляют гиперемию в виде полосы по ходу пораженной вены. Протяженность участка гиперемии может быть различной: от нескольких сантиметров в начале заболевания до вовлечения в процесс вены на всем протяжении. Например, при остром тромбофлебите большой подкожной вены воспалительный процесс может захватывать весь сосуд от медиальной лодыжки до паховой складки. Пальпаторно выявляют местное повышение температуры и гиперестезию кожных покровов. При этом воспаленная вена представляет собой шнуровидный, плотный, резко болезненный тяж. Если в тромботический процесс вовлекается конгломерат венозных узлов, то воспалительный инфильтрат теряет линейный характер и приобретает неправильную форму, иногда достигая значительных размеров (рис. 1).
Степень выраженности воспаления окружающих тромбированную вену мягких тканей варьирует в широких пределах. Яркая гиперемия кожи уже через несколько дней сменяется гиперпигментацией. У одного и того же больного нередко можно видеть, как на голени тромбофлебит «стихает», а на бедре отмечается яркая гиперемия и болезненность.
Наряду с болезненным инфильтратом по ходу подкожных вен иногда отмечают небольшой воспалительный отек конечности, который носит сугубо местный (в зоне воспаления) характер. Выраженный и распространенный отек с цианозом дистальных отделов конечности указывает на сопутствующее тромботическое поражение глубоких вен.
Клинические проявления тромбофлебита малой подкожной вены, как правило, не столь ярки, поскольку она покрыта поверхностным листком собственной фасции. Зачастую только болезненность в ее проекции и пальпация плотного тяжа у худых пациентов позволяют заподозрить это заболевание.
Для правильного выбора способа лечения уже при первичном осмотре пациента с тромбофлебитом на нижней конечности необходимо установить проксимальную границу распространения тромба в поверхностной венозной магистрали, поскольку это определяет вероятность перехода процесса на глубокую венозную систему. Кроме того, важно определить, поражен ли ствол подкожной вены или ее притоки. В последнем случае уплотненный, болезненный тяж с гиперемией кожи над ним выявляется вне проекции большой или малой подкожных вен. Следует помнить, что истинная локализация тромба, как правило, на 10–15 см выше уровня видимой гиперемии кожи и зоны болезненности.
Вот почему с целью определения истинной протяженности поражения подкожных вен нижних конечностей, а также возможности вовлечения в патологический процесс глубоких вен необходимо выполнение ультразвукового ангиосканирования, а в некоторых случаях и рентгеноконтрастной флебографии.
Поскольку острый тромбофлебит или варикотромбофлебит могут сочетаться с тромбозом глубоких вен как на той же, так и на контралатеральной конечности, необходимо тщательное клиническое и инструментальное обследование обеих ног.
Дифференциальная диагностика
Дифференциальный диагноз острого тромбофлебита необходимо проводить с рядом заболеваний, проявляющихся воспалением кожи и подкожной клетчатки конечностей. При этом необходимо четко представлять, что выраженная воспалительная реакция с высокой температурой, общей интоксикацией и высоким лейкоцитозом для тромбофлебита не характерна.
Лимфангоит (воспаление лимфатических сосудов), как правило, представляет собой вторичное заболевание, осложняющее течение первичного инфекционно-воспалительного процесса вследствие миграции микроорганизмов по лимфатическим сосудам из очага гнойного воспаления. В основном лимфангоит провоцируют воспалительные инфильтраты мягких тканей конечностей, открытые трофические язвы, гнойные раны, инфицированные укусы насекомых и животных.
Лимфангоит характеризуется появлением ярко-красных полос, направленных от первичного очага (язвы, панариций, фурункул, гнойная рана) к регионарным лимфатическим узлам. Помочь поставить правильный диагноз позволяют: наличие инфекционного очага, высокая гипертермия (до 39–40 оС), озноб. Боль по ходу пораженных лимфатических сосудов обычно незначительна. Характерным является вовлечение в воспалительный процесс регионарных лимфатических узлов с развитием лимфаденита.
Рожистое воспаление нередко принимают за острый тромбофлебит. Наибольший процент ошибок приходится на эритематозную или флегмонозную форму рожи, когда в течение нескольких часов появляется припухлость кожи и ярко-красное, резко болезненное пятно, быстро увеличивающееся в размерах. Пятно имеет неровные, резко ограниченные края, зазубренные или в виде языков пламени, напоминающие географическую карту. Покрасневший участок выступает над уровнем окружающей кожи, в его области больной ощущает чувство жара, напряжения и жгучей боли (рис. 2).
Отличить рожистое воспаление от тромбофлебита помогает острое начало с выраженными общими симптомами: внезапным потрясающим ознобом, резким и быстрым повышением температуры тела до 39–40 оС и головной болью. Причем общая симптоматика нередко предшествует кожным проявлениям.
При осмотре можно обнаружить входные ворота инфекции (царапины, трещины, изъязвления, грибковое поражение стоп). Рожистое воспаление всегда сопровождается регионарным лимфаденитом и, нередко, лимфангоитом.
Лимфаденит (острое воспаление лимфатических узлов) нередко путают с тромбофлебитом устья большой подкожной вены. Причины лимфаденитов те же, что и лимфангитов, которые часто им предшествуют. Иногда в воспалительный процесс вовлекаются не только лимфатические узлы, но и окружающая их клетчатка (периаденит). Для лимфаденита характерны локальная болезненность и отек конечности, сопровождающиеся повышением местной и общей температуры. При пальпации определяется один или, чаще, несколько увеличенных и болезненных узлов, спаянных с кожей. Отличить лимфаденит позволяют наличие первичного гнойного очага, явления лимфангита, отсутствие признаков варикозной болезни и пальпируемого тяжа по ходу подкожных вен.
Узловатая эритема часто требует проведения дифференциального диагноза с острым варикотромбофлебитом. Заболевание возникает вследствие иммунной гиперергической реакции на различные инфекционные антигены и относится к группе васкулитов. Чаще поражает подростков и молодых женщин, когда значительное расширение подкожных вен, как правило, не наблюдается. Проявляется узловатая эритема плотными воспалительными инфильтратами полушаровидной формы, отечными, напряженными, иногда болезненными при пальпации, размерами от горошины до грецкого ореха. Они слегка возвышаются над окружающей кожей и имеют характерную ярко-красную окраску, которая в процессе формирования узлов меняет оттенки – от синюшного до зеленовато-желтого и бурого (рис. 3). Отличить узловатую эритему от тромбофлебита помогает прослеживающийся в большинстве случаев инфекционно-аллергический генез этого патологического состояния, развивающегося после перенесенных инфекционных заболеваний (грипп, ангина, скарлатина, корь, туберкулез). Появлению высыпаний предшествует продромальный, гриппоподобный период, сопровождающийся повышением температуры тела, ознобом, слабостью, болями в костях, суставах и мышцах. Узлы при эритеме никогда не сливаются друг с другом, локализуются симметрично, преимущественно по передней поверхности голеней вне проекции подкожных вен.
Аллергический дерматит развивается в результате воздействия на кожу сенсибилизаторов и служит проявлением аллергии клеточного (замедленного) типа. Местная гиперемия и отек кожи требуют проведения дифференциального диагноза с тромбофлебитом подкожных вен.
Возникает дерматит при местном применении медикаментов в виде электрофореза, присыпок, мазей, капель, при контакте с химическими соединениями, может развиться после укуса насекомого. При тромбофлебите и аллергическом дерматите общими симптомами служат местная гиперемия и отек кожи, а характерными именно для дерматита – выраженный кожный зуд и жжение. Боли в области воспаления отсутствуют или бывают незначительными. Кроме гиперемии, на коже возникают папулезные и микровезикулезные элементы, иногда мокнутие, корки, чешуйки. Шнуровидные болезненные тяжи в зоне гиперемии при дерматите не пальпируются.
Ущемленная бедренная грыжа иногда может быть ошибочно принята за тромбофлебит приустьевого узла большой подкожной вены. Резкая локальная болезненность, пальпируемое опухолевидное образование, «невправимость» и сходная локализация – общие проявления этих заболеваний. В обоих случаях в анамнезе у пациентов отмечают опухолевидные образования ниже проекции паховой связки, исчезающие в положении лежа.
Несмотря на то что при ущемленной грыже и восходящем тромбофлебите показана экстренная госпитализация больного, ошибка уже на амбулаторном этапе крайне нежелательна. Избежать ее помогает внимательный осмотр полностью раздетого больного в вертикальном положении, когда отчетливо проявляется варикозное расширение вен на протяжении всей конечности. Кроме того, для ущемления характерна связь с подъемом тяжестей, кашлем и натуживанием. Боли возникают внезапно, носят сильный постоянный характер, часто сопровождаются рвотой, схваткообразными болями в животе, метеоризмом и другими признаками кишечной непроходимости.
В таблице представлены наиболее частые заболевания, с которыми необходимо проводить дифференциальную диагностику острого тромбофлебита.
Лечение
В подавляющем большинстве случаев лечение острого тромбофлебита можно проводить амбулаторно. Исключением служит острый восходящий варикотромбофлебит, требующий экстренной госпитализации.
Основу лечения тромбофлебита составляют нестероидные противовоспалительные препараты (НПВП), которые в случае выраженных воспалительной реакции и болевого синдрома назначают в виде внутримышечных инъекций или свечей. При локальном тромбофлебите, например вследствие внутривенных инъекций, применяют местное лечение с использованием гелей, содержащих гепарин или НПВП. Кроме этого, при постинъекционных тромбофлебитах можно применять полуспиртовые согревающие компрессы, электрофорез с лидокаином и лидазой.
Лечение варикотромбофлебита имеет принципиальные отличия, обусловленные локализацией процесса на нижних конечностях, а также наличием фонового заболевания – варикозной болезни. Таким пациентам в обязательном порядке назначают лечебно-охранительный режим, ограничивающий статические нагрузки, перегревание или переохлаждение организма, а также повышенную физическую активность. Это отнюдь не означает строгий постельный режим. Напротив, рекомендована ходьба и выполнение простых физических упражнений, сокращающих икроножные мышцы (ходьба на месте, круговые движения в голеностопных суставах и др.). Строго обязательно ношение эластических бинтов или медицинского компрессионного трикотажа II класса. Компрессия позволяет снизить кровенаполнение варикозных вен и ускорить кровоток по еще не пораженным сосудам, препятствуя тем самым распространению тромботического процесса. Пациентам назначают НПВП в виде внутримышечных инъекций или ректальных свечей, обычно 2 раза в сутки в течение 5–7 дней. Дополнительно в проекции воспаленных вен 3–4 раза в день густо втирают гели, содержащие НПВП и гепарин в высокой концентрации (лиотон 1000, тромбофоб, гепатромбин 50).
Дифференциальная диагностика острого тромбофлебита
Дифференциальная диагностика тромбофлебита и рожи нижней конечности
Дифф диагностика.doc
Самостоятельная работа по дисциплине: «С/д в педиатрии»
на тему: «Дифференциальная диагностика тромбофлебита и рожи нижней конечности»
Красная кожа, красное пятно на ноге иле на лице
Рожа или Рожистое воспаление – это инфекция мягких тканей, вызванная
стрептококками(Streptococcus pyogenes ).Рожа также известна под названием
огни святого Антония, болезнь начинается с сыпи на коже. Рожистое
воспаление относится к числу инфекционных заболеваний стрептококкового
происхождения, поэтому иммунная система ее практически не распознает.
Обычно заражение происходит через повреждения на коже (царапины,
ссадины), редко – через слизистые.
Начало болезни острое, с постепенно нарастающими симптомами
интоксикации: головная боль, слабость, тошнота, рвота. На месте заражения
начинается развитие воспалительного процесса – появляется покраснение
кожи, отек, точечные кровоизлияния. Наиболее частая локализация на голенях
и лице. Инфекция рожа проникает через поврежденную кожу стоп, язвы,
трофические расстройства при венозной недостаточности и поверхностные
Очаг поражения болезнью рожей представляет собой напряженную бляшку с
четкими краями, которая увеличивается на 2—10 см в день.
Возбудитель — рожистый стрептококк(Стрептококки «(стрептококк)» являются
бактерии, которые обычно встречаются вреда жизни в человеческом
дыхательных путей, кишечника и мочеполовой систем. Некоторые виды
способны вызывать заболевания у людей, в том числе кожных заболеваний.),
устойчив вне организма человека, хорошо переносит высушивание и низкую
температуру, погибает при нагревании до 56ЬС в течение 30 мин. Источником
заболевания является больной и носитель. Контагиозность (заразность)
незначительная. Заболевание регистрируется в виде отдельных случаев.
Рожа диагностируется главным образом появлением сыпи. Анализы крови и
биопсии кожи, как правило, не помогают поставить диагноз. В прошлом,
солевой раствор вводили в край воспаления, атмосферный обратно, и делали
бак посев. Этот метод диагностики больше не используется, потому что
бактерии не обнаруживают в большинстве случаев. Если есть такие симптомы,
как лихорадка, усталость, то берут кровь на анализ и делают бак посев, чтобы
Местные симптомы рожи являются: жгучая боль и ощущение жара в
пораженной области, появление ярко-красной с острыми зубчатыми границы,
которая выглядит как — «Карта». Воспаление кожи в области опухания,
температура повышается, боль локализуется по периферии поражения,
покрасневший участок слегка возвышается над уровнем здоровой кожи, быстро
увеличивается. Описанные симптомы характерны для эритематозной формы
рожи. При буллезной форме в результате отрыва эпидермиса экссудатом
образуются пузыри разных размеров. Содержимое пузырей, богатое
стрептококками, очень опасно, потому что инфекция передаётся при контакте.
Экссудата также гнойная и кровавая.
Заражение происходит в основном при нарушении целости кожи
загрязненными предметами, инструментами или руками.
По характеру поражения различают:
— эритематозную форму в виде покраснения и отечности кожи;
— геморрагическую форму с явлениями проницаемости кровеносных сосудов и
— буллезную форму с пузырями на воспаленной коже, наполненными серозным
По степени интоксикации выделяют — легкую, среднетяжелую, тяжелую. По
кратности — первичную, рецидивирующую, повторную.
По распространенности местных проявлений — локализованную (нос, лицо,
голова, спина и т. д.), блуждающую (переходящую с одного места на другое) и
Симптомы и течение. Инкубационный период от 3 до 5 дней. Начало болезни
острое, внезапное. В первые сутки более выражены симптомы общей
интоксикации (сильная головная боль, озноб, общая слабость, возможна
тошнота, рвота, повышение температуры до 39-40ЬС).
Длительность заболевания: местные проявления эритематозной рожи проходят
к 5-8 дню болезни, при других формах могут держаться более 10-14 дней.
Остаточные проявления рожи — пигментация, шелушение, пастозность кожи,
наличие сухих плотных корок на месте буллезных элементов. Возможно
развитие лимфостаза, приводящее к слоновости конечностей.
Острый тромбофлебит представляет собой локальное или распространенное
воспаление стенки подкожной вены (флебит) с образованием в ее просвете
тромба. При этом перманентная дискуссия о первичности или вторичности
воспалительной реакции по отношению к тромбообразованию носит
схоластический характер и никоим образом не влияет на лечебную тактику.
Истинные причины развития тромбофлебита многообразны. Наиболее часто
встречаются ятрогенные тромбофлебиты, возникающие в результате
травматичной пункции или длительной катетеризации подкожных вен, а также
вследствие введения гипертонических растворов и некоторых антибиотиков. К
этой же группе относят тромбофлебиты наркоманов. Рецидивирующее
воспаление неизмененных подкожных вен может быть связано с
паранеопластическим процессом или тромбофилиями. Не следует полностью
сбрасывать со счетов инфекционно-аллергический тромбофлебит,
возникающий из-за повреждения эндотелия подкожных вен циркулирующими
иммунными комплексами. С хирургической точки зрения наибольший интерес
представляет острое воспаление варикозных вен нижних конечностей —
варикотромбофлебит. В последнее время, благодаря внедрению в клиническую
практику таких методов лечения варикозной болезни как склеротерапия и
эндовазальная лазерная коагуляция, увеличилось количество пациентов с
искусственно индуцированным тромбофлебитом, направленным на устранение
Клинически распознать острый тромбофлебит в большинстве случаев
достаточно просто. Заболевание развивается внезапно. Обычно ему
предшествуют физические нагрузки, бытовые или производственные травмы
конечностей, переохлаждение или перегревание организма, вирусные
инфекции, внутривенные инъекции, операции на органах малого таза и др.
В клинической картине преобладают местные симптомы, общее состояние
пациента существенно не изменяется. В редких случаях отмечают
субфебрилитет. Характерна постоянная боль по ходу тромбированных вен. При
осмотре выявляется гиперемия в виде полосы по ходу пораженной вены.
Протяженность участка гиперемии может быть различной: от нескольких
сантиметров в начале заболевания до вовлечения в процесс вены на всем
протяжении. Например, при остром тромбофлебите большой подкожной вены
воспалительный процесс может захватывать весь сосуд от медиальной
лодыжки до паховой складки. Пальпаторно выявляются местное повышение
температуры и гиперестезия кожных покровов. При этом воспаленная вена
представляет собой шнуровидный, плотный, резко болезненный тяж. Если в
тромботический процесс вовлекается конгломерат венозных узлов, то
воспалительный инфильтрат теряет линейный характер и приобретает
неправильную форму, иногда достигая значительных размеров.
Степень выраженности воспаления окружающих тромбированную вену мягких
тканей варьируется в широких пределах. Яркая гиперемия кожи уже через
несколько дней сменяется гиперпигментацией. Нередко можно видеть, как у
одного и того же больного «стихает» тромбофлебит голени, а на бедре
отмечаются яркая гиперемия и болезненность.
Наряду с болезненным инфильтратом по ходу подкожных вен иногда
отмечается небольшой воспалительный отек конечности, который носит сугубо
местный (в зоне воспаления) характер. Выраженный и распространенный отек с
цианозом дистальных отделов конечности указывает на сопутствующее
тромботическое поражение глубоких вен.
С целью определения истинной протяженности поражения подкожных вен
нижних конечностей, а также возможности вовлечения в патологический
процесс глубоких вен необходимо выполнение ультразвукового
ангиосканирования, а в некоторых случаях и рентгеноконтрастной
Поскольку острый тромбофлебит или варикотромбофлебит могут сочетаться с
тромбозом глубоких вен, как на той же, так и на контралатеральной конечности
необходимо тщательное клиническое и инструментальное обследование обеих
Дифференциальный диагноз острого тромбофлебита необходимо проводить с
учетом ряда заболеваний, проявляющихся воспалением кожи и подкожной
клетчатки конечностей. При этом необходимо четко представлять, что
выраженная воспалительная реакция с высокой температурой, общей
интоксикацией и высоким лейкоцитозом для тромбофлебита нехарактерна.
Отличить рожистое воспаление помогает характерное начало,
сопровождающееся выраженными общими симптомами: внезапным
потрясающим ознобом, резким и быстрым повышением температуры тела до
39—40 °С, головной болью, общей слабостью, нередко рвотой, бредом и даже
помрачением сознания. Признаки гнойной интоксикации нередко предшествуют
локальным симптомам. Пятно гиперемии имеет неровные, зазубренные или в
виде языков пламени края, оно по своим очертаниям в целом напоминает
географическую карту. В области покрасневшего участка больной ощущает
чувство жара, напряжения и жгучей боли. Столь яркие общие проявления и
местная реакция не характерны для варикотромбофлебита, даже если имеется
тромботическое поражение конгломерата вен. Плотные болезненные тяжи по
ходу вен при рожистом воспалении не определяются. Вместе с тем следует
иметь ввиду, что в ряде случаев типичное рожистое воспаление через несколько
дней при отстутвии лечения может осложниться тромбофлебитом.
Рожистое воспаление нередко принимают за острый тромбофлебит.
Наибольший процент ошибок приходится на эритематозную или
флегмонозную форму рожи, когда в течение нескольких часов появляется
припухлость кожи и ярко-красное, резко болезненное пятно, быстро
увеличивающееся в размерах. Пятно имеет неровные, резко ограниченные края,
зазубренные или в виде языков пламени, напоминающие географическую
карту. Покрасневший участок выступает над уровнем окружающей кожи, в его
области больной ощущает чувство жара, напряжения и жгучей боли.
При осмотре можно обнаружить входные ворота инфекции (царапины,
трещины, изъязвления, грибковое поражение стоп). Рожистое воспаление всегда
сопровождается регионарным лимфаденитом и нередко лимфангитом.
В таблице 1 представлены наиболее частые заболевания, с которыми
необходимо проводить дифференциальную диагностику острого
Таблица 1. Дифференциальная диагностика острого тромбофлебита
Наличие варикозных вен Характерно Не характерно
Наличие «входных ворот» инфекции: (трофические язвы, гнойные раны,
трещины, потертости, мозоли и др.)
Не характерно Характерно
Общее состояние Не страдает Синдром гнойно-резорбтивной лихорадки
Температура тела Нормотермия или субфебрилитет до 37,5 38-40C; озноб
Отек конечности Отсутствует Плотный, болезненный отек
Внешние проявления Полоса гиперемии Ярко-красная кожа с краями,
над тромбированной веной напоминающими языки пламени
В подавляющем большинстве случаев лечение острого тромбофлебита можно
проводить амбулаторно. Исключением служит острый восходящий
варикотромбофлебит, требующий экстренной госпитализации.
Основу лечения тромбофлебита составляют нестероидные
противовоспалительные препараты (НПВП), которые в случае выраженных
воспалительной реакции и болевого синдрома назначают в виде
внутримышечных инъекций или в свечах. При локальном тромбофлебите —
например, вследствие внутривенных инъекций — применяют местное лечение с
использованием гелей, содержащих гепарин или НПВП. Кроме этого, при
постинъекционных тромбофлебитах можно применять полуспиртовые
согревающие компрессы, электрофорез с лидокаином и лидазой.
Рожистое воспаление. Причины, симптомы, лечение патологии.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
Статистика и факты
Рожистое воспаление занимает 4-е место среди инфекционных болезней, уступая лишь респираторным и кишечным заболеваниям, а также гепатитам. Заболеваемость составляет 12-20 случаев на 10 000 населения. Количество больных увеличивается летом и осенью.
Количество рецидивов за последние 20 лет возросло на 25%. У 10% людей происходит повторный эпизод рожи на протяжении 6 месяцев, у 30% на протяжении 3 лет. Повторное рожистое воспаление в 10% случаев заканчивается лимфостазом и слоновостью.
Врачи отмечают тревожную тенденцию. Если в 70-х годах количество тяжелых форм рожи не превышало 30%, то сегодня таких случаев больше 80%. Одновременно снизилось количество легких форм, а период лихорадки теперь длится дольше.
30% случаев рожистого воспаления связаны с нарушением тока крови и лимфы в нижних конечностях, при варикозном расширении вен, тромбофлебите лимфовенозной недостаточности.
Смертность от осложнений, вызванных рожистым воспалений (сепсис, гангрена, пневмония) достигает 5%.
Кто чаще страдает от рожистого воспаления?
- Заболевание поражает людей всех возрастных групп. Но большинство больных (свыше 60%) это женщины старше 50 лет.
- Бывает рожа и у младенцев при попадании стрептококка в пупочную ранку.
- Есть данные, что наиболее восприимчивы к роже люди с третьей группой крови.
- Рожистое воспаление – болезнь цивилизованных стран. На африканском континенте и в Южной Азии люди болеют крайне редко.
Рожа возникает только у людей со сниженным иммунитетом, ослабленных стрессами или хроническими заболеваниями. Исследования показали, что развитие болезни связано с неадекватным ответом иммунной системы на попадание стрептококка в организм. Нарушается баланс иммунных клеток: снижается количество Т-лимфоцитов и иммуноглобулинов А, М, G, но при этом вырабатывается избыток иммуноглобулина Е. На этом фоне у больного развивается аллергия.
При благоприятном течении заболевания и правильном лечении на пятый день симптомы ослабевают. Полное выздоровление наступает через 10-14 дней.
Интересно, что рожа, хотя и является инфекционным заболеванием, но успешно лечится народными целителями. Квалифицированные врачи признают этот факт, но с оговоркой, что народными методами можно лечить только неосложненную рожу. Традиционная медицина объясняет этот феномен тем, что заговоры являются своеобразной психотерапией, снимающей стресс – один из располагающих факторов развития рожи.
Строение кожи и работа иммунной системы
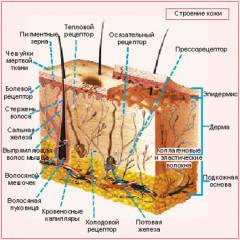 Кожа – сложный многослойный орган, который защищает организм от факторов внешней среды: микроорганизмов, колебаний температуры, химических веществ, облучений. Кроме того, кожа выполняет и другие функции: газообмен, дыхание, терморегуляция, выделение токсинов.
Кожа – сложный многослойный орган, который защищает организм от факторов внешней среды: микроорганизмов, колебаний температуры, химических веществ, облучений. Кроме того, кожа выполняет и другие функции: газообмен, дыхание, терморегуляция, выделение токсинов.
Строение кожи:
- Эпидермис – поверхностный слой кожи. Роговой слой эпидермиса – ороговевшие клетки эпидермиса, покрытые тонким слоем кожного сала. Это надежная защита от болезнетворных бактерий и химических веществ. Под роговым слоем находятся еще 4 слоя эпидермиса: блестящий, зернистый, шиповатый и базальный. Они отвечают за обновление кожи и заживление мелких повреждений.
- Собственно кожа или дерма – слой, который находится под эпидермисом. Именно он больше всего страдает при рожистом воспалении. В дерме расположены:
- кровеносные и лимфатические капилляры,
- потовые и сальные железы,
- волосяные мешки с волосяными луковицами;
- соединительные и гладкомышечные волокна.
- Подкожная жировая клетчатка. Лежит глубже дермы. Представляет собой рыхло расположенные волокна соединительной ткани, и скопления жировых клеток между ними.
Поверхность кожи не стерильна. Она заселена бактериями, содружественными человеку. Эти микроорганизмы не дают размножаться болезнетворным бактериям, попавшим на кожу и те погибают, не вызывая болезни.
Работа иммунной системы
Иммунная система – система тканей и органов, которые призваны защищать организм от бактерий, вирусов, паразитов, токсинов и мутировавших клеток собственного тела, которые могут дать начало опухолям. Иммунная система отвечает за защиту от микроорганизмов, замену состарившихся клеток организма и заживление ран.
К иммунной системе относятся:
- Органы: костный мозг, тимус, миндалины, селезенка, пейеровы бляшки в кишечнике, лимфатические узлы и лимфатические сосуды,
- Иммунные клетки: лимфоциты, лейкоциты, фагоциты, тучные клетки, эозинофилы, естественные киллеры. Считается, что общая масса этих клеток достигает 10% массы тела.
- Белковые молекулы – антитела должны обнаружить распознать и уничтожить врага. Они отличаются по строению и функциям: igG, igA, igM, igD, IgЕ.
- Химические вещества: лизоцим, соляная кислота, жирные кислоты, эйкозаноиды, цитокины. Дружественные микроорганизмы (микробы-коммерсалы), заселяющие кожу, слизистые оболочки, кишечник. Их функция подавлять рост болезнетворных бактерий.
Рассмотрим, как работает иммунная система при попадании в организм стрептококка:
- Лимфоциты, а точнее их рецепторы – иммуноглобулины, распознают бактерию.
- На присутствие бактерий реагируют Т-хелперы. Они активно делятся, выделяют цитокины.
- Цитокины активируют работу лейкоцитов, а именно фагоцитов и Т-киллеров, призванных убить бактерию.
- B-клетки вырабатывают специфические для данного организма антитела, которые обезвреживают чужеродные частицы (участки разрушенных бактерий, их токсины). После этого их поглощают фагоциты.
- После победы над болезнью особые Т-лимфоциты запоминают врага по его ДНК. При повторном его попадании в организм иммунная система активизируется быстро, до того, как болезнь успела развиться.
Причины рожистого воспаления
Стрептококк
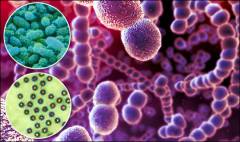 Стрептококки – род шаровидных бактерий, которые очень широко распространены в природе благодаря своей живучести. Но при этом они не очень хорошо переносят нагревание. Например, эти бактерии не размножаются при температуре 45 градусов. С этим связывают низкие показатели заболеваемости рожистым воспалением в тропических странах.
Стрептококки – род шаровидных бактерий, которые очень широко распространены в природе благодаря своей живучести. Но при этом они не очень хорошо переносят нагревание. Например, эти бактерии не размножаются при температуре 45 градусов. С этим связывают низкие показатели заболеваемости рожистым воспалением в тропических странах.
Рожистое воспаление вызывает одна из разновидностей бактерии – бета-гемолитический стрептококк группы А. Это самый опасный из всего семейства стрептококков.
Если стрептококк попадает в организм человека с ослабленным иммунитетом, то возникает рожистое воспаление, ангина, скарлатина, ревматизм, миокардит, гломерулонефрит.
Если стрептококк попадает в организм человека с достаточно сильным иммунитетом, то он может стать носителем. Носительство стрептококка выявлено у 15% населения. Стрептококк входит в состав микрофлоры, живет на коже и слизистых носоглотки не вызывая заболевания.
Источником заражения рожей могут стать носители и больные любой формы стрептококковой инфекции. Возбудитель болезни передается через контакт, предметы обихода, грязные руки и воздушно-капельным путем.
Стрептококки опасны тем, что выделяют токсины и ферменты: стрептолизин О, гиалуронидаза, надаза, пирогенные экзотоксины.
Как стрептококки и их токсины воздействуют на организм:
- Разрушают (растворяют) клетки человеческого организма;
- Стимулируют Т-лимфоциты и эндотелиальные клетки вырабатывать избыточное количество цитокинов – веществ, запускающих воспалительную реакцию организма. Ее проявления: сильная лихорадка и приток крови к месту поражения, боль;
- Снижают уровень противострептококковых антител в сыворотке крови, что мешает иммунитету побороть болезнь;
- Разрушают гилауриновую кислоту, которая является основой соединительной ткани. Это свойство помогает возбудителю распространяться в организме;
- Влияют на иммунные клетки лейкоциты, нарушая их способность к фагоцитозу (захватыванию и перевариванию) бактерий;
- Подавляют производство антител, необходимых для борьбы с бактериями
- Иммунное поражение сосудов. Токсины вызывают неадекватную реакцию иммунитета. Иммунные клетки принимают стенки сосудов за бактерии и атакуют их. От иммунной агрессии страдают и другие ткани организма: суставы, клапаны сердца.
- Вызывают расширение сосудов и повышение их проницаемости. Стенки сосудов пропускают много жидкости, что приводит к отеку ткани.
Стрептококки крайне изменчивы, поэтому лимфоциты и антитела не могут их «запомнить» и обеспечить иммунитет. Такая особенность бактерий становится причиной частых рецидивов стрептококковой инфекции .
Свойства кожи
- Повреждения кожи:
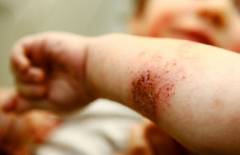
- укусы животных и насекомых;
- порезы и ссадины;
- язвы и пролежни;
- пупочная ранка у новорожденных;
- венозные катетеры и места введения инъекционных наркотиков.
Любое повреждение кожи может стать входными воротами для стрептококка. Бактерии проникают в глубокие слои кожи и размножаются в лимфатических капиллярах. Они выделяют в кровь токсин, отравляющий организм. Все проявления рожистого воспаления являются реакцией организма на присутствие бактерий и их токсины.
- Профессиональные вредности:
- попадание на кожу химических соединений;
- частые загрязнения;
- ношение резиновой одежды и обуви.
С такими факторами связаны профессии у шахтеров, шоферов, механиков, работников сельского хозяйства, рабочих металлургической и химической промышленности.
- Вирусные повреждения кожи:
- герпес;
- опоясывающий лишай;
- ветряная оспа.
Эти инфекции снижают иммуниет и вызывают на коже высыпания в виде наполненных жидкостью волдырей. После их вскрытия в кожу легко проникают бактерии;
- Хронический дерматоз и другие поражения кожи:
- экзема,
- атопический дерматит,
- псориаз,
- нейродермит;
- крапивница;
- контактный дерматит.
Эти заболевания имеют аллергическую природу. Клетки иммунитета атакуют эпидермис, снижая местный иммунитет и вызывая отек. Если в расчесы и царапины проникают бактерии, то они быстро размножаются в аллергизированной коже;
- Гнойные поражения кожи:
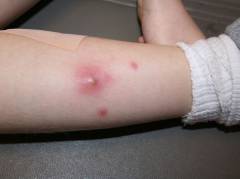
- фурункул;
- карбункул;
- фолликулит.
В том случае, если воспаление сальных желез вызвано стрептококком, бактерии самостоятельно или после выдавливания гнойника проникают в окружающую ткань и лимфатические сосуды. Там они начинают размножаться и выделять токсины;
- тромбофлебит;
- варикозное расширение вен;
- лимфовенозная недостаточность.
Нарушение кровоснабжения при повреждении кровеносных и лимфатических сосудах приводит к кислородному голоданию и дефициту питательных веществ на окружающем участке. Это снижает иммунитет и делает кожу восприимчивой к инфекциям. К тому же застой лимфы в сосудах способствует размножению стрептококка;
- посттравматические;
- послеоперационные.
Ткань келоидных рубцов состоит из недиференциированых клеток эпидермиса, которые организм воспринимает как чужеродные и атакует их. К тому же рубцовой ткани нарушено кровообращение, поэтому она становится хорошей средой для размножения стрептококка;
- ринит;
- отит;
- конъюнктивит.
Существует опасность распространения стрептококка с током крови в лимфатические капилляры кожи. При этом чаще всего рожистое воспаление возникает на лице и волосистой части головы, но может появиться и на других участках тела, особенно там, где нарушено кровообращение;
Тесное белье, узкие джинсы нарушают движение крови по сосудам. Мелкие ссадины, которые возникают при трении шва о кожу, способствуют проникновению в нее бактерий. Если одежда изготовлена из синтетических материалов, то она не впитывает влагу и создается парниковый эффект. Такие условия благоприятны для размножения стрептококков.
Состояние иммунитета
 Стрептококк очень распространен в окружающей среде, и каждый человек сталкивается с ним ежедневно. У 15-20% населения он постоянно живет в миндалинах, пазухах носа, полостях кариозных зубов. Но если иммунная система в состоянии сдерживать размножение бактерий, то заболевание не развивается. Когда же что-то подрывает защитные силы организма, то бактерии размножаются, и начинается стрептококковая инфекция.
Стрептококк очень распространен в окружающей среде, и каждый человек сталкивается с ним ежедневно. У 15-20% населения он постоянно живет в миндалинах, пазухах носа, полостях кариозных зубов. Но если иммунная система в состоянии сдерживать размножение бактерий, то заболевание не развивается. Когда же что-то подрывает защитные силы организма, то бактерии размножаются, и начинается стрептококковая инфекция.
Факторы, угнетающие иммунную защиту организма:
- Прием лекарственных препаратов подавляющих иммунитет:
- стероидных гормонов;
- цитостатиков;
- препаратов химиотерапии.
- Заболевания, нарушающие обмен веществ:
- сахарный диабет;
- почечная недостаточность;
- цирроз печени;
- гипотиреоз.
- Заболевания, связанные с изменением состава крови:
- атеросклероз;
- анемия;
- повышенный уровень холестерина.
- Болезни иммунной системы
- СПИД;
- гиперцитокинемия;
- тяжелый комбинированный иммунодефицит.
- Злокачественные новообразования
- Хронические заболевания ЛОР-органов:
- гайморит;
- синусит;
- тонзиллит;
- отит.
- Истощение в результате
- недосыпания;
- недоедания;
- стрессов;
- дефицита витаминов.
- Вредные привычки
- алкоголизм;
- наркомания;
- курение.
- Переохлаждение.
Подытожим: для того, чтобы развилось рожистое воспаление, необходимы располагающие факторы:
- входные ворота для инфекции – повреждения кожи;
- нарушение циркуляции крови и лимфы;
- снижение общего иммунитета;
- гиперчувствительность к антигенам стрептококка (токсинам и частицам клеточной стенки).
В каких областях чаще развивается рожа?
- Нога. Рожистое воспаление на ногах может стать результатом грибкового поражения стоп, мозолей, травм. Стрептококки проникают через повреждения кож и размножаются в лимфатических сосудах голени. Развитию рожи способствуют заболевания вызывающие нарушение кровообращения: облитерирующий атеросклероз, тромбофлебит, варикозное расширение вен.
- Рука. Рожистое воспаление возникает у мужчин 20-35 лет вследствие внутривенного введения наркотиков. Стрептококки проникают повреждения кожи на месте инъекций. У женщин болезнь связана с удалением молочной железы и застоем лимфы в руке.
- Лицо. При стрептококковом конъюнктивите рожистое воспаление развивается вокруг глазницы. При отите воспаляется кожа ушной раковины, волосистой части головы и шеи. Поражение носа и щек (по типу бабочки) связывают со стрептококковой инфекцией в носовых пазухах или фурункулами. Рожистое воспаление на лице всегда сопровождается сильными болями и отеком.
- Туловище. Рожистое воспаление возникает вокруг хирургических швов при несоблюдении больными асептики или по вине медицинского персонала. У новорожденных стрептококк может проникнуть в пупочную ранку. В этом случае рожа протекает очень тяжело.
- Промежность. Область вокруг заднего прохода, мошонки (у мужчин) и больших половых губ (у женщин). Рожистое воспаление возникает на месте потертостей, опрелостей, расчесов. Особенно тяжелые формы с поражением внутренних половых органов возникают у рожениц.
Симптомы рожистого воспаления, фото.
Рожистое воспаление начинается остро. Как правило, человек может указать даже время, когда появились первые симптомы болезни.
-
Ухудшение общего самочувствия
1. сильный озноб, который буквально сотрясает тело;
2. подъем температуры до 38-40 градусов, лихорадка длится 5-10 дней;
3. возможны судороги, бред и помутнение сознания;
4. сильная слабость, головокружение;
5. тошнота, иногда рвота;
6. мышечные и суставные боли.
Симптомы обшей интоксикации – результат выхода в кровь первой волны токсинов, выделяемых бактериями. Эти вещества отравляют организм, особенно воздействуют на нервные клетки и мозговые оболочки.
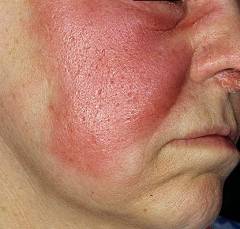 Покраснение кожи. Изменения на коже появляются через 10-20 часов после начала болезни. Пораженный участок имеет однородную, ярко-красную окраску. Развитие покраснения связывают с местным расширением кровеносных капилляров, которое возникает в результате действия стафилококкового токсина. Покраснение исчезает через 7-14 дней. На его месте возникает шелушение. Это отторгаются поврежденные бактериями клетки эпидермиса.
Покраснение кожи. Изменения на коже появляются через 10-20 часов после начала болезни. Пораженный участок имеет однородную, ярко-красную окраску. Развитие покраснения связывают с местным расширением кровеносных капилляров, которое возникает в результате действия стафилококкового токсина. Покраснение исчезает через 7-14 дней. На его месте возникает шелушение. Это отторгаются поврежденные бактериями клетки эпидермиса. Осложненные формы рожистого воспаления.
На фоне покрасневшей отечной кожи могут появиться:
- Кровоизлияния – это следствие повреждения кровеносных сосудов и выхода крови в межклеточное пространство (эритематозно-геморрагическая форма);
- Пузыри, наполненные прозрачным содержимым. Первые дни они мелкие, но могут увеличиваться и сливаться между собой (эритематозно-буллёзная форма).
- Пузыри, наполненные кровянистым или гнойным содержимым, окруженные кровоизлияниями (буллёзно-геморрагическая форма).
Такие формы протекают тяжелее и чаще вызывают рецидивы болезни. Повторные проявления рожистого воспаления могут появиться на том же месте или на других участках кожи.
Диагностика рожистого воспаления
К какому доктору обращаться при появлении симптомов рожистого воспаления?
При появлении на коже первых признаков болезни обращаются к дерматологу. Он поставит диагноз и, при необходимости, направит к другим специалистам, занимающимся лечением рожистого воспаления: инфекционисту, терапевту, хирургу, иммунологу.
На приеме у доктора
Опрос
Для того чтобы правильно поставить диагноз и назначить действенное лечение специалист должен отличить рожистое воспаление от других заболеваний со сходными симптомами: абсцесс, флегмона, тромбофлебит.
Врач задаст следующие Врач задаст следующие вопросы:
- Как давно появились первые симптомы?
- Было ли начало заболевания острым или симптомы развивались постепенно? Когда появились проявления на коже, до или после повышения температуры?
- Как быстро распространяется воспаление?
- Какие ощущения возникают в месте поражения?
- Насколько выражена интоксикация, есть ли общая слабость, головная боль, озноб, тошнота?
- Повышена ли температура?
Осмотр поражения при роже.
При осмотре врач выявляет характерные признаки рожистого воспаления:
- кожа горячая, плотная, гладкая;
- покраснение равномерное, на его фоне возможны кровоизлияния и волдыри;
- неровные края четко очерчены, имеют краевой валик;
- поверхность кожи чистая, не покрыта узелками, корочками и чешуйками кожи;
- болезненность при прощупывании, отсутствие сильных болей в покое;
- боли в основном по краю очага воспаления, в центре кожа менее болезненна;
- близлежащие лимфоузлы увеличены, спаяны с кожей и болезненны. От лимфатических узлов к воспаленному участку тянется бледно-розовая дорожка по ходу движения лимфы – воспаленный лимфатический сосуд;
Общий анализ крови при роже:
- снижено общее и относительное количество Т-лимфоцитов, что говорит об угнетении стрептококками иммунной системы;
- повышена СОЕ (скорость оседания эритроцитов) – свидетельство воспалительного процесса;
- повышено количество нейтрофилов, что свидетельствует об аллергической реакции.
Когда назначается бактериологическое обследование при рожистом воспалении?
При рожистом воспалении бактериологическое обследование назначается с целью определить, какой возбудитель вызвал заболевание и к каким антибиотикам он наиболее чувствителен. Эта информация должна помочь врачу подобрать наиболее эффективное лечение.
Однако на практике такое исследование малоинформативно. Только в 25% случаев удается установить возбудителя. Врачи связывают это с тем, что лечение антибиотиками быстро останавливает рост стрептококка. Ряд ученых считает что бактериологическое обследование при рожистом воспалении нецелесообразно.
Материал для бактериологического исследования из ткани берут в том случае, если возникают трудности с установкой диагноза. Исследуют содержимое ран и язв. Для этого к очагу прикладывают чистое предметное стекло и получают отпечаток, содержащий бактерии, который изучают под микроскопом. Для изучения свойств бактерий и их чувствительности к антибиотикам полученный материал растят на специальных питательных средах.
Лечение рожи
Как повысить иммунитет?
 При лечении рожистого воспаления очень важно повысить иммунитет. Если этого не сделать, то болезнь будет возвращаться вновь и вновь. А каждый последующий случай рожи протекает тяжелее, лечится сложнее и чаще вызывает осложнения, что может привести к инвалидности.
При лечении рожистого воспаления очень важно повысить иммунитет. Если этого не сделать, то болезнь будет возвращаться вновь и вновь. А каждый последующий случай рожи протекает тяжелее, лечится сложнее и чаще вызывает осложнения, что может привести к инвалидности.
- Выявить очаги хронической инфекции, которые ослабляют организм. Для борьбы с инфекцией необходимо пройти курс антибиотикотерапии.
- Восстановить нормальную микрофлору – ежедневно употреблять кисломолочные продукты. Причем, чем короче срок их хранения, тем больше они содержат живых лактобактерий, которые не дадут стрептококкам размножаться.
- Щелочные минеральные воды помогают вывести яды из организма и устранить симптомы интоксикации. Пить их необходимо небольшими порциями 2-3 глотка на протяжении дня. В период лихорадки необходимо употреблять не менее 3 литров жидкости.
- Легкоусвояемые белки: нежирное мясо, сыр, рыба и морепродукты. Употреблять их рекомендуют в отварном или тушеном виде. Белки необходимы организму для создания антител для борьбы со стрептококками.
- Жиры помогают коже быстрее восстановиться. Полезные жиры содержатся в растительных маслах, рыбе, орехах и семечках.
- Овощи, фрукты и ягоды: особенно морковь, груши, яблоки, малина, клюква, смородина. Эти продукты содержат калий, магний, фосфор, железо и комплекс витаминов, необходимых для укрепления иммунитета.
- Борьба с анемией. Снижение гемоглобина в крови плохо влияет на иммунитет. В этой ситуации помогут препараты железа, гематоген, яблоки, хурма.
- Укрепление иммунной системы. На протяжении одного месяца 2 раза в год рекомендовано принимайть натуральные препараты для стимуляции иммунитета: эхинацея, женьшень, родиола розовая, элеутерококк, пантокрин. Эффективны и другие мягкие иммуномодуляторы: иммунофан, ликопид.
- Свежий мед и перга – эти продукты пчеловодства богаты ферментами и химическими элементами, необходимыми для укрепления здоровья.
- УФ-облучение проблемных участков 2 раза в год. Принимать солнечные ванны необходимо дозировано, начиная с 15 минут в день. Ежедневно увеличивают время пребывания на солнце на 5-10 минут. Солнечный ожог может спровоцировать рецидив рожи. Можно пройти УФО и в физкабинете любой поликлиники. В этом случае дозу облучения устанавливает врач.
- Дозированная физическая нагрузка. Ежедневно бывайте на свежем воздухе. Прогулки на протяжении 40-60 минут в день 6 раз в неделю обеспечивают нормальную физическую активность. 2-3 раза в неделю желательно заниматься гимнастикой. Хорошо помогает йога. Она помогает повысить иммунитет, стрессоустойчивость и улучшить кровообращение.
- Здоровый сон помогает восстановить силы. Выделяйте на отдых не менее 8 часов в сутки.
- Не допускайте переутомления, переохлаждения, перегрева, длительного нервного напряжения. Такие ситуации снижают защитные свойства организма.
- Не рекомендуется:
- алкоголь и сигареты;
- продукты, содержащие кофеин: кофе, кола, шоколад;
- острые и соленые продукты.
Источники: http://old.consilium-medicum.com/media/consilium/06_07/85.shtml, http://freepapers.ru/46/differencialnaya-diagnostika-tromboflebita-i-rozhi/160405.989904.list1.html, http://www.polismed.com/articles-rozhistoe-vospalenie-prichiny-simptomy-lechenie.html