Тромбофлебит виды хирургического лечения
Виды операций при тромбофлейбите
Когда требуется операция
Лечением тромбофлебита занимается сосудистый хирург или более узкоспециализированный врач – флеболог, который занимается исключительно венами. В любом случае этапы диагностики и терапии будут одинаковыми. Но для избавления от тромбофлебита специалисты далеко не всегда рекомендуют операцию, поскольку в большинстве случаев удается справиться с болезнью консервативными способами.
На ранних этапах развития заболевание характеризуется воспалением венозной стенки, в результате чего к ней начинают прикрепляться отдельные клетки крови. Затем постепенно формируется полноценный тромб, закрывающий часть просвета сосуда. По мере увеличения размеров этого сгустка крови кровообращение нарушается все больше.
Опасность патологии не только в возможности закупорки вены, в которой тромб начал образовываться изначально, поскольку в некоторых случаях могут образовывать коллатерали. Это запасные, обходные пути для кровотока, обеспечивающие необходимое снабжение клеток кислородом и питательными веществами. Наибольший риск возникает в том случае, когда тромб отрывается от внутренней поверхности сосуда и начинает мигрировать по кровеносной сети, создавая вероятность эмболии – закупорки просвета вены, питающей жизненно-важный орган.
Чаще всего возникает легочная эмболия, в результате чего без экстренной операции происходит летальный исход.

Хирургическое вмешательство назначается на поздних стадиях развития заболевания, когда тромб вызывает возникновение осложнений, мешающих нормальной жизнедеятельности пациента. Также операция может быть показана при поражении одной из глубоких вен, поскольку эта разновидность тромбофлебита наиболее опасна. Помимо этого, хирургический метод является единственной возможностью предотвращения эмболии при отрыве тромба. Если состояние пациента не осложнено, но консервативная терапия не дает результатов длительное время, также может быть показана операция.
Метод тромбэктомии
Тромбэктомия – это операция по непосредственному удалению тромба из просвета вены. При этом могут быть использованы два вида хирургического вмешательства – традиционное (радикальное) и эндоваскулярное – без иссечения сосудов. Первая разновидность тромбэктомии применяется в большинстве случаев лишь при тяжелых состояниях пациента с тромбофлебитом и варикозом глубоких вен.
Восстановление проходимости магистральных вен хирургическим путем стали применять с 1965 г.
На сегодняшний день чаще всего применяется эндоваскулярная тромбэктомия. Она проводится при помощи катетера, поэтому тромб удаляется, а сама пораженная вена не иссекается. Это позволяет предотвратить возникновение осложнений, связанных с частичным или полным удалением вены, которые могут быть критичными при тромбофлебите.
Противопоказания к процедуре:
- хронические заболевания в стадии обострения;
- тяжелые патологии сердца;
- наличие злокачественной опухоли;
- тромбофлебит, осложненный гангреной;
- тяжело протекающая беременность, сопровождающаяся истощением женщины, гестозом или анемией;
- тяжелая венозная недостаточность;
- радиационное облучение.
Тромбэктомия считается малоинвазивной процедурой, поскольку требуется сделать небольшой надрез. Через него к месту локализации тромба подводится катетер Фогерти, заканчивающийся латексным баллоном. Во время введения через разрез он пуст, но при осуществлении контакта с тромбом его заполняют препаратом, способствующим втягивании тромботических масс. При этом может потребоваться несколько повторений процесса, если тромб крупный. Вся процедура контролируется ультразвуковым аппаратом или рентгеном. Если нет возможности извлечь тромб из сосуда, то в вену так же вводят катетер, но поставляют к сгустку вещества, разрушающие и растворяющие его.
В послеоперационный период пациенту требуется не менее трех дней носить, не снимая, компрессионное белье, чтобы предотвратить возникновение рецидивов. Возможность повторного развития тромбофлебита – единственный минус эндоваскулярной тромбэктомии. Помимо утягивающего трикотажа, для закрепления достигнутого результата потребуется прибегнуть к курсу лекарственной терапии. Для этой цели чаще всего назначаются антикоагулянты – препараты, способствующие снижению свертываемости крови.
Метод кроссэктомии
Кроссэктомия, которая ранее называлась операцией Троянова-Тренделенбурга, предусматривает перевязку большой подкожной вены и ее ответвлений. Методика применяется только в случаях острого тромбофлебита, когда другие методы не могут быть эффективными. Действие кроссэктомии направлено на предотвращения поражения глубоких магистралей путем восстановления здорового кровотока.
Противопоказания к этому хирургическому вмешательству:
- злокачественные опухоли;
- сахарный диабет, осложненный нефропатией (поражением почечных сосудов);
- синдром диабетической стопы – гнойно-некротические процессы, язвы и костно-суставные поражения;
- значительный избыточный вес;
- синдром полиорганной недостаточности — поражение всех органов и тканей с временным преобладанием симптомов той или иной недостаточности;
- атеросклероз;
- крайнее истощение организма;
- старческий возраст.
Процедура проводится под местной анестезией. После того, как обезболивающее начнет действовать, операционное поле обрабатывается обеззараживающим раствором, затем делается надрез в области паховой складки, и вена выводится при помощи инструментов. На расстоянии примерно 1 см от ее впадения в большую подкожную вену делается перевязка. После аналогичного действия со всеми придатками пораженного сосуда накладываются швы.
Поскольку кроссэктомия относится к экстренным операциям, которые чаще всего проводятся в срочном порядке без полного обследования и подготовки, существует повышенная вероятность рецидива. По этой причине в послеоперационный период необходимо принимать назначенные лечащим врачом лекарства. Чаще всего это флеботоники, антикоагулянты, дезагреганты и ранозаживляющие средства. Если имели место гнойный тромбофлебит, назначаются мощные антибиотики. Обезболивающие средства, как правило, нужны лишь в течение первых нескольких дней, но нередко возникает дисбактериоз, который требует приема соответствующих препаратов.
Реаилитационный период включает предусматривает ношение компрессионного белья, регулировку режимов работы и отдыха, отказ от вредных привычек, выполнение ежедневной профилактической гимнастики. При этом пациенту потребуется регулярно проходить обследование у лечащего врача, чтобы при малейшем намеке на рецидив вовремя купировать заболевание медикаментами.
Метод прошивания сосудов
В некоторых случаях врачам не удается купировать заболевание ни консервативной терапией, ни малоинвазивными методами хирургического вмешательства, и тромбофлебит возвращается снова даже после успешной операции. В этом случае может применяться метод прошивания пораженных участков вены. Противопоказанием к выполнению сосудистого шва является гнойный тромбофлебит, а также перенесенное радиационное облучение.
В качестве материала для наложения швов используются плетеные или монолитные синтетические нити, которые обладают высокой прочностью, но минимально травмируют вену. При этом чаще всего применяются нерассасывающиеся нити, выполненные из шелка, капрона, нейлона и других материалов.
После наложения швов по сосуду продолжает осуществляться кровообращение, но при этом тромб становится «запертым» и не имеет возможности мигрировать, в результате чего устраняется риск эмболии. Единственным изменением кровотока является снижение его скорости вследствие сужения просвета вены. Это может повлиять на ухудшение снабжения анатомической области кислородом и питательными веществами.
Установка кава-фильтра
Современной операцией является имплантация в сосуд ловушки для тромбов. Это устройство представляет собой конструкцию в виде зонтика, песочных часов или купола. Оно предназначено для того, чтобы задерживать тромб в сосуде, но при этом пропускать через себя кровь, не препятствуя снабжению клеток питательными веществами. В зависимости от типа кава-фильтра он может задерживать сгустки размером 2-4 мм.
После установки ловушки проводится активная медикаментозная терапия, направленная на растворение тромба. При этом отсутствует вероятность осложнений в результате его миграции или эмболии сосудов, ведущих к жизненно важным органам. Кава-фильтр может быть постоянным или временным, во втором случае он удаляется после полного удаления тромба и устранения последствий его образования.
Противопоказания к процедуре:
- инфекционные заболевания, сопровождающиеся высокой температурой, которые невозможно устранить лекарственными средствами;
- диаметр нижней полой вены более 3 см;
- детский и подростковый возраст;
- недоступная для операции нижняя полая вена;
- аномальное сужение просвета нижней полой вены.
Для установки кава-фильтра используется местная анестезия в виде инъекций. После того, как обезболивающее начало действовать, в выбранный заранее участок вены вводится катетер, через который в пораженный сосуд устанавливается устройство. Весь процесс контролируется с помощью УЗИ или рентгена, так как делается маленький прокол, и у хирурга нет возможности непосредственной визуализации действий.
Установка кава-фильтра является операцией, хоть и малоинвазивной, поэтому после нее необходимо соблюдать определенные требования. Пациенту предписывается постельный режим сроком до одной недели, чтобы организм мог успешно восстановиться, и швы не разошлись. В целом не требуется радикального изменения привычного образа жизни, поскольку устройство не доставляет физического дискомфорта. Однако для успешного удаления тромба пациенту потребуется пересмотреть свои привычки хотя бы на время терапии.
Тромбофлебит хирургическое лечение
Тромбофлебит и его хирургическое лечение
Больные тромбофлебитом часто чрезмерно тревожатся, что тромб, образовавшийся в их организме, рано или поздно приведет к закупорке сосуда какого-нибудь жизненно важного органа. Однако это совсем не так.
Образование тромбов – нормальный и обязательный процесс в организме.
Если бы они у нас не образовывались, мы бы давно истекли бы кровью от малейшей царапины или пореза. Это может происходить лишь с больными на гемофилию, у которых не свертывается кровь.
У здоровых людей ранка закупоривается и затягивается почти сразу же после пореза. Тромб, образовавшийся на стенке сосуда, не всегда может достигнуть опасных размеров. Тем более что под действием вырабатываемых печенью веществ, он чаще всего сам растворяется. Пока вена здорова, ее стенки сопротивляются расширению тромбов, сохраняя свой тонус. Если он прирастает, то только вдоль, а не поперек, что не мешает току крови.
Если вена изменена вследствие болезни, то процесс рассасывания идет неактивно, приклеивая тромб к стенке сосуда. На начальной стадии заболевания воспаленная вена, как правило, очень расширена, поэтому даже сравнительно большой сгусток не может препятствовать току крови. Однако запущенный тромбофлебит характеризуется многочисленными опасными для здоровья осложнениями.
Не следует пренебрегать профилактикой, если не хотите оказаться прикованным к больничной койке. Но если неприятность все-таки случилась, стоит знать, в каких случаях следует соглашаться на операцию, а в каких можно обойтись медикаментозным лечением.
Xирургическое лечение применяется при:
В России хирургическое лечение острой формы заболевания начато в 1940-х годах. В то время больную вену перевязывали выше тромба и удаляли ее на всем протяжении вместе со сгустком. Эти хирургические приемы применяются и в нынешнее время. Вену не удаляют, а только перевязывают, чтобы не допустить распространения тромба, учитывая наличие острого воспаления. 90% больных имею хорошие результаты после хирургического лечения острых тромбофлебитов.
Хирургическое лечение тромбофлебита нижних конечностей
Авторами публикации были изучены результаты хирургического лечения восходящего поверхностного тромбофлебита. В основу работы положен опыт хирургического лечения 395 пациентов с восходящим поверхностным тромбофлебитом нижних конечностей за период с 2000 по 2005 год.
В последние годы в связи повышенными требованиями к косметичности вмешательств принята двухэтапная схема хирургического лечения пациентов с данной патологией: в первый этап выполняется кроссэктомия, в отсроченном периоде — радикальная флебэктомия.
В изучаемый период одномоментная флебэктомия с иссечением тромбированных вен выполнена лишь у 33 (8,3%), а в 362 случаях (91,7%) с целью ликвидации угрозы развития тромбоэмболических осложнений первым этапом оперативного лечения — кроссэктомия.
Отдаленные результаты лечения были изучены у 124 пациентов, что составило 31,4%. Сроки наблюдения составили от 8 мес до 5 лет. Пациенты были разделены на три группы: первая: 49 пациентов, которым была выполнена только кроссэктомия, вторая: 32 пациентов, которым была применена двухэтапная схема хирургического лечения, третья: 27 пациентов с одномоментной флебэктомией.
Программа исследования отдаленных результатов хирургического лечения состояла из клинического осмотра, ультразвукового дуплексного сканирования вен нижних конечностей и анкетирования. При ультразвуковом исследовании определяли состояние ствола большой подкожной вены (степень реканализации, наличие рефлюкса). Применяемая в обследовании анкета составлена на основе международного опросника CIVIQ.
Результаты. Всего ТЭЛА нами диагностирована в 9-ти случаях из 395, что составило 2,27% от оперированных пациентов. В 4-х случаях ТЭЛА произошла на догоспитальном этапе, у троих из них имелся флотирующий тромбоз общей бедренной вены, исходивший из БПВ, в 1 — источником эмболии был флотирующий тромбоз ПБВ на одноименной конечности. У 5-ти пациентов тромбоэмболия произошла после оперативного вмешательства: у 4-х после кроссэктомии (в 2-х случаях источник эмболии не выявлен, в одном случае восходящий тромбофлебит на контрлатеральной конечности и еще в одном — дистальный тромбоз глубоких вен одноименной конечности), у 1-го — после флебэктомии (при УЗДС вен выявлен восходящий тромбофлебит и флотирующий тромбоз ПБВ контрлатеральной конечности). Все случаи развития ТЭЛА в послеоперационном периоде связаны с недостаточным объемом дооперационного обследования: невозможность выполнения УЗДС вен н/конечностей.
У пациентов после перенесенной кроссэктомии в отдаленные сроки отмечалось: прогрессирование варикозной болезни в 22,4%, преобладали пациенты с классом ХВН СЗ. У пациентов после флебэктомии во всех случаях наблюдается ХВН 1-2 классов. Однако лучший косметический эффект отмечен после двухэтапного хирургического лечения.
Выводы. После перенесенной кроссэктомии по поводу восходящего тромбофлебита на фоне варикозной болезни всем пациентам в отсроченном периоде показана флебэктомия.
Двухэтапная схема оперативного лечения при поверхностном тромбофлебите сравнима по эффективности и безопасности с одномоментной флебэктомией, но превосходит её по косметичности.
Любое оперативное вмешательство должно производиться только после ультразвукового обследования.
Maкapoвa Н.П. Пeшкoв А.В.
Читайте также в этом разделе:
Лечение тромбофлебита и тромбозов
Лечение тромбофлебита, флеботромбозов и посттромботической болезни
Тромбофлебит и венозные тромбозы частое и опасное осложнение венозных заболеваний. Наиболее часто встречаются поверхностные тромбофлебиты на фоне варикозной болезни .
Диагноз тромбофлебита как и любой другой осложненной формы варикозной болезни ставится на основании осмотра, истории развития заболевания.
- Ультразвуковое цветное дуплексное сканирование вен;
- При необходимости проводится рентгеновская контрастная флебография (с введением в вену специального контрастного препарата).
Правильное лечение острого тромбофлебита быстро останавливает воспалительный процесс и снимает боли.
Существует два основных способа лечения острого тромбофлебита — консервативный и хирургический.
- Постельный режим на весь острый период воспаления, при котором больная нога должна находиться постоянно в возвышенном положении.
- Компрессионная терапия (эластичное бинтование конечности или компрессионный трикотаж).
- Местное применение мазей; Назначение нестероидных противовоспалительных препаратов, также обладающих обезболивающим действием.
- Медикаментозная терапия с применением флеботоников и дезагрегантов
- Ферментотерапия ( энзимы ).
- Физиотерапия.
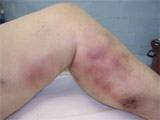
характерные признаки тромбофлебита
Хирургическое лечение тромбофлебита
По завершении острой фазы заболевания (обычно — через месяц после применения консервативной терапии) необходимо устранить его причины.
При варикозной болезни — выполнить удаление варикозно-расширенных вен или альтернативную радикальную терапию в плановом порядке.
При спонтанном тромбофлебите необходимо исследовать свертывающую систему крови и при ее нарушениях назначать специальное лечение.
Основными показаниями к экстренному оперативному лечению тромбофлебита являются, подтвержденные дуплексным сканированием:
- Подвижный (флотирующий)тромб;
- Нарастание тромба по ходу большой подкожной вены выше средней трети бедра;
- Наличие тромба в просвете бедренной или наружной повздошной вены.
Важно знать: если вы занимаетесь самолечением варикозного тромбофлебита. это чревато опасностью для жизни.
При первых же проявлениях тромбофлебита следует обратиться к сосудистому хирургу .
- Применяются антикоагулянты — препараты, препятствующие образованию тромбов и увеличению тромбов образовавшихся. Поскольку антикоагулянты могут спровоцировать кровотечение, в течение периода их приема следует следить за показателями свертывающей системы крови (коагулограмма — МНО, АЧТВ, протромбиновый индекс).
Назначаются флеботоники и ферменты. Для уменьшения отека применяют эластическую компрессию;
При первых признаках проявления тромбоза глубоких вен необходимо как можно быстрее обратиться к сосудистому хирургу.
Терапия посттромботической болезни сложная и разнонаправленная.
Первый год после перенесенного тромбоза глубоких вен оказывает определяющее влияние на дальнейшее состояние венозной системы пораженной нижней конечности. В этот год необходимо строго придерживаться рекомендаций сосудистого хирурга (флеболога). Максимальное восстановление проходимости вен, достигнутое с помощью лечения значительно улучшает состояние венозного оттока.
Если в последующие 2-3 года наблюдаются признаки тяжелой посттромботической болезни, проводят комплексное исследование вен и при возможности выполняют хирургическое лечение тромбофлебита для улучшения венозного оттока.
Консервативная терапия предусматривает прием препаратов-флеботоников и постоянное ношение специального компрессионного трикотажа, уменьшающих неприятные проявления болезни. Трофические изменения требуют обязательного местного лечения.
Профилактика тромбофлебита и флеботромбоза
- Лечение варикозной болезни и хронической венозной недостаточности;
- Устранение факторов риска (эластичные чулки или гольфы в самолете и при беременности, обильное питье в жаркую погоду, профилактика при хирургических вмешательствах);
- Внимание к своему здоровью и обращение к специалисту (сосудистому хирургу ) при малейшем подозрении;
Если Вам предстоит какое-либо хирургическое вмешательство, рекомендовано:
- Эластическое бинтование нижних конечностей;
- Назначение антикоагулянтов;
- Ранняя активация после операции.
Систематическое проведение лечения тромбофлебита, наблюдение у сосудистого хирурга (флеболога), выполнение основных рекомендаций позволяет добиться хорошего результата лечения.
Тромбофлебит. Этиология, клиника, диагностика и лечение. Операции при тромбофлебите.
Тромбофлебит — это острое воспаление вен, сопровождающееся образованием в их просвете сгустков крови (тромбов), и, нередко, воспалением окружающих вену мягких тканей.
Для возникновения тромбофлебита играют роль три фактора — замедление венозного кровотока, воспаление стенки вены и изменения физико-химического состава крови (то есть нарушается содержание фибриногена в крови, снижается активность фибринолиза, повышается содержание тромбоцитов).
Тромбофлебит является наиболее частым осложнением венозного расширения вен. Развитию тромбофлебита способствует длительное пребывание в постели, вызванное тем или иным заболеванием, травмой.
При замедлении кровотока лейкоциты фиксируются к внутренней оболочке вены на фоне воспаления его эндотелия.
Наблюдения свидетельствуют, что тромбофлебит является одним из ранних симптомов рака внутренних органов. Такие воспалительные заболевания, как тиф также способствуют образованию тромбофлебита.
Классификация по Мейо:
1. Местный тромбофлебит — развивается на фоне варикозного расширения вен.
2. Тромбофлебит, возникающий после инъекции склерозирующих или химических веществ.
3. Тромбофлебит на почве травмы.
4. Тромбофлебит, возникающий в связи с нагноительным процессом в мягких тканях.
5. Тромбофлебит, возникающий вследствие ишемии, вызванной закупоркой сосудов, чаще артерий.
Различают: острые, подострые, хронические и рецидивирующие тромбофлебиты.
Боль — постоянный симптом тромбофлебита, возникает внезапно. Интенсивность тем больше, чем больший участок вены поражён. В горизонтальном положении конечности боль уменьшается. Боль сочетается с ощущением тяжести, распирания, утомления в конечности, усиливающейся к вечеру.
Отёк и индурация тканей — наблюдаются у всех больных. Величина отёка зависит от уровня тромбоза и его протяжённости. Индурация или, иначе, фиброз развивается вокруг изменённой вены и зависит от величины отёка, выраженности подкожно-жировой клетчатки. Постепенно ткани грубеют, превращаясь в рубцовую ткань, что приводит к тугоподвижности суставов (голеностопного, коленного и др.).
Дерматит и экземы возникают обычно при длительном рецидивирующем течении и сопровождаются кожным зудом. В результате возникают расчёсы кожи, через которые проникает инфекция с последующим развитием пиодермии. Экземы сочетаются с пигментацией кожи, которая носит очаговый или диффузный характер. Гиперпигментация обычно локализуется в нижней и средней трети голени.
Из других симптомов следует отметить интоксикацию, повышение как местной, так и общей температуры.
Диагностика.
Основывается на местных симптомах — боль, покраснение кожи, повышение температуры. При объективном обследовании определяется болезненность при ощупывании конечности.
Из дополнительных методов обследования применяется флебография, которая позволяет определить протяжённость тромботического процесса, степень развития коллатералей.
Дифференциальный диагноз.
Прежде всего, проводится между тромбофлебитом и флеботромбозом. При тромбофлебите — тромб образуется на месте воспаления сосудистой стенки, он прочно связан со стенкой вены и для него характерны признаки воспаления: повышение температуры, лейкоцитоз, местные признаки воспаления. При флеботромбозе — тромб образуется на месте здоровой стенки вены и легко может отрываться, давая эмболии. Клинически протекает бессимптомно. Симптомы флебита:
1. Симптом Малера — прогрессирующее учащение пульса до повышения температуры.
2. Симптом Хоманса — быстрое и резкое движение стопы вызывает боль во всей конечности.
3. Симптом Левенберга — при накладывании манжетки аппарата Рива-Роччи при 35-40 мм рт. ст. — боль в конечности в месте локализации флеботромбоза.
1. На первые 3-4 сутки от начала заболевания больным назначается строгий постельный режим (особенно при флеботромбозе), затем больным разрешаются движения в голеностопном и коленном суставах лёжа, что предупреждает дальнейшее развитие тромбообразования.
Диета — субкалорийная, безбелковая, с большим количеством витаминов (капуста, шпинат). Ограничить дозу щелочей (сода), жиров.
2. Назначение тепловых процедур в виде световых полуванн с температурой 36 0 С, на 10-15 минут, повязки с мазью Вишневского.
3. Назначение при тромбофлебите антибиотиков. Однако, следует учитывать тот факт, что они повышают свёртываемость крови, поэтому их предпочтительно назначать местно в клетчатку, окружающую изменённую вену.
4. Гирудотерапия. Одна пиявка (гирудин) отсасывает 20-25 мл крови. Обычно назначают 5-8 пиявок, 2-3 дня подряд. Наступает уменьшение отёка, боли, воспалительных явлений. Опасность — нарушение свёртывающей системы крови. Опасность заражения болезнью Боткина.
5. Антикоагулянтная терапия. Это антикоагулянты прямого действия — гепарин. Назначается 5.000 ЕД 4-6 раз в сутки в околопупочную область. Антикоагулянты непрямого действия — пелентан, неодикумарин. Назначают курсом, действие их начинается через 24-32 часа. Из других препаратов следует назвать эскузан (30 капель 3 раза в день до еды), фенилин (1 т 3 раза в день).
Оперативные методы лечения.
1. При септических тромбофлебитах, когда вена тромбирована на всём протяжении, делают операцию по Троянову-Тренделенбургу (перевязка большой подкожной вены у места впадения в бедренную с иссечением тромбированной вены на всём протяжении).
2. При тромбозе подвздошной вены проводят операцию аутовенозного шунтирования (до места тромбоза большую подкожную вену на поражённой конечности подшивают к большой подкожной вене здоровой конечности, тем самым осуществляется кровоток в обход тромбированного участка).
Источники: http://flebdoc.ru/tromboflebit/operacii.html, http://heal-cardio.ru/2016/07/11/tromboflebit-hirurgicheskoe-lechenie/, http://alexmed.info/2017/11/05/тромбофлебит-2/