Тромбоз бедренно подколенного сегмента слева
Тромбоз подколенно-берцового венозного сегмента слева
12.04.14г. по факту растяжения связок голеностопа был наложен гипс или гипсовая повязка. Спустя неделю, под коленом появился синячок, начались боли в голеностопе и отек 2/3 ноги с покраснениями в виде сыпи.
25.04.14г. гипс или гипсовая повязка был снят, в результате чего обнажились гематомы и частичный отек голеностопа.
С каждым последующим днем отек ноги нарастал всё больше и больше до 150%, появились боли, распирание, жжение ноги и температура в р-не 37. В связи с майскими праздниками, к специалисту удалось обратиться лишь 07.05.14г.
08.05.14г. в одной из больниц города было проведено дуплексное сканирование вен левой нижней конечности, где заключили «УЗ — признаки тромбоза задних большеберцовых вен и подколенной вены с признаками слабой пристеночной реканализации просвета вен. Верхушка тромба без убедительных признаков флотации на момент исследования.»
Ангиохирург назначил:
— Ксарелто 15мг на 3нед + 20мг на 3мес
— Флебомазь
— Компрессионный чулок
Спустя несколько дней визуально безрезультатного применения, я обратился к другому специалисту, который 17.05.14г. экстренно госпитализировал меня в другую больницу, где был проведен 10-ти дневный курс интенсивной терапии, результат которой был очевиден уже спустя сутки лечения:
— Пентоксифиллин, капельно 1р в сутки
— Траумель С, внутремышечно, 1р в сутки
— Гепарин, подкожно, 4р в сутки на 5 дней и 3р в сутки на 5 дней по 1,5кубика
Перед выпиской был проведен дуплекс с заключением: «Свежий окклюзирующий тромбоз глубоких вен подколенно-берцового сегмента левой нижней конечности с фиксированной головкой тромба в среднем сегменте подколенной вены.
28.05.14г. был благополучно выписан из больницы с клиническим диагнозом «Тромбоз подколенно-берцового венозного сегмента слева» и рекомендациями:
— Компрессионный чулок
— Ксарелто 20мг 1р в день на 6мес
— Детралекс 1т2р/д на 2мес
— Кардиомагнил 75мг 1т на 1мес
— Омез 1т на 1мес
— Искл. нагрузок и тепла с контролем через 1мес
Ооочень интересует Ваше высококвалифицированное мнение. Дело в том, что по ходу лечения, зная о 4-5 методах, я просил об оперативном радикальном вмешательстве, чтобы исключить ТЭЛА и не думать об этом ежедневно. Но мне было отказано в этом. Знакомые пугают недавними летальными исходами в похожих ситуациях. Интернет предостерегает. Доктора гарантий не дают. Полноценно жить не получается. Рядом жена и сын. А сам постоянно оглядываюсь и одергиваю себя. Что скажете? Посоветуете ли? Поможете?
Симптомы тромбоза подколенной вены
Тромбоз относится к числу опасных заболеваний, приводящих к локальному ухудшению кровообращения. Редко диагностируемый тромбоз подколенной вены выражается в присутствии постоянного дискомфорта в пораженной ноге, и не несет угрозы для жизни. Тем не менее, эта разновидность недуга требует своевременного лечения, так как бездействие может привести к обширному некрозу тканей нижней конечности.
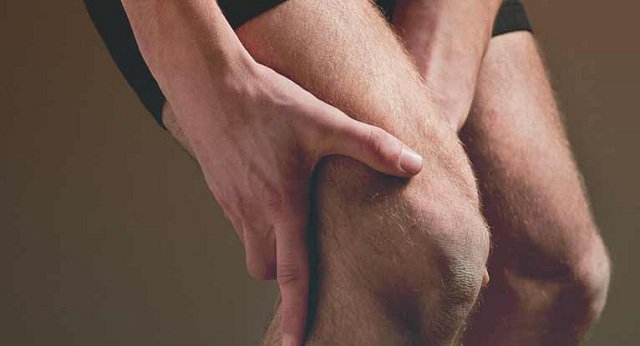
Что такое тромбоз подколенной вены
Тромбоз — заболевание, суть которого состоит в сбое процесса кроветворения. При этом в кровь выбрасывается чрезмерное количество агентов, отвечающих за свертывание крови, а вещества, разжижающие кровь, вырабатываются в меньшем количестве. Все это приводит к образованию сгустков, способных полностью перекрыть просвет кровеносного сосуда. В медицине такая патология известна как тромбофлебит вен.
Чаще всего заболевание поражает крупные магистральные сосуды нижних конечностей, так как в них кровоток всегда более медленный, чем в других частях тела. С вероятностью 17-20% тромб формируется в подколенной вене на участке, расположенном непосредственно в подколенной впадине. Примерно в половине всех случаев этот вид тромбоза протекает на фоне смазанных симптомов — больной может подозревать у себя варикоз или перемежающую хромоту, но не тромбоз.
Именно поэтому недуг считается опасным для здоровья, так как отсутствие терапии может привести к серьезной деформации сосуда и началу деструктивно-дегенеративных процессов в мягких тканях ноги.
Причины заболевания
К сожалению, до сих пор причины тромбоза подколенной артерии остаются неясными. Механизм изменения состава крови может измениться под действием различных факторов. Специалисты же утверждают, что практически всегда имеет место взаимное влияние таких факторов: увеличение агентов, повышающих вязкость крови, не вызывает формирование тромбов при отсутствии изменений в строении сосудистой стенке.
Среди наиболее значимых провокаторов тромбообразования флебологи называют:
- Возрастные изменения. Заболевание чаще диагностируется у пациентов старше 40 лет.
- Гормональный фон. Доказано, что под действием женских половых гормонов кровь становится более вязкой. Именно поэтому тромбофлебит чаще диагностируется у женщин в возрасте от 30 лет. У мужчин пик заболеваемости приходится на 50 и более лет, так как именно в этом возрасте происходит спад уровня мужских гормонов на фоне роста женских.
- Патологии кровеносных сосудов, чаще варикоз. Это заболевание способствует замедлению венозного оттока, в результате чего кровь может становиться более густой.
- Наличие системных заболеваний и онкологии. Многие патологии могут провоцировать изменение состава крови и делать ее более вязкой.
- Физическое воздействие на сосуды — ушибы мягких тканей, переломы конечностей, хирургическое вмешательство, перетягивание ног излишне тесной одеждой или обувью.
Не менее вредное воздействие на кровь и кровеносные сосуды оказывают вредные привычки, употребление малого объема жидкости, беременность или длительное применение противозачаточных препаратов, долгая иммобилизация.

Признаки и симптомы заболевания
Проявляется тромбоз бедренно-подколенного сегмента типичными для этого вида патологий признаками, олицетворяющими классическую форму венозной недостаточности. При этом чаще всего больные сталкиваются со следующими проявлениями болезни:
- дискомфорт в голени, а именно в икроножной мышце, перерастающий в боль при увеличении нагрузки на ногу;
- увеличение обхвата голени из-за отека;
- чувство тяжести и усталости в ногах, уменьшающиеся в положении лежа с приподнятыми ногами;
- острая боль на тыльной стороне коленного сустава при сгибании конечности;
- набухание вен на задней поверхности ноги и непосредственно под коленом;
- повышение температуры кожного покрова в месте локализации тромба.
При присоединении воспаления больной может ощутить такие симптомы, как повышение температуры тела с последующим присоединением признаков общей интоксикации организма.
Перечисленные выше явления могут рассматриваться как основные при постановке диагноза, тем не менее, даже сильно выраженные симптомы тромбофлебита нуждаются в подтверждении. Для этого применяется ряд инструментальных исследований (ангиография или ультразвуковое ангиосканирование), а также лабораторное исследование крови. На основе полученных данных врач назначает лечение, предусматривающее устранение тромбов и предотвращение рецидивов.
Методы лечения патологии
При тромбозе подколенных кровеносных сосудов лечение проводится преимущественно в стационаре. При симптоматике любой степени выраженности больному назначают постельный режим на срок от 3 до 5 суток.
В случае, если тромб имеет высокую подвижность рекомендуется соблюдать постельный режим дольше — от 7 до 9 дней.
В это время крайне желательно увеличить потребление жидкости — это позволит уменьшить вязкость крови. Наряду с этим применяется медикаментозное и хирургическое лечение заболевания.

Медикаментозное лечение
В качестве основной терапии применяется лечение медикаментами с использованием следующих групп препаратов:
- антикоагулянты прямого или непрямого действия, угнетающие синтез факторов свертывания крови;
- флеботонические средства, улучшающие состояние сосудистой стенки;
- ангиопротекторы, способствующие восстановлению кровотока и микроциркуляции в тканях;
- тромболитики, способствующие растворению тромбов;
- анальгетики и противовоспалительные средства, смягчающие клинические проявления тромбофлебита.
При наличии выраженного воспалительного процесса может потребоваться курс лечения антибактериальными средствами.
Хирургическое лечение
Оперативное лечение тромбоза подколенной вены осуществляется при наличии высокого риска отслоения тромба. В таких ситуациях существует опасность попадания кровяного сгустка в легочную артерию, что может закончиться летальным исходом.
В большинстве случаев практикуется эндоваскулярная баллонная тромбэкстракция — хирургическое удаление тромба из просвета сосуда. Манипуляции проводятся через небольшие проколы или разрезы в зависимости от размера тромба и распространенности патологии. Главным достоинством такой операции называют быстрое восстановление кровотока. Имеются у этого метода лечения и недостатки: из-за травмирования сосудистой стенки риск повторного образования тромба в бедренно-подколенном сегменте остается высокой. После операции рекомендуется курс терапии антикоагулянтами.
Второй по популярности метод лечения подколенного тромбоза представлен установкой кава-фильтра — миниатюрного устройства, препятствующего попаданию тромба в легочную артерию. Применяют ее при высоком риске отрыва тромба, а также при множественном тромбозе на фоне невозможности принимать антикоагулянты.
Тромбоз подколенной вены зачастую не воспринимают как серьезное заболевание. Между тем, даже при отсутствии выраженной симптоматики недуг может завершиться летальным исходом. Согласно статистике, около 7% больных тромбозом при отсутствии лечения сталкиваются с закупоркой легочной артерии. Еще большее количество больных вследствие недуга страдают от сердечной недостаточности, различных видов флегмазий, венозной гангрены.
Окклюзия бедренно-подколенного и подколенно-берцового сегмента
Окклюзия подколенной артерии, так же, как и окклюзия бедренно-подколенного сегмента — прекращение кровоснабжения определенного участка конечности, произошедшее в результате закупорки или травматического повреждения крупного кровеносного сосуда. Это распространенная патология, которая может привести к ограничению подвижности и инвалидизации, а также вызвать необратимые изменения в органах и тканях, жизнедеятельность которых зависит от кровоснабжения этой артерией.
Возможные причины окклюзии
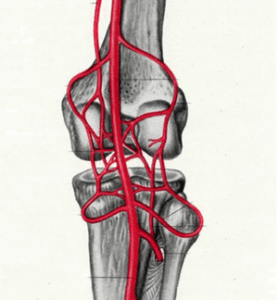
Особенности поражения сосудов ног состоят в том, что в острой форме развития патологии прекращается кровоснабжение нижних конечностей. Закупорка сосуда при этом обусловлена характером фонового заболевания.
- Воздух (воздушная эмболия). В артерии оказывается пузырек, закупоривающий просвет и препятствующий кровотоку. Это распространенное следствие травмирования дыхательных органов.
- Жир (жировая эмболия). Возникает при сложных травмах или обменных патологиях, приводящих к острым нарушениям естественных процессов метаболизма.
- Артериальные тромбы (артериальная эмболия). Появляется в результате нарушения сердечной деятельности. Функциональные сбои сердечного клапана приводят к образованию подвижных тромбов, которые закупоривают артерию, часто в местах разветвлений.
- Атеросклеротические бляшки (тромбоз при атеросклерозе). Возникают из отложений холестерина на стенках сосудов. Это приводит к полному закупориванию при появлении дополнительного фактора.
- Травмирование и компрессия близлежащими тканями. Наступает в результате травматического повреждения.
Причиной могут быть аневризмы — патологическое растяжение или выпячивание сосуда, развивающееся на фоне наследственной аномалии строения или вследствие присутствующих в организме заболеваний. В самом сосуде нередко возникает тромбирование или эмболия.
Артерия, подвергшаяся закупорке, представляет собой непосредственную угрозу жизни и здоровью пациента. Несвоевременно оказанная помощь или неправильное лечение могут привести к ампутации конечности или летальному исходу. Это частое явление у мужчин пожилого возраста. Нарушение кровоснабжения становится причиной гангрены, некроза или других необратимых изменений.
Поражения нижних конечностей
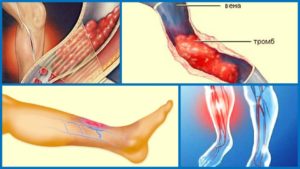
Нижние конечности – распространенный участок локализации сосудистых патологий. Это связано с функциональной нагрузкой, которую они постоянно испытывают. На ногах наблюдается окклюзия крупных, средних и и мелких сосудов, отвечающих за кровоснабжение голеностопа.
Встречаются смешанные поражения: непроходимость наступает одновременно в двух сосудистых сегментах. Этиологические факторы в ножных сосудах ничем не отличаются от общих: эмболии, тромбоза, травмирования и аневризмов.
Подколенная окклюзия протекает в хронической или острой форме. Острая возникает внезапно и может быть спровоцирована дополнительным препятствием в русле кровотока, полузакупоренного атеросклеротическими бляшками, когда частичное сужение просвета считается хроническим процессом.
Частота распространения окклюзии подколенно-берцового сегмента несколько ниже, чем поражений бедренной артерии. Для бедренной артерии характерно наличие патологии на участке от глубокой артерии и до ее перехода в подколенную. К типичным местам возникновения относят участок ниже глубокой бедренной артерии и место, где она вступает в гунтеров канал. Однако могут наблюдаться и окклюзии отдельных участков, например, на выходе из канала, и комбинированные поражения, когда охватывается весь ствол артерии бедра и часть подколенной.
Бедренная артерия считается основным анастомозом для возникновения тяжелых ишемических поражений. Это особенно опасно при поражении глубокой бедренной артерии, в то время, как берцовый сегмент вызывает тяжелые последствия только если поражены все три крупных сосуда голени.
Артерии нижних конечностей представляют собой неразрывную систему взаимодействия трех сегментов – аортально-подвздошного, бедренно-подколенного (от паха и до подколенной впадины) и берцового, в который входят артерии голеностопа. Они часто поражаются именно на среднем уровне.
Поражение даже отдельного, изолированного сегмента может привести к опасным последствиям. Острая окклюзия редко появляется на ровном месте. Зачастую она спровоцирована болезнями сердечно-сосудистой системы, атеросклерозом сосудов или недугами системы свертывания крови.
Симптомы и диагностика
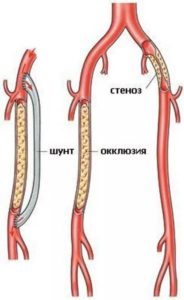
Окклюзия артерии сопровождается характерными симптомами, которые несколько различаются в зависимости от характера поражения и степени его развития. Патологию можно определить по перемежающейся хромоте и боли в ногах, которая распространяется по всей конечности и не ослабевает даже при приеме анальгетика.
- побледнение кожных покровов в месте развития сосудистой закупорки;
- парестезия (онемение) и отсутствие пульса на поврежденном участке;
- цианоз и снижение температуры кожи на более поздней стадии;
- полный паралич и обширная ишемия при прогрессировании процесса и неоказании своевременной помощи.
Диагностика начинается с внешнего осмотра, пальпации и сбора анамнеза. После постановки предварительного диагноза назначается ангиография сосудов, которая проводится с помощью рентгена и контрастного вещества. Применяется МСКТ диагностика для получения дополнительной информации, сканирование сосудов и определение ложечно-плечевого индекса, который дает возможность оценить кровоток в верхних и нижних конечностях.
Лечение патологии зависит от своевременности обращения за помощью и стадии развития заболевания. На начальном этапе достаточно консервативной терапии и изменения образа жизни. На 2 и 3 стадии показано хирургическое вмешательство, от тромбэктомии до протезирования сосудов.
На 4 стадии окклюзии единственным спасением для больного может стать ампутация конечности, потому что вмешательство на сосудистом уровне в таком состоянии может означать летальный исход.
Устранение препятствия, образовавшего сосудистую непроходимость, диктуется не только локализацией. Оно обусловлено его характером, видом, стадией, степенью развития и фоновым заболеванием, спровоцировавшим негативное явление. Для этого необходима достоверная диагностика и комплексное лечение различными методами.
Источники: http://www.flebolog.org/forum/tromboz-podkolenno-bertsovogo-venoznogo-segmenta-sleva-2-2767/, http://cardiogid.ru/tromboz/simptomy-tromboza-podkolennoj-veny.html, http://nogostop.ru/koleno/okklyuziya-podkolennoj-arterii.html

