Тромбоз геморроидальных узлов неотложная помощь
Острый тромбоз геморроидальных узлов — Симптомы, Неотложная помощь
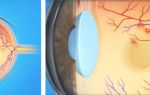
Острый тромбоз геморроидальных узлов
Чаще всего острая боль в заднем проходе бывает обусловлена острым тромбозом и воспалением геморроидальных узлов. Обострение геморроя может быть спровоцировано приемом алкоголя, острых блюд с пряностями, тяжелой физической нагрузкой, запором, беременностью.
Симптомы при Остром тромбозе геморроидальных узлов
Заболевание обычно развивается остро. Боль при этом может быть почти нестерпимой, особенно усиливается при дефекации, ходьбе и в сидячем положении. Больные жалуются на плохое самочувствие, озноб. Температура повышается до 38% С и выше. Наблюдаются дизурические расстройства. Выпавшие наружу и ущемленные в анальном канале геморроидальные узлы резко увеличены, напряжены, сине-багрового цвета. На поверхности некоторых из них могут быть видны участки некроза и налеты фибрина на слизистой оболочке. Ткани, окружающие задний проход, отечны, напряжены и резко гиперемированы. Пальпация воспаленных геморроидальных узлов крайне болезненна.
Неотложная помощь при Остром тромбозе геморроидальных узлов
При остром тромбозе геморроидальных узлов показана экстренная госпитализация в специализированное отделение. Недопустимо вне больничных условий вправление выпавших тромбированных геморроидальных узлов, так как подобные манипуляциии могут вызвать значительные повреждения слизистой оболочки, кровотечение и более серьезные, опасные для жизни больного осложнения. При остром тромбофлебите геморроидальных узлов рекомендуется постельный режим, сидячие ванны с раствором перманганата калия, холодные примочки с применением свинца ацетата или 2% раствора гидрокарбоната натрия, сменяемые каждые полчаса. Через 1 — 2 дня целесообразно применить теплые сидячие ванны. Внутрь дают антикоагулянты (под контролем протромбинового индекса). Назначают молочнорастительную диету, вазелиновое масло внутрь по 1 столовой ложке 3 раза в день. Могут назначаться и физиотерапевтические процедуры. Возможно оперативное лечение острых флеботромбозов аноректальной области и в остром периоде заболевания.
Иисус Христос объявил: Я есмь Путь, и Истина, и Жизнь. Кто же Он на самом деле ?
Жив ли Христос? Воскрес ли Христос из мертвых? Исследователи изучают факты
Геморрой: неотложная помощь, стратегия лечения, профилактика
Автор: Вовк Е.И. (ФГБОУ ВО «МГМСУ им. А.И. Евдокимова» Минздрава России)
Для цитирования: Вовк Е.И. Геморрой: неотложная помощь, стратегия лечения, профилактика // РМЖ. 2001. №20. С. 867
МГМСУ имени Н.И. Семашко

Г еморрой в течение более чем четырех тысячелетий является одним из самых распространенных заболеваний человека. Одинаково часто встречаясь у мужчин и женщин, детей и взрослых, эта болезнь приносит множество телесных и душевных страданий, лишает трудоспособности, снижает качество жизни.
Возможность точно определить, что такое геморрой появилась в XVIII веке, когда были обнаружены кавернозные сосудистые сплетения, окружающие анальный канал. Было доказано, что помимо вен и артерий эти сосудистые образования содержат эластичную соединительную ткань и гладкомышечные клетки. Регулируя кровенаполнение в зоне анального канала, геморроидальные сплетения обеспечивают основные функции прямой кишки: удержание каловых масс и дефекацию, обеспечение эффективного иммунного барьера между внутренней средой организма и окружающим миром.
Анатомия и физиология внутренних геморроидальных сплетений, расположенных проксимальнее зубчатой линии анального канала и наружных, находящихся дистальнее ее, существенно различается. Зубчатая (или гребенчатая) линия является кожно–слизистым соединением, зоной смыкания эктодермальных (кожа) и энтодермальных (прямая кишка) тканей и образует верхнюю границу анального канала. Анальный канал изнутри выстлан анодермой, по сути являющейся продолжением кожи и покрытой многослойным плоским эпителием. Анодерма и прилежащая кожа обильно снабжены соматическими сенсорными нервами и весьма чувствительны к болевым стимулам. Выстилкой прямой кишки является слизистая оболочка, покрытая переходным и цилиндрическим эпителием. Она иннервирована вегетативными волокнами и относительно нечувствительна к боли. Венозный отток от областей, располагающихся выше зубчатой линии, осуществляется через портальную систему. Отток из анального канала и зон, располагающихся ниже зубчатой линии, происходит в систему нижней полой вены. Венозная кровь из аноректального соединения может поступать как в портальную, так и в кавальную систему. Ток лимфы от прямой кишки направляется к нижним брыжеечным и аортальным узлам, в то время как лимфатические сосуды от анального канала подходят к внутренним подвздошным и паховым узлам, к задней стенке влагалища. Распределение венозных и лимфатических сосудов аноректальной зоны обусловливает различные пути распространения инфекции, злокачественных поражений и лекарственных веществ от зон до и выше зубчатой линии.
Несмотря на глубокие исторические корни исследований по изучению аноректальной патологии, только в середине XX века стали общепринятыми представления о том, что нормальная физиологическая роль геморроидальных сплетений не предполагает развития множества патологических симптомов, которые принято объединять в симптомокомплекс геморроя. Появление геморроя является результатом нарушенной гемодинамики и воспаления в сосудах геморроидальных сплетений, что часто сопровождается тромбозом, варикозным расширением и склерозом вен, кровотечением.
Геморрой разделяют в зависимости от локализации геморроидальных узлов относительно зубчатой линии анального канала. При внутреннем геморрое (ВГ) узлы расположены кнутри, а при наружном (НГ) – дистальней зубчатой линии. Принято выделять I–IV степень тяжести декомпенсации ВГ. При ВГ I степени обнаруживаются отечные и, возможно, кровоточащие, но невыпадающие геморроидальные узлы. При ВГ II степени узлы выпадают и могут вправляться самостоятельно. При ВГ III степени выпавшие узлы можно вправить только инструментально или с помощью манипуляций руками. И, наконец, при ВГ IV степени узлы вправить вовсе не удается.
Типичными местами расположения геморроидальных узлов (ГУ) считают левую боковую, правую переднюю и правую заднюю стенки анального канала. Часто применяемая проктологами методика описания локализации ГУ с использованием аналогии циферблата часов (например, «крупный ГУ расположен на 9 часов») часто вносит в путаницу в медицинские документы, так как может применяться, только если осмотр пациента проводится в коленно–локтевом положении.
К этиологическим факторам геморроя традиционно относят запор, длительное спастическое состояние внутреннего сфинктера прямой кишки, развивающееся вследствие различных причин и приводящее к частому натуживанию, а также беременность. Среди причин ВГ особое место занимает хроническая портальная гипертония, а также различного генеза субклинически протекающие нарушения портосистемного кровотока (в частности, при переедании, употреблении алкоголя, приеме анаболических стероидов, контрацептивов, других хронических лекарственных интоксикациях). Развитию НГ, несомненно, способствуют хронические воспалительные заболевания аноректальной зоны и органов малого таза, такие как бактериальный сальпингоофорит, простатит или цистит, приводящие к нарушению гемодинамики и лимфогенному распространению инфекции в геморроидальные сплетения.
Впрочем, этиология геморроя, по мнению большинства исследователей проблемы, не изучена в полной мере, и среди факторов, которые теоретически могут быть связаны с развитием заболевания, наибольшего внимания заслуживает изучение наследственных, социальных и культуральных аспектов проблемы [1,2].
Патогномоничными симптомами НГ являются боль, выбухание узлов и кровотечение, которое обычно развивается после или в процессе дефекации и редко приводит к значительной потере крови и анемии. Считать причиной значительного ректального кровотечения НГ следует только в том случае, если исключены другие заболевания, наиболее часто приводящие к этому состоянию. В большинстве случаев геморроидальное кровотечение замечают по следам крови на туалетной бумаге.
Обострение НГ всегда в той или иной степени болезненно. Изъязвление или тромбоз узлов может быть причиной сильной боли, в ряде случаев инвалидизирующей больного. Очень сильный болевой синдром развивается при особой форме заболевания – остром приступе геморроя, под которой понимают ущемление резко отечных или тромбированных геморроидальных узлов. Тромбоз НГ может приводить к выбуханию перианальной области и характерному ощущению инородного тела в аноректальной зоне и, в ряде случаев, осложняется гангреной геморроидальных узлов.
Декомпенсация ВГ в большинстве случаев менее болезненна, чем НГ. Для ВГ характерно ощущение неполной дефекации или ее невозможности, чувство полноты в прямой кишке, синдром «зашнурованной» прямой кишки [3].
При ВГ также возможно отхождение слизи или гноя при дефекации. ВГ III и IV стадий может осложниться тромбозом, изъязвлением и гангреной невправляемых или ущемленных ГУ, что сопровождается усилением болей, появлением признаков системной интоксикации и/или лихорадки.
В исходе часто рецидивирующего течения при ВГ может сформироваться несостоятельность внутреннего сфинктера прямой кишки и недержание кала.
При опросе больного, помимо сбора активных жалоб, обязательно уточняют характер опорожнения кишечника, параметры стула, режим использования слабительных средств.
Диагноз острого приступа геморроя, НГ или тромбоза геморроидальных узлов легко поставить при осмотре ануса и прямой кишки в обычном состоянии, а также при натуживании пациента в коленно–локтевом положении и при условии хорошего освещения. Перианальное и ректальное пальцевое исследование, ректовагинальное исследование при осложненном геморрое могут сопровождаться сильной болью и, следовательно, нуждаются в терминальной поверхностной анестезии.
Детальную диагностику ВГ, а также дифференциальный диагноз с другими заболеваниями аноректальной зоны проводят при аноскопии или ректороманоскопии до уровня 15–60 см выше ануса. Для формирования диагноза и выбора адекватной тактики лечения важно помнить об анатомо–физиологических различиях между наружным и внутренним геморроем, обусловливающих различную болевую чувствительность и риск системных осложнений при этих двух формах заболевания [3]. В клинической практике нередко встречается и сочетанная локализация геморроя.
Выбор тактики и метода лечения геморроя в каждом конкретном случае основывается на: оценке тяжести общего состояния больного, выраженности болевого синдрома и степени нетрудоспособности пациента; локализации и степени тяжести геморроя; наличии осложнений, таких как ущемление или тромбоз геморроидальных узлов; планах пациента по лечению болезни в дальнейшем. На рисунке 1 отражены все известные на сегодняшний день методы лечения геморроя.
Лекарственная терапия широко применяется для курсового планового и профилактического лечения геморроя, а также при подготовке к радикальному хирургическому или неинвазивному оперативному лечению, а также в составе комбинированного лечения в послеоперационном периоде. При декомпенсации геморроя консервативное фармакологическое лечение, в подавляющем большинстве случаев – местное, является средством оказания неотложной помощи пациенту [1].
Главная составная часть консервативной терапии — использование местнодействующих средств для быстрого и эффективного обезболивания аноректальной зоны. С этой целью традиционно используются поверхностные местноанестезирующие препараты: анестезин, дикаин и др, которые могут применяться путем аппликаций, но чаще – в составе комбинированных мазей, кремов и суппозиториев. Традиционно в официнальных рецептурах для лечения геморроя анестетики комбинируют с местнодействующими противовоспалительными и вяжущими средствами или глюкокортикоидами. В рамках комплексной до– или послеоперационной терапии, а также при осложненных формах геморроя для обезболивания и с противовоспалительной целью все чаще применяют нестероидные противовоспалительные препараты.
При остром тромбированном геморрое широко применяются местнодействующие средства, в состав которых помимо вышеперечисленных компонентов, входит гепарин (Гепатромбин Г, Нигепан). Входящие в состав Гепатромбина Г гепарин и аллантоин вызывают тромболитический эффект, а пантенол стимулирует эпителизацию поврежденных тканей. Совместное применение анестезина и гепарина в суппозиториях Нигепан вызывает обезболивающий, противовоспалительный, антиспастический и антитромботический эффекты. Препараты, содержащие гепарин, безусловно, являются средствами выбора при остром тромбозе геморроидальных узлов, однако не менее эффективны при любой форме геморроя и в послеоперационном периоде, оказывая мощное и физиологичное противовоспалительное, противоотечное и капилляропротективное действие. При назначении местнодействующих гепарин–содержащих препаратов полное рассасывание тромботических масс следует ожидать не ранее, чем через 4–8 недель регулярного использования.
Особое место в арсенале средств для консервативного лечения геморроя занимают препараты, применяемые для уменьшения натуживания и облегчения дефекации. Для этой цели целесообразно назначение слабительных смягчающего и осмотического действия: препаратов псилиума, лактулозы и макрогола. Средства, снижающие тонус внутреннего сфинктера прямой кишки, преимущественно применяют в раннем послеоперационном периоде, хотя их использование полностью оправдано и при оказании неотложной помощи при осложненных формах геморроя. С этой целью используют мази и кремы, содержащие нитроглицерин, изосорбида динитрат, нифедипин, а также свечи, в состав которых входит экстракт красавки [11–14].
При плановом консервативном лечении геморроя в настоящее время широко используют капилляростабилизирущие (рутин) и венотонизирующие средства (биофлавоноиды – диосмин, эсцин). При курсовом назначении эти препараты могут применяться или назначаться внутрь [4].
Хирургическая геморроидэктомия и малоинвазивное инструментальное лечение
Эффективность консервативной терапии геморроя как самостоятельного метода лечения, в целом, оценивается не очень высоко, поскольку заболевание продолжает прогрессировать и дегенеративные изменения геморроидальных узлов и аноректальной зоны с течением времени также нарастают [3,5]. Однако специалисты единодушно считают проведение активной консервативной терапии необходимым этапом подготовки к радикальному излечению от заболевания и одновременно средством уменьшения количества экстренных геморроидэктомий, в 25% случаев сопровождающихся ранними послеоперационными осложнениями [6,7]. Более того, по данным ретроспективного европейского исследования, проведенного в 2000 году, около 10% больных после экстренного иссечения узлов нуждаются в повторной операции, и в равном числе случаев в отдаленном периоде развивается стеноз анального канала [7]. Тем не менее показаниями к экстренной оперативной геморроидэктомии продолжают считать острый тромбированный, ущемленный или изъязвленный НГ, а также массивное геморроидальное кровотечение при портальной гипертензии.
Плановая хирургическая геморроидэктомия, показана 10–30% всех пациентов, страдающих геморроем III–IV степени тяжести [5,8]. При геморрое I, II степени тяжести, а также у значительной части больных с III степенью, полное излечение может быть достигнуто применением малоинвазивных инструментальных пособий, которые также проводятся вне обострения заболевания [3]. Широко распространенным и наименее затратным методом малоинвазивной помощи является перевязка геморроидального узла резиновой лигатурой. Метод применяют для лечения больших внутренних и наружных геморроидальных узлов, и он заключается в захвате и перетягивании узла резиновой петлей диаметром 6 мм в зоне, нечувствительной к боли слизистой оболочки, что приводит к его некрозу и последующему отторжению. Каждые 14 дней лигируют по одному узлу, в течение 3–6 процедур. Лигирование может осложниться перинеальным сепсисом. Склеротерапия также показана больным с геморроем I и II степени тяжести, однако практически применяется все реже в связи с высоким риском тяжелых осложнений, развивающихся при дистопии склерозирующих препаратов (импотенция, нейрогенный мочевой пузырь, абсцессы печени) [9,10]. К числу наиболее безопасных и эффективных сегодня относят инфракрасную световую, радиовысокочастотную и лазерную коагуляцию геморроидальных узлов. Процедуры проводятся амбулаторно, с воздействием на один геморроидальный узел в течение одного посещения специалиста. Коагуляция не сопровождается системными осложнениями, однако, в 10–20% случаев эффективность лечения оказывается существенно меньше ожидаемой [1,3].
Течение заболевания и его профилактика
В большинстве случаев геморрой развивается относительно доброкачественно с периодическими «немотивированными» обострениями, приводящими к непродолжительной потере трудоспособности. Часто заболевание протекает первично хронически, не вызывая клинически значимых патологических симптомов. Однако неуклонное нарастание симптоматики пропорционально частоте обострений и с течением времени обусловливает распространенное среди врачей стремление к радикальному излечению геморроя при первом же обращении больного за медицинской помощью. С другой стороны, среди больных распространено нежелание подвергаться хирургическому лечению по этому поводу. Ситуацию иллюстрируют отчеты эпидемиологических исследований, ежегодно проводимых в США, которые свидетельствуют о прогрессирующем уменьшении числа радикальных хирургических операций по поводу геморроя. Так число хирургических геморроидэктомий в США снизилось с 165000 в 1982 году до 30000 в 1994 [5]. По–видимому, существует несколько причин столь разительного уменьшения количества хирургических геморроидэктомий. И не самая весомая из них – нежелание больных подвергаться дорогостоящей операции, переносить болезненный послеоперационный период и связанное с ним длительное лишение трудоспособности [17]. К уменьшению потребности в радикальной хирургической помощи в последние десятилетия привело значительное улучшение качества консервативной и малоинвазивной терапии, предпринимаемой на ранних стадиях болезни, а также обусловленное этим уменьшение количества экстренных оперативных вмешательств. Тенденции к неинвазивному лечению немало способствует разработка и внедрение в практику семейной и догоспитальной медицины тезиса «наилучшая стратегия лечения геморроя – его профилактика» [1,15]. Одно из важнейших мест в системе профилактики занимает коррекция запоров диетой, обогащенной растительной клетчаткой, употреблением достаточного количества воды и осмотически активных пищевых веществ, таких как соки, увеличение физической активности пациентов. Профилактика геморроя также предполагает обеспечение нормальной активности внутреннего сфинктера прямой кишки, скоординированной с пропульсивной функцией толстой кишки, что достигается коррекцией эмоциональных нарушений, отказом от курения и употребления наркотических веществ [16].
1. Brisinda G.BMJ 2000 Sep 9; 321(7261):582–3.
2. Bruch HP, Roblick UJ. Chirurg 2001 Jun; 72(6):656–9
3. Pfenninger JL. BMJ 1997; 314:1211–2.
4. Diana G, Catanzaro M, Ferrara A, Ferrari P. Clin Ter 2000 Sep–Oct; 151(5):341–4.
5. Pfenninger JL. BMJ 1997; 315:881–881a.
6. Kurbonov KM, Mukhabbatov DK, Daminova NM. Klin Khir 2000 Dec; (12):33–4.
7. Ceulemans R, Creve U, Van Hee R et al. Eur J Surg 2000 Oct; 166(10):808–12.
8. Pigot F.Rev Prat 2001 Jan 15; 51(1):21–5.
9. Murray–Lyon IM, Kirkham JS. Eur J Gastroenterol Hepatol 2001 Aug; 13(8):971–2.
10. Pilkington SA, Bateman AC, Wombwell S, Miller R. Ann R Coll Surg Engl 2000 Sep; 82(5):303–6.
11. Wasvary HJ, Hain J, Mosed–Vogel M, Bendick P, Barkel DC, Klein SN. Dis Colon Rectum 2001 Aug; 44(8):1069–73.
12. Perrotti P, Antropoli C, Molino D, De Stefano G, Antropoli M. Dis Colon Rectum 2001 Mar;44(3):405–9.
13. Briel JW, Zimmerman DD, Schouten WR. Int J Colorectal Dis 2000 Aug;15(4):253–4.
14. Coskun A, Duzgun SA, Uzunkoy A, Bozer M, Aslan O, Canbeyli B. Dis Colon Rectum 2001 May; 44(5):680–5.
15. Brisinda G.BMJ 2000 Sep 9;321(7261):582–3.
16. Muller–Lobeck H. Chirurg 2001 Jun;72(6):667–76.
17. Cheetham MJ, Mortensen NJ, Nystrom PO, Kamm MA, Phillips RK. Lancet 2000 Aug 26; 356(9231):730–3
Комбинированный препарат для консервативного лечения геморроя –
Первая помощь больным острым тромбофлебитом геморроидальных узлов
Первая доврачебная помощь больным острым тромбофлебитом геморроидальных узлов заключается в следующем. Обязательно обеспечить больному постельный режим. Провести тщательный туалет промежности (восходящий душ), наложить примочки с холодным раствором риванола или фурацилина либо настоя ромашки, коры дуба, подорожника, шиповника, облепихи. Очень эффективно накладывать на выпавшие геморроидальные узлы повязки из сырого тертого картофеля. И менять их следует каждые 3— 4 часа с последующим обмыванием промежности теплой (38° С) водой (душ).
Можно также накладывать вареный репчатый лук. Но всегда важно следить за тем, чтобы выпавшие ткани не высыхали и не повреждались туго наложенной повязкой, одеждой больного. Поэтому обычно повязку удерживают на промежности плавками.
Больные или их родственники стараются во что бы то ни стало вправить выпавшие узлы в прямую кишку. И «вгоняют» больного в шок, потому что боли при этом нестерпимые. Хуже всего, что такое вмешательство совершенно бесполезное: даже если удалось заправить хотя бы один узел, он тут же падает обратно.
Такие узлы ни в коем случае нельзя вправлять! Сильные боли возникают даже при введении геморроидальных свечей в анальный канал. А свечи в этом случае просто необходимы, особенно содержащие гепарин и трипсин, красавку, антипирин. Поэтому свечу рекомендуется размягчить в пальцах, наложить на выпавшие геморроидальные узлы и прикрыть их чистой салфеткой.
В первые двое суток для ослабления сильных болей можно принимать по одной таблетке анальгина или аспирина 2 — 3 раза в день.
В запущенных случаях, когда образовались обширные очаги омертвения выпавших узлов, следует принимать норсульфазол или левомицетин, олететрин, по 1 таблетке 3—4 раза в день. Пить прохладный морс из смородины, земляники, черники. Питание должно быть щадящим: кефир, сливки, простокваша, сметана, белый и черный хлеб, паровая котлета, картофельное пюре, супы.
Можно ли принимать и применять мед? Мед нужно есть, то есть принимать внутрь, но не злоупотреблять им. В день взрослый человек может съесть 50—100 г меда, не больше. Накладывать повязки с медом на воспаленные ткани промежности и прямой кишки нельзя, потому что мед обволакивает ткани и препятствует доступу к ним свежего воздуха. Кроме того, фруктоза меда служит хорошей средой для размножения микробов, которых на промежности миллиарды, особенно у неряшливых людей. Многие из этих микробов, в том числе кишечная палочка, предпочитают размножаться в бескислородной среде.
Если так лечиться, то спустя 4—5 дней явления острого тромбофлебита обычно исчезают. Уменьшаются в размерах геморроидальные узлы, сморщивается до того резко отекшая слизистая оболочка прямой кишки, спадает отек и с кожи вокруг заднепроходного отверстия. Больному становится несравненно легче. Он может подняться с постели и посетить туалет, подмыться. Беда прошла. Но, к сожалению, ненадолго. Опасность повторения острого воспаления остается.
К сожалению, консервативным лечением можно добиться только временного, непродолжительного эффекта. Самый эффективный и надежный метод лечения геморроя все-таки оперативный. Поэтому необходимо готовить себя к операции.
Всем больным, перенесшим дома осложнение геморроя, лучше обратиться к хирургу-проктологу, чтобы согласовать дальнейшее лечение.
Источники: http://doctor-v.ru/med/acute-thrombosis-hemorrhoids-symptoms-emergency/, http://www.rmj.ru/articles/neotlozhnaya_terapiya/Gemorroy_neotloghnaya_pomoschy_strategiya_lecheniya_profilaktika/, http://www.happydoctor.ru/patient/first-aid