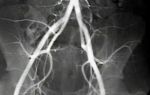
Тромбоз и окклюзия подвздошной вены
Что такое окклюзия подвздошных артерий и чем она опасна?
Окклюзия подвздошных артерий — это патологическое изменение, связанное с сужением просвета сосудов, которые осуществляют кровоснабжение нижних конечностей и органов малого таза. Результатом данного состояния является нарушение кровотока. Это очень частое явление, которому наиболее подвержены мужчины в возрасте более 50 лет.

Данный вид нарушения имеет две причины, встречаемые с одинаковой частотой: облитерирующий атеросклероз и облитерирующий эндартериит.
Говоря о характеристике самой подвздошной артерии, следует упомянуть о том, что она является крупным парным кровеносным сосудом (больше только аорта). Длина данного сосуда составляет 5-7 см, ширина 11-13 мм. Артерии берут свое начало на развилке правой и левой аорты, в зоне четвертого поясничного позвонка.
Классификация болезни может проводиться согласно этиологии или характеру сужения сосуда: выделяют стеноз, хроническую окклюзию и тромбоз. Поражение способно затронуть любой участок по всей протяженности подвздошной артерии.
Причины заболевания
Облитерирующий атеросклероз. Болезнь, характеризуемая системным поражением сосудов по причине нарушенного липидного обмена. При этом на стенках сосудов откладывается холестерин, и образуются атеросклеротические бляшки, в результате чего ухудшается кровоток.
Атеросклероз представляет собой крайне сложное дегенеративное заболевание. Основная его причина на сегодня достоверно неизвестна, однако ученые называют множество составляющих факторов, способствующих развитию данной болезни.
Облитерирующий эндартериит. В этом случае изменения затрагивают все слои артерии, сопровождаются неспецифическим воспалительным процессом и поражением стенок плазматическими и лимфоцитарными клетками. За счет этого внутренний просвет сосуда, который должен пропускать кровь, начинает сужаться, становясь причиной закупорки.
- курильщики;
- люди, у которых обнаружен высокий уровень холестерина;
- гипертоники;
- пациенты, страдающие ожирением.
Синдромы проявления окклюзии могут быть различны. Обычно первым признаком является ишемия нижних конечностей. Сначала пациент замечает незначительную утомляемость и ощущение онемения в правой или левой ноге. Далее приходит перемежающаяся хромота, при которой ходьба вызывает сильную боль. Больной жалуется на немеющие и зябнущие стопы.

Данный синдром должен особенно настораживать, если человек прошел всего 50-100 метров. Это свидетельствует о слишком далеко зашедшем процессе, который может привести к развитию трофических изменений, в том числе, гангрены.
Следующим признаком является возникновение импотенции. Пациенту диагностируют ишемию органов малого таза и хронический недостаток кровообращения нижнего отдела спинного мозга. Пренебрежение лечением может привести к синдрому ишемии органов брюшной полости, при которой пульс в пораженной области не обнаруживается.
Отсутствие своевременного лечения приводит к нехватке питательных веществ и кислорода, в результате чего «голодающие» органы полностью перестают функционировать.
Лечебная терапия
Лечение любых видов окклюзии должно происходить в условиях стационара. Тем не менее, может проводиться и консервативная терапия, но только на начальной стадии, либо при отказе пациента от оперативного вмешательства.

Основной задачей медикаментозного лечения является устранение болевого синдрома, купирование спазма и приведение в норму процесса кровообращения. Среди назначаемых препаратов присутствует Бупатол, Васкулат, Дилминал и пр. В случае закупорки артерии тромбом, может быть назначен антикоагулянт.
При отсутствии результатов консервативного лечения прибегают к оперативному вмешательству, иногда экстренному. Неотложная хирургия требуется в случае с перемежающейся хромотой, когда для пациента становится невозможным преодоление расстояния в две сотни метров без сильной боли в ногах.
Показанием также являются боли в правой или левой ноге при полном покое, язвенные образования и некрозы, а также эмболия крупных сосудов равнозначная окклюзии подвздошной артерии.
В современной медицине присутствует целый ряд методик оперативного лечения. Например, пораженная зона может полностью удаляться, и на ее месте устанавливается трансплантат. Второй вариант подразумевает вскрытие сосуда с последующим удалением тромба, эмболы или атеросклеротических бляшек. Также, может использоваться аорто-бедренное обходное шунтирование и бедренно-подколенное шунтирование на правой или левой ноге.
В некоторых случаях медики вынуждены комбинировать несколько методов, например, удаление участка сосуда и последующее шунтирование. Наиболее тяжелые случаи, при которых происходит развитие гангрены, требуют ампутации конечности.
Тромбоз и окклюзия подвздошной вены

Представляется собой комплекс веноспецифических субъективных симптомов и признаков хронического заболевания вен, возникающих после перенесенного венозного тромбоза вследствие органического поражения венозной стенки, которые встречаются у 20-50% пациентов, перенёсших ТГВ. При этом тяжелые формы заболевания наблюдаются у 15% больных, а формирование венозных трофических язв – в 3-4% случаев.
ПТБ развивается в результате хронической окклюзии, клапанной недостаточности глубоких вен или сочетания названных механизмов, что приводит к различным нарушениям микро- и макрогемодинамики. При этом происходит развитие коллатералей, которые частично берут на себя функцию оттока крови, замещая в той или иной мере окклюзированные венозные сегменты. Клапанная недостаточность глубоких вен может формироваться в результате непосредственного вовлечения венозного клапана в патологический процесс с фиксацией его створок к венозной стенке или полным их разрушением, а также в результате расширения глубоких вен конечности, по причине формирования проксимальной окклюзии и гипертензии.
ПТБ развивается в результате хронической окклюзии, клапанной недостаточности глубоких вен или сочетания названных механизмов, что приводит к различным нарушениям микро- и макрогемодинамики. При этом происходит развитие коллатералей, которые частично берут на себя функцию оттока крови, замещая в той или иной мере окклюзированные венозные сегменты. Клапанная недостаточность глубоких вен может формироваться в результате непосредственного вовлечения венозного клапана в патологический процесс с фиксацией его створок к венозной стенке или полным их разрушением, а также в результате расширения глубоких вен конечности, по причине формирования проксимальной окклюзии и гипертензии.
НЕТРОМБОТИЧЕСКИЕ ОККЛЮЗИОННЫЕ ПОРАЖЕНИЯ
Нетромботические поражения в системе нижней полой вены могут быть представлены стенозом и окклюзией подвздошных вен (non-thrombotic iliac vein lesion, NIVL, с-м Мея-Тернера, с-м Коккетта), при котором наблюдается значительное сужение просвета подвздошной вены за счет ее компрессии артерий (чаще левая общая подвздошная вена сдавливается правой общей подвздошной артерией, но возможно сдавление правой общей подвздошной вены, а также сдавление общей бедренной вены нижней надчревной артерией). Часто компрессия подвздошных вен ассоциируется с формированием в ее просвете специфических фиброзных утолщений или «шпор», которые являются следствием хронической травматизации стенки сосуда. Наличие подобных аномалий могут быть обнаружены в 22% случаев при аутопсии. Истинная распространенность синдрома Мея-Тернера в популяции достоверно не известна, но может достигать 25% среди лиц без симптомов ХЗВ. В популяции пациентом ХЗВ нетромботические окклюзионные поражения подвздошных вен могут вносить существенный вклад в генез заболевания, обуславливая появление симптомов заболевания в 2-5% случаев. В то же время у пациентов с прогрессивными формами ХЗВ выполнение внутрисосудистого ультразвукового исследования позволяет выявить гемодинамически значимый нетромботический стеноз подвздошных вен в 12 % случаев (53% всех обнаруженных поражений глубоких вен). Между тем, у лиц без симптомов довольно часто можно обнаружить признаки стеноза подвздошной вены, степень которого достоверно не отличает от пациентов с симптомами патологии венозного оттока.
Другим вариантом нетромботического окклюзионного поражения в системе нижней полой вены вариантом является синдром аорто-мезентериальной компрессии (с-м щелкунчика), представляющий собой сдавление левой почечной вены в пространстве между брюшной аортой и верхней брыжеечной артерией. К развитию нарушений венозного оттока в системе нижней полой вены могут привести врожденные аномалии развития венозной системы.


ВОССТАНОВЛЕНИЕ ПРОХОДИМОСТИ ГЛУБОКИХ ВЕН
Основным показанием к восстановлению проходимости глубоких вен является наличие объективно подтвержденного гемодинамически и клинически значимого венозного стеноза или окклюзии, определяющего возникновение прогрессивных форм ХЗВ, существенно ухудшающих качество жизни пациента и плохо поддающихся консервативному лечению.
К таким состояниям относят наличие венозной трофической язвы и прочих трофических нарушений, хронический венозный отек и венозную боль (особенно, венозную хромоту). При этом клинически и гемодинамически значимым следует считать уменьшение площади или диаметра поперечного сечения сосуда на 50% и более. Основным методом восстановление проходимости вены слеудет считать эндовенозную транслюминальную ангиопластику со стентированием.
Общая задача проведения эндовенозной транслюминальной ангиопластики включает в себя прохождение зоны сужения или окклюзии специальными проводниками и/или катетерами с последующей баллонной дилатацией и стентированием суженного сегмента. Цель применения стента – в поддержке (армировании) стенки вены и сохранении адекватного просвета в долгосрочной перспективе.
Важной составляющей успеха вмешательства является адекватный выбор диаметра стента. Например, при вмешательствах на общей и наружной подвздошных венах диаметр стента должен быть не меньше 14-16 мм, а на общей бедренной вене – не меньше 12 мм. В случае имплантации стента меньшего диаметра вырастает риск рестеноза и тромбоза стента в отдаленном периоде, а также опасность миграции стента в нижнюю полую вену и камеры сердца. При установке нескольких стентов подряд ширина “нахлеста” одного стента на другой не должна быть менее 15 мм. В случае стентирования общей подвздошной вены при синдроме Мэй-Тернера рекомендовано верхний край стента немного выдвигать в нижнюю полую вену, для полного покрытия зоны обструкции, либо использовать специальные стенты со “скошенным” верхним краем. Важным условием правильного отбора больных на стентирование, а также контроля степени раскрытия стента является использование внутрисосудистого ультразвука. Соблюдение этих несложных правил значительно снижает частоту осложнений и способствует более адекватной работе стентов в отдаленном периоде.
Можно с уверенностью утверждать, что при изолированной ангиопластике венозных сегментов (в отличие от артериальных) оптимальный результат очень часто не достигается, и стентирование является обязательным элементом вмешательства. Оптимальные архитектура и материал для венозных стентов до сих пор не определены.
В прошлом одним из наиболее часто используемых устройств при обструкциях вен являлся титановый стент “Wallstent”, показывавший приемлемые результаты проходимости в отдаленном периоде, а также неплохую клиническую эффективност. Тем не менее, данный стент характеризовался низкой радиальной устойчивостью к сдавлению и сильным укорочением после имплантации, в результате чего в настоящее время большинство специалистов рекомендует применять специальные сертифицированные венозные стенты. Данные устройства сделаны из нитинола (сплава титана и никеля), и по сравнению с “Wallstent” обладают высокой радиальной устойчивостью и гибкостью. Нитиноловые стенты обладают разным дизайном — с “открытой” и “закрытой” ячейками; существуют также гибридные стенты, одна часть которых имеет “открытые“ ячейки, а другая – “закрытые”. Например, стент “Vici”, специально разработанный для вмешательств на венах, обладает очень высокой радиальной устойчивостью. По данным исследовании VIRTUS, включавшем в себя 200 пациентов с илеофеморальными обструкциями, предварительные результаты стентирования вен с помощью стента “Vici” весьма обнадеживают – проходимость через год после стентирования превышала 90%, значительное улучшение симптоматики сохранялось у 85% пациентов. Частота проходимости стента “Zilver Vena” в исследовании VIVO-EU составила 89% через 1 год после имплантации. Также хорошие результаты демонстрируют венозные стенты “sinus-Venous”, “sinus-Obliquus” и ”sinus-XL”. Например, стент “sinus-Obliquus” разработан специально для вмешательств при синдроме Мэя-Тернера и обладает “скошенным” верхним краем, для полного захвата области обструкции и предотвращения компрометирования кровотока в контралатеральной общей подвздошной вене. Также этот стент является гибридным, нижняя часть которого имеет “открытые“ ячейки и характеризуется большей гибкостью для адаптации при сгибании тазобедренного сустава, а верхняя – “закрытые” ячейки, что в результате обеспечивает большую радиальную силу в зоне максимальной обструкции общей подвздошной вены.

Проходимость подвздошных вен при их окклюзии или гемодинамически значимом стенозе может быть восстановлена эндоваскулярной ангиопластикой со стентированием. В ближайшем периоде после стентирования удается достигнуть восстановления проходимости подвздошных вен почти в 100% наблюдений. Существуют единичные исследования, демонстрирующие отдаленные результаты стентирования в срок до 5 лет. В данной работе заживление «открытых» трофических язв было отмечено в 55% случаев. В последующем у пациентов сохранялся риск ретромбоза и окклюзии стентированного сегмента.
Систематический обзор публикаций по венозному стентированию 2016 года (было включено 16 исследований) охватил 2373 случая стентирования посттромботических и 2586 не-посттромботических окклюзий. Частота стойкого заживления язвенных дефектов составила 56% — 100%, в том числе в случае безуспешности консервативного лечения. Отдаленная проходимость стентов колебалась в диапазоне 66% — 96%. Вместе с тем, авторы отмечали низкий уровень доказательности всех включенных в обзор исследований. Более детальный анализ включенных в данный обзор исследований показывает следующее.
В семи исследованиях с медианой наблюдения 45 месяцев (от 4 до120 месяцев), охвативших вмешательства на 426 конечностях, (нетромботическая или посттромботическая обструкция) технический успех был достигнут в 87-100% случаев. Частота заживления язв колебалась от 47% до 100%, количество рецидивов язв составляло от 8% до 17%. Уменьшение боли наблюдалось у 48% пациентов, и у 61% было выявлено снижение отека. В четырех исследованиях, проведенных в общей сложности на 1000 нижних конечностях, были оценены результаты лечения при нетромботических поражениях подвздошных вен. Технический успех наблюдался в 96-100% случаев со средним наблюдением за пациентами на протяжении 59 месяцев (6-79 месяцев). Частота заживления язв колебалась от 82% до 85%, при частоте рецидивов от 5% до 8%. В работах показано статистически значимое улучшение по всем пунктам шкалы CIVIQ и в баллах по виузально-аналоговой шкале. Выраженность отёка и гиперпигментации уменьшились в 32% — 89% случаев. В шести исследованиях (общее количество конечностей составило 921), были специально выделены и изучены результаты лечения вторичных посттромботических стенозов. Технический успех был достигнут в 93-100% случаев, с медианой наблюдения 46 месяцев (2-72 месяца). Частота заживления язв составила 63% — 67%, частота рецидивов 0 — 8%. Клиническое улучшение было статистически значимым по всем пунктам балльной оценки CIVIQ и VCSS. Отек уменьшился у 32% — 51% пациентов.
Лечебные процедуры в виде эндофлебэктомии и стентирования, выполненные селективно на уровне и дистальнее паховой связки с захватом глубокой бедренной вены, пока не подтвердили пока свою эффективность. Тем не менее, в последние годы получены данные, что новые виды венозных стентов обеспечивают хорошую проходимость в ближайшем периоде при стентировании поражений общей бедренной вены. Необходимо проведение дальнейших исследований для подтверждения этих результатов.
У пациентов с поражением бедренного и подвздошного сегментов возможно выполнение гибридных вмешательств – эндофлебэктомии из общей бедренной вены в сочетании с баллонной ангиопластикой и стентированием подвздошных вен. Для предотвращения тромбообразования может быть целесообразно формирование артериовенозной фистулы. Отечественный опыт по проведению гибридных операций отражен в публикации результатов лечения 11 пациентов и пособии по реконструктивным и эндоваскулярным операциям на глубоких венах под ред. акад. А. Покровского.

ТАКТИКА ВЕДЕНИЯ ПАЦИЕНТОВ ПОСЛЕ СТЕНТИРОВАНИЯ
Основной угрозой после восстановления проходимости глубоких вен является окклюзия стента (ретромбоз). Проведенные исследования и мета-анализы показывают, что первичная проходимость при тромботических окклюзиях значительно уступает таковой при нетромботических. Таким образом, основным залогом достижения долгосрочного положительного эффекта от вмешательства является проведение адекватной антитромботической терапии. К сегодняшнему дню был принят следующий консенсус по антитромботической терапии после венозного стентирования:
- На протяжении первых 6-12 месяцев после стентирования нетромботического поражения глубоких вен (с-м Мея-Тернера) следует отдавать предпочтение терапии антикоагулянтами, а не дезагрегантами.
- При стентировании нетромботического поражения глубоких вен (с-м Мея-Тернера) после прекращения приема антикоагулянтов рекомендуется пожизненный прием дезагрегантов.
- НМГ являются препаратами выбора в течение первых 2-6 недель после имплантации стента.
- Пациенту с первым эпизодом венозного тромбоза, по поводу которого выполнен тромболизис и имплантирован стент, перед отменой антикоагулянтной терапии рекомендуется обязательное выполнение теста на тромбофилию.
- У Пациента с первым эпизодом венозного тромбоза, по поводу которого выполнен тромболизис и имплантирован стент, антикоагулянтная терапия может быть завершена в срок 6-12 месяцев при отрицательном тесте на тромбофилию и удовлетворительной проходимости стента при УЗАС.
- Пациенту с повторным венозным тромбозом после имплантации стента следует назначать пожизненную антикоагулянтную терапию.
- Пациенту с повторным венозным тромбозом и посттромботической болезнью после стентирования целесообразно назначать антикоагулянты в сочетании с дезагрегантами.
В остальном, тактика лечения пациента после восстановления проходимости глубоких вен должна определяться сохранением симптомов и признаков ХЗВ и соотвествовать основным положениям текущих Рекомендаций.
Закупорка вен нижних конечностей — полная окклюзия сосудов
С проблемой закупорки вен на ногах сталкиваются в основном люди пожилого возраста, страдающие ожирением, заболеваниями сердца, варикозным расширением вен, тромбофлебитом, сахарным диабетом. Риск образования тромба и закупорки вен нижних конечностей увеличивается при тяжелых травмах, бесконтрольном приеме контрацептивов, длительных хирургических вмешательствах, сложных родах. Тромбоз может возникнуть как осложнение онкологического заболевания или инфекции.
Система оттока крови в нижних конечностях представлена системой глубоких, поверхностных и коммуникантных вен. Большая часть венозной крови движется к сердцу по глубоким венам, расположенным в толще мышц. Подкожные сосуды располагаются близко к поверхности, между этими системами существует сообщение при помощи коммуникантных (перфорантных) вен.
В 89% всех случаев тромбообразования местом его формирования служат суральные вены икроножных мышц, слепо заканчивающиеся суральными синусами. При расслаблении икроножных мышц синусы наполняются кровью. При сокращении мышц кровь «выжимается» из суральных синусов в глубокие вены голени. Такая мышечно-венозная помпа успешно устраняет застойные явления, нормализует кровообращение.
В отсутствии мышечных сокращений кровь застаивается, что способствует формированию тромбов. Однако в организме предусмотрены специальные системы защиты: большая часть образующихся в суральных синусах тромбов (около 80%) рассасывается в результате спонтанного лизиса. Кроме того, по перфорантным венам организуются дополнительные движения крови в обход тромбированного участка.
Однако, примерно у 1/5 части пациентов образующиеся в тромбы попадают в глубокие вены голени и затем — бедра. В результате движения тромба или его части по сосудам возникает закупорка. Тяжесть течения болезни зависит от диаметра тромбированной вены.
Тромбоз глубоких вен голени

Окклюзия (тромбирование) глубоких вен голени сопровождается ярко выраженными симптомами, отмечаются:
- резкая боль в икроножных мышцах, усиливающаяся при тыльном сгибании ступни — симптом Хоманса;
- отек голени, выраженное увеличение больной ноги в объеме;
- чувство распирания, напряжения в конечности, усиливающиеся при опускании ноги вниз;
- синюшность кожи (цианоз);
- четкий, хорошо проступающий рисунок подкожных вен;
- повышенная температура тела.
Тромбоз бедренной вены
Заметный отек появляется при окклюзии бедренной и подколенной вены. Движения в коленном суставе ограничиваются, становятся резко болезненными, наблюдается «синюшность» кожных покровов.
Особенно тяжелое течение характерно для илеофеморального тромбоза (ИФТ) — закупорки на уровне соединения бедренной и подвздошной вены. Заболевание отличается повышенным риском ТЭЛА. При ИФТ больной испытывает резкие боли, конечность отекает от ступни до паховой складки, может несколько повыситься температура тела. На внутренней поверхности бедра, в икрах ощущается резкая боль. Отек распространяется по всей ноге, затрагивая иногда даже ягодицу. Развиваются:
- белая флегмазия — в результате спазма артериол кожа больной ноги приобретает молочно-белую окраску. В конечности чувствуется пульсирующая боль, снижается чувствительность, нога холодеет, не пальпируется артериальная пульсация на стопе;
- синяя флегмазия — расширение венул и застой венозной крови в пораженной конечности вызывает интенсивную синюшность ноги, почти черную ее окраску,а также сильные боли, сопровождающиеся исчезновением артериальной пульсации.
Закупорка поверхностных вен нижних конечностей
Тромбирование подкожных вен может произойти в результате тромбофлебита. В ходе этого заболевания на стенке воспаленной вены формируется тромб. Причиной его образования, кроме застоя крови, может быть травма, повышение свертываемости крови, инфекция, внутривенные инъекции концентрированных растворов.
- Температура тела повышается до +38 о С;
- тромбированная подкожная вена пальпируется как плотный болезненный тяж;
- чувствуется сильная боль по ходу вены;
- кожа над закупоренной веной краснеет.
Диагностика

Основным способом диагностики венозного тромбоза нижних конечностей служит ультразвуковое дуплексное сканирование. Процедура безопасна, позволяет точно определить локализацию тромба, степень поражения сосуда. К точным методам диагностики относятся также:
- флебография с помощью введения рентгеноконтрастного вещества;
- импедансная плетизмография — измерение кровенаполнения голени при помощи сдавливающей манжеты;
- сканирование с использованием радиоактивного фибриногена.
Первая помощь при тромбозе
- До приезда врача уложить больного в постель, подложить под ноги подушку;
- дать больному таблетку аспирина, папаверина/но-шпы, витамин С;
- после приезда «скорой помощи» транспортировать только на носилках.
Консервативная терапия
В течение трех недель больному предписывается постельный режим с приподнятым положением больной конечности на шине Белера. Назначается лечение препаратами:
- антикоагулянтами — гепарин, фенилин;
- антиагрегантами — трентал, аспирин, реополиглюкин;
- сосудорасширяющими средствами — теоникол, но-шпа, никотиновая кислота.
Все мероприятия проводятся под контролем показателей анализа мочи и свертывающей системы крови.
Оперативное вмешательство
В первую неделю тромбоза в редких случаях прибегают к тромбэктомии при помощи катетера Фогарти. Для профилактики ТЭЛА в вене устанавливают кава-фильтры, защищающие общий кровоток от миграции тромба или его частей.
Профилактика
- Избегать застоя крови в ногах, стараться как можно больше ходить.
- Не заниматься тяжелой атлетикой, теннисом, прыжками — всеми видами спорта, связанными с большими нагрузками на свод стопы. Рекомендуется плавание, спортивная ходьба.
- Избегать стягивающей одежды, поясов, тесной обуви.
- Контролировать вес.
- Не посещать сауну, баню, рекомендуется принимать контрастный душ.
- Спать с приподнятыми ногами.
- Не носить обувь на каблуке выше 7 см.
Профилактика тромбоза и его рецидивов позволяет улучшить прогноз заболевания и снизить риск ТЭЛА.
Источники: http://cardio-life.ru/sosudy/okklyuziya-podvzdoshnyx-arterij.html, http://phlebosurgery.ru/obstruction/, http://flebos.ru/bolezni/zakuporka-ven-okklyuziya/