Тромбоз нижней полой вены при беременности
Тромбофлебит при беременности
 Тромбофлебит – это воспаление венозной стенки, сопровождающееся образованием тромба. Тромб перекрывает просвет вены, что приводит к нарушению кровообращения на определенном участке тела. Оторвавшийся от стенки тромб может попасть в легочную артерию и привести к ее тромбоэмболии. Во время беременности такое состояние грозит серьезными осложнениями вплоть до гибели женщины и плода.
Тромбофлебит – это воспаление венозной стенки, сопровождающееся образованием тромба. Тромб перекрывает просвет вены, что приводит к нарушению кровообращения на определенном участке тела. Оторвавшийся от стенки тромб может попасть в легочную артерию и привести к ее тромбоэмболии. Во время беременности такое состояние грозит серьезными осложнениями вплоть до гибели женщины и плода.
Причины тромбофлебита
У большинства беременных женщин тромбофлебит возникает как осложнение варикозной болезни. Вероятность развития патологии увеличивается в следующих ситуациях:
- инфекционные заболевания;
- избыточная масса тела;
- малоподвижный образ жизни;
- курение;
- нерациональное питание;
- болезни сердца и сосудов;
- врожденная патология свертывающей системы крови;
- операции во время беременности;
- кесарево сечение.
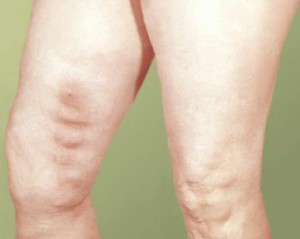
Варикозная болезнь – это состояние, при котором происходит расширение вен нижних конечностей. Тонус кровеносных сосудов снижается, уменьшается эластичность и сопротивляемость сосудистой стенки, замедляется кровоток. Застой крови в венах приводит к развитию основных симптомов варикоза:
-
появление под кожей расширенных и извитых вен;
Вероятность развития варикозной болезни и тромбофлебита существенно повышается во время беременности. В ожидании малыша балом правит прогестерон. Этот гормон замедляет ток крови по венам, снижает тонус сосудистой стенки и приводит к появлению всех симптомов заболевания. Риск возникновения варикозной болезни увеличивается с каждой последующей беременностью.
Симптомы тромбофлебита
Тромбофлебит во время беременности чаще всего развивается на поздних сроках, в середине и конце III триместра. Довольно часто патология обнаруживается на 2-3 неделе после рождения ребенка. Острый тромбофлебит может возникнуть на 5-6 день после родов.
Для тромбофлебита нижних конечностей характерно появление следующих признаков:
- боль в ногах при ходьбе;
- отеки ног;
- появление болезненного плотного инфильтрата по ходу вены;
- покраснение и уплотнение кожи над инфильтратом;
- возможно повышение температуры тела.
Первым проявлением патологии поверхностных вен может быть локальная болезненность в пораженном отделе вены. Боль усиливается при стоянии или ходьбе. При пальпации измененные вены весьма болезненны. Характерно развитие отеков, особенно во второй половине дня. Отеки сопровождаются чувством тяжести и распирания нижних конечностей.
При тромбофлебите глубоких вен нижних конечностей появляется сильный отек. Нога увеличивается в размерах, возникает внезапная боль. Пораженная конечность становится горячей на ощупь. Кожа над пораженными венами натягивается, становится цианотичной, блестящей. При появлении подобных симптомов необходимо срочно обратиться к врачу.
Диагностика
При подозрении на тромбофлебит необходимо пройти обследование у флеболога. Опытный врач может выставить диагноз после тщательного осмотра пациентки. Дополнительно назначаются следующие анализы:
- общий анализ крови;
- коагулограмма;
- гемостазиограмма.
В общем анализе крови отмечается умеренное повышение количества лейкоцитов и рост СОЭ. Гемостазиограмма позволяет оценить состояние свертывающей системы крови. Для тромбофлебита характерно сгущение крови и активизация основных факторов свертывания. При подозрении на врожденную патологию гемостаза назначается определение Д-димера и других специфических маркеров.
УЗИ вен нижних конечностей назначается всем пациенткам. Во время исследования врач может изучить просвет сосудов, оценить состояние венозной стенки и обнаружить тромбы. Для определения скорости кровотока проводится допплерография.
Вне беременности для диагностики тромбофлебита применяется флебография. Во время исследования в просвет вены вводится контрастное вещество, после чего делается рентгеновский снимок. Метод позволяет обнаружить тромбы, опухоли и другие образования. У беременных женщин флебография не проводится.
Осложнения
К осложнениям тромбофлебита относятся следующие состояния:
Тромбоэмболия легочной артерии
Самым опасным осложнением тромбофлебита является ТЭЛА (тромбоэмболия легочной артерии). В основе развития этой патологии лежат три важных аспекта:
- нарушение венозного кровотока;
- повреждение эндотелия сосудов;
- гиперкоагуляция (повышенная свертываемость крови).
Вероятность развития ТЭЛА значительно повышается у беременных женщин в III триместре, в родах и послеродовом периоде. Симптомы патологии достаточно специфичны:
- одышка;
- сильный кашель;
- учащение сердцебиения;
- потеря сознания.
При массивном тромбозе симптомы заболевания развиваются очень быстро. Появление тромба в просвете легочной артерии приводит к снижению артериального давления и нарушению работы сердца. Если тромб перекрывает не весь просвет сосуда, симптомы патологии развиваются не столь стремительно. В этом случае через несколько дней формируется инфаркт легкого, проявляющийся сильным кашлем, одышкой и повышением температуры тела.
Септический тромбофлебит
Осложнение, при котором происходит гнойное воспаление венозной стенки с расплавлением тромба, носит название септический тромбофлебит. Для этой патологии характерно появление таких симптомов:
- сильная болезненность по ходу вены;
- отек и покраснение кожи;
- повышение местной температуры;
- лихорадка;
- появление уплотнения по ходу измененной вены.
При развитии септического тромбофлебита лечение проводится в стационаре. Если помощь не будет оказана вовремя, болезнь может привести к сепсису и даже гибели женщины.
Последствия для плода
Тромбофлебит и варикозная болезнь не проходят без последствий для организма женщины. При этих состояниях часто отмечается повышение свертываемости крови. Кровь становится густая, что в свою очередь увеличивает риск формирования тромбов и развития осложнений. Вероятность развития тромбофлебита и ТЭЛА увеличивается у женщин, страдавших варикозной болезнью до наступления беременности.
Гиперкоагуляция (повышенная свертываемость крови) неблагоприятно сказывается на состоянии плода. При этом состоянии нарушается кровоток в системе мать-плацента плод. Образуются микротромбы в плаценте, что мешает поступлению питательных веществ и кислорода к малышу. Развитие плода замедляется, что неизбежно приводит к появлению серьезных проблем со здоровьем в будущем. Нехватка кислорода в первую очередь сказывается на формировании головного мозга ребенка и проявляется различными неврологическими нарушениями после рождения.
Принципы лечения
При тромбофлебите возможно консервативное и оперативное лечение. Выбор метода терапии будет зависеть от тяжести состояния будущей мамы, а также от сопутствующей патологии.
Консервативная терапия
Для лечения тромбофлебита используются такие препараты:
- антикоагулянты (препараты, угнетающие активность свертывающей системы крови и препятствующие образованию новых тромбов);
- ферментные препараты (обладают иммуномодулирующим и противовоспалительным действием);
- венотоники (укрепляют сосудистую стенку, повышают тонус вен, препятствуют застою крови);
- противовоспалительные средства (снимают боль и отек в ногах).
Все препараты принимаются только по назначению врача и в строго указанной дозировке. При выборе лекарства приоритет отдается средствам, не влияющим на развитие плода и состояние беременной женщины. Длительность лечения зависит от тяжести заболевания.
Для лечения тромбофлебита и варикозной болезни применяется специальный лечебный трикотаж (чулки, колготки, гольфы). Компрессионное белье рекомендуется носить на протяжении всей беременности, в родах и в послеродовом периоде. Для подбора трикотажа необходимо обратиться к врачу-флебологу.
Хирургическое лечение
Тромбофлебит, сопровождающийся высоким риском развития ТЭЛА, требует обязательного хирургического вмешательства. Все манипуляции проводятся под общей или местной анестезией. Во время операции доктор удаляет пораженную вену вместе с тромбом и тем самым исключает риск эмболии легочной артерии. Возможна установка кава-фильтра (специального устройства, задерживающего тромбы). Кроме классической операции, во время беременности часто проводятся малоинвазивные вмешательства (лазерная облитерация, склеротерапия).
Профилактика
Снизить риск появления опасной патологии помогут следующие рекомендации:
- Ношение компрессионного трикотажа во время беременности и после родов.
- Адекватная физическая нагрузка (ЛФК, йога).
- Рациональное сбалансированное питание.
- Физиотерапия (по показаниям).
Своевременное лечение варикозного расширения вен – лучшая профилактика развития тромбофлебита. Прием препаратов, повышающих тонус вен и устраняющих застой крови, способствует улучшению общего состояния женщины и устранению основных симптомов заболевания. При благоприятном течении болезни возможно рождение ребенка в срок через естественные родовые пути.
Тромбоз нижней полой вены при беременности
Тромбоз — прижизненное свёртывание крови в просвете сосуда.
Тромбоз глубоких вен считают потенциально опасным для жизни заболеванием. Тромбоз магистральных вен бедра и таза может быть обусловлен первичным поражением глубоких вен голени или подвздошно-бедренных вен. В первые 3–4 дня вследствие слабой фиксации тромба к стенке сосуда может произойти его отрыв с последующей ТЭЛА и её ветвей. Через 5–6 дней от начала заболевания к патологическому процессу присоединяется воспаление интимы сосуда, способствующее фиксации тромба.
O22.3 Глубокий флеботромбоз во время беременности.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ТРОМБОЗА ГЛУБОКИХ ВЕН
Причинами возникновения тромбоза бывают:
• стаз крови;
• повреждение эндотелия вен;
• повышение свёртывающей активности крови.
Снижение интенсивности оттока крови по венам нижних конечностей у беременных обусловлено давлением на подвздошные сосуды увеличенной маткой, перегрузкой внутренней и общей подвздошных вен из-за увеличения оттока крови из межворсинчатого пространства, снижением тонуса венозной стенки, расширением вен, относительной клапанной недостаточностью.
Повреждение эндотелия вен у беременных и повышение активности системы гемостаза бывает обусловлено действием инфекционных, токсических, иммунных факторов, а также возникает вследствие гипоксии. Повышение активности свёртывающей системы крови при беременности обусловлено увеличением содержания фибриногена, протромбина, факторов VII, VIII, IX, X.
Основными факторами риска тромбоза при беременности считают возраст беременной (старше 35 лет), коллагенозы (в частности, системная красная волчанка, наличие волчаночного антикоагулянта), длительный приём оральных контрацептивов до наступления беременности, наличие более четырёх родов в анамнезе, наследственный дефицит антитромбина III, протеинов C и S, а также дисфибриногенемии, пароксизмальную ночную гемоглобинурию; тромбоэмболии или травмы (с нарушением целостности эндотелия) в анамнезе; гомоцистинурию; нефротический синдром; длительный постельный режим.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) ТРОМБОЗА ПРИ БЕРЕМЕННОСТИ
Клинически различают тромбоз глубоких вен голени и подвздошно-бедренный (или офеморальный) тромбоз. Эмболы в лёгочную артерию исходят из этих сосудов в 80–90% случаев ТЭЛА.
Для клинической картины тромбоза глубоких вен нижних конечностей характерны следующие признаки: стойкий отёк голени или всей нижней конечности, чувство тяжести в ногах, «глянцевый» вид кожи на поражённой конечности с чётко различаемым рисунком подкожных вен (симптом Пратта); распространение боли по внутренней поверхности стопы, голени или бедра (симптом Пайра), а также в икроножных мышцах, в подколенной ямке, в паху (по ходу сосудистого пучка); увеличение окружности поражённой конечности; признаки интоксикации (частый пульс, повышение температуры тела, головная боль).
Глубокий венозный тромбоз имеет классические клинические проявления лишь в половине наблюдений и первым из них может быть ТЭЛА.
ДИАГНОСТИКА ТРОМБОЗА У БЕРЕМЕННЫХ
Диагностика основана на оценке жалоб беременной, данных анамнеза, клинических симптомах.
В анамнезе у беременных с тромбозом глубоких вен нижних конечностей чаще всего имеют место:
• профессия, связанная с длительным пребыванием на ногах;
• нарушение жирового обмена;
• сердечно-сосудистые заболевания;
• нарушения свертывающей системы крови с явлениями гиперкоагуляции;
• инфекционные заболевания;
• длительный приём комбинированных оральных контрацептивов;
• приём глюкокортикоидов.
• осложнения беременности (гестоз, анемия);
• длительный постельный режим.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
Диагностика осуществляется совместно акушером-гинекологом и сосудистым хирургом. Проводят осмотр и пальпацию ног.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
Выполняют общий анализ крови, при котором обращают внимание на лейкоцитарную формулу.
Определяют состояние свёртывающей системы, оценивают следующие параметры:
• АЧТВ;
• коагулограмму;
• протромбиновый индекс;
• фибриноген;
• агрегацию тромбоцитов;
• растворимые комплексы мономеров фибрина;
• D-димер.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Для подтверждения тромбоза глубоких вен проводят допплерографию, при которой оценивают проходимость вен, выявляют наличие и локализацию тромбов, определяют состоятельность клапанного аппарата. При необходимости уточнения диагноза выполняют флебографию.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику проводят со следующими заболеваниями:
• водянкой беременных;
• лимфедемой;
• тромбофлебитом поверхностных вен ног;
• хронической артериальной недостаточностью;
• остеоартрозом и полиартритом.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
Беременность 32 недели. Острый тромбоз глубоких вен правой голени.
ЛЕЧЕНИЕ ТРОМБОЗА ГЛУБОКИХ ВЕН ВО ВРЕМЯ БЕРЕМЕННОСТИ
ЦЕЛИ ЛЕЧЕНИЯ
Восстановление венозного оттока крови по глубоким венам нижних конечностей.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ТРОМБОЗА У БЕРЕМЕННЫХ
Для проведения лечения родильницу в обязательном порядке переводят в хирургический стационар, назначают строгий постельный режим, эластическую компрессию ног, придают им возвышенное положение.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ТРОМБОЗА ПРИ БЕРЕМЕННОСТИ
Лечение нефракционированным гепарином начинают с дозы 5000–10 000 МЕ (внутривенно струйно), после чего продолжают инфузию со скоростью 1000 МЕ/ч под контролем АЧТВ. Следует добиваться увеличения АЧТВ в 1,5–2 раза по сравнению с контрольным показателем. Результаты рандомизированных исследований показали, что низкомолекулярные гепарины предпочтительнее нефракционированного гепарина в лечении тромбоза глубоких вен.
Терапию продолжают в течение 10–14 дней и более.
В последующем возможен переход к введению низкомолекулярных гепаринов, например надропарина кальция по 0,3 мл (7500 ЕД) подкожно.
Антикоагулянты непрямого действия беременным не назначают.
В рамках лечения также назначают ацетилсалициловую кислоту по 0,002 г/сут, пентоксифиллин по 200 мг два раза в день; препараты, улучшающие микроциркуляцию и реологические свойства крови, и антибиотики.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
При выявлении флотирующего тромба показана установка в нижнюю полую вену кава-фильтра. Также проводят и другие виды операций, препятствующих миграции тромба в систему легочного ствола, с последующим проведением тромболитической и антикоагулянтной терапии.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
При наличии флотирующего тромба магистральной вены, представляющего опасность возникновения ТЭЛА, необходима консультация хирурга для решения вопроса о возможности предотвращения данного осложнения хирургическим путём (установка кава-фильтра).
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
Лечение тромбоза глубоких вен ног проводится только в условиях стационара.
ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
Критерием эффективности медикаментозного лечения служит восстановление кровотока по поражённым сосудам, что определяют с помощью допплерометрии.
ВЫБОР СРОКА И МЕТОДА РОДОРАЗРЕШЕНИЯ
Тактика ведения беременности зависит от её срока. При возникновении тромбоза глубоких вен ног в I триместре беременность может быть пролонгирована в том случае, если не проводилось рентгенологического исследования.
При тромбозе глубоких вен во II и III триместрах возможно сохранение беременности при отсутствии других
акушерских осложнений, усугубляющих клиническое течение сосудистой патологии.
Если тромбоз не представляет опасности с точки зрения возможного возникновения ТЭЛА, то родоразрешение может быть проведено как через естественные родовые пути, так и путём КС, в зависимости от акушерской ситуации. При этом введение гепарина натрия следует прекратить за 6 ч до ожидаемых родов и возобновить через 6 ч после них.
В том случае, если имеет место флотирующий тромб, представляющий опасность возникновения ТЭЛА, то родоразрешение через естественные родовые пути возможно только после имплантации кава-фильтра. Если кава- фильтр не установлен, то родоразрешение выполняют путём кесарева сечения в сочетании с пликацией нижней полой вены механическим швом на фоне комплексной антитромботической терапии.
Чем опасен тромбофлебит при беременности, можно ли рожать и как лечить патологию у будущих мам?
Беременность – это не только радостный период в жизни женщины, но и причина появлений и обострений многих заболеваний. К часто развивающимся патологиям у будущих мам относится тромбофлебит при беременности. Это заболевание связано с нарушением свертывающей системы крови и изменением венозной стенки сосудов нижних конечностей. В результате полость вены перекрывается тромбами и происходит воспаление ее стенки. Болезнь опасна не только для беременной женщины, но и для плода.
Суть патологии
Тромбофлебит – это воспалительный процесс, возникающий в варикозно измененной сосудистой стенке. Для развития тромбоза требуется сочетание нескольких факторов:
- Изменения системы свертывания крови;
- Варикозное изменение сосудистой стенки;
- Воспалительный процесс.

На фоне этого происходит образование тромбов, которые крепятся к внутренней поверхности венозной стенки, нарушая отток крови. Развивается венозный застой, а при наличии каких-либо изменений внутри организма быстро присоединяется воспалительный процесс.
Обычно от тромбофлебита страдают сосуды нижних конечностей, так как им приходится перекачивать наибольшее количество крови под большим давлением. Тромбофлебит может развиться в поверхностных и глубоких венах.
Почему возникает у беременных
Во время беременности в организме женщины происходят многочисленные изменения. В первую очередь они связаны с перестройкой гормонального фона. Повышение прогестерона и снижение эстрогена вызывает изменения в свертывающей системе крови – она становится более густой и вязкой. Растущая матка давит на нижнюю полую вену, нарушая ток крови по ней. В результате возникает венозный застой в сосудах нижних конечностей. Дополнительным отягощающим фактором является увеличение массы тела женщины.
Совокупность этих факторов приводит к тому, что развивается тромбофлебит при беременности. Он может возникать как ухудшение уже имеющегося тромбоза, либо как первичная патология.
Как проявляется
Тромбофлебит во время беременности больше всего проявляется на нижних конечностях. После родов возможно развитие тромбоза вен малого таза. Первые симптомы заболевания появляются во второй половине беременности, когда матка достигает больших размеров. При поражении глубоких вен симптоматика тромбоза может проявиться и позже.
Вследствие воспалительного процесса появляются симптомы интоксикации:
- Повышенная утомляемость;
- Лихорадка;
- Головная боль;
- Диспептические явления.
Наблюдаются признаки местного воспаления – вены утолщены, кожа вокруг них краснеет и отекает. Конечность становится горячей на ощупь. При прощупывании отмечается болезненность по ходу вен. При глубоком тромбозе у беременных внешних признаков воспаления нет. Женщину беспокоят боли в ногах, недомогание.
Острый тромбоз во время беременности – показание к обязательной госпитализации женщины. Типичными признаками тромбоза является интенсивная боль, кожа на ноге краснеет и становится блестящей. Такое состояние требует экстренной терапии для профилактики ТЭЛА.

Методы диагностики
Диагностика тромбофлебита обычно не вызывает затруднений. Врач выясняет жалобы пациентки, собирает анамнез – как и когда появились первые симптомы, было ли такое заболевание ранее. Объективный осмотр дает достаточно данных для постановки диагноза тромбоза, но дополнительно проводят лабораторные и инструментальные исследования:
- Общеклинические анализы крови. Выявляется увеличение количества тромбоцитов, нарушение свертывающей системы. Оценивается время свертывания;
- Допплерография. Метод позволяет точно оценить состояние вен, выявить нарушение тока крови;
- УЗИ плода. Необходимо для оценки жизнедеятельности плода, исключения гипоксии. С этой же целью проводится такой метод, как кардиотокография.
Инвазивные методы диагностики (флебография) беременным женщинам проводить не рекомендуется.
Лечение тромбофлебита при беременности имеет некоторые особенности. Далеко не все лекарственные средства разрешены беременным женщинам. Поэтому важное значение имеет комплексный подход к терапии, позволяющий максимально снизить лекарственную нагрузку на организм женщины. Он включает нормализацию режима дня, соблюдение лечебной диеты, прием разрешенных лекарственных средств. Дополнительно разрешается использовать рецепты народной медицины. В редких случаях при тромбозе требуется хирургическое вмешательство.
Режим и диета
Женщине рекомендуют соблюдать адекватную физическую нагрузку. Нельзя перетруждать нижние конечности, но и постельный режим является вредным при тромбофлебите. Также следует придерживаться принципов здорового питания, употреблять достаточное количество жидкости, фруктов и овощей.
Медикаментозная терапия
Цель медикаментозной терапии – восстановить реологические свойства крови, то есть снизить ее вязкость, чтобы предупредить застойные явления. Также применяются препараты, укрепляющие сосуды. Для лечения тромбофлебита назначают:
- Венотоники (Детралекс, Флебодиа) – это безопасные даже при беременности средства, укрепляющие сосуды, устраняющие отеки ног, улучшающие текучесть крови. Назначают их обычно на 2 недели, при необходимости прием продлевают;
- НПВС – Ибупрофен, Диклофенак. Показаны при выраженном болевом синдроме. Способствуют уменьшению воспалительного процесса. Назначают на 7-10 дней;
- Антикоагулянты – Курантил. Этот препарат снижает густоту и вязкость крови, препятствует образованию тромбов. Назначают на 2-3 недели под обязательным контролем коагулограммы;
- Ангиопротекторы – Аскорутин, Эскузан. Препараты укрепляют сосудистую стенку, повышают ее эластичность.

Медикаментозная терапия проводится под наблюдением лечащего врача.
При остром тромбозе проводится интенсивная терапия, направленная на растворение и выведение тромба. С этой целью назначают инфузионную терапию, тромболитические средства, антикоагулянты и антиагреганты.
Хирургическое вмешательство
Оперативное лечение проводится по строгим показаниям. По возможности женщину стараются лечить консервативно. Если же имеется высокий риск развития осложнений, проводят флебэктомию – удаление пораженной вены. При тромбофлебите поверхностных вен применяется склеротерапия. Если заболевание рецидивирует, проводится установка кава-фильтра в полую вену.
Народные средства
Применение народных средств является дополнительным методом лечения тромбофлебита и ни в коем случае не может заменять основную терапию. О возможности применения рецептов народной медицины следует обязательно консультироваться с врачом.
Медовый компресс. 2 ложки меда смешивают с половиной чайной ложки оливкового масла. Смесь наносят на воспаленные вены, покрывают марлевой повязкой. Выдержать компресс нужно не менее 6 часов.
Компресс из капусты. Свежий капустный лист слегка разминают, чтобы выделился сок. Затем прикладывают лист на область тромбофлебита, закрепляют марлей. Компресс обычно делают на ночь.
Настойка конского каштана. Скорлупу каштанов заливают спиртом. Дают настояться 10 дней. Затем принимают по чайной ложке перед едой, перед употреблением средство нужно развести кипяченой водой в соотношении 1:3.
Это наиболее безопасные из народных рецептов, но следует помнить, что и они могут вызывать побочные эффекты.

Как вести роды
Можно ли рожать при тромбофлебите – этот вопрос является самым волнующим среди беременных женщин. Сам по себе тромбофлебит не является противопоказанием для родов. Но от того, на какой стадии находится заболевание, какова выраженность клинических проявлений, зависит тактика ведения родов.
На ранней стадии заболевания роды при тромбофлебите возможны естественным путем с соблюдением некоторых особенностей:
- Применение компрессионного трикотажа;
- Назначение до и после родов курса флеботоников;
- Короткий курс антикоагулянтов.
Если же имеется несколько тромбов в ноге при беременности, они не поддаются консервативному лечению – лучше провести роды путем кесарева сечения. Так снижается риск осложнений и для матери, и для ребенка.
Осложнения
Чем опасен тромбофлебит при беременности – прежде всего это заболевание вредит самой женщине. Если тромб полностью перекроет просвет сосуда, женщину будут беспокоить постоянные интенсивные боли. Длительное нарушение кровотока приводит к развитию трофических язв, появлению неврологических проблем.
Опасным осложнением для ребенка является попадание тромба в систему нижней полой вены. В такой ситуации страдают сосуды плаценты, и у плода развивается гипоксия.
У беременных женщин с тромбофлебитом самый высокий риск развития тромбоэмболии легочной артерии. Это жизнеугрожающее состояние, вызванное попаданием тромба в сосуды легких.
Профилактика
Для профилактики тромбозов при беременности следует соблюдать некоторые мероприятия:
- Регулярная гимнастика для нижних конечностей;
- Рациональное питание;
- Применение компрессионного трикотажа;
- Избегание поднятия тяжестей;
- Периодические курсы флеботоников.
Тромбофлебит при беременности – непредсказуемая патология, которая в любой момент может привести к развитию осложнений. Чтобы избежать этого, необходимо регулярно наблюдаться у врача и при необходимости получать соответствующее лечение.
Источники: http://spuzom.com/tromboflebit-pri-beremennosti.html, http://www.medsecret.net/akusherstvo/zabolevanija-ven-i-beremennost/276-tromboz-ven-pri-beremennosti, http://nogivnorme.ru/bolezni/tromboz-i-tromboflebit/lechenie-trombozov/tromboflebit-pri-beremennosti.html