Тромбоз передней спинальной артерии
Заболевания спинного мозга: основные типы, описание, диагностика, лечение
В настоящее время все у большего числа обратившихся за медицинской помощью людей диагностируются заболевания спинного мозга и позвоночника. При этом, как правило, патологии данных отделов представляют опасность не только для здоровья, но и для жизни пациента. В связи с этим успешность лечения напрямую зависит от своевременности обращения к врачу. Ниже представлены названия заболеваний спинного мозга, которые выявляются наиболее часто. Кроме того, указаны их причины и симптомы, а также способы диагностики и лечения.
Стеноз позвоночного канала
В основе механизма развития патологии лежат дегенеративные изменения и естественные процессы старения. Под термином «стеноз» понимается сужение позвоночного канала. Различного рода микротравмы постепенно приводят к тому, что спинные диски начинают выпячиваться, связочный аппарат при этом становится грубее. Закономерным следствием является развитие воспалительного процесса и уменьшение размера позвоночного канала. В результате сдавливаются нервы и сосуды спинного мозга. Патология может носить как врожденный, так и приобретенный характер.
Причины возникновения данного заболевания спинного мозга:
- Мукополисахаридозы.
- Дисплазии суставов.
- Болезнь Книста.
- Рахит.
- Синдром Дауна.
- Различного рода травмы позвоночника.
- Артроз.
- Болезнь Форестье.
- Остеохондроз.
- Спондилез.
- Оссификация элементов связочного аппарата.
- Нарушение обмена веществ.
- Наличие рубцов и спаек после оперативного лечения.
- Болезнь Бехтерева.
- Гематомы.
Стеноз — это заболевание спинного мозга, для которого характерны следующие симптомы:
- Хромота.
- Боль в нижних конечностях во время двигательной активности.
- Слабость в ногах.
- Частичная потеря чувствительности.
- Ощущение «мурашек».
- Непроизвольное мочеиспускание.
- Мышечные крампи.
- Парезы.
- Частые эпизоды мигрени.
Диагностика заболевания спинного мозга заключается в проведении рентгенографии, МРТ, контрастной миелографии и КТ. На основании результатов исследований врач составляет схему лечения, которая может включать как консервативные, так и оперативные методы.
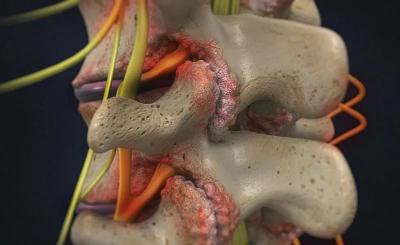
Инфаркт спинного мозга
Считается одним из самых опасных состояний. Данное заболевание спинного мозга может возникнуть в любом возрасте. В основе патогенеза недуга лежит нарушение кровоснабжения тканей. В результате спинной мозг не получает достаточного количества питательных веществ и кислорода. Следствием этого является некроз.
Инфаркт спинного мозга — сосудистое заболевание, основными причинами развития которого являются следующие патологии:
- Аневризма аорты.
- Нарушение процесса свертываемости крови.
- Мальформация сосудов.
- Нарушение целостности вен и артерий.
- Остеохондроз.
- Наличие новообразований.
- Грыжа межпозвоночных дисков.
- Атеросклероз.
- Тромбоз.
- Варикозное расширение вен позвоночника.
Клинические проявления и их интенсивность напрямую зависят от пораженного участка. Общими для данного сосудистого заболевания спинного мозга являются следующие симптомы:
- Болезненные ощущения в спине.
- Плегии.
- Параличи.
- Парезы.
- Частичная или практически полная потеря чувствительности.
- Неконтролируемое выделение мочи и каловых масс.
Как правило, симптомы проявляются внезапно. При их возникновении необходимо незамедлительно вызвать бригаду скорой помощи. Постановка диагноза не сопряжена со сложностями, грамотный врач может точно определить патологию уже на этапе сбора анамнеза и осмотра пациента.
Лечебные мероприятия проводятся, как правило, в реанимационном отделении стационара. Выбор тактики ведения пациента напрямую зависит от причины возникновения инфаркта спинного мозга. Цель лечения — восстановить кровоснабжение очага патологии и остановить кислородное голодание тканей. Если причиной патологии является уменьшение просвета сосуда грыжей или опухолью, показано оперативное вмешательство.
Синдром конского хвоста
Это нервное заболевание спинного мозга, характеризующееся повреждением пучка волокон в терминальном отделе органа ЦНС. Именно эта связка и имеет название «конский хвост». Пучок состоит из терминальной нити и нервных волокон поясничного, копчикового и крестцового отделов.
Однородный симптомокомплекс характерен для поражения конского хвоста спинного мозга. Заболевание может развиться вследствие воздействия следующих провоцирующих факторов:
- Межпозвоночной грыжи.
- Травматических повреждений.
- Роста новообразований.
- Деформаций позвоночника.
Основные симптомы недуга:
- Болезненные ощущения в области крестца и поясницы. Нередко они иррадиируют в пах и нижние конечности.
- Повышенная степень чувствительности (с течением времени она сменяется на онемение).
- Парестезии.
- Мышечная слабость.
- Быстрое наступление утомления при ходьбе.
- Аноргазмия.
- Эректильная дисфункция.
- Потеря ощущения наполненности прямой кишки и мочевого пузыря.
Диагностика синдрома конского хвоста осложняется тем, что недуг имеет симптомы, схожие с проявлениями иных заболеваний спинного мозга. Для выявления патологии назначаются следующие исследования: КТ, МРТ, люмбальная пункция, гистологический анализ.
Лечение подразумевает использование как консервативных, так и оперативных методов. При задержке урины проводится катетеризация мочевого пузыря. Если причиной синдрома является грыжа, опухоль или аномалии развития позвоночника, показано хирургическое вмешательство.
В настоящее время опухоли спинного мозга диагностируются нечасто. Но опасность заболевания заключается в том, что на ранних стадиях его развития клинические проявления, как правило, отсутствуют. В результате пациенты обращаются к врачу уже тогда, когда поражены близлежащие ткани.
Опухоли могут носить как доброкачественный, так и злокачественный характер. Кроме того, они могут быть первичными и вторичными (метастазы).
Причины развития патологии медицине неизвестны, однако доказано, что провоцирующими являются следующие факторы:
- Длительное нахождение в зоне радиации.
- Интоксикация организма вследствие контакта с вредными химическими соединениями.
- Табакокурение.
- Наследственная предрасположенность.
- Возраст.
Симптомы заболевания спинного мозга не являются специфическими. Основные клинические проявления:
- Болезненные ощущения. Они возникают резко и выражены сильно. При этом боль не исчезает после приема медикаментов. Интенсивность ощущений усиливается по мере роста новообразования.
- Покалывание и онемение в спине.
- Изменение чувствительности кожного покрова.
- Чрезмерное потоотделение.
- Параличи и парезы.
Диагностика заболевания затруднена из-за отсутствия на ранних этапах роста опухоли каких-либо симптомов. Для того чтобы выявить недуг, врач назначает комплексное обследование, включающее:
- МРТ.
- КТ.
- Радионуклидную диагностику.
- Анализ спинномозговой жидкости.
Опухоли, как правило, имеют большие размеры и сильно врастают в ткани. В связи с этим новообразования иссекаются не полностью. Если опухолей очень много и они дали метастазы, хирургическое вмешательство проводить нецелесообразно. В этом случае показано медикаментозное лечение, направленное на восстановление кровообращения в очагах патологии и купирование симптомов.
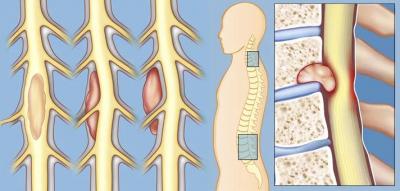
Тромбоз передней спинальной артерии
Как правило, данное заболевание выявляется у пожилых людей. Наиболее вероятной причиной недуга медики считают атеросклероз. К факторам риска относятся: различного рода травмы, новообразования и недавно перенесенные хирургические вмешательства.
Тромбоз передней спинальной артерии — это патология, для которой характерна закупорка сосуда кровяным сгустком. В большинстве случаев очаг патологии локализуется в поясничном, шейном и грудном отделах.
- Мышечная слабость.
- Незначительное ухудшение чувствительности.
- Потеря подошвенного или ахиллового рефлекса.
- Парестезии.
Диагностика заболевания подразумевает проведение лабораторных анализов, дуплексного сканирования, МРТ и радионуклидного исследования.
Лечение тромбоза осуществляется исключительно в условиях стационара. Легкая степень заболевания требует медикаментозной терапии. При наличии тяжелой формы недуга врач принимает решение о проведении хирургического вмешательства. Методики оперативного лечения: тромбэктомия, шунтирование, стентирование, прошивание артерии.
Сирингомиелия
Под данным термином понимается нервное и дегенеративное заболевание спинного мозга, имеющее хроническую форму течения. Патология в настоящее время неизлечима. Как правило, она развивается у молодых людей и сопровождает их на протяжении всей жизни.
Сирингомиелия — это недуг, при котором в веществе спинного мозга образуются полости. В основе механизма развития заболевания лежит дефект глиальной ткани, имеющий врожденный характер. После размножения патологические клетки гибнут, образуя полости. При этом наблюдаются дегенеративные изменения в нервных волокнах. С течением времени полости становятся все больше, усугубляя состояние человека.
Симптомы нервного заболевания спинного мозга:
- Нарушение чувствительности.
- Парестезии.
- Болезненные ощущения тупого характера. Как правило, они локализуются в области шеи, рук, грудной клетки и между лопаток.
- Цианоз и утолщение кожного покрова.
- Даже небольшие порезы долго заживают.
- Деформация костных структур и суставов.
- Остеопороз.
- Мышечная слабость.
- При поражении шейного отдела западают глазные яблоки, расширяются зрачки и происходит опущение век.
Диагностика патологии заключается в проведении следующих исследований: рентгенографии, миелографии, МРТ.
На начальном этапе развития патологии показано облучение очагов поражения и лечение радиоактивным фосфором и йодом. Если у пациента выявлены парезы конечностей, назначается хирургическое вмешательство. В процессе его проведения осуществляется дренирование полостей, удаление спаек и декомпрессия тканей.
Это воспалительное заболевание спинного мозга, характеризующееся поражением его серого и белого веществ. Патология может носить как первичный, так и вторичный характер.
В зависимости от причин миелит может быть:
- Вирусным. Вызывается возбудителем гриппа, бешенства и патогенными микроорганизмами, относящимися к группе Коксаки.
- Инфекционным. Чаще всего развивается на фоне гнойного менингита. Также провоцирующими факторами возникновения инфекционного заболевания спинного мозга являются следующие патологии: сифилис, корь, брюшной тиф, бруцеллез.
- Травматическим.
- Токсическим. Развивается на фоне длительного контакта организма с вредными химическими соединениями.
- Поствакциональным.
- Лучевым. Развивается при терапии злокачественных новообразований.
- Острым идиопатическим. В этом случае принято говорить об аутоиммунной природе недуга.
Клинические проявления миелита:
- Общая слабость.
- Боль в мышцах.
- Повышенная температура тела.
- Расстройство чувствительности нижних конечностей, переходящее в паралич.
- Задержка кала и мочи или, напротив, их самопроизвольное выделение.
- Болезненные ощущения в спине.
- Быстрое формирование пролежней.
Для выявления заболевания назначается пункция спинномозговой жидкости. Ликвор исследуется на предмет обнаружения вирусов и бактерий.
Лечение патологии напрямую зависит от причины, его вызвавшей. В любом случае показана консервативная терапия.

Арахноидит
Под данным термином понимается воспаление оболочки, окружающей спинной мозг. В результате запускается процесс формирования спаек и кист.
Основные причины развития арахноидита:
- Травмы позвоночника.
- Осложнения после перенесенного хирургического вмешательства.
- Тяжелые формы стеноза.
- Контакт организма с контрастным веществом. Медики полагают, что пусковым фактором развития болезни может являться миелография.
- Инфекционные патологии.
Довольно долгое время основным симптомом заболевания является нарушение чувствительности. С течением времени возникают следующие клинические проявления:
- Слабость в ногах.
- Онемение конечностей.
- Необычные ощущения. Например, человеку кажется, что по нему ползет насекомое или по ноге течет вода.
- Судороги.
- Стреляющая боль, которая чаще всего ассоциируется с ударами током.
В настоящее время не существует эффективного лечения недуга. Все проводимые мероприятия направлены исключительно на купирование боли и улучшение качества жизни пациента.

Диффузно-диссеминированный склероз
Под данным термином понимается демиелинизирующее заболевание спинного мозга, представляющее серьезную угрозу для жизни. Оно характеризуется разрушением нервных волокон.
Основные причины развития недуга:
- Вирусы (гриппа, Эпштейна-Барр, герпеса, Коксаки и пр.).
- Инфекционные патологии (корь, краснуха, паротит, ветряная оспа, пневмония и пр.).
Клинические проявления недуга:
- Паралич тела с одной стороны.
- Резкое уменьшение массы тела.
- Замедленность всех движений.
- Неспособность оценивать поведение окружающих.
- Нарушение слуха и зрения.
Диагностика заболевания подразумевает проведение КТ, МРТ, анализов крови и мочи.
Лечение недуга заключается в введении медикаментов, активные компоненты которых купируют неприятные ощущения и способствуют поддержанию функциональных возможностей организма.
В заключение
Существует множество заболеваний спинного мозга. При этом большинство из них представляет угрозу не только для здоровья, но и для жизни пациентов. В связи с этим при возникновении первых тревожных признаков необходимо обращаться к неврологу.
Сосудистые заболевания спинного мозга
Сосудистые заболевания спинного мозга — новая глава неврологии. Некоторые спинальные страдания сосудистого генеза до сих пор диагностируются как хронические или подострые миелиты, арахноидиты, сирингомиелия.
Кровоизлияние в спинной мозг и его оболочки может произойти спонтанно у пожилых людей, страдающих гипертонической болезнью и общим атеросклерозом, у молодых людей, больных сифилисом, заболеваниями крови, врожденными аномалиями сосудов спинного мозга (ангиомы, телеангиэктазии). Неврологические проявления этих спонтанных кровоизлияний будут такими же, как при травматических геморрагиях. Несравненно чаще, однако, сосудистые спинальные инсульты носят ишемический характер, проявляясь либо преходящими нарушениями, либо инфарктами спинного мозга и конского хвоста.
Спинномозговая (медуллярная) перемежающаяся хромота
Это сосудистое заболевание спинного мозга обусловлено временной недостаточностью кровоснабжения определенных участков спинного мозга. Больные жалуются на перемежающуюся хромоту, внешне напоминающую аналогичный синдром при облитерирующем эндартериите конечностей: в покое нет никаких расстройств, но стоит больному пройти несколько десятков шагов, как у него появляется слабость ног и чувство тяжести в икрах, из-за которых он вынужден остановиться. После кратковременного отдыха ходьба опять становится возможной. Такие приступы сосудисто-спинальной недостаточности наблюдаются у пожилых людей и в старческом возрасте при наличии общего атеросклероза сосудов, причем особенно дефицитным оказывается кровоснабжение в бассейне a. Spinalis anterioris. Исследование обнаруживает повышение сухожильных рефлексов на ногах и едва уловимую слабость их, иногда пирамидные знаки. Больной охотно подчеркивает, что, когда он лежит, то чувствует себя совершенно здоровым. Никаких симптомов «спонтанной гангрены» нет. Со временем приступы перемежающейся хромоты становятся все более частыми, ходьба страдает сильнее, постепенно развивается спастический парапарез с циркулярной гипестезией (иногда диссоциированной) и тазовыми расстройствами. Но такое течение наблюдается далеко не всегда. Встречаются больные, у которых спинальная перемежающаяся хромота держится годами и не ведет ни к каким тяжелым нарушениям.
В последние годы привлечено внимание к перемежающейся хромоте конского хвоста. Заболевание проявляется болями в пояснице и в ногах, возникающими через некоторое время после начала ходьбы. В некоторых случаях болям сопутствуют парестезии и слабость в ногах. Прекращение ходьбы купирует все указанные явления. Подобная неврогенная перемежающаяся хромота подчас неотличима от окклюзии терминальных отделов аорты, подвздошных артерий и магистральных сосудов ног. Правильный диагноз достигается тщательным анализом болевого рисунка, который при «перемежающейся хромоте конского хвоста» носит черты люмбоишиалгии. Кроме того, при неврогенной claudicatio intermittens сохраняется подлинная пульсация сосудов ног, отсутствует шум при аускультации брюшной аорты и ее ветвей и не возникает трофических нарушений в стопах. Большинство случаев неврогенной перемежающейся хромоты обусловлено врожденной узостью поясничного канала, усугубляемой остеохондрозом. Люмбальная пункция при этом нередко трудна, а в ликворе может обнаружиться белково-клеточная диссоциация. Для окончательной диагностики необходима миелография, при которой выявляются множественные дефекты, имитирующие полное выпадение поясничных дисков. Широкая ламинэктомия, как правило, излечивает подобных больных.
Тромбоз передней спинальной артерии
Это сосудистое заболевание спинного мозга впервые описано П. А. Преображенским в начале XX столетия. В соответствии с территорией васкуляризации передней спинальной артерии при закупорке ее тромбом в поражением сегменте страдают передние рога, внутренний отдел пирамидных путей и волокна спино-таламического пучка. Локализуется процесс в шейном, поясничном отделах, гораздо реже — в грудном. Тромбоз может развиться постепенно, после длительного периода перемежающейся хромоты, но он может возникнуть и остро, по типу тромботического спинального инсульта.
Тромбоз передней спинальной артерии на уровне шейного отдела дает тетраплегию: спастическую нижнюю параплегию с пирамидными знаками и гиперрефлексией, вялые параличи рук с заметным похуданием мышц, причем особенно страдает сила мышц, разгибающих руку в локтевом суставе, экстензоры кисти и пальцев, сгибатели поражаются много слабее.
Чувствительные нарушения значительно менее выражены. Гипестезия обнаруживается на конечностях и на туловище с захватом шейных дерматомов, в типичных случаях она носит характер диссоциированной гипестезии. Наблюдаются газовые расстройства.
Тромбоз передней спинальной артерии на уровне поясничного отдела встречается чаще и дает характерную клиническую картину. Болезнь начинается со слабости одной стопы, которая шлепает при ходьбе (steppage), позднее слабеют обе стопы. Исчезают ахилловы и подошвенные рефлексы. Отмечается параанестезия всех видов чувствительности с верхней границей на поясничных дерматомах, нерезко выраженные тазовые расстройства. В течение нескольких месяцев или недель развивается вялая нижняя параплегия с расстройствами чувствительности и грубыми тазовыми нарушениями, напоминающими синдром «конского хвоста». Наблюдаются значительные мышечные атрофии на ногах. Описанный симптомокомплекс называют синдромом артерии поясничного утолщения, или синдромом артерии Адамкевича.
Наряду с описанными выше картинами инфарктов, поражающих большую часть поперечника спинного мозга (синдром Преображенского), ишемические некрозы могут носить и более локальный характер. В этих случаях развивается либо синдром Броун-Секара, либо изолированное поражение передних рогов (ишемическая передняя полиомиелопатия), либо центромедуллярный инфаркт. Последний вариант сосудистого заболевания спинного мозга почти неотличим от гематомиелии, и к настоящему времени сложилось прочное мнение, что подавляющее большинство случаев, диагностируемых в качестве гематомиелии, имеет в своей основе не кровоизлияние, а ишемический некроз серого вещества. Нарушение кровообращения в мелких ветвях вазокороны и задних спинальных артерий дает еще более ограниченные сенсо-моторные дефекты, приуроченные к одной конечности. В частности, может наблюдаться изолированное выпадение глубокой чувствительности в руке с парестезиями.
Инфаркты спинного мозга могут возникнуть как при окклюзии собственно спинальных артерий, так и вследствие поражения магистральных сосудов (аорты, подключично-позвоночных, подвздошных).
Наряду с атеросклерозом причиной спинального инфаркта могут явиться перелом, кариес или опухоль позвоночника, хирургические манипуляции в паравертебральной области, аортография.
Причиной тромбоза передней спинальной артерии в грудном отделе может явиться расслаивающаяся аневризма аорты (более правильное и современное название — гематома аорты). В этих случаях развитию спинальных симптомов предшествуют резчайшие боли в спине. Одной из наиболее частых причин ишемического поражения нижних отделов спинного мозга и конского хвоста служат грыжи поясничных, а иногда и грудных дисков, сдавливающие корешковые артерии. Если артерия кровоснабжает только корешок (собственно корешковая артерия), возникает поражение соответствующего корешка. Однако если артерия является корешково-медуллярной, т. е. принимает участие в питании спинного мозга, наблюдается развитие тяжелых параличей, тазовых расстройств и выпадение чувствительности. Среди дискогенных инфарктов в бассейне нижних радикуло-медуллярных артерий выделяют радикуло-конусный синдром и радикуло-эпиконусный синдром (паралитический ишиас). Следует лишь иметь в виду, что не во всех случаях удается выяснить, является ли возникший спинальный комплекс истинно спинальным или ложным конус-эпиконусным синдромом, имеющим в своей основе непосредственное механическое сдавление конского хвоста.
Атеросклеротическая миелопатия
Хроническая недостаточность спинального кровообращения в пожилом и особенно старческом возрасте может стать причиной нарастающих в течение месяцев и лет парапарезов и тетрапарезов, иногда сочетающихся с бульбарными нарушениями. Как правило, в клинической картине доминируют двигательные расстройства: спастико-атрофические парезы рук и спастический парез ног. Значительно реже этому сопутствуют дефекты чувствительности и тазовые нарушения. В целом атеросклеротическая миелопатия весьма напоминает боковой амиотрофический склероз. В части случаев правильной диагностике этого сосудистого заболевания спинного мозга помогает пароксизмальное, толчкообразное течение болезни с ремиссиями.
Подострый некротический миелит
Под этим названием Фуа и Алажуанин (1926) описали прогрессирующий некроз спинного мозга, чаще всего нижнегрудных сегментов, поясничного и крестцового отделов его, при котором поражается весь поперечник спинного мозга, но особенно глубоко — серое вещество. На протяжении нескольких недель развивается спастическая нижняя параплегия, которая довольно быстро сменяется вялой. Отмечается глубокая анестезия. В ликворе — значительная белково-клеточная диссоциация. Течение болезни подострое, смерть наступает через 1—2 года.
Подострый некротический миелит может осложнить различные сосудистые аномалии спинного мозга; он может быть также связан с инфекционным тромбозом вен спинного мозга (спинальный тромбофлебит).
Многие описывают эту форму не среди сосудистых заболеваний спинного мозга, а в группе инфекционных миелитов, подчеркивая, однако, большое участие в процессе сосудистого фактора, связанного с эндомезоваскулитами, занимающими видное место в патоморфологии болезни.
Эмболии сосудов спинного мозга
Часто наблюдаются при кессонной болезни, возникающей во время пребывания в кессоне или водолаза под водой под повышенным давлением. При этом развиваются тяжелые нижние параплегии с расстройствами чувствительности, тазовыми нарушениями и пролежнями. Аналогичная картина может наблюдаться при эмболии частичками атероматозных бляшек аорты и при подостром септическом эндокардите. Многие случаи дают картину трансверзального миелита и заканчиваются летально или выздоровлением с глубоким дефектом. Но встречаются и благоприятно протекающие случаи.
Ишемический инсульт (инфаркт) спинного мозга
Содержание
Артериальное кровоснабжение спинного мозга
Перед тем как позвоночные артерии объединяются и образуют основную артерию, они отдают ветви к самой верхней части шейного отдела спинного мозга и дают начало одной передней и двух задних спинномозговых артерий. Передняя и задние спинномозговые артерии — эти продольно лежащие на протяжении спинного мозга артерии, которые дают анастомозы. Передняя и задние спинномозговые артерии получают артериальную кровь на различных уровнях и распределяют ее среди собственных артерий спинного мозга.
Передняя спинномозговая артерия (arteria spinalis anterior) идет в виде одиночного непрерывного сосудистого ствола по передней поверхности (в срединной борозде, щели) спинного мозга вниз до терминального конуса. Затем она делает петлю по направлению к задней части поясничного отдела спинного мозга и соединяется с задними спинномозговыми артериями (arteriae spinales posterior).
Спинной мозг кровоснабжают одна передняя спинномозговая и две задние спинномозговые артерии.
Задние спинномозговые артерии спускаются в заднебоковых бороздах спинного мозга вблизи выхода задних корешков. Задние спинномозговые артерии представляют из себя не непрерывные отдельные сосуды, а делающие анастомозы цепи мелких артерий, в которых артериальная кровь может циркулировать в противоположных направлениях. Иногда задние нижние мозжечковые артерии дают артериальную кровь по ветвям в задние спинальные артерии.
Помимо притоков из бассейна позвоночных артерий, передняя и задние спинномозговые артерии получают кровь из:
- корешковых артерий, отходящих от одной или обеих позвоночных артерий на шее
- щито-рёберно-шейного ствола подключичной артерии
- сегментарных межреберных и поясничных артерий (ниже уровня тела ТhЗ позвонка)
С рождения человека каждый сегмент спинного мозга имеет свою пару кровоснабжающих его корешковых артерий. Позднее остается только 5-8 корешковых артерий, идущих вместе с передними корешками до передней спинномозговой артерии, и 4-8 артерий, идущих вместе с задними корешками до задних спинномозговых артерий, через неравные интервалы. Передние корешковые артерии крупнее, чем задние. Самая большая среди корешковых артерий называется большой корешковой артерией или артерией Адамкевича (arteria radicularis magna). Большая корешковая артерия (артерией Адамкевича) обычно сопровождает на своем пути к передней спинальной артерии правый или левый нервный L2 корешок. Сегментарные спинальные артерии, атрофирующиеся после периода начального развития человека, полностью не исчезают. Они кровоснабжают нервные корешки, спинномозговые узлы и твердую мозговую оболочку.
1 — позвоночная артерия, 2 — передняя корешковая артерия C4-C5, 3 — передняя корешковая артерия C6-C8, 4 — рёберно-шейный ствол, 5 — щито-шейный ствол, 6 — общая сонная артерия, 7 — плечеголовной ствол, 8 — аорта, 9 — передняя позвоночная артерия, 10 — задняя межрёберная артерия Th4-Th6, 11 — большая корешковая артерия (Адамкевича), 12 — задняя межрёберная артерия Th9-L1.
Передняя спинномозговая артерия отдает через небольшие интервалы сулькокомиссуральные (sulcocomissurales) и огибающие (circumflexae) ветви. Приблизительно 200 сулькокомиссуральных веточек проходят горизонтально через переднюю срединную щель (fissura mediana anterior) спинного мозга, расходятся веерообразно перед передней спайкой (commissura alba) по обе стороны и кровоснабжают почти все серое вещество и окружающий ободок белого вещества, включая часть передних столбов. Огибающие веточки дают анастомозы с такими же веточками от задних спинномозговых артерий, образуя сосудистую корону (vasocorona). Её передние веточки снабжают переднебоковые и боковые канатики спинного мозга, включая большую часть боковых пирамидных путей. Основными нервными структурами, кровоснабжаемыми задними спинномозговыми артериями, являются задние канатики и вершины задних рогов спинного мозга.
Венозный отток спинного мозга
Капилляры спинного мозга, которые в сером веществе образуют группы, соответствующие столбикам нейронов, отдают кровь в вены спинного мозга. Большинство из этих вен идет радиально по направлению к периферии спинного мозга. Расположенные ближе к центру спинного мозга вены вначале распространяются вдоль и идут параллельно центральному каналу, прежде чем покинуть спинной мозг в глубине его передней или задней срединной борозды. На поверхности спинного мозга вены образуют сплетения, отдающие кровь в петляющие продольные вены-коллекторы, переднюю и заднюю спинномозговые вены. Задняя спинномозговая вена-коллектор крупнее, она увеличивается в размерах по направлению к нижней части спинного мозга. Из спинномозговых вен-коллекторов кровь оттекает по центральной и задней корешковым венам (их может быть от 5 до 11 на каждой стороне спинного мозга) во внутреннее позвоночное венозное сплетение (plexus venosus vertebralis internus).
1 — паутинная оболочка, 2 — твёрдая мозговая оболочка, 3 — заднее наружное позвоночное венозное сплетение, 4 — задняя спинномозговая вена, 5 — задняя центральная вена, 6 — заднебоковые спинномозговые вены, 7 — сулькокомиссуральная вена, 8 — вена борозды, 9 – надкостница, 10 — передняя и задняя корешковые вены, 11 — переднее внутреннее спинномозговое венозное сплетение, 12 — межпозвонковая вена, 13 — позвонковые вены, 14 — переднее наружное спинномозговое венозное сплетение, 15 — базально-позвоночная вена, 16 — передняя спинномозговая вена.
Внутреннее позвоночное венозное сплетение, окруженное рыхлой соединительной и жировой тканью, располагается в субдуральном пространстве и является аналогом венозных синусов твердой мозговой оболочки головного мозга. Это венозное сплетение через большое затылочное отверстие сообщается с этими синусами на основании черепа. Отток венозной крови так же происходит по межпозвонковым венам через межпозвонковые отверстия. По межпозвонковым венам кровь поступает в наружное венозное позвоночное сплетение (plexus venosus vertebralis externus). Это сплетение среди прочих поставляет венозную кровь в непарную вену, которая справа от позвоночника соединяет верхнюю и нижнюю полые вены.
Синдромы, обусловленные поражениями спинномозговых сосудов
Передняя и задние спинномозговые артерии атеросклерозу обычно не подвержены. Передняя и задние спинномозговые артерии могут поражаются при артериитах или эмболиях. Чаще всего инфаркт спинного мозга у больных возникает в результате ишемии при уже имеющихся закупорках (окклюзиях) отдаленных артерий. Тромбоз или расслоение аорты вызывают спинальный инфаркт за счет закупорки (окклюзии) корешковых артерий и прекращения прямого артериального кровотока к передней и задним спинномозговым артериям. Инфаркт (ишемический инсульт) обычно развивается в зоне смежного кровоснабжения грудного отдела спинного мозга между крупной спинальной ветвью аорты, артерией Адамкевича снизу и передней спинномозговой артерией сверху.
Инфаркт спинного мозга у больных может возникать при системном артериите, иммунных реакциях при сывороточной болезни и после внутрисосудистого введения контрастного вещества. При внутрисосудистом контрастировании предвестником инфаркта спинного мозга служит сильная боль в спине, возникающая у больного во время введения контраста.
В зависимости от уровня закупорки (окклюзии) спинномозговых артерий у пациента будут возникать двигательные и чувствительные нарушения.
Инфаркт спинного мозга, вызванный микроскопическими фрагментами грыжи межпозвонкового диска, содержимым которой служит пульпозное ядро, может развиться у больного после небольшой травмы, часто полученной во время занятий спортом. При этом пациенты отмечают острую местную боль, сменяющуюся быстро наступающей параплегией и синдромом поперечного поражения спинного мозга, развивающимся в течение от нескольких минут до часа. В мелких интрамедуллярных сосудах и часто внутри костного мозга прилежащего тела позвонка обнаруживают пульпозную ткань. Путь ее проникновения из материала диска в костный мозг и оттуда в спинной мозг остается неясным. Данное состояние следует подозревать у лиц молодого возраста с синдромами поперечного поражения спинного мозга в результате несчастного случая.
Закупорка (окклюзия) передней спинномозговой артерии
Клинические проявления поражения передней спинномозговой артерии обычно возникают у пациента внезапно, по типу апоплексии. У некоторых же больных симптомы закупорки (окклюзии) передней спинномозговой артерии нарастают в течение 1-3 суток, что затрудняет постановку точного диагноза. Внезапная, обычно за счёт тромба, закупорка (окклюзия) шейной части передней спинномозговой артерии вызывает у больного нарушение чувствительности в виде парестезии и сильные боли. В след за расстройством чувствительности у пациента развивается вялый паралич мышц рук (по периферическому типу) и спастический парапарез мышц ног (по центральному типу) за счет вовлечения пирамидных путей спинного мозга.
На МРТ позвоночника видна острая ишемия спинного мозга в результате компрессионного перелома со смещением тел позвонков при его выраженном остеопорозе.
Так же возникает нарушение функции мочевого пузыря и прямой кишки (функция тазовых органов) и снижение болевой и температурной чувствительности на сегментарном уровне закупорки передней спинномозговой артерии. При этом у больного обычно сохраняется проприоцептивная и тактильная чувствительность. Отсутствие потоотделения (ангидроз) на парализованной части тела может привести к повышению температуры тела, особенно, при высокой температуре окружающей среды, что симулирует картину инфекции у пациента.
Закупорка (окклюзия) задней спинномозговой артерии
Закупорка (окклюзия) одной или обеих задних спинномозговых артерий у больных в клинической практике встречается крайне редко. Возникающий в ее результате очаг инфаркта спинного мозга вовлекает в себя задние пути и рога спинного мозга, а также частично боковые пирамидные пути. Ниже уровня инфаркта спинного мозга у пациента выявляются расстройства чувствительности по типу анестезии и аналгезии, спастический парез мышц и рефлекторные расстройства.
Источники: http://fb.ru/article/442667/zabolevaniya-spinnogo-mozga-osnovnyie-tipyi-opisanie-diagnostika-lechenie, http://surgeryzone.net/nevrologia/sosudistye-zabolevaniya-golovnogo-mozga.html, http://www.minclinic.ru/vertebral/infarkt_insult_spinnogo_mozga.html




