Тромбоз подключичной вены диета
Острый тромбоз подключичной вены (синдром Педжета-Шреттера)
Венозный тромбоз — острое заболевание глубоких магистральных венозных сосудов, обусловленное развитием тромба в их просвете. Тромбы вызывает острое нарушение кровотока по глубоким магистральным венам, в результате чего ниже повышается внутривенозное давление, резко нарушающее транскапиллярный обмен.
Синдромом Педжета-Шреттера — острый тромбоз проксимальных отделов подключичной вены с распространением его на подмышечную вену и вены плеча и нарушением венозного оттока в верхней конечности.
Синдром описан Peget, в 1875 г. и Schretter в 1884 г.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология. Тромбоз подключичных вен является довольно редкой патологией и возникает от разных причин. Развитию заболевания способствуют топографоанатомические особенности подключичной вены, расположенной в окружности костных и сухожильно-мышечных образований. Для представления о сути проблемы необходимо знакомство с анатомией подключичной вены и окружающих образований. Подключичная вена на уровне грудино-ключичного соединения с внутренней яремной веной образует плечеголовную вену. Подключичная вена начинается от первого ребра из подмышечной вены. В начале и в конце вена имеет клапаны. Идет в предлестничном пространстве, то есть кпереди от передней лестничной мышцы, которая отделяет её от одноименной артерии. Крупных притоков не имеет. При сильных напряжениях мускулатуры плечевого пояса, сочетающихся с движениями в плечевом суставе, уменьшаются размеры подключичного пространства и вена оказывается сдавленной между ключицей и I ребром. По большому счету, синдром Педжета-Шреттера является частным случаем синдрома торакального выхода. Иначе он называется апертурным синдромом или синдромом верхней апертуры грудной клетки, при котором возникает экстравазальное сдавление сосудисто-нервного пучка. Особенно благоприятные условия для нарушения оттока по подключичной вене, а следовательно, и тромбообразования возникают при высоком стоянии I ребра, гипертрофиях подключичной мышцы и мышечно-сухожильной части малой грудной мышцы.
Патофизиология. Основу патогенеза тромбообразования составляет триада Вирхова – нарушение эндотелия стенки вены, замедление кровотока и повышение свертываемости крови. В развитии тромбозов вен важную роль играет повреждение эндотелия сосудов на пораженной конечности, сопровождающееся выделением интерлейкинов, фактора агрегации тромбоцитов, который активирует тромбоциты и коагуляционный каскад. Поверхность эндотелия приобретает повышенную тромбогенность и адгезивность. В результате перечисленные факторы на фоне замедленного или турбулентного кровотока приводят к образованию тромба. Формированию тромба также способствует тканевый тромбопластин, который в избыточном количестве поступает из поврежденных тканей в кровеносное русло. Окклюзирующий тромб ведет к острому нарушению кровотока во всей конечности. Ниже значительно повышается внутривенозное давление, передающееся на микроциркуляторный аппарат. Флотирующий тромб (может быть в виде головки окклюзирующего тромба) фиксирован лишь в одной точке, плавает в просвете сосуда, не вызывая блокады кровотока. В момент физических напряжений возможен отрыв.
Классификация синдрома Педжета-Шреттера: в клинической классификации выделяют:
• острая стадия заболевания
— легкая форма — венозное давление не превышает 300 мм вод. ст.
— средняя форма — имеется венозная гипертензия в пределах от 400 до 800 мм вод. ст.
— тяжелая форма — венозное давление достигает 1200-1300 мм вод. ст.
• хроническая стадия заболевания
Гипертензия в венах конечности наиболее выражена в первые дни заболевания, а по мере развития коллатерального оттока крови и реканализации тромбированного участка вены она постепенно снижается. В хронической стадии заболевания в состоянии покоя гипертензия в венах больной конечности выражена умеренно, но недостаточность оттока крови отчетливо выявляется при мышечной нагрузке.
КЛИНИКА И ДИАГНОСТИКА
Синдром Педжета–Шреттера-Кристелли наблюдается преимущественно у людей в возрасте 20–40 лет с хорошо развитой мускулатурой, занимающихся спортом или тяжелым физическим трудом, часто поднимающими тяжести, с неправильной осанкой. Кроме того, наблюдается при патологии костей — добавочном шейном ребре, экзостозах (разрастаниях костной ткани) шейных позвонков, большой костной мозоли после перелома ключицы, сами переломы могут провоцировать острую или хроническую травматизацию подключичной вены в реберно-ключичном промежутке. Длительное сдавление вены наблюдается при вынужденном положении верхней конечности во время сна, когда голова лежит на плече. Причинами образования тромбов в подключичной вене называют несколько факторов. В российской флебологии приоритет признается за длительной постоянной травматизацией вены в реберно-ключичном промежутке. Развивается утолщение вены в этом месте, при постоянном нарушении трофики вены, нарушении питания через собственные сосуды, так называемые vasa vasorum. Создаются условия для турбулентного движения крови и изменения свойств эндотелия сосуда. При наличии производящего фактора — физической нагрузки в вене возникает тромбоз. В некоторых случаях, при детальном выяснении анамнеза часть больных вспоминает о периодически возникающей на протяжении последнего времени или даже нескольких лет тяжести в пораженной конечности при физической нагрузке и быстро наступающей утомляемости руки, мешающей выполнению обычной работы и порой бытовых обязанностей. Возможны также болезненные ощущения по ходу сосудистого пучка, появление темно-синей окраски кисти после напряжения конечности и неожиданное, особенно по утрам, припухание последней с парестезиями или смешанным чувством слабости и своеобразного томления и набрякшими поверхностными венами.
Основными клиническими признаками острого тромбоза подключичной вены являются: выраженный отек, цианоз, напряжение и расширение подкожных вен верхней конечности и плечевого пояса соответствующей стороны (чаще справа), боли. Появлению этих симптомов обычно предшествует значительная физическая нагрузка. В остром периоде окклюзии подключичной вены часто отмечаются резкие, стягивающие боли, ощущение выпирания, похолодания, покалывания и тяжести в шее, надключичной, подключичной и подмышечных областях (иррадиирующие по всей верхней конечности, как это наблюдается при невралгии плечевого сплетения), болезненность нервно-сосудистого пучка в подмышечной, подключичной области и плеча с положительным симптомом натяжения. Отмечаются гиперестезия с гипериатическим оттенком от ключицы до сосковой линии, переходящая в гипестезию в дистальной части верхней конечности, ограничение активных движений в ней из-за болей, гипотония мышц руки. Сухожильные и периостальные рефлексы вначале повышены, а в дальнейшем снижаются.
Отек характеризуется плотностью и отсутствием ямок при надавливании. Нередко он захватывает не только руку и плечевой пояс, но и переходит на верхнюю половину грудной клетки.
Расширение и напряжение подкожных вен в ранние сроки заболевания заметно лишь в области локтевой ямки. Впоследствии локализация расширенных вен соответствует границам распространения отека.
Цианоз кожных покровов наиболее выражен в области кисти и предплечья.
При распространении тромбоза на подкрыльцовую и плечевую вены течение заболевания становится тяжелым. Нарастающий отек тканей в ряде случаев ведет к сдавливанию артериальных стволов, вследствие чего ослабевает пульс на лучевой -артерии и снижается температура конечности. Нарушения артериального кровообращения иногда настолько значительны, что возникает опасность развития гангрены.
После стихания острых явлений наступает обратное развитие клинической картины. Однако у некоторых больных полного регресса симптомов заболевания не происходит, что позволяет выделить хроническую стадию синдрома. В хроническом периоде отмечается уменьшение болевого синдрома и отека руки, обнаруживаются гипотония мышц, парез руки (преимущественно кисти). Обнаруживается выраженная гипестезия в верхней части груди и на руке, усиливающаяся в дистальном направлении; сухожильные и периостальные рефлексы снижены или не вызываются. При повторных движениях руки неврологические симптомы усиливаются, и иногда выявляются ранее отсутствовавшие симптомы. В хроническом (и в остром) периодах в руках отмечаются вегетативно-сосудистые нарушения. Н. К. Боголепов полагает, что в острой стадии в основе патогенеза неврологической симптоматики лежат венозный застой, гипоксия, периваскулярный отек и увеличение концентрации СО2 в венозной крови. Д. И. Пронив (1966) в развитии клинического комплекса синдрома придает значение трансневральной, или реперкуссионной теории (синдромы поражения нервной системы при тромбозе подключичной вены детально описаны Н. К. Боголеповым и Ф. Т. Абдухакимовым в 1966 г.).
Диагностика острого тромбоза подключичной вены в большинстве случаев не представляет трудностей. Она основывается на указанных выше симптомах и на частой связи заболевания с физической нагрузкой.
При появлении сиптомов острого тромбоза подключичной вены как правило сразу же производят ультрозвуковую диагностику (ультразвуковую доплерогравию, дуплексное сканирование). Как правило, глубокие вены верхней конечности и шеи хорошо доступны для ультразвукового исследования. Некоторые сложности возникают при сканировании подключичной вены, поскольку достаточно большая глубина ее расположения и близость костно-суставных образований зачастую не позволяют осуществить компрессию сосуда датчиком. Поэтому в некоторых случаях приходится ориентироваться только на результаты цветового картирования кровотока. Помощь в определении тромботического поражения этой вены может оказать и отсутствие фазных движений ее стенок, несинхронных с пульсацией стенок артерии. При наличии признаков замедления кровотока в подключичной вене необходимо попытаться осмотреть наиболее проксимальный отдел ее, где локализуется клапан, который обычно является местом первичного тромбообразования, для исключения сегментарного тромбоза этого участка. Это можно осуществлять как из подключичного, так и из надключичного доступа.
Ценным методом исследования, позволяющим судить о локализации и распространенности тромбоза, о степени развития коллатеральных сосудов, является флебография , при которой контрастное вещество вводят в кубитальную вену или в одну из поверхностных вен тыльной поверхности кисти. Проведение флебографии целесообразно только тогда, когда предполагается лечение тромбоза с помощью тромболизиса. Тогда после серии снимков вены с контрастированием, в вену со стороны плеча вводится катетер, и через него в тромботические массы подается раствор фибринолитика.
В диагностике болезни помогает рентгенография , которая может позволить найти костные причины заболевания. На ультразвуковом исследовании, а в некоторых случаях при использовании компьютерной томографии и магниторезонансного исследования ( ЯМР ) — можно определить точную локализацию тромба и степень заинтересованности других вен.
ЛЕЧЕНИЕ
Лечение в основном консервативное . В случае отсутствия терапии через 2-3 недели после образования тромба, он начинает постепенно «растворяться», а правильнее говорить — реканализовываться. По большей части удается добиться неплохих результатов при консервативном лечении острого тромбоза. Задачи консервативного лечения : прекращение тромбообразования, фиксация тромба к стенке, купирование спазма и воспалительного процесса, как правило, асептичного, воздействие на микроциркуляцию и тканевой обмен.
Следует отметить , что лечение тромбозов глубоких вен рук и верхнего плечевого пояса не отличаются от таковых при тромбозах ног. Так как они не осложняются тромбэмболиями, венозная сеть рук более развита и кровоток в них быстрее компенсируется, лечение менее интенсивное. Нет необходимости в строгом постельном режиме пациентов. Руке обеспечивается покой и приподнятое состояние.
По необходимости в лечении острого тромбоза используются антикоагулянты . Общие принципы лечения венозных тромбозов. Эффективны антикоагулянты прямого действия (непосредственно взаимодействующие с факторами свертывания крови). Начальная доза гепарина выбирается из расчета, что часть его свяжется протеинами плазмы. Сочетание гепарина с фибринолизином взаимоусиливает эффект. Оптимально соотношение 10 тыс. ЕД гепарина и 20 тыс. ЕД фибринолизина. Препараты вводятся капельно на изотоническом растворе с 400 мл реополиглюкина. Далее в соответствии с методикой дробного введения гепарин назначается внутримышечно под контролем времени свертывания крови. Считается, что хорошим терапевтическим эффектом является удлинение времени свертывания крови в 2-2,5 раза, снижение фибриногена А до 300 мг/%, исчезновение в плазме фибриногена Б, уменьшение протромбинового индекса до 35-40%. Ориентировочно можно руководствоваться правилом: при времени свертывания 5 минут вводится доза 10 тыс. ЕД гепарина, 10 минут — 5 тыс. ЕД, 15 минут и более — инъекция гепарина пропускается. Фибринолизин можно назначать 2 раза в сутки, не превышая при этом суточной дозы в 40 тыс. ЕД. Так как фибринолизин быстро инактивируется антиплазминами крови, его эффективность недостаточно высокая для полного растворения крови, однако и геморрагические осложнения реже, чем у стрептокиназ. Последние не получили применения при тромбозах магистральных вен из-за тяжести возможных осложнений. Гепаринотерапия проводится в течение 3-5 суток в зависимости от тяжести и распространенности тромботического процесса. В последующем осуществляется переход на медленнодействующие антикоагулянты по общепринятой схеме. Лечение фибринолизином может проводиться 3-5 суток. В качестве активатора фибринолиза применяется и никотиновая кислота в дозе 1 мг/кг массы больного в сутки, назначаемая параллельно с гепарином. Современным средством антикоагулянтной терапии являются низкомолекулярные гепарины . Их преимущества: постоянная биологическая доступность, более длительный полупериод существования, более низкий риск побочных эффектов (в том числе тромбоцитопении и остеопороза), возможность длительного лечения даже в домашних условиях. Введение фраксипарина проводится каждые 12 часов в течение 10 дней. Лечебная доза определяется массой тела: 0,1 мл на 10 кг массы. В случае появления передозировки и кровоточивости возможна нейтрализация протамином сульфат (из расчета 0,6 мл протамина нейтрализует 0,1 мл фраксипарина). Курс применения низкомолекулярных гепаринов составляет 5 — 10 дней с последующем переходом на непрямые антикоагулянты.
С первых же дней целесообразно назначение флавоноидов (детралекс, троксевазин, венорутон, гливенол, эскузан). Они воздействуют на метаболизм в венозной стенке и паравазальных тканях, обладают противовоспалительным и обезболивающим эффектом.
Важно назначение препаратов, направленных на нормализацию, а также улучшение притока крови купированием возникающего спазма . Это ксантинола никотинат, трентал, вводимые внутривенно в составе коктейля и внутримышечно. Традиционно применение миотропных спазмолитиков (но-шпа, папаверин, галидор). В остром периоде все препараты лучше вводить парэнтерально.
Местное лечение. На пораженную конечность накладываются компрессы с различными препаратами. Это может быть спиртовой раствор, гепариновая или гепароид-мазь, композиции с флавоноидами (троксевазиновая мазь). Хороший эффект наблюдается от примнения пиявок.
Показания к тромбэктомии возникают при угрозе развития венозной гангрены, выраженных регионарных гемодинамических нарушениях. При флебографии возможна баллонная ангиопластика вены и эндопротезирование. Чтобы устранить компрессию подключичной вены, одновременно производят вмешательства на мышцах, сухожилиях или костях.
Не всегда просвет вены восстанавливается до нормального, тогда болезнь плавно переходит в посттромбофлебитическую (хроническая стадия) . При этом симптомы, присущие острому периоду становятся менее выраженными. В данном случае эндоваскулярные вмешательства дают как правило лучшие результаты, чем консервативное лечение. В хронической стадии заболевания выполняют реконструктивные сосудистые операции, направленные на создание дополнительных путей венозного оттока из верхней конечности путем анастомозирования подмышечной вены или дистального отрезка подключичной вены с наружной яремной веной. В качестве шунтов используют трансплантаты, выкроенные из большой подкожной вены бедра.
Также необходимо устранить факторы, приведшие к развитию болезни . Для этого проводят флеболиз, рассечение реберно-диафрагмальной связки, удаляют добавочное шейное ребро и другие экстравазальные образования, участвующие в сдавлении вены.
Прогноз для жизни при остром тромбозе подключичной вены благоприятный, но полного выздоровления можно и не достигнуть.
Что такое тромбоз подключичной вены
Венозная тромботизация вызывает острое нарушение кровообращения благодаря тромбам, которые могут образовываться в глубоких магистральных или поверхностных сосудах любой части тела. В результате повышается не только давление в крупных венах, но нарушается питание более мелких сосудов и капилляров.
Самым распространенным считается тромбоз нижних конечностей, в верхней части туловища заболевание развивается намного реже.
Острый тромбоз подключичной вены, когда патология может распространиться на подмышечную и плечевую крупные артерии, нарушая венозный отток, возникает преимущественно в молодом возрасте, у людей, подвергающихся большим физическим нагрузкам.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
В первую очередь в группу риска попадают спортсмены с развитой мускулатурой тела, а также люди, занятые физическим трудом с большой нагрузкой на правую или левую (левши) руку, в возрасте 20–30 лет.
Но развиться тромбоз может и после длительного сдавливания подключичной вены, что связано с неудобной позой во время сна, когда рука запрокинута за голову или длительно находится под туловищем. В этом случае в группу риска попадают люди, которые засыпают в алкогольном опьянении.
В медицине заболевание называется синдромом Педжета-Шреттера, по фамилии врача, впервые охарактеризовавшего данную патологию, или синдромом физического усилия. Находиться заболевание может в хронической и острой стадии.
Острая патология подразумевает легкую, среднюю и тяжелую формы развития, что при диагностике измеряется венозным давлением в миллиметрах водяного столба. Повышенное давление отмечается с первых дней заболевания, с развитием патологии оно снижается. Когда заболевание переходит в хроническую форму, в состоянии покоя гипертензия в конечности отсутствует, повышаясь только при умеренной физической нагрузке.
Многие больные вспоминают, что перед тем, как им был поставлен диагноз, они отмечали на протяжении длительного времени значительную усталость и утомляемость руки после физической нагрузки, что порой мешало выполнять даже бытовые обязанности.

Развитие патологии
Анатомически подключичная вена берет начало из подмышечной возле первого ребра, с двух сторон она снабжена венозными клапанами. Она не имеет крупных ответвлений, по которым к ней может притекать кровь.
Физическое напряжение мускулатуры плечевого пояса в сочетании с движениями сустава уменьшают размеры подключичного пространства, поэтому вена оказывается сдавленной между ребром и ключицей.
Развиться патология также может при переломе ключицы, когда костная мозоль неправильно сформировалась. На развитие тромбоза, как и в других частях тела, оказывает влияние показатель свертываемости крови, ряд заболеваний, вызванных генетической предрасположенностью.
К одной из патофизиологических особенностей можно отнести турбулентное движение крови в вене, когда локальный кровоток замедлен.
Провоцирующие факторы дают возможность вене пережить расширение на определенном участке, что создает условия для развития турбулентного кровотока в ней, который изменяет свойства эндотелия (внутреннего пристеночного слоя) сосуда.
Очень редко спровоцировать патологию может эмбола (сгусток крови), образовавшаяся в другом сосуде и мигрировавшая в подключичную вену. Редко также оторвавшийся тромб от сердечного клапана при бактериальном эндокардите превращается в эмболу.
Даже если это произойдет, то эмбола должна оказаться достаточно большой, чтобы произвести закупорку поверхностного или глубокого сосуда руки, прекратив венозный кровоток. Но закупорка эмболой более характерна для патологии нижних конечностей.
Тромботизация поверхностной вены верхней конечности благодаря умеренным симптомам может остаться даже незамеченной, потому что часто закупорка происходит медленно, давая возможность сформироваться добавочному руслу для кровотока.
Симптомы тромбоза подключичной вены
Важный диагностический критерий тромбоза подключичной вены – физическая нагрузка. Нарастание симптоматики происходит по мере повышения давления в венах, затем идет обратный процесс.
Заболевание характеризуется продолжительностью, что заметно отличает его от патологии нижних конечностей. В некоторых случаях коллатеральный (дополнительный) кровоток не может полностью компенсировать нарушенную циркуляцию крови, поэтому признаки заболевания сохраняются еще дольше, а само оно переходит в хроническую форму.
Определить патология тромбоза подключичной вены зачастую возможно без специального диагностирования благодаря выраженным симптомам:
- Венозный рисунок поверхностных вен усиливается, что может увидеть даже сам больной на светлой коже. Вначале он заметен только в локтевой ямке, затем по всей руке. Чем больше тромб, тем сильнее расширяются вены, в которых нарастет венозное давление. В дальнейшем границы венозного рисунка соответствуют распространению отечности.
- Боль имеет постоянный характер, что отличается от неврологического синдрома. Она становится все больше распирающей, пульсирующей и выраженной. Она проявляется не только на пораженном участке руки, но может охватить плечо, ключицу, верхние сегменты грудины и спины.
- Мягкие ткани всей конечности отечны, поверхность руки выглядит глянцевой, плотной и напряженной, при надавливании на кожу ямки не образуются. Иногда из-за отека происходит нарушение артериального кровообращения, что ухудшает предполагаемый прогноз закупорки вены.
- В пораженной области могут отмечаться покалывания или жжение, что характерно для неврологической симптоматики. Количество движений рукой уменьшается. Частота сухожильных рефлексов сначала увеличивается, а затем идет на спад.
- Область кисти и предплечья имеет синюшный оттенок.
Описание тромбоза наружного геморроидального узла вы найдете вот тут.
Для хронической стадии характерны умеренные проявления основных признаков патологии. Острый период дополнительно характеризуется резкими, стягивающими болями, ощущением распирания в руке, похолоданием, покалыванием и тяжестью в шее, под ключицей и подмышечных впадинах.
Боль может иррадиировать во всей руке, отдавая в плечо, создавая чувство напряжения, что выражается гипотонией мышечного тонуса. Отмечается повышенная восприимчивость руки к внешним раздражителям.
В дальнейшем рука в области кисти может принимать темно-синюю окраску после физической нагрузки, а по утрам в этом месте будет наблюдаться стойкая припухлость.
Если патология затронет подкрыльцовую и плечевую артерии, заболевание станет тяжелым. Отек тканей будет нарастать, что приведет к сдавливанию главных артерий, снижение пульса на лучевой артерии спровоцирует падение температуры конечности.
Артериальное кровообращение может нарушиться настолько, что приведет к гангрене. Наоборот, если острые симптомы начнут стихать, но полное выздоровление не наступит, заболевание перейдет в хроническую форму.
Диагностика
Врачам приходится чаще диагностировать тромбоз правой подключичной вены, которая у человека больше подвергается нагрузке. Зачастую врачу достаточно физикального обследования больного, но в некоторых случаях он может назначить дополнительные инструментальные методики.
Как правило, может быть назначено:
- МРТ и рентген плечевого пояса;
- допплерография подключичной вены;
- рентгенография с использованием контрастного вещества;
- УЗИ шеи и глубоких вен;
- флебография;
- компьютерная томография.

Хирургическое вмешательство проводится очень редко, только если пациенту грозит некроз тканей конечности, в случае резкого нарушения венозного и артериального кровотока
Для лечения тромбоза подключичной вены в большинстве случаев используются консервативные методики, оперативное вмешательство практически не применяется. Применять интенсивную терапию нет необходимости.
Также необязателен постельный режим, необходимость лишь обеспечить покой руки, дать ей возможность находиться в приподнятом положении.
Иногда используется компрессионный рукав. Если в течение 2–3 недель не начать консервативное лечение, тромб начнет рассасываться естественным образом, что предусмотрено защитными силами организма.
С помощью методик лечения можно добиться:
- прекращения дальнейшего роста тромба;
- фиксирования сгустка возле стенки сосуда;
- купирования спазматических проявлений;
- снятия отечности и воспалительного процесса;
- восстановления кровообращения.
Методики лечения тромбозов глубоких и поверхностных вен любой части тела в основном не отличаются друг от друга. За счет того, что венозная система верхних конечностей более развита, кровообращение в них восстанавливается быстрее.
Антикоагулянты являются основными препаратами для лечения тромбозов вен нижних и верхних конечностей. Гепарин сочетают с Фибринолизином в отношении 1:2, потому что препараты способны усиливать терапевтический эффект друг друга.
Сначала проводится капельная терапия внутривенно, затем Гепарин вводится внутримышечно. На фоне лекарственной терапии в течение 3–5 суток проводится постоянно общий анализ крови для определения показателя ее свертываемости.
В дальнейшем проводится замедленная терапия антикоагулянтами также в течение 3–5 суток. Параллельно с Гепарином может быть назначена Никотиновая кислота, как активатор Фибринолизина.
К низкомолекулярным гепаринам, которые применяются в современной медицине, относится, например, Фраксипарин. Больной может проводить лечение препаратом в домашних условиях, его необходимо вводить в организм всего 2 раза в сутки на протяжении 10 дней.
Преимущества современных антикоагулянтов в том, что у них меньше побочных эффектов. В дальнейшем необходимо перейти на непрямые антикоагулянты.
С первых дней больному назначают:
Тромбоз подключичной вены: симптомы, причины, методы лечения
Кровеносная система верхних конечностей – это сложная «конструкция», которая занимается переводом крови из других сосудов. Поэтому тромбоз подключичной вены кардинально меняет движение крови вдоль всей руки.
Суть и причины возникновения
Причинами тромбоза подключичной вены являются следующие факторы:
- хаотичное движение крови или существенное ее замедление;
- нарушенная свертываемость крови (под действием каких-либо факторов, вследствие заболеваний генетического и наследственного характера);
- подключичная вена может быть зажата крупным и ненормально образованным костным наростом, который может возникнуть вследствие ключичного перелома или появления нехарактерного шейного ребра.
Тромбоз подключичной вены лишь в редких случаях может быть результатом тромба, образованного в других участках тела. Это явление связано с организацией кровеносной системы человека. Тромбоз верхних конечностей возникает как следствие отрыва тромба в мышце сердца. В большинстве случаев тромбоз подключичной вены практически никак себя не проявляет, если процесс происходит медленно.
Симптоматика
Тромбоз подключичной вены возникает как следствие непосильных физических активностей и нагрузок. Этот фактор играет основную роль в формировании тромба. В некоторых случаях тромб может оторваться вне зависимости от степени физической нагрузки, но это бывает в очень редких случаях. Закупоривание подключичной вены имеет то нарастающую, то исчезающую симптоматику, проявляющуюся наплывами. Серьезных последствий от тромбоза нет, потому что кровообращение замещается другими сосудами. Тем не менее, этой крови недостаточно для полноценного обеспечения тканей верхних конечностей. В МКБ-10 тромбоз подключичной вены имеет шифр I82.8.
Основная клиническая картина
Основные симптомы тромбоза подключичной вены выглядят следующим образом:
- болезненные ощущения в области руки;
- через кожный покров просвечивается довольно яркий рисунок вен;
- серьезная отечность руки, на которой появляется глянцевый блеск;
- признаки неврологического расстройства: онемение конечности, подергивания и т.п.
Другие симптомы патологии
Возникновение на руке венозного рисунка сложно не заметить, особенно белокожим людям. Диаметр вен будет зависеть от размера тромба и увеличения гипертензии тромба.
Болевой процесс обычно наблюдается при физических нагрузках. Боль может присутствовать постоянно, пульсировать, «распирать», но во всех случаях она довольно интенсивна. В основном боль ощущается по всей руке, в области плеча и ключицы, а в некоторых случаях еще и сверху груди и спины.
Отечность возникает на всей руке полностью. Если надавить на отечную область, ямка на этом месте не остается. Рука приобретает непривычную тяжесть и твердость. Если процесс отекания длится уже довольно долго, кровообращение нарушается и становится реактивным, вследствие этого тромбоз подключичной вены лишь усиливается.
Неврологическое расстройство у всех проявляется по-разному. У многих пальцы конечности дергаются, в них ощущается покалывание, чувство жжения. Пораженная конечность может быть ограничена в движениях.
Если острый тромбоз подключичной вены переходит в хроническую форму, клиническая картина заболевания становится смазанной и не такой ярко выраженной. Отечность и рисунок вен практически исчезают. Чаще всего остается низкая реакция поврежденной конечности на внешние раздражители, ограничения в двигательной активности, мышечная атрофия и болезненность при серьезных физических нагрузках. В некоторых случаях назначается инвалидность при тромбозе подключичной вены.

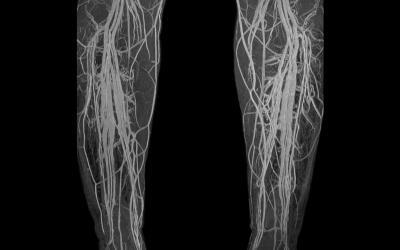
Диагностические мероприятия
Диагностические действия начинаются со сбора анамнеза – то есть врач должен детально опросить пациента о тревожащих его симптомах и о том, когда и какие виды физической активности могли привести к таким последствиям. Это нужно для того, чтобы выяснить, как давно протекает процесс тромбоза.
Чтобы диагностировать хронический или острый тромбоз подключичной вены, прибегают к таким методам диагностики:
- рентгенография и магнитно-резонансная томография для установки причины патологии и выявления места расположения тромба;
- дуплексное сканирование подключичной вены;
- оценка кровообращения в травмированной вене – доплерография;
- контрастный рентген;
- ультразвуковое исследование (УЗИ) глубоких вен;
- венография;
- компьютерная томография (КТ) плечевого пояса.
Если заболевание является следствием действия катетера, то его необходимо удалить. Если сосуды забиты незначительно, то прибегают к местной терапии. Конечность должна находиться в так называемом функциональном покое, притом здесь не нужны никакие эластичные бинты и полный постельный режим. В горизонтальном положении руку необходимо приподнять чуть выше сердца, а в вертикальном следует подвесить ее, согнув в локте, с помощью бинта или косынки. При местном лечении используют такие препараты:
- компрессы на основе спирта (около 50%);
- «Гепатромбин», «Лиотонгель» – мази, в составе которых присутствует гепарин;
- гелеобразные мази с троксевазином и рутозидом в составе;
- противовоспалительные препараты нестероидного типа, например, «Индометациновая мазь», «Индовазин», «Диклофенак».

Еще немного о медикаментозном лечении
Если патология приобретает острый характер и сопровождается крайне болезненными симптомами, то больного помещают в стационар. Там лечение состоит из следующих медикаментов:
- фибринолитические препараты – «Фибринолизин», «Стрептокиназа», «Урокиназа» и т.д.;
- средства-антиагреганты;
- ангиопротекторы;
- медикаменты против свертывания крови (первые несколько дней это может быть «Гепарин» и «Фибринолизин», а потом применяют «Фенилин», «Синкумар», «Фраксипарин»);
- препараты противовоспалительного свойства нестероидного типа.
Главная задача лечения тромбоза подключичной вены при помощи медикаментов – это восстановление нарушенного кровообращения в подключичной вене,
Если обобщить, то медикаментозное лечение сводится к препаратам двух видов:
- лекарства антитромбозного свойства, которые помогают разрушить тромб и предотвратить появление новых (к таким можно отнести «Гепарин»);
- препараты, способствующие улучшению метаболизма стенок вен, обезболивающие средства и противовоспалительные лекарства.
Когда назначается операция?
Обычно медикаментозная терапия длится от одного до нескольких месяцев. Если за этот период тромб не рассосался, то приходится прибегать к хирургическому вмешательству. Если тромбоз подключичной вены (левой или правой) длится слишком долго, может возникнуть некроз тканей верхней конечности. При такой ситуации также назначается операция, во время которой необходимо удалить ткани, которые отмерли.
Для удаления тромба используют специальный аппарат, который называется лапароскопом. Он проходит в вену, захватывает тромб и вытаскивает его наружу. С этой целью в области подмышки делается маленький надрез, который позволяет подобраться к подключичной вене, в ней также делается прокол – в него-то и проходит лапароскоп. При незначительном травмировании сосудистых стенок туда вводится особый катетер. В некоторых случаях в пораженный участок вены вставляется специальный шунт.
Важно также заметить, что если у больного возникает ощущение тепла, резкой боли, присутствует опухоль и процесс покраснения или посинения плеча, то необходимо срочно подключать новый курс лечения. Все эти симптомы могут свидетельствовать о легочной эмболии. Если у больного диагностирована язва желудка или гастрит, ему выписывают суппозитории. Также привычный «Аспирин» исключают из курса лечения, вместо него необходимо подобрать препараты такого же свойства, но растворимые в кишечнике. Чтобы избежать рецидивов и повторных обострений, в качестве профилактического средства применяют средства антигистаминного характера.
На то, насколько серьезно нарушен венозный отток и как интенсивно проявляются характерные симптомы и признаки заболевания, влияет выраженность патологии магистральных вен, особенности формирования тромбов и образование обходных путей кровообращения. Если у больного выявлен идиопатический тромбоз, то тогда в большинстве случаев ему потребуется особый курс лечения на всю жизнь.
Хирургическое вмешательство
Если циркуляция крови по венам серьезно нарушена, а тромбоз подключичной вены перешел в хроническую форму, то прибегают к следующим двум видам хирургического вмешательства.
Для восстановления оттока венозной крови. Эта операция включает в себя несколько этапов:
- удаление самого тромба, то есть тромбоэктомия или реканализация;
- венозная пластика: пересадка участка вены или шунтирование;
- флеболиз, то есть выделение сосуда из ближайшей рубцовой ткани, и скаленотомия, то есть абсолютное пересечение мышц, которые окружают пучок сосудов и нервов, или даже удаление участков отдельных связок и мышц.
Для улучшения оттока венозной крови. Сюда также входит несколько этапов:
- удаление механических преград, в частности костных наростов;
- воздействие на симпатическую нервную систему, например, перивенозная симпатэктомия.
Если клиническая картина ярко выражена и больной ощущает крайне болезненные симптомы, то хирургическое вмешательство может быть назначено примерно через 3-4 дня после того, как немного уменьшится болезненность и отек, но до того, как возникнут тромбы и прикрепятся к стенке вены. Обычно кровообращение восстанавливается после тробэктомии. Но результат этой процедуры далеко не всегда можно предугадать. Довольно часто тромбоз происходит повторно, а вена в том участке, где произошло хирургическое вмешательство, становится уже положенного. Как только тромб был удален, необходимо ликвидировать те факторы, которые могут стать причиной травматизма подключичной вены. С этой целью удаляют центральный участок подключичной мышцы, ключицы или отросток первого ребра, иссекают реберно-клювовидную связку и переднюю лестничную мышцу.

Шунтирование и ампутация руки
Если сделать тромбэктомию невозможно, и в случае перехода заболевания в хроническую форму, после устранения деформированного участка магистральной вены, делают ее пластику или прибегают к шунтированию. Шунтом, то есть обходным путем, может стать участок яремной вены или большой подкожной. Если заболевание совершенно не поддается лечению, то руку приходится ампутировать.
Профилактические мероприятия против тромбоза
Тромбоз подключичной вены – это проблема, от которой никто не застрахован, она может возникнуть в жизни каждого человека. Однако можно исключить факторы, которые могут повлиять на развитие этого заболевания. Присутствует риск появления тромбоза подключичной вены из-за абсцесса, который должен быть своевременно устранен. Во многих других случаях избежать заболевания практически невозможно. Но есть некоторые рекомендации, которые могут существенно сократить риск возникновения тромбов. К таким мерам относятся ежедневные занятия спортом и двигательная активность, регулярные прогулки на свежем воздухе, полноценное сбалансированное питание и лечение всех заболеваний своевременно.

Профилактика народными средствами
Чтобы укрепить сосудистые стенки и поддерживать нормальное функционирование кровообращения, советуют регулярно пить настойки из зверобоя, клюквы или шиповника. И главное, в качестве профилактики стоит посещать врача при первых же болезненных проявлениях в области верхних конечностей, поскольку тромбоз на начальных этапах лечится гораздо быстрее и проще, чем в запущенной стадии. Лучше вовремя предотвратить развитие заболевание, чем потом бороться с его последствиями. Если вы желаете узнать о тромбозе подключичной вены в МКБ, то это заболевание имеет шифр I82.8.
Источники: http://doctorspb.ru/articles.php?article_id=916, http://serdce.hvatit-bolet.ru/tromboz-podkljuchichnoj-veny.html, http://fb.ru/article/388548/tromboz-podklyuchichnoy-venyi-simptomyi-prichinyi-metodyi-lecheniya




