Тромбоз портальной вены на узи
Воротная вена: функции, строение системы портального кровообращения, заболевания и диагностика

Воротная вена (ВВ, портальная вена) представляет собой один из наиболее крупных сосудистых стволов в теле человека. Без нее невозможно нормальное функционирование пищеварительной системы и адекватная детоксикация крови. Патология этого сосуда не остается незамеченной, вызывая тяжелые последствия.
Система воротной вены печени собирает кровь, идущую от органов живота. Сосуд образуется путем соединения верхней и нижней брыжеечных и селезеночной вены. У некоторых людей нижняя брыжеечная вена впадает в селезеночную, а затем соединение верхней брыжеечной и селезеночной образуют ствол ВВ.
Анатомические особенности кровообращения в системе воротной вены
Анатомия системы воротной вены (портальной системы) сложна. Это своего рода дополнительный круг венозного кровообращения, необходимый для очищения плазмы от токсинов и ненужных метаболитов, без чего они попадали бы сразу в нижнюю полую, затем в сердце и далее в легочный круг и артериальную часть большого.
Последнее явление наблюдается при поражении печеночной паренхимы, например, у больных циррозом. Именно отсутствие дополнительного «фильтра» на пути венозной крови от пищеварительной системы и создает предпосылки для сильной интоксикации продуктами обмена.
Изучив основы анатомии в школе, многие помнят, что в большинство органов нашего тела входит артерия, несущая кровь, богатую кислородом и питательными компонентами, а выходит вена, уносящая «отработанную» кровь к правой половине сердца и легким.
Система воротной вены устроена несколько иначе, особенностью ее можно считать то обстоятельство, что в печень, помимо артерии, входит венозный сосуд, кровь из которого поступает опять же в вены – печеночные, пройдя через паренхиму органа. Создается как бы дополнительный кровоток, от работы которого зависит состояние всего организма.

Образование портальной системы происходит за счет крупных венозных стволов, сливающихся между собой близ печени. Брыжеечные вены транспортируют кровь от петель кишечника, селезеночная вена выходит из селезенки и принимает в себя кровь из вен желудка и поджелудочной железы. Позади головки поджелудочной железы происходит соединение венозных «магистралей», дающих начало портальной системе.
Между листками панкреатодуоденальной связки в ВВ впадают желудочные, околопупочные и препилорические вены. В этой области ВВ расположена позади от печеночной артерии и общего желчного протока, совместно с которыми она следует к воротам печени.
В воротах печени либо не доходя до них один-полтора сантиметра происходит деление на правую и левую ветви воротной вены, которые заходят в обе печеночные доли и там распадаются на более мелкие венозные сосуды. Достигая печеночной дольки, венулы оплетают ее снаружи, входят внутрь, а после того, как кровь обезвредится при контакте с гепатоцитами, она поступает в центральные вены, выходящие из центра каждой дольки. Центральные вены собираются в более крупные и образуют печеночные, выносящие кровь из печени и впадающие в нижнюю полую.
Изменение размера ВВ несет большое диагностическое значение и может говорить о различной патологии – цирроз, венозный тромбоз, патология селезенки и поджелудочной железы и др. Длина воротной вены печени в норме составляет примерно 6-8 см, а диаметр просвета – до полутора сантиметров.
Система воротной вены не существует изолированно от других сосудистых бассейнов. Природой предусмотрена возможность сброса «лишней» крови в другие вены, если произойдет нарушение гемодинамики в данном отделе. Понятно, что возможности такого сброса ограничены и не могут длиться бесконечно долго, но они позволяют хотя бы частично компенсировать состояние больного при тяжелых болезнях печеночной паренхимы или тромбозе самой вены, хотя подчас и становятся сами причиной опасных состояний (кровотечение).
Связь между портальной веной и другими венозными коллекторами организма осуществляется благодаря анастомозам, локализация которых хорошо известна хирургам, которые довольно часто сталкиваются с острыми кровотечениями из зон анастомозирования.
Анастомозы воротной и полых вен в здоровом теле не выражены, поскольку не несут на себе никакой нагрузки. При патологии, когда затрудняется поступление крови внутрь печени, происходит расширение воротной вены, давление в ней нарастает, и кровь вынуждена искать себе другие пути оттока, которыми становятся анастомозы.
Эти анастомозы называют портокавальными, то есть кровь, которая должна была направиться в ВВ, идет в полую вену посредством других сосудов, объединяющих оба бассейна кровотока.
К самым значимым анастомозам воротной вены относят:
- Соединение желудочных и пищеводных вен;
- Анастомозы между венами прямой кишки;
- Соустья вен передней стенки живота;
- Анастомозы между венами органов пищеварения с венами забрюшинного пространства.
В клинике наибольшее значение имеет анастомоз между желудочными и пищеводными сосудами. Если продвижение крови по ВВ нарушено, она расширена, нарастает портальная гипертензия, то кровь устремляется во впадающие сосуды – желудочные вены. Последние имеют систему коллатералей с пищеводными, куда и перенаправляется венозная кровь, не ушедшая в печень.
Поскольку возможности сброса крови в полую вену через пищеводные ограничены, то перегрузка их лишним объемом приводит к варикозному расширению с вероятностью кровотечения, зачастую – смертельно опасного. Продольно расположенные вены нижней и средней третей пищевода не имеют возможности спадаться, но подвержены риску травмирования при приеме пищи, рвотном рефлексе, рефлюксе из желудка. Кровотечение из варикозно измененных вен пищевода и начального отдела желудка – не редкость при циррозе печени.
От прямой кишки венозный отток происходит как в систему ВВ (верхняя треть), так и непосредственно в нижнюю полую, в обход печени. При увеличении давления в портальной системе неминуемо развивается застой в венах верхней части органа, откуда она сбрасывается посредством коллатералей в среднюю вену ректума. Клинически это выражается в варикозном расширении геморроидальных узлов – развивается геморрой.
Третьим местом соединения двух венозных бассейнов является брюшная стенка, где вены околопупочной области принимают на себя «излишки» крови и расширяются в направлении к периферии. Образно это явление именуют «головой медузы» из-за некоторого внешнего сходства с головой мифической Медузы Горгоны, имевшей вместо волос на голове извивающихся змей.
Анастомозы между венами забрюшинного пространства и ВВ не столь выражены, как описанные выше, проследить их по внешним признакам невозможно, к кровоточивости они не склонны.
Видео: лекция по венам большого круга кровообращения
Видео: основные сведения о воротной вене из конспекта
Патология портальной системы
Среди патологических состояний, в которых задействована система ВВ, встречаются:
- Тромбообразование (вне- и внутрипеченочное);
- Синдром портальной гипертензии (СПГ), связанный с патологией печени;
- Кавернозная трансформация;
- Гнойный воспалительный процесс.
Тромбоз воротной вены
Тромбоз воротной вены (ТВВ) – это опасное состояние, при котором в ВВ появляются свертки крови, препятствующие ее движению в направлении печени. Эта патология сопровождается нарастанием давления в сосудах – портальная гипертензия.

4 стадии тромбоза воротной вены
По статистике, у жителей развивающихся регионов СПГ сопровождается тромбообразованием в ВВ в трети случаев. У более чем половины больных, умерших от цирроза, тромботические сгустки могут быть обнаружены посмертно.
Причинами тромбоза считают:
- Цирроз печени;
- Злокачественные опухоли кишечника;
- Воспаление пупочной вены при катетеризации у младенцев;
- Воспалительные процессы в органах пищеварения – холецистит, панкреатит, язвы кишечника, колиты и др.;
- Травмы; хирургические вмешательства (шунтирование, удаление селезенки, желчного пузыря, пересадка печени);
- Нарушения свертываемости крови, в том числе, при некоторых неоплазиях (полицитемия, рак поджелудочной железы);
- Некоторые инфекции (туберкулез портальных лимфоузлов, цитомегаловирусное воспаление).
Среди очень редких причин ТВВ указывают беременность и длительное употребление оральных контрацептивных препаратов, особенно, если женщина перешагнула 35-40-летний рубеж.
Симптоматика ТВВ складывается из сильной боли в животе, тошноты, диспепсических расстройств, рвоты. Возможно повышение температуры тела, кровотечение из геморроидальных узлов.
Хронический прогрессирующий тромбоз, когда кровообращение по сосуду частично сохранено, будет сопровождаться нарастанием типичной картины СПГ – в животе скопится жидкость, увеличится селезенка, дав характерную тяжесть либо болезненность в левом подреберье, расширятся вены пищевода с высоким риском опасного кровотечения.
Основным способом диагностики ТВВ служит ультразвуковое исследование, при этом тромб в воротной вене выглядит как плотное (гиперэхогенное) образование, заполняющее и просвет самой вены, и ее ветви. Если УЗИ дополнить допплерометрией, то кровоток в зоне поражения будет отсутствовать. Характерным также считается кавернозное перерождение сосудов вследствие расширения вен мелкого калибра.
Небольшие тромбы портальной системы можно обнаружить посредством эндоскопического ультразвукового исследования, а КТ и МРТ дают возможность определить точные причины и найти вероятные осложнения тромбообразования.
Видео: неполный тромбоз воротной вены на УЗИ
Синдром портальной гипертензии
Портальная гипертензия – это увеличение давления в системе воротной вены, которое может сопутствовать местному тромбообразованию и тяжелой патологии внутренних органов, в первую очередь – печени.

В норме давление в ВВ не больше десяти мм рт. ст, при превышении этого показателя на 2 единицы уже можно говорить о СПГ. В таких случаях постепенно включаются портокавальные анастомозы, и происходит варикозное расширение коллатеральный путей оттока.
Причинами СПГ являются:
- Цирроз печени;
- Синдром Бадда-Киари (тромбоз вен печени);
- Гепатиты;
- Тяжелые пороки сердца;
- Обменные нарушения – гемохроматоз, амилоидоз с необратимым поражением печеночной ткани;
- Тромбоз вены селезенки;
- Тромбоз воротной вены.
Клиническими признаками СПГ считают диспепсические нарушения, ощущение тяжести в правом подреберье, желтуху, падение массы тела, слабость. Классическими проявлениями повышенного давления в ВВ становятся спленомегалия, то есть увеличение селезенки, которая испытывает на себе венозный застой, поскольку кровь не способна покинуть селезеночную вену, а также асцит (жидкость в животе) и варикозное расширение вен нижнего сегмента пищевода (как следствие шунтирования венозной крови).
УЗИ брюшной полости при СПГ покажет увеличение объемов печени, селезенки, наличие жидкости. Ширину просвета сосудов и характер движения крови оценивают при УЗИ с допплером: ВВ увеличена в диаметре, просветы верхней брыжеечной и вены селезенки расширены.
Кавернозная трансформация
При СПГ, ТВВ, врожденных пороках формирования вен печени (сужение, частичное или полное отсутствие) в области ствола воротной вены нередко можно обнаружить так называемую каверному. Эта зона кавернозной трансформации представлена множеством небольших по диаметру переплетающихся сосудов, которые частично компенсируют недостаток кровообращения в портальной системе. Кавернозная трансформация имеет внешнее сходство с опухолевидным процессом, поэтому и называют ее каверномой.
Обнаружение каверномы у детей может быть косвенным признаком врожденных аномалий сосудистой системы печени, у взрослых она чаще говорит о развившейся портальной гипертензии на фоне цирроза, гепатита.
Воспалительные процессы

пример развития пилефлебита из-за дивертикул сигмовидной кишки
К числу редких поражений воротной вены вены относят острое гнойное воспаление – пилефлебит, имеющее отчетливую склонность «перерасти» в тромбоз. Главным виновником пилефлебита выступает острый аппендицит, а следствием заболевания – абсдедирование в печеночной ткани и гибель больного.
Симптоматика воспаления в ВВ крайне неспецифична, поэтому заподозрить этот процесс очень сложно. Еще недавно диагноз ставился в основном посмертно, но возможность применения МРТ несколько изменила качество диагностики в лучшую сторону, и пилефлебит может быть обнаружен при жизни.
К признакам пилефлебита можно отнести лихорадку, озноб, сильнейшую интоксикацию, боли в животе. Гнойное воспаление ВВ может вызвать увеличение давления в сосуде и, соответственно, кровотечения из пищеводных и желудочных вен. При занесении инфекции в паренхиму печени и развитии в ней гнойных полостей появится желтуха.
Лабораторные обследования при пилефлебите покажут наличие острого воспалительного процесса (повысится СОЭ, возрастут лейкоциты), но достоверно судить о наличии пилефлебита помогают УЗИ, допплерометрия, КТ и МРТ.
Диагностика патологии воротной вены
Основным методом диагностики изменений воротной вены является УЗИ, достоинствами которого можно считать безопасность, дешевизну и высокую доступность для широкого круга лиц. Исследование безболезненно, не занимает много времени, может применяться детям, беременным женщинам и людям преклонного возраста.
Современным дополнением к рутинному УЗИ считается допплерометрия, позволяющая оценить скорость и направление тока крови. ВВ на УЗИ просматривается в воротах печени, где она раздваивается на горизонтально расположенные правую и левую ветви. Так крови при допплерометрии направлен в сторону печени. Нормой на УЗИ считается диаметр сосуда в пределах 13 мм.

При тромбообразовании в вене будет обнаружено гиперэхогенное содержимое, неоднородное, заполняющее часть диаметра сосуда или полностью весь просвет, приводя к тотальному прекращению движения крови. Цветное допплеровское картирование покажет отсутствие кровотока при полной обструкции тромбом или пристеночный его характер около кровяного свертка.
При СПГ на УЗИ врач обнаружит расширение просветов сосудов, увеличение объема печени, скопление жидкости в полости живота, уменьшение скорости кровотока на цветном допплере. Косвенным признаком СПГ будет наличие кавернозных изменений, которые могут быть подтверждены посредством допплерометрии.
Помимо УЗИ, для диагностики патологии воротной вены применяют КТ с контрастированием. Достоинствами МРТ можно считать возможность определения причин изменений в портальной системе, осмотра паренхимы печени, лимфоузлов и других рядом расположенных образований. Недостаток – дороговизна и малая доступность, особенно, в небольших населенных пунктах.
Ангиография – один из самых точных методов диагностики портального тромбоза. При портальной гипертензии обследование обязательно включает ФГДС для оценки состояния портокавальных анастомозов в пищеводе, эзофагоскопию, возможно рентгеноконтрастное исследование пищевода и желудка.
Данные инструментальных методов обследований дополняются анализами крови, в которых обнаруживаются отклонения от нормы (лейкоцитоз, увеличение печеночных ферментов, билирубина и т. д.), и жалобами больного, после чего врач может поставить точный диагноз поражение портальной системы.
Ультразвуковые признаки тромбоза воротной вены. Бессимптомное течение заболевания (клинический случай) Текст научной статьи по специальности «Медицина и здравоохранение»
Похожие темы научных работ по медицине и здравоохранению , автор научной работы — Завьялова Светлана Сергеевна, Абильдинова А.Ж., Чумакова Н.В., Мкртумян С.А., Лопотовский П.Ю., Истрин Д.В., Иоселиани Д.Г.,
Текст научной работы на тему «Ультразвуковые признаки тромбоза воротной вены. Бессимптомное течение заболевания (клинический случай)»
Ультразвуковые признаки тромбоза воротной вены. Бессимптомное течение заболевания (клинический случай)
С.С. Завьялова*1, А.Ж. Абильдинова1, Н.В. Чумакова1, С.А. Мкртумян1, П.Ю. Лопотовский2, Д.В. Истрин1, Д.Г. Иоселиани1
1 ГБУЗ “Научно-практический центр интервенционной кардиоангиологии Департамента здравоохранения города Москвы», Россия
2 НИИ скорой помощи им. Н.И. Склифосовского, Москва, Россия
Тромбоз воротной вены — процесс образования тромба вплоть до полной окклюзии просвета сосуда, дренирующего русло органов желудочно-кишечного тракта. Тромбоз воротной вены является редким заболеванием сосудов печени. Он может быть результатом большого количества различных заболеваний и оставаться бессимптомным или проявляться симптомами основного заболевания. Диагностика заболевания сложна. Прогноз при тромбозе воротной вены всегда серьезный и неблагоприятный, часто наблюдаются смертельные исходы вследствие кровотечений или печеночной комы.
Прижизненный диагноз тромбоза основного ствола воротной вены в России впервые поставил С.П. Боткин в 1862 г В 1934 г Н.Д. Стражеско впервые в мировой литературе описал прижизненно распознанный тромбоз правой ветви ствола воротной вены и на основании собственных исследований и данных литературы разработал симптоматологию закупорки правой ветви воротной вены.
Достоверных сведений о частоте тромбоза воротной вены нет. По секционным данным тромбоз выявляют в 0,14-0,34% всех вскрытий (Ь. Иэваиег, 1908; 1_.Т. Webster, 1921; Е.С. РаПеНе, 1936). По другим данным (А.И. Грицюк, 1973) при вскрытии умерших от основных сердечно-сосудистых заболеваний (атеросклероза, гипертонической болезни, эндокардитов и пороков сердца) тромбоз воротной вены был обнаружен в 0,56% слу-
* Адрес для переписки:
Завьялова Светлана Сергеевна
ГБУЗ “НПЦ интервенционной кардиоангиологии ДЗ г. Москвы”
Россия, 101000 Москва, Сверчков пер., 5
Тел. +7 495-624-96-36
Статья получена 14 декабря 2012 г
Принята в печать 14 января 2013 г
чаев (у 10 из 1763 умерших), что составляет 0,8% всех тромбоэмболий, развивающихся при этих заболеваниях. Известно, что тромбоз воротной вены поражает до 30% больных гепатоцеллюлярной карциномой и до 5% больных портальной гипертензией на фоне цирроза печени.
Возникновение заболевания, как и иных венозных тромбозов, может быть объяснено триадой Вирхова, в которую входят следующие элементы:
1) травма стенки вены во время хирургической операции;
2) снижение скорости потока крови в воротной вене: сдавление сосуда извне опухолью, рубцами, эхинококковой кистой, альвео-кокком; хроническая сердечная недостаточность; констриктивный перикардит; синдром Бадда-Киари (тромбоз печеночных вен);
3) повышение свертываемости крови либо изменение соотношения ее клеточных элементов: в послеоперационном периоде, особенно у онкологических больных, а также после спленэктомии; при таких воспалительных процессах, как осложнение острого аппендицита, при гнойных холангите и лимфадените гепатодуоденальной связки, язвенном колите; панкреонекрозе; умбили-кальной инфекции в неонатальном периоде (неонатальная септициемия, омфалит, инфицирование при катетеризации пупочной вены для обменного переливания крови); при осложнениях беременности (в частности, эклампсии); при некоторых гематологических заболеваниях, обусловливающих повышение свертываемости крови (например, псевдосиндром Банти при висцеральном лейшманиозе).
Клиническая картина зависит от локализации и протяженности тромбоза воротной вены, быстроты его развития и природы предрасполагающего заболевания печени.
Рис. 1. Эхограмма тромбоза воротной вены. а — В-режим. Неоднородное образование повышенной эхоген-ности с неровными, нечеткими контурами в просвете воротной вены (стрелки). б — режим ЦДК. Полное отсутствие допплеровских сигналов внутри просвета сосуда; допплеровский сигнал определяется в сети мелких коллатералей.
Наиболее тяжелые проявления заболевания — инфаркт печени либо атрофия ее сегмента. Однако в 1/3 случаев тромбоз формируется медленно, вследствие чего успевает развиться коллатеральный кровоток, а воротная вена со временем реканализирует-ся, и происходит ее кавернозная трансформация. Тем не менее даже при относительно благоприятном течении заболевания развивается портальная гипертензия.
При диагностике тромбоза воротной вены следует обратить внимание на коагулограм-му: повышение содержания фибриногена, появление активированного фибриногена Б, увеличение протромбинового индекса, уменьшение времени свертывания крови.
При ультразвуковом исследовании (УЗИ) в серошкальном режиме в просвете воротной вены можно выявить неоднородное образование повышенной или смешанной эхоген-ности с неровными, нечеткими контурами, препятствующее кровотоку, размеры которого могут быть различными — от 0,5 см до полной окклюзии воротной вены и/или ее ветвей (рис. 1, а). Эхогенность тромба чаще является более высокой, чем окружающей его крови. Однако на ранних стадиях формирования эхогенность может отличаться настолько незначительно, что визуализация тромба чрезвычайно сложна. Могут определяться увеличение диаметра сосуда с нечеткостью контуров, увеличение печени и снижение ее эхогенности, увеличение селезен-
ки. Могут быть установлены первопричины тромбоза воротной вены: гепатоцеллюляр-ная карцинома, метастазы, цирроз печени, новообразования поджелудочной железы и др. При пилефлебите обнаруживают абсцессы печени.
При цветовом допплеровском картировании (ЦДК) отмечают полное или частичное отсутствие допплеровских сигналов внутри просвета сосуда. При частичном тромбозе сигнал определяется пристеночно вокруг тромба, частично окклюзирующе-го вену, либо в сети узких коллатералей (рис. 1, б). При частичном тромбозе определяется допплеровский сигнал с признаками турбулентности на фоне повышенной скорости кровотока. При опухолевом тромбозе кровоток может быть пульсирующим либо непрерывным. Визуализируются мелкие или крупные коллатерали. При кавернозной трансформации воротной вены в режиме ЦДК в коллатералях определяется сглаженная допплеровская кривая со средней скоростью кровотока менее 8 см/с. Возможны кавернозные мальформации вены, спонтанные порто-портальные, портока-вальные и спленоренальные шунты.
При компьютерной томографии (КТ) обнаруживается тромб как дефект наполнения в просвете воротной вены, не усиливающий сигнала.
При магнитно-резонансной томографии (МРТ) в просвете воротной вены выявляются
участки патологического сигнала, не отличающегося по интенсивности от окружающих тканей на Т1-взвешенных изображениях и имеющие повышенную интенсивность на Т2-взвешенных изображениях.
Ангиография является методом окончательного подтверждения диагноза. Из соображений безопасности чаще исследуется венозная фаза верхнебрыжеечной артерио-графии, реже выполняется спленопорто-графия. В воротной вене выявляют дефект наполнения, либо она вообще не контрастирует.
В зависимости от локализации тромба различают три формы тромбоза воротной вены: радикулярная (тромбоз селезеночной вены и мезентериальных сосудов); терминальная (тромбозы мелких разветвлений и капилляров воротной вены в печени); стволовой тромбоз (в самом стволе воротной вены) (1-3).
Кроме того, тромбоз воротной вены бывает острым (после спленэктомии, при циррозе) и хроническим (развивается долго — от нескольких месяцев до нескольких лет) (1-3).
1) острая — эхогенный тромб. Воротная вена может быть увеличена;
2) подострая — визуализируются тромб и мелкие коллатерали. Воротная вена может быть увеличена;
3) хроническая — крупные коллатерали в проекции облитерированной воротной вены (кавернозная трансформация воротной вены). Воротная вена уменьшена или не визуализируется (1-3).
Приведенная ниже терапия применяется только для лечения истинного тромбоза воротной вены. Во всех остальных случаях необходимо установить непосредственную причину данного осложнения.
Антикоагулянты. Неотложная терапия: гепарин 40 000-60 000 Ед в/в капельно в течение 4-6 ч, затем по 40 000 Ед/сут (с 1-го по 8-10-й день) в/м. Дозу препарата подбирают по времени свертывания крови, толерантности плазмы к гепарину и результатам тромбоэластографии. Поддерживающая терапия: за 1-3 дня до окончания введения гепарина назначают антикоагулянты непрямого действия (фениндион, этил бискум-ацетат, аценокумарол). Дозу подбирают
индивидуально (снижение ПТИ — до 40%). Например, дозы фениндиона: в 1-й день -0,12-0,18 г/сут (в 3-4 приема), во 2-й день -0,09-0,06 г/сут, в последующие дни -0,03-0,06 г/сут в зависимости от ПТИ.
Противопоказания к назначению антикоагулянтов. Абсолютные противопоказания: тяжелое кровотечение (недавно, в течение 1 мес) перенесенные нейрохирургические операции, беременность, реакции непереносимости. Относительные противопоказания: недавно перенесенные тяжелые кровотечения, хирургические операции (кроме нейрохирургических), язвенная болезнь в анамнезе или недавно перенесенный инсульт, не связанный с эмболией.
Тромболитические препараты, например фибринолизин (20 000-40 000 Ед с добавлением гепарина по 10 000 Ед на каждые 20 тыс. Ед фибринолизина) в/в в течение 3-4 ч, стрептокиназа, стрептодеказа.
Реополиглюкин, реоглюман внутривенно по 400-800 мл/сут в течение 3-5 дней.
При пилефлебите — антибиотики широкого спектра, например имипенем + цилас-татин до 4 г/сут в/в в 3-4 приема.
Консервативные методы. Применение зонда Сенгстакена-Блэйкмора. После введения зонда в желудок в манжеты нагнетают воздух, прижимая вены кардии и нижней трети пищевода. Во избежание пролежней баллоны каждые 5-6 ч освобождают от воздуха на 5-10 мин. Общая продолжительность применения зонда не должна превышать 48 ч.
Инъекционная склерозирующая терапия
• Во время эзофагоскопии в варикозно расширенные вены пищевода вводят скле-розирующий препарат децилат (тромбо-вар), приводящий к их тромбозу.
• Оперативное лечение применяют при безуспешности консервативного.
• При сохранении проходимости селезеночной вены операция выбора — наложение спленоренального анастомоза.
• В противном случае создают мезенте-рико-кавальный анастомоз при помощи сосудистого протеза большого диаметра (16-18 мм) между верхней брыжеечной и нижней полой венами.
• При продолжающемся пищеводном кровотечении может быть выполнено прошивание варикозных вен пищевода, например операция Таннера (поперечное пересечение
Рис. 2. Эхограмма правой доли печени. (Чередование участков повышенной и пониженной эхогенности паренхимы печени — зоны распады паренхимы).
Рис. 3. Эхограграмма правой доли печени — участки распада паренхимы.
Рис. 4. Эхограмма основного ствола воротной вены и правой ветви.
Рис. 5. Эхограмма основного ствола воротной вены (расширена до 19,0 мм).
желудка в кардиальном отделе с последующим сшиванием его стенок “конец в конец”).
• При пилефлебите — вскрытие и дренирование абсцессов печени.
Представляем клинический случай из нашей практики.
Пациент К. 61 года. С 2007 г. неоднократно наблюдался и проходил лечение в НПЦ интервенционной кардиоангиологии по поводу ишемической болезни сердца и атеросклероза артерий нижних конечностей.
Анамнез: в 2007 г. перенес 0-необразующий заднедиафрагмальный инфаркт миокарда с переходом на боковую стенку. На догоспитальном этапе пациенту проводился системный тромбо-лизис актилизе. При КАГ был выявлен критический стеноз ср/3 ПМЖВ — 80%, окклюзия пр/3 ОВ, стеноз ср/3 — 70% ПКА. Были выполнены ТЛАП и стентирование ОВ стентом Вх Бопю 3 х 18 мм. Сопутствующее заболевание — атеросклероз сосудов нижних конечностей, по поводу которого
было проведено стентирование правой ОПА с хорошим эффектом. 14.06.2011 планово госпитализирован для проведения эндоваскулярных процедур на ПМЖВ и ПКА, так как сохрянялись приступы стенокардии. Из лекарственной терапии пациент принимал зилт, кардиомагнил, конкор, ко-ренитек.
При общем осмотре лечащий врач обратил внимание на увеличение размеров печени, в связи с чем было назначено проведение УЗИ органов гепатобилиарной зоны. Со слов пациента последние 2-3 нед его беспокоили боли в эпига-стрии, вздутие живота, запоры.
При УЗИ (рис. 2-5) было выявлено: увеличение размеров правой и левой долей печени (КВР правой печени до 20,0 см), смешанная эхогенность паренхимы с чередованием участков повышенной и пониженной эхогенности, расширение воротной вены до 18,0 мм. В просвете вены визуализировалось изоэхогенное включение, не полностью перекрывающее просвет вены. При цветовом допплеровском исследовании регистриру-
ется частичное окрашивание просвета вены, практически полностью отсутствует коллабиро-вание в зависимости от фазы дыхания.
Пациенту было рекомендовано проведение компьютерной томографии.
Данные КТ: Печень увеличена в размерах, имеет диффузно неоднородную структуру с множественными участками значительных перепадов плотностей паренхимы. В полости воротной вены определяются массивный тромбоз с признаками субокклюзии просвета, распространяющийся на главную ветвь правой доли, и множественный тромбоз малой доли. Остальные органы брюшной полости и забрюшинного пространства без патологических изменений.
Данные лабораторных исследованй: без значительных изменений, за исключением повышения общего билирубина до 20,8 ммоль/л; повышения гамма-глутамилтрансферазы до 249 ед/л; повышения С-реактивного белка до 14,4 мг/л
Исследование системы гемостаза от 15.06.2011
Показатель Значение Норма
тромбоцитов, 109/л 186 150-390
Время агрегации, с 36 52-66
% агрегации 30 47-67
% дезагрегации 75 0-6
отношение 1,03 0,88-1,13
МНО (INR) 1,03 0,85-1,15
Фибриноген, г/л 2,7 2-4
Пациент был консультирован общим хирургом НИИ СП им. Н.В. Склифосовского, куда и был переведен для дальнейшего лечения.
В НИИ СП им. Н.В. Склифосовского пациент был дообследован. Поставлен диагноз гепато-целлюлярного рака печени, осложненного тромбозом воротной вены и варикозным расширением вен пищевода I степени. После выписки был направлен на консультацию и наблюдение в Онкологический центр.
Через 2 меса у пациента было отмечено резкое ухудшение состояния, в связи с чем он был госпитализирован в ГКБ №62 с подозрением на острое желудочно-кишечное кровотечение в терминальном состоянии. Несмотря на проводимые реанимационные мероприятия, на следующие сутки пациент скончался (07.08.2011)
Таким образом, на основании приведенного выше клинического примера, можно заключить, что тромбоз воротной вены является серьезным патологическим состоянием, которое может протекать как самостоятельное заболевание, а может являться осложнением более серьезного процесса. Тромбоз воротной вены может привести к летальному исходу, несмотря на отсутствие выраженной клинической картины. Данный случай является примером бессимптомного течения основного тяжелого заболевания — рака печени, приведшего к портальному тромбозу, который в свою очередь явился случайной находкой при УЗИ брюшной полости.
1. Жестовская С.И., Гракова Л.С., Аксенова Н.А. Клиническое применение дуплексного сканирования в выявлении коллатерального кровообращения при портальной гипертензии. Первая краевая, 2001, 10, 10-12.
2. Кунцевич Г.И. Ультразвуковая диагностика в абдоминальной и сосудистой хирургии. Минск: Кавалер Паб-лишерс, 1999, 252 с.
3. Митьков В.В. Допплерография в диагностике заболеваний печени, желчного пузыря, поджелудочной железы и их сосудов. М.: ВИДАР, 2000, 152 с.
4. Scoutt L.M., Zavin M.L., Taylor K.J. Doppler ultrasound clinical application. Radiology, 1990, 174, 309-319.
5. Лелюк В.Г., Лелюк С.Э. Ультразвуковая ангиология. М.: Реальное время, 2003, 332 с.
6. Синельников Р.Д. Синельников Л.Р. Атлас анатомии человека. М.: Медицина, 1996.
Тромбоз воротной вены
Воротная вена – это крупный сосуд, транспортирующий в печень кровь от органов пищеварения для ее очищения от токсинов. В печени крупный сосуд разделяется на менее крупные вены, подходящие к печеночным долькам. При тромбозе воротной вены сгусток крови перекрывает сосудистый просвет, вызывая его полную или частичную закупорку (окклюзию). Заболевание локализуется в любой части воротной вены.
Возрастная категория больных, наиболее подверженная патологии, – пожилые пациенты, реже новорожденные. Отдельная категория – беременные женщины, у которых на поздних сроках гестации развилась эклампсия. Характерный признак эклампсии – сворачивание крови во всех крупных сосудах, в том числе, и в воротной вене.
Причины развития
Поводом для образования кровяного сгустка в воротной вене становится нарушение тока крови. В половине случаев в основе патологии лежит функциональное нарушение деятельности печени. Другие причины могут быть связаны с инфекционными и соматическими расстройствами.
Тромбоэмболия печеночных вен;
Онкологическое поражение печени;
Инфекция культи пуповины у новорожденных;
Опухоли брюшной полости любой этиологии;
Синдром бадда-киари – тромбоз вен печени;
Операции на органах пищеварения;
Последствия удаления селезенки;
Пилефлебит в анамнезе;
Повышенная густота крови;
Инфицирование пупочной вены у плода;
Острое бактериальное (констриктивное) воспаление сердечной сумки.
Классификация тромбоза воротной вены
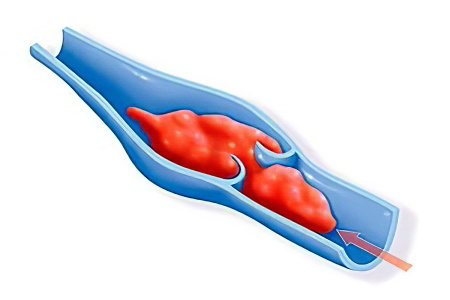
Заболевание классифицируется по нескольким основаниям.
По времени возникновения:
Острый тромбоз – развитие патологического процесса происходит молниеносно, в течение 5-7 минут больной погибает из-за некроза органов ЖКТ (печень, селезенка, кишечник, желудок, поджелудочная железа);
Хронический тромбоз – кровоток в вене прекращается не сразу, из-за растущего тромба он постепенно снижается, при этом формируется альтернативный путь течения крови в обход закупоренного участка.
Стадии развития тромбоза:
Локализация тромба – переход воротной вены в селезеночную, площадь распространения – менее 50 % сосудистой системы.
Локализация тромба – участок до брыжеечного сосуда.
Площадь распространения на третьей стадии – все вены брюшины.
На четвертой стадии происходит обширное нарушение кровообращения.
Симптомы тромбоза воротной вены
У этой разновидности тромбоза нет специфических, присущих только ей симптомов. Проявления заболевания могут быть похожи на симптомы гепатита, рака или цирроза печени, гастрита, панкреатита, колита, энтерита. Они зависят от локализации кровяного сгустка, перекрывающего кровоток в различных частях системы воротной вены.
Симптомы стволового тромбоза:
Боль в левом подреберье, в области эпигастрия;
Источники: http://sosudinfo.ru/arterii-i-veny/vorotnaya-vena/, http://cyberleninka.ru/article/n/ultrazvukovye-priznaki-tromboza-vorotnoy-veny-bessimptomnoe-techenie-zabolevaniya-klinicheskiy-sluchay, http://www.ayzdorov.ru/lechenie_tromboz_vorotnoii_veni.php