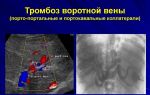
Тромбоз шунта нижней конечности мкб
Тромбоз шунта
 Тромбозы шунтов чаще возникают на фоне увеличения уровня фибриногена, гиперлипидемии, тромбофилии (например, на фоне наличия протеинов C, S или дефицита антитромбина III, наличия антифосфолипидных антител, Лейденовской мутации V фактора свертывания) и на фоне увеличения агрегации тромбоцитов.
Тромбозы шунтов чаще возникают на фоне увеличения уровня фибриногена, гиперлипидемии, тромбофилии (например, на фоне наличия протеинов C, S или дефицита антитромбина III, наличия антифосфолипидных антител, Лейденовской мутации V фактора свертывания) и на фоне увеличения агрегации тромбоцитов.
Продолжающееся курение в три-четыре раза увеличивает вероятность тромбоза шунта .
Сахарный диабет и почечная недостаточность уменьшают продолжительность жизни пациентов, но не влияют на проходимость шунтов.
Тромбоз шунтов и рецидивирующие стенозы чаще возникают у женщин, и этому способствует заместительная гормонотерапия.
Предотвращение тромбозов шунтов
Предполагается, что благотворное влияние на проходимость шунтов должны оказывать антиагреганты, но данное утверждение доказано лишь в случае с ацетилсалициловой кислотой. Что касается реконструктивных вмешательств, выполняемых ниже паховой складки, то ацетилсалициловая кислота улучшает проходимость сосудистых протезов, проходимость аутовенозных шунтов улучшает варфарин.
Лучевая терапия может препятствовать гиперплазии интимы в области сосудистых протезов.
После аутовенозного шунтирования, выполненного ниже паховой связки, обычно рекомендуется диспансерное наблюдение с регулярным дуплексным допплеровским сканированием (не относится к сосудистым протезам) шунтов. Обусловлено это тем, что в большинстве случаев критические стенозы (со скоростью кровотока > 3 м/сек) и многие умеренные стенозы (со скоростью кровотока 2-3 м/сек) при отсутствии лечения заканчиваются окклюзией шунта, в то время как после адекватной ревизии исходы обычно, хотя данные рандомизированных исследований в этом плане противоречивы.
Тромбоз аортальных графтов
Хронические окклюзии аортальных графтов проявляются рецидивом перемежающейся хромоты или болей покоя, что требует проведения плановой или экстренной внутриартериальной цифровой субтракционной ангиографии. Для исключения инфицирования протеза как возможной причины тромбоза, следует выполнить либо КТ, либо ультразвуковое сканирование. В том случае, когда тромбоз аортального шунта сопровождается выраженной ишемией, угрожающей потерей нижних конечностей, а также угрожающей ишемией ягодиц и тазовых органов, лучше всего сразу же, без предварительной ангиографии, выполнить подмышечно-бифеморальное шунтирование (при условии адекватного кровоснабжения соответствующей верхней конечности).
В случае тромбоза одной бранши аорто-бедренного протеза возможно выполнение тромбэктомии из нее с помощью бедренного доступа на стороне тромбоза. При этом тромбированная бранша рассекается на уровне дистального анастомоза и ревизируется катетером Фогарти 5 или 6 размера, одновременно (для предотвращения дистальной эмболии не пораженной ноги) следует надавить на ее паховую область. Таким образом, удается удалить свежие тромбы. Для удаления более организованных тромбов следует использовать специальные ринг-стрипперы или фиксирующие тромб (спиральные) катетеры.
При наличии стенозов на уровне путей оттока следует удлинить браншу протеза и пришить ее либо к глубокой, либо к поверхностной бедренной артерии. Если попытки выполнения тромбэктомии оказываются безуспешными, то следует выполнить кроссоверное бедренно-бедренное шунтирование.
Тромбозы экстраанатомических шунтов
Тромбоз бедренно-бедренного шунта или одной из бранш подмышечно-бифеморального шунта обычно обусловлен стенозами путей оттока, поэтому он может быть устранен путем тромболизиса и ангиопластики либо посредством тромбэктомии и ревизии/удлинения бранши протеза.
Тотальный тромбоз подмышечно-бифеморального протеза обычно обусловлен стенозом на уровне проксимального анастомоза или на уровне подключичной артерии. Также он может быть следствием инфицирования или сдавления протеза (например, во время сна). В идеале, перед операцией следует выполнить дуплексное сканирование и ангиографию подключичной, подмышечной артерий, а также путей оттока, но в случае выраженной ишемии, угрожающей потерей конечности, показано экстренное оперативное вмешательство. Тромболизис при тромбозе шунта редко оказывается успешным, что обусловлено протяженностью тромбоза, т.е. большим количеством тромботических масс. Тромбэктомия выполняется после рассечения протеза рядом с проксимальным и дистальным анастомозом (т.е. вблизи подмышечной и бедренной артерии). Кроме того, при наличии стеноза производится его коррекция. Некоторые авторы рекомендуют выполнять шунтирование от противоположной подмышечной артерии, что позволяет избежать выделения ранее наложенного проксимального анастомоза и подмышечной артерии из рубцов в подключичной области.
Тромбозы шунтов, расположенных ниже паховой связки
Что касается тромбоза шунтов, расположенных ниже паховой связки, то ишемия оказывается более выраженной в случае тромбоза сосудистого протеза, чем при тромбозе аутовены, т.к. по сосудистому протезу объемный кровоток оказывается выше и в случае его тромбоза конечность получает меньшее количество крови. При сохранении жизнеспособности конечности можно выполнить дуплексное допплеровское сканирование и внутриартериальную цифровую субтракционную ангиографию, после чего у пациентов моложе 80 лет следует рассмотреть вопрос о возможности тромболизиса, при условии, что тромбоз шунта произошел недавно. В случае, когда с момента окклюзии шунта (протеза или аутовены) прошло менее недели, из него можно выполнить тромбэктомию. Следует обязательно устранить стеноз, приведший к тромбозу, используя для этого аутовенозную заплату, частичную резекцию шунта с заменой измененной части нормальным протезом или аутовеной, либо сформировав прыгающий шунт.
В случае невозможности реканализации имеющегося тромбированного шунта необходимо выполнить новое шунтирование, при этом в качестве шунта желательно использовать аутовену. В послеоперационном периоде желательна продленная терапия антикоагулянтами.
Если ишемия угрожает потерей конечности, операция должна быть выполнена как можно раньше: в течение первых 6 часов с момента тромбоза шунта. Болезненность, «деревянистость» голени свидетельствуют о наличии некроза ее мышц, а ишемическая контрактура или потеря конечности возможны даже после успешной реваскуляризации. В случае хорошей пульсации бедренной артерии после тромбэктомии интраоперационно можно выполнить ангиографию. Тромбэктомия обычно производится после рассечения сосудов рядом с проксимальным и дистальным анастомозами. При этом используется катетер Фогарти 3 размера, а просвет сосудов и шунта многократно промывается гепаринизированным физиологическим раствором. Тромболизис позволяет удалить остаточные тромботические массы. С этой целью в просвет шунта можно ввести либо 100 000 Ед стрептокиназы, либо 10-15 мг рекомбинантного активатора тканевого плазминогена, разведенного в 30 мл физиологического раствора. После введения указанных тромболитиков шунт пережимают на 20 минут. Обязательно устраняют любые дефекты шунта или анастомозов, иначе, несмотря на проводимую антикоагулянтную терапию, сохраняется высокая вероятность ретромбоза шунта.
При наличии острой ишемии после тромбэктомии следует выполнить фасциотомию, причем следует рассечь фасции четырех фасциальных футляров, что ликвидирует сдавление мышц голени и улучшает перфузию дистальных отделов конечности. В особенности фасциотомия показана при наличии отека и болезненности икроножной области.
Роль тромболизиса при тромбозе шунта
Тромболизис можно выполнять в течение 14 дней с момента возникновения тромбоза, при условии жизнеспособности конечности и если с момента последнего хирургического вмешательства, выполнявшегося пациенту, прошло 3 месяца.
Особую осторожность следует проявлять при проведении тромболизиса на уровне аортальных дакроновых протезов, что обусловлено вероятностью кровотечения из них. Для пациентов с ПХ риск тромболизиса превышает возможную пользу от него . В других случаях тромболизис, проводимый рекомбинантым тканевым активатором плазминогена с помощью импульсных распыляющих катетеров, позволяет восстановить проходимость шунта в 70-80% случаев, но реканализация более вероятна в случае свежего (менее четырех дней) тромбоза, возникшего в длительно функционирующем (более 11 месяцев) шунте. После проведения тромболизиса показано устранение любого (способствующего его возникновению) стеноза, для этого можно использовать либо ангиопластику, либо раннее открытое реконструктивное вмешательство . Однако тромболизис при тромбировании шунта становится менее популярным из-за сопутствующих ему геморрагических осложнений, низкой проходимости шунтов в отдаленном периоде и сохранения ишемии конечности.
Окклюзии артерий конечностей острые — описание, причины, диагностика, лечение.
Краткое описание
Острые окклюзии артерий — острое нарушение кровообращения дистальнее места окклюзии артерии эмболом или тромбом. Состояние считают неотложным. Проксимальнее и дистальнее участка окклюзии нарушается нормальный ток крови, что приводит к дополнительному тромбообразованию. Процесс может захватывать коллатерали, возможно распространение тромба вплоть до венозной системы. Состояние считают обратимым в течение 4–6 ч от его начала (в англоязычной литературе этот временной промежуток называют «золотым периодом»). По истечении этого времени глубокая ишемия ведёт к необратимым некротическим изменениям.
Статистические данные. Частота госпитализаций — 5–10:10 000 населения. Ведущая причина смерти и потери конечностей в пожилом возрасте. Преобладающий возраст — старше 60 лет. Преобладающий пол — мужской.
Этиология
• Эмболия артерии — обтурация сосуда эмболом, мигрировавшим по току крови. Эмболии классифицируют в зависимости от первичного источника поражения •• Источник — левая половина сердца ••• Пристеночный тромб в результате аритмии, инфаркта, хирургической травмы, стеноза митрального клапана, эндокардита и сердечной слабости любой этиологии ••• Вегетации на клапанах ••• Инородные тела ••• Опухоли •• Источник — аорта ••• Склеротические бляшки ••• Травма с последующим тромбозом ••• Аневризма ••• Инородные тела •• Источник — лёгочные вены ••• Тромбоз ••• Травма с последующим тромбозом ••• Опухоли •• Источник — правое сердце: при дефектах межжелудочковой и межпредсердной перегородок •• Источник — вены большого круга кровообращения: при дефектах межжелудочковой и межпредсердной перегородок.
• Тромбоз артерии. Патогенетическая триада Вирхова: повреждения сосудистой стенки, изменения состава крови, нарушения кровотока (его ламинарного течения) •• Повреждения сосудистой стенки ••• Облитерирующий атеросклероз ••• Артерииты: системные аллергические васкулиты (облитерирующий тромбангиит, неспецифический аортоартериит, узелковый периартериит), инфекционные артерииты ••• Травма ••• Ятрогенные повреждения сосудов ••• Прочие (при отморожении, воздействии электрического тока и т.д.) •• Заболевания крови: истинная полицитемия, лейкозы •• Заболевания внутренних органов (атеросклероз, гипертоническая болезнь, злокачественные опухоли и др.) •• Нарушения кровотока ••• Экстравазальная компрессия ••• Аневризма ••• Спазм ••• Острая недостаточность кровообращения, коллапс ••• Предшествующая операция на артериях.
Классификация острой ишемии конечности
• Ишемия напряжения: отсутствие признаков ишемии в покое и появление их при нагрузке.
• Ишемия I степени. Сохранены чувствительность и движения в поражённой конечности •• Ишемия IA степени характеризуется чувством онемения, похолодания, парестезиями •• При ишемии IБ степени появляются боли в дистальных отделах конечности.
• Ишемия II степени. Характерны расстройства чувствительности, а также активных движений конечности: от пареза (степень IIА) до плегии (IIБ).
• Ишемия III степени характеризуется начинающимися некробиотическими явлениями, что клинически выражается в появлении субфасциального отёка (IIIА), а позднее — мышечной контрактуры: парциальной (IIIБ) или тотальной (IIIВ).
Генетические аспекты. Возможно сочетание с наследственно обусловленным повышением свёртываемости крови и синдромами гиперлипидемий.
Клинические проявления
• Пять основных симптомов — в англоязычной литературе симптомокомплекс «пяти P». (Если присутствует хотя бы один из этих признаков, показано плановое обследование с целью выявления окклюзии. Окклюзия сосудов, расположенных более проксимально, ведёт к более быстрому прогрессированию симптомов. Окклюзия на уровне бифуркации аорты может вызывать симптомы поражения с обеих сторон.) •• Боль (Pain) — локализуется дистальнее места окклюзии, разлитая, постепенно усиливается (иногда при спонтанном разрешении окклюзии исчезает). Чаще всего — первый признак эмболии. Не облегчается при изменении положения конечности •• Отсутствие пульса (Pulselessness) — обязательно для диагноза эмболии или тромбоза. У врачей часто отсутствует навык определения пульса на a. dorsalis pedis, что ведёт к диагностическим ошибкам. При определении пульса необходимо сравнивать его на обеих конечностях •• Бледность (Pallor) — цвет кожи сначала бледный, затем возникает цианоз. Температуру конечности следует проверять последовательно сверху вниз. Возможно наличие признаков хронической ишемии (атрофия кожи [сухость, морщинистость, шелушение], отсутствие волос, утолщение и ломкость ногтей) •• Парестезии (Paresthesia) — онемение, ощущение покалывания, ползания «мурашек» появляются на ранних стадиях тромбоза. Вначале исчезает тактильная чувствительность (ощущение прикосновения). При СД тактильная чувствительность может быть изначально снижена. Исчезновение болевой и глубокой чувствительности указывает на выраженную ишемию •• Паралич (Paralysis) — двигательная функция нарушается на поздних стадиях и указывает на глубокую ишемию.
• Наиболее частая локализация эмболии (по всем основным ветвям аорты) •• Бедренная артерия — 30% •• Подвздошная — 15% •• Подколенная — 10% •• Плечевая — 10% •• Бифуркация аорты — 10% •• Брыжеечные — 5% •• Почечные — 5%.
• Определение уровня окклюзии на артериях •• Отсутствие пульса ниже и его усиление выше уровня окклюзии •• Симптомы обычно появляются на один сустав ниже уровня окклюзии.
• Различия в клинической картине эмболии и тромбоза •• Эмболия ••• Часто предшествуют заболевания сердца: ревматический митральный стеноз, ИМ, миксома левого предсердия ••• Эмболия часто провоцируется нарушением ритма сердца ••• В иных случаях имеются аневризмы крупных артерий ••• Начало заболевания — внезапное с резчайшим болевым синдромом ••• Выше уровня эмболии — усиление пульсации артерии •• Тромбоз ••• В анамнезе — хронические заболевания сосудов (атеросклероз артерий либо эндартериит) ••• Предшествуют трофические нарушения: гипотрихоз конечности при атеросклерозе, гиперкератоз стоп, деформация ногтевых пластинок и т.п. ••• Симптомы появляются постепенно. Чаще первыми возникают парестезии, а затем уже боли ••• Систолический шум при аускультации выше места закупорки и над артериями непоражённой стороны ••• Могут предшествовать травмы либо вмешательства на сосудах.
Диагностика
Лабораторные данные • ПТИ повышается • Время кровотечения уменьшается • Фибриноген — содержание увеличивается • В послеоперационный период необходимо контролировать: •• Суточный диурез •• ОАМ •• КЩР •• Миоглобин сыворотки крови •• Мочевину сыворотки крови •• Электролиты сыворотки крови, в первую очередь калий.
Специальные исследования • Допплерография: наличие или отсутствие кровотока • Предоперационная ангиография. Если начало острое, присутствует источник эмболов в сердце и у больного не было предшествующей перемежающейся хромоты, то необходимости в предоперационной ангиографии нет.
Дифференциальная диагностика • Расслаивающая аневризма брюшной аорты • Острый тромбофлебит глубоких вен конечности (белая болевая флегмазия).
ЛЕЧЕНИЕ
Режим стационарный.
Тактика лечения зависит от степени ишемии • Ишемия напряжения и IА степени — можно ограничиться консервативным лечением. При отсутствии эффекта в течение 24 ч у больного с эмболией сосуда либо в течение 7 сут у больного тромбозом необходима органосохраняющая хирургическая операция • Ишемия IБ–IIБ степеней — экстренная операция, направленная на восстановление кровотока (тромб — или эмболэктомия, реконструктивная операция обходного шунтирования) • Ишемия IIIА–IIIБ степеней — экстренная тромб — или эмболэктомия, обходное шунтирование, обязательно дополненные фасциотомией. В некоторых случаях операцию сопровождают регионарной перфузией конечности • Ишемия IIIВ степени — первичная ампутация поражённой конечности, т.к. восстановление кровотока может привести к аутоинтоксикации и гибели больного.
Консервативная терапия. При неэффективности медикаментозной терапии нельзя медлить с оперативным вмешательством, поскольку пассивная тактика может привести к гибели больного от нарастающей интоксикации.
• Антитромботическая терапия •• Гепарин — сначала 100 ЕД/кг (5000–10 000 ЕД) в/в или 20 000–30 000 ЕД (1000–1500 ЕД/ч) в/в капельно, затем по 60 000–80 000 ЕД/сут (под контролем времени свёртывания крови, ЧТВ или МНО). Дробную гепаринизацию продолжают до 10 сут. За 1–3 дня до отмены гепарина начинают приём непрямых антикоагулянтов. Противопоказания: аллергические реакции, геморрагический диатез, травма (например, ЧМТ), гематурия, кровохарканье, остро развившаяся аневризма аорты •• Антикоагулянты непрямого действия: этил бискумацетат, фениндион. Действие непрямых антикоагулянтов контролируют, определяя ПТИ (удерживают на уровне 50–40% до тех пор, пока существует опасность тромбообразования). При кровотечении отменяют препарат, начинают введение менадиона натрия бисульфита, витамина Р, аскорбиновой кислоты, кальция хлорида, переливание тромбоцитарной массы, свежезамороженной плазмы крови •• Активаторы фибринолиза, например ксантинола никотинат •• Антиагреганты ••• Пентоксифиллин ••• Ацетилсалициловая кислота (нельзя назначать вместе с антикоагулянтами непрямого действия) ••• Дипиридамол.
• Фибринолитические средства (фибринолизин, стрептокиназа, стрептодеказа, алтеплаза [тканевой активатор плазминогена]). Противопоказаны больным с внутрисердечными тромбами в связи с опасностью развития повторных эмболий, а также при недавно перенесённом ИМ, аневризмах, расслаивающей аневризме аорты, инсульте, травмах, выраженной артериальной гипертензии, после недавно перенесённых операций.
• Для улучшения кровообращения в ишемизированной конечности •• достаточно эффективен алпростадил — оказывает сосудорасширяющее, аниагрегантное действие, улучшает микроциркуляцию •• спазмолитические средства (папаверина гидрохлорид, дротаверин) гораздо менее эффективны •• физиотерапевтические процедуры (диадинамические токи, магнитотерапия, регионарная баротерапия) при удовлетворительном состоянии пациента.
• Для улучшения тканевого метаболизма в зоне ишемии — ингибиторы протеаз (апротинин), антиоксиданты.
• Для обеспечения высокого диуреза (предпочтительно 100 мл/ч) — инфузионная терапия.
Хирургическое лечение • Непрямая эмбол — и тромбэктомия. Чаще всего используют баллонный катетер Фогэрти • Эндартерэктомия и обходное шунтирование — при неприменимости метода Фогэрти.
Послеоперационное ведение — антикоагулянтная терапия для предупреждения повторной эмболии и ретромбоза.
Осложнения • Ацидоз, миоглобинурия, гиперкалиемия • Рецидив окклюзии • Стойкая окклюзия вследствие невозможности устранить тромб или эмбол • Реперфузионный синдром — синдром, возникающий при восстановлении кровотока в ишемизированной конечности; по своим проявлениям сходен с позиционной травмой и отчасти синдромом длительного сдавления •• Предрасполагающие факторы: сочетанное поражение артерий, глубокая и длительная ишемия, артериальная гипотензия •• Наблюдают как в верхних, так и в нижних конечностях •• Клинические признаки ••• Выраженные боли в покое ••• Гипестезия областей иннервации поражённых нервов ••• Паралич мышц поражённой конечности дистальнее бывшей окклюзии ••• Болезненный напряжённый отёк ••• Интоксикация (рвота, сильная головная боль, нарушение сознания) ••• Олигурия •• Ранние последствия нераспознанного реперфузионного синдрома: сепсис, миоглобинурия и почечная недостаточность, шок, синдром полиорганной недостаточности •• Поздние последствия нераспознанного реперфузионного синдрома: ишемические контрактуры, инфекции, каузалгии, гангрена.
Течение и прогноз • 90% благоприятных исходов при своевременном лечении • Позднее начало лечения или его отсутствие обусловливают летальный исход или утрату конечности • Госпитальная смертность — 20–30% в зависимости от причинных факторов.
МКБ-10 • I74 Эмболия и тромбоз артерий • I74.2 Эмболия и тромбоз артерий верхних конечностей • I74.3 Эмболия и тромбоз артерий нижних конечностей • I74.9 Эмболия и тромбоз неуточнённых артерий.
Острый тромбоз артерий нижних конечностей мкб 10
Острый тромбоз артерий нижних конечностей

Тромбозы и эмболии артерий нижних конечностей встречаются нередко.
Тромбозы артерий нижних конечностей возникают обычно при атеросклерозе, облитерирующем эндартериите (болезнь Бюргера, эндартериоз) и эмболиях в связи с внутрисердечным тромбозом или тромбозами аорты.
Атеросклероз является наиболее частой причиной возникновения тромбоза артерий ног. Считается облитерирующий атеросклероз основной причиной тромбоза в большинстве случаев поражения сосудов нижних конечностей.
Вообще проблема облитерирующих заболеваний сосудов имеет еще очень много нерешенных вопросов. Отсутствие достаточно четких представлений о механизмах их развития вызвало разногласия даже в классификации этих патологических процессов. Помимо атеросклероза, выделяют обычно еще два вида поражений сосудов — облитерирующий эндартериит и болезнь Рейно. Термин «облитерирующий» эндартериит впервые предложил в 1876 г. Friedlander для обозначения заболеваний сосудов, протекающих с разрастанием интимы в очагах хронического воспаления. В развитии эндартериита первичным является образование тромба в неизмененных артериях с вторичными изменениями стенки сосуда (болезнь Бюргера).
В 30—40-е годы появился ряд работ, в которых обосновывался инфекционно-аллергический характер поражений сосудов при болезни Бюргера. Облитерирующий эндартериит представляет заболевание, связанное с сенсибилизацией стенки сосуда к повторному действию неспецифических аллергенов.
Выделяют две формы поражения сосудов нижних конечностей — атеросклероз и эндартериоз (или тромбэндартериоз). Эндартериоз — заболевание артериальной системы характера невроза с преимущественным поражением сосудов. По его мнению, нет особых форм этой болезни (тромбангиит, ангиоспастическая форма болезни Рейно и т. д.), а существуют только лишь разные стадии одного процесса — ангиоспастическая, тромботическая, некротическая и гангренозная.
Такое объединение вполне закономерно, учитывая имеющиеся общие патогенетические механизмы и функционально-биохимические нарушения. Однако ряд неясных моментов при таком объединении сохраняется. Можно указать, например, на то, что эндартериит — заболевание, встречающееся преимущественно у молодых мужчин, тогда как болезнь Рейно больше присуща женщинам. Эндартериит чаще поражает сосуды ног, а болезнь Рейно начинается с сосудов верхних конечностей. В то же время всех их объединяет общность патогенетических механизмов, в частности основная роль функциональных нарушений, спазма сосудов, в развитии болезни. И атеросклероз, и эндартериоз представляют собой заболевания, для которых характерно возникновение тромбозов в артериях нижних конечностей. Патогенетические механизмы, обусловливающие частоту тромбозов при этих заболеваниях, различны.
При атеросклерозе имеют значение, с одной стороны, местные изменения, наличие атеросклеротических бляшек, в области которых обычно формируются тромбы, а с другой — главную роль играют нарушения тромбообразующих свойств крови. Наблюдается не только увеличение протромбина крови, тромбопластической активности, содержания фибриногена, но и снижается содержание гепарина, угнетается фибринолитическая активность, что вызывает в совокупности повышение толерантности плазмы к гепарину. Интересно отметить, что эти изменения, по данным тромбоэластографии, были значительно больше выражены местно в сосудах ног, чем в общем круге кровообращения.
При эндартериозе (эндартериите) важную роль в формировании тромба в сосудах нижних конечностей играет их спазм.
И экспериментально, и клинически подтверждается возможность образования тромба в неизмененных сосудах в результате их спазма. Эндартериит не сопровождается такими значительными изменениями стенки сосуда, как это наблюдается при атеросклерозе. Взгляды на эндартериит как инфекционно-аллергическое поражение стенки артерии в настоящее время оспариваются. Обычно обнаруживают гипертрофию средней и гипоплазию внутренней оболочек артерий, периартериальный склероз, что приводит к резкому сужению просвета артерии, в которой формируется тромб.
Несомненно, возникновению тромбоза способствует наблюдаемое некоторыми авторами при эндартериите повышение проницаемости сосудов с субэндотелиальной плазморрагией и вторичными реактивными изменениями в сосудистой стенке. Однако фактор изменения стенки сосуда при эндартериозе не играет, по-видимому, такой роли, как при атеросклерозе. При эндартериите на тромбообразование может оказать влияние и увеличение содержания адреналина и норадреналина в крови.
Еще в 1928 г. В. А. Оппель указывал на значение увеличения содержания адреналина в крови в развитии эндартериита и связанных с ними осложнений. В настоящее время обнаруживают и увеличение содержания нор-адреналина в крови.
Таким образом, комплекс функциональных и гуморальных нарушений, имеющихся при эндартериите, может обусловить возникновение тромбоза без значительных изменений поверхности стенки сосуда. При эндартериите, хотя и в меньшей степени, чем при атеросклерозе, развивается депрессия противосвертывающих механизмов. Проведенные в Институте терапии АМН наблюдения показали, что только в более далеко зашедших стадиях эндартериита, когда появляются выраженные признаки облитерации сосудов, трофические расстройства, отмечается увеличение тромбообразующих свойств крови. При этом в большей части случаев бывает повышение тромбопластической активности крови и уменьшение фибринолитической активности. Вероятно, меньшая частота возникновения тромбоза при эндартериите связана не только с тем, что патологический процесс начинается с поражения артерий более мелкого калибра и в меньшей степени изменяется внутренняя поверхность сосуда, но и с тем, что значительно меньше изменяются тромбообразующие свойства крови.
Не совсем ясной остается еще природа мигрирующего тромбофлебита, нередко сопровождающего эндартериит. Наличие тромбофлебита является патогномоничным признаком эндартериита и может даже служить дифференциально-диагностическим критерием между атеросклерозом и эндартериитом. В настоящее время эта дифференциальная диагностика разработана достаточно хорошо при выраженных клинических симптомах заболевания. Атеросклероз — заболевание преимущественно людей пожилого возраста (старше 40 лет), поражающее в большей степени магистральные сосуды, причем очень редко сосуды верхних конечностей. Трофические расстройства при атеросклерозе развиваются медленно, в ряде случаев отсутствуют даже при полном исчезновении пульса. Для атеросклероза характерны осложнения — инфаркт миокарда, инсульт. Диагноз подтверждается и некоторыми симптомами общего порядка: нарушением липидного обмена, изменением скорости распространения пульсовой волны, рентгенологическими данными, указывающими на склероз аорты и явления кальциноза. Все более широкое распространение получает контрастная артериография, позволяющая уточнить характер поражения сосуда.
В Институте терапии АМН провели артериографию у 50 больных с нарушением кровообращения в нижних конечностях, сопровождавшимся перемежающейся Хромотой, исчезновением пульса, трофическими расстройствами. При этом у 5 больных выявлена окклюзия подвздошной артерии, у 22 — окклюзии бедренных артерий, у 13 — значительное сужение артерий за счет атеросклеротических бляшек. При эндартериите артериография имеет меньшее значение. Следует указать, что в ранних стадиях заболевания часто трудно решить вопрос о характере патологического процесса.
Тромбоз как при атеросклерозе, так и при эндартериите развивается обычно постепенно. В некоторых случаях вообще трудно установить момент возникновения тромбоза, особенно при эндартериите с выраженными сосудистыми «кризами», возникающими в результате резкого спазма сосудов. Диагноз, как правило, подтверждается данными осциллографии. В последние годы для суждения о состоянии кровообращения в ноге с успехом применяются реография и объемная сфигмография.
Снижение зубцов реограммы ноги, наступившее вслед за возникновением болей, является диагностическим критерием тромбоза артерий нижних конечностей. Для оценки состояния кровообращения в ноге и особенно для изучения степени коллатеральных связей при облитерирующих заболеваниях артерий и нарушений их проходимости с успехом применяют объемную сфигмографию. Объемные сфигмограммы, записанные на обеих ногах с четырех уровней — средней трети бедра, верхней и нижней трети голени, со стопы, — позволяют достаточно точно оценивать состояние не только главных, но и коллатеральных сосудов. Форма кривой амплитудного градиента пульса зависит от степени сужения просвета сосуда.
Степень развития коллатеральных связей имеет большое значение в характере местных нарушений в результате образования тромба. В ряде случаев тромб обнаруживается лишь при артериографии, не вызывая значительных изменений на периферии. Артериография является единственным абсолютным методом, позволяющим не только устанавливать наличие тромба, но и определять его локализацию и размеры, что имеет большое практическое значение для решения вопроса об оперативном вмешательстве.
Возможной причиной острого нарушения артериальной проходимости в нижних конечностях является эмболия с последующим присоединением тромботических наложений.
Подобная эмболия — нередкое осложнение при внутрисердечном и аортальном тромбозе. Большая частота поражения артерий нижних конечностей объясняется некоторыми авторами анатомическими особенностями, заключающимися в том, что артерии ног отходят от основных стволов под более острым углом, что способствует застреванию в них эмболов. В развитии вторичного тромбоза при эмболии важную роль играет спазм сосудов. Степень развития вторичного тромбоза, присоединяющегося к эмболии, в значительной степени зависит от местных нарушений стенки артерий и от характера нарушений тромбообразующих свойств крови.
Клиническая картина подобных эмболии довольно характерна. В большинстве случаев наблюдается острое начало заболевания — внезапно появляются острые боли в ноге, бледность кожных покровов, исчезает пульс на артерии. Иногда такое бурное начало сопровождается острой сердечно-сосудистой недостаточностью (коллапсом), особенно при возникновении этих осложнений в остром периоде инфаркта миокарда. Тяжесть состояния усугубляется сопутствующим спазмом непораженных сосудов. Вот почему введение сосудорасширяющих препаратов (диафилин, папаверин) облегчает состояние этих больных и может при условии достаточных коллатеральных связей привести к восстановлению кровообращения.
Дальнейшее течение болезни, ее симптоматика обусловлены нарушением кровообращения в ноге, ишемией, вызывающей трофические нарушения.
Последующая ишемия обусловливает выраженные трофические нарушения, которые могут переходить в некроз с развитием гангрены. Характерно появление демаркационной линии, отделяющей нормально функционирующую ткань от участка некроза. Ее появление обычно намечает границу отторжения некротических участков.
Область некроза зависит не только от характера пораженного сосуда, но и от быстроты развития закупорки артерии — при быстрой, острой закупорке опасность развития обширной гангрены более велика, тогда как при медленной больше возможностей для развития коллатерального кровообращения и ограничения процесса. Некроз начинается, как правило, с кончика одного из пальцев стопы, чаще с большого, и постепенно распространяется на стопу и голень.
Для предупреждения тяжелой интоксикации и сепсиса в таких случаях ставится вопрос об ампутации конечности. Следует подчеркнуть, что подобные изменения бывают в более поздние сроки после эмболии.
Появление новых методов консервативного и оперативного лечения (фибринолитические препараты, эмбол-эктомия, шунтирование сосудов) позволяет в настоящее время более активно вторгаться в течение болезни в ранние стадии и предупреждать развитие значительных гангренозных изменений.
Тромбофлебит код по МКБ-10
У большинства пациентов с тромбофлебитом (около 90%) болезнь поражает глубокие вены нижних конечностей. Тромбофлебит нижних конечностей — патологическое состояние, для которого характерен воспалительный процесс, протекающий в стенках сосуда, образование в этом месте тромба, завершающееся значительным ухудшением тока крови. Поражение венозных стволов нередко свидетельствует об эндокринных заболеваниях, нарушениях коагуляционного баланса крови и дисбалансе гомеостаза.
Сформировавшиеся тромбы могут полностью перекрывать кровоток в сосуде, а могут рассасываться без следа. Тромботические массы способны отрываться от своего основания и свободно перемещаться по кровеносному руслу, приводя к возникновению закупорок в совершенно другом месте организма (например, тромб из глубоких венозных сосудов ноги может привести в закупорке легочной артерии).
Для того чтобы правильно определять наличие тромбоза и его характер (локализация, острый процесс или хронический, наличие флотирующего хвоста), осуществлять корректную диагностику заболевания с прогнозом его возможных осложнений, а также для преемственности между врачами разных специальностей и разных лечебных учреждений необходимо владеть и правильно использовать классификацию патологического состояния.

Классификация заболевания
Систематизация типов тромбофлебита нижних конечностей:
-
По типу протекания: острый (не более одного месяца), подострый (до трех месяцев) и хронический процесс (через три месяца развивается в посттромбофлебитическую болезнь). Также можно выделить обострение хронического процесса. По локализации: процесс, захватывающий поверхностные (подкожные стволы и их веточки) и глубокие вены нижних конечностей и полости таза (флеботромбоз). По характеру процесса: гнойный, негнойный. По этиологии: инфекционный или асептический (связанный с патологиями крови, варикозным заболеванием венозных сосудов, онкозаболеваниями, у беременных с осложнением в третьем триместре, осложненными родами, гормональными заболеваниями, травмами, аллергией, инфекционными заболеваниями).
Флеботромбоз глубоких вен ног имеет свое подразделение в зависимости от месторасположения процесса:
-
глубокие венозные стволы голени; глубокие венозные сосуды голени и подколенный ствол; глубокие вены голени, подколенная и бедренная венозные стволы; подвздошно-бедренная локализация.
Помимо вышеперечисленных систематических групп, для корректной постановки диагноза и статистического учета численности заболевших важно правильно внести патологический процесс в международный рубрикатор МКБ-10.
Международный шифр заболевания
Во главе статистики в здравоохранении и систематизации всех патологических состояний стоит документ «Международная статистическая классификация болезней и проблем, связанных со здоровьем». Он был создан усилиями Всемирной организации здравоохранения. Документ рассматривается ею раз в десятилетие с целью вноса поправок. С 1999 года в Российской Федерации используется МКБ-10 (десятого обновленного переиздания).
Основная особенность МКБ-10 — это алфавитно-цифровая методика шифрования. В этом коде используется одна латинская буква и три цифры. Классификация разбита на 21 класс, которому соответствует первая буква кода МКБ-10. Классы делятся на блоки различных рубрик.
В соответствии с МКБ-10, тромбофлебитическое поражение поверхностных и глубоких вен нижних конечностей относится к классу I00-I99 Болезни системы кровообращения. В этот класс входят блоки, описывающие ревматические патологии сердца, нарушения, вызванные высоким давлением крови, цереброваскулярные болезни, ишемическое и другие патологии сердца.
Поражения вен, лимфатических стволов и узлов, не систематизированные в прочих рубриках, включая заболевания периферических поверхностных или глубоких сосудов нижних конечностей относятся к блоку I80-I89.
Тромбофлебит поверхностных и глубоких сосудов ног, относится к объединенной категории флебитов и тромбофлебитов. Данная категория имеет собственный подраздел в классификации МКБ-10: нозологический класс I80 Флебит и тромбофлебит. Этот подраздел охватывает эндофлебит, перивенозное и собственное воспаление венозных стволов, в том числе гнойное. Не входят в подраздел тромбофлебитические процессы, осложняющие медицинское прерывание беременности, роды и ближайшие дни после родов, патологические поствоспалительные внутричерепные закупорки, закупорки сосудов спинного мозга, воротной вены и мигрирующие, а также постфлебитический синдром.
I80 Флебит и тромбофлебит:
-
I80.0 поверхностных сосудов ног. I80.1 бедренного венозного сосуда. I80.2 других глубоко расположенных сосудов. I80.3 нижних конечностей неопределенного местоположения. I80.8 прочего месторасположения. I80.9 неуточненной локализации.
Тромбофлебитическое поражение поверхностных вен нижних конечностей кодируется шифром I80.0. Это болезненное состояние требует дифференциального диагноза с облитерирующим тромбангиитом I73.1, лимфангитом I89.1 и узелковый периартериитом М30.0.
Поражение глубоких вен нижних конечностей шифруется под кодом I80.3. Проводят дифференциальную диагностику тромбофлебита с тромбозом артериальных стволов I74.3–I74.5, облитерирующим эндартериитом I70 и симметричной гангреной (болезнью Рейно) I73.0.
В МКБ-10 не выносится обозначение того, острый это процесс или хронический.
На 2018 год запланирован выход одиннадцатого пересмотра международного регистра болезней (МКБ-11). В отличие от МКБ-10 последующая классификация будет учитывать этиологию, клинические и диагностические признаки, оказываемый эффект на беременность и качество жизни.
Источники: http://surgeryzone.net/info/informaciya-po-sosudistoj-xirurgii/tromboz-shunta.html, http://gipocrat.ru/boleznid_id35074.phtml, http://live-academy.ru/ostryj-tromboz-arterij-nizhnix-konechnostej-mkb-10/