Тромбоз церебральных вен и синусов
Тромбоз внутричерепной венозной системы
Что такое тромбоз внутричерепной венозной системы. Виды тромбоза мозговых вен и синусов
Тромбоз внутричерепной венозной системы — это заболевание, связанное с образованием тромбов в венах мозга и ближайших сосудистых структурах.
Все основные симптомы церебрального венозного тромбоза связаны прежде всего с площадью тромбоза. Например, при инфаркте головного мозга может присутствовать тромботическая закупорка корковой вены или саггитального синуса.
Аналогичные процессы в боковых пазухах могут быть связаны с головной болью и псевдотуморозными явлениями (как при опухолях головного мозга). Расширение яремной вены может вызвать яремный синдром, в то время как при тромбозе кавернозного синуса или мозговых вен наблюдается спазмирование кровеносных каналов. В некоторых случаях может присутствовать мозговое кровоизлияние.
Что такое синусы мозга?
Синусы мозга — это коллекторы вен, собирающие кровь и передающие её в яремные вены, расположенные внутри твердой мозговой оболочки или на её краях. Кроме передачи крови, синусы необходимы для всасывания ликвора из субарахноидальной полости. Существует десять венозных синусов, каждый из которых важен для оптимального функционирования мозга.

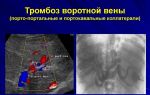
Рисунок 1. Тромбоз мозговых вен и синусов
Церебральный тромбоз венозного синуса (CVST) представляет собой наличие тромба в венозном синусе твердой оболочки мозга. Симптомы данного заболевания обширны и могут проявляться по-разному в зависимости от степени развития тромбоза. Например, основными являются такие: головная боль, нарушения зрения, а также комплексные симптомы, характерные для инсульта. Могут присутствовать также слабость, онемение конечностей и судороги.
Наиболее быстрая диагностика возможна при помощи КТ или МРТ с использованием рентгеноконтрастных веществ. Они помогают воссоздать точное расположение тромбов в венозном синусе.
Кортикальный тромбоз вен, также известный как поверхностный тромбоз вен головного мозга, является подвидом церебрального венозного тромбоза. Заболевание задействует поверхностные вены головного мозга, кроме дуральной пазухи. Часто сопряжено с тромбозом глубоких вен или церебральным венозным тромбозом дуральной пазухи. Клинические проявления весьма разнообразны и также зависят от площади поражения.
Изолированный тромбоз вен коры головного мозга без участия пазух встречается крайне редко.
Причины тромбоза вен мозга и тромбоза венозного синуса. Факторы риска негнойного тромбоза вен мозга
Существует множество причин тромбоза вен мозга. Они нередко совпадают с причинами тромбоза венозного синуса и рассматриваются как по отдельности, так и в сочетании друг с другом. В том числе, существует определенная предрасположенность к данным заболеваниям у пациентов с генетическими мутациями, например, с мутацией гена протромбина или у женщин, употребляющих оральные гормональные контрацептивы.
Основные причины тромбоза вен мозга и тромбоза венозного синуса:
Синусит
Заражение может происходить за счет распространения инфекции из придаточных пазух носа. Эти случаи могут быть также связаны с субдуральной эмпиемой. Бактериальный менингит в данном случае рассматривается как возможная причина заболевания. Лобные пазухи являются наиболее распространенным источником инфекции, которая может передаваться через задние пазухи и слизистую оболочку носа. Иногда синусит может быть связан с тромбозом кавернозного синуса. Причиной заболевания обычно является золотистый стафилококк, а также грамотрицательные организмы и грибки, например Aspergillus.
Травма и хирургическое вмешательство
Церебральный тромбоз пазух мозга может остаться незамеченным после получения больным незначительной травмы головы. Нейрохирургические процедуры, например, введение препаратов в яремную вену, так же могут спровоцировать тромбоз.
Гиперсвертываемость крови
К ним относятся гиперкоагуляционные состояния, например, нехватка витамина С, белков, антитромбина, дефицит волчаночного антикоагулянта. Осложняющим фактором может быть и беременность, злокачественные опухоли.
Внутричерепная гипотензия
Изолированный корковый тромбоз почти в редких случаях связан с синдромом внутричерепной гипотензии.
После люмбальной пункции появляется тромбоз вен мозга и венозного синуса, однако это происходит нечасто. Снижение интенсивности венозного кровотока так же способствует возникновению тромбоза.
Дополнительные факторы риска
Следующие заболевания и состояния увеличивают вероятность развития церебрального тромбоза:
- воспалительные заболевания кишечника, такие как болезнь Крона и неспецифический язвенный колит;
- кортикостероиды;
- беременность и послеродовой период;
- гематологические состояния, в том числе пароксизмальная гемоглобинурия, ночная тромботическая тромбоцитопеническая пурпура, серповидно-клеточная анемия;
- полицитемия;
- системная красная волчанка;
- гранулематоз Вегенера;
- синдром Бехчета;
- гипергомоцистеинемия — мощный независимый фактор риска тромбоза мозговых вен. Присутствует у 27-43% пациентов, корректируется приемом фолиевой кислоты, пиридоксином и кобаламином;
- нефротический синдром;
- дегидратация;
- спонтанная внутричерепная гипотония;
- цирроз печени;
- саркоидоз.
Факторы риска негнойного тромбоза вен мозга
- серповидноклеточная анемия;
- хроническая гемолитическая анемия;
- бета-талассемия;
- сердечно-сосудистые заболевания, врожденные или приобретенные;
- дефицит железа;
- инфекционные заболевания;
- дегидратация;
- повреждения головы.
- беременность и первые несколько недель после родов;
- проблемы свертывания крови, например, антифосфолипидый синдром, дефицит антитромбина III, дефицит волчаночного антикоагулянта, мутация фактора Лейдена;
- онкологические опухоли;
- мутации;
- сосудистые заболевания (гранулематоз Вегенера, синдром Бехчета);
- нарушения процесса выработки коллагена;
- тучность;
- низкое кровяное давление головного мозга (внутричерепная гипотензия);
- воспалительные заболевания кишечника, например болезнь Крона или неспецифический язвенный колит.
Лекарственные препараты
Препараты, вызывающие предрасположенность к тромбозу вен головного мозга:
- оральные контрацептивы — в том числе составов третьего поколения;
- кортикостероиды;
- эпсилон-аминокапроновая кислота;
- талидомид;
- тамоксифен;
- эритропоэтин;
- фитоэстрогены;
- L-аспарагиназа;
- гепарин.
Симптомы тромбоза вен мозга и венозного синуса
Симптомы тромбоза вен мозга
Симптомы церебрального венозного тромбоза могут изменяться в зависимости от локализации тромба. Чем быстрее выявлены симптомы и произведено лечение, тем благоприятнее будет прогноз пациента.
Основные симптомы следующие:
- головная боль;
- помутнение зрения;
- обмороки с определенной периодичностью или несистематизированные;
- потеря контроля над нижними конечностями;
- нервные припадки;
- кома.
Симптомы тромбоза венозного синуса
Местные признаки заболевания:
- нарушение оттока крови из глазных вен в кавернозном синусе;
- отек и покраснение век, конъюнктивы (хемоз);
- экзофтальм;
- ограничение движений глаз и паралич глазных мышц;
- перегруженность оптической головки нерва;
- увеличенные капилляры;
- кровоизлияния в сетчатку;
- ослабление резкости зрения;
- парезы глазодвигательного и тройничного нервов;
В некоторых случаях наблюдается двусторонняя офтальмоплегия. Сквозь тонкую кожу век, лба и корня носа проступает расширенная, напряженная, болезненная венозная сеть.
Септический синдром в значительной степени обусловлен абсорбцией в кровь продуктов метаболизма микроорганизмов, появляющихся в ходе протеолиза тромбов на фоне гиперкоагуляции и снижения фибринолитической активности.
Основная жалоба больных — сильная головная боль, ощущение давления и распирания головы, пульсация внутри глаз.
Другие симптомы:
- озноб;
- перемежающаяся лихорадка (резкое повышение температуры тела с последующим снижением каждые 3 часа);
- внутричерепная гипертензия;
- менингеальные симптомы (тошнота, рвота, головокружение);
- отек мягких тканей носа;
- тонико-клонические судороги;
- поднадкостничные абсцессы;
- судороги;
- нарушение функции глазодвигательного нерва;
- одышка;
- галлюцинации;
- повышенная раздражительность и агрессивность;
- нарушения сна.
Во время риноскопии и рентгена возможно выявление признаков воспалительного поражения околоносовых пазух (отек, фиброзные симптомы). Процесс может быть как односторонним, так и двусторонним. Гнойные поражения при таком виде тромбоза (негнойном) отсутствуют.
Лечение тромбоза вен мозга и венозного синуса
Лечение тромбоза вен мозга
Лечение следует начинать немедленно, только в условиях стационара. При стабилизации состояния возможно домашнее лечение, однако при критических состояниях необходимо сначала стабилизировать пациента, а затем определяться со схемой лечения. План лечения обычно содержит:
- прием жидкости;
- антибиотики, если присутствует инфекция;
- противосудорожные препараты для контроля припадков;
- мониторинг и контроль мозгового давления;
- антикоагулянты;
- мониторинг активности мозга;
- диагностика остроты зрения и динамики ухудшения/улучшения;
- послеоперационная реабилитация.
При подозрении на тромбоз мозговых вен и венозного синуса необходимо проведение анализа крови: полного, биохимического, протромбинового. Также необходимо исключить антифосфолипидныей синдром или другие генетические заболевания.
В целом, медикаментозное лечение больных с церебральным венозным тромбозом аналогично лечению пациентов, перенесших инсульт. Основными медикаментозными средствами лечения являются антикоагулянты на фоне тромболитической терапии.
Пациентам с измененным психическим статусом или гемиплегией противопоказаны капсулы или таблетки для предотвращения аспирации препаратов в дыхательные пути. Таким пациентам показано внутривенное введение препаратов и жидкостей.
Нормальный физиологический раствор рекомендуется вводить со скоростью приблизительно 1000 мл в течение 24 часов. Для снижения внутричерепного давления голова пациента должна быть поднята на 30-40 градусов даже во сне. При лечении пациентов, ранее перенесших инсульт, может быть полезной озонотерапия.
Хирургическое лечение
В случаях неврологического ухудшения рекомендуется проводить открытую тромбэктомию и местную тромболитическую терапию. Основной причиной смерти пациентов с венозным церебральным тромбозом является отрыв тромба. Хирургическая декомпрессия эффективно улучшает состояние пациентов даже при тяжелых симптомах.
Диагностика тромбоза мозговых вен и венозных синусов
 Тромбоз мозговых вен и венозных синусов является редким заболеванием, которое, в отличие от артериального тромбоза, чаще встречается у лиц молодого возраста и детей и составляет менее 1% всех случаев инсульта. Клиническая картина тромбоза мозговых вен и венозных синусов достаточно вариабельна, что создает дополнительные трудности для его диагностики.
Тромбоз мозговых вен и венозных синусов является редким заболеванием, которое, в отличие от артериального тромбоза, чаще встречается у лиц молодого возраста и детей и составляет менее 1% всех случаев инсульта. Клиническая картина тромбоза мозговых вен и венозных синусов достаточно вариабельна, что создает дополнительные трудности для его диагностики.
На сегодняшний день отсутствуют систематизирующие эпидемиологические исследования, посвященные данной проблеме, поэтому точная заболеваемость тромбозом мозговых вен и венозных синусов неизвестна.
Эпидемиология заболевания отдельно описана для разных возрастных групп. Так, по оценкам, ежегодная заболеваемость тромбозом мозговых вен и венозных синусов у взрослых составляет 3-4 случая на 1 млн, а у детей и новорожденных 7 случаев на 1 млн детского населения. Достоверные данные относительно географических или расовых различий заболеваемости отсутствуют.
До середины 1960-х гг. частоту встречаемости у мужчин и женщин считали равной, однако, по последним сообщениям, тромбоз мозговых вен и венозных синусов чаще встречается у женщин, особенно в возрастной группе от 20 до 35 лет. Высокая распространенность заболевания у женщин детородного возраста, вероятнее всего, связана с беременностью, послеродовым периодом и использованием оральных контрацептивов.
Смертность при тромбозе мозговых вен и венозных синусов составляет от 5 до 30%. При начале лечения на ранних стадиях заболевания более чем у 90% больных прогноз является благоприятным.
Имеются некоторые общепризнанные наследственные и приобретенные факторы, предрасполагающие к церебральному венозному тромбозу. В первую очередь следует проводить дифференциальную диагностику между инфекционными и неинфекционными причинами.
К заболеваниям, наиболее часто ассоциированным с инфекционным венозным тромбозом, относятся инфекции в глазничной области, мастоидит, воспалительные заболевания среднего уха и лица, менингит.
Неинфекционные причины тромбоза мозговых вен и венозных синусов могут быть не только локализованными, но и общими. В числе первых чаще всего упоминаются черепно-мозговая травма, опухоли, нейрохирургические вмешательства, а также имплантация кардиостимулятора или длительное стояние подключичного венозного катетера с его тромбированием. Общие заболевания, способствующие тромбозу мозговых вен и венозных синусов, включают такие состояния, как нарушение гемодинамики (застойная сердечная недостаточность, дегидратация), заболевания крови (полицитемия, серповидноклеточная анемия, тромбоцитопения).
Среди неинфекционных причин церебрального венозного тромбоза наиболее распространенными являются онкологические заболевания, миелопролиферативные, обезвоживание, прием оральных контрацептивов, нарушения свертываемости крови, коллагенозы, беременность и послеродовой период.
Церебральный венозный тромбоз может возникнуть у пациентов с наследственными и приобретенными тромбофилическими состояниями. К распространенным наследственным факторам относятся мутации в генах V фактора Лейдена и протромбина, дефицит протеина C, S и антитромбина. Известно, что они встречаются в 10-15% случаев.
Среди приобретенных факторов с повышенным риском развития церебрального венозного тромбоза связано наличие антифосфолипидного синдрома. Иногда тромбоз церебральных вен может быть первичным проявлением коллагенозов (таких как системная красная волчанка, болезнь Бехчета, синдром Шегрена). Кроме того, церебральный венозный тромбоз может быть осложнением нефротического синдрома, а также трансплантации костного мозга. Наличие приобретенных предрасполагающих факторов с генетическими мутациями повышает риск развития тромбоза мозговых вен и венозных синусов. В 15% случаев причина возникновения тромбоза венозных синусов остается неустановленной.
Трудности диагностики тромбоза мозговых вен и венозных синусов обусловлены полиморфизмом его клинической картины и вариабельностью строения венозной системы головного мозга: от сетевидного типа с обилием анастомозов до магистрального типа с выраженной редукцией венозной сети.
Анатомические особенности строения венозной системы головного мозга
В развитии тромбоза мозговых вен и синусов важную роль играют анатомические особенности строения венозной системы головного мозга. В отличие от артерий и периферических вен, мозговые вены лишены мышечной стенки и клапанного аппарата. Венозная система мозга характеризуется «ветвистостью», большим количеством анастомозов и тем, что одна вена может принимать кровь из бассейнов нескольких артерий.
Мозговые вены делятся на поверхностные и глубокие. Поверхностные вены верхние мозговые, поверхностная средняя мозговая вена (вена Лаббе), нижняя анастомотическая вена (вена Тролара), нижние мозговые вены лежат в субарахноидальном пространстве и, анастомозируя между собой, образуют сеть на поверхностях полушарий большого мозга.
Главная масса венозной крови из коры и белого вещества оттекает в поверхностные вены, а затем в близлежащий синус твердой мозговой оболочки. В глубокие мозговые вены кровь поступает из вен сосудистого сплетения боковых желудочков, базальных ядер, таламусов, среднего мозга, моста мозга, продолговатого мозга и мозжечка.
Поверхностные и глубокие вены впадают в синусы твердой мозговой оболочки. Поверхностные вены впадают в основном в верхний сагиттальный синус. Основным коллектором глубоких вен являются большая мозговая вена (вена Галена) и прямой синус. Кровь из верхнего сагиттального и прямого синуса попадает в поперечный и сигмовидный синусы, которые собирают кровь из полости черепа и отводят ее во внутреннюю яремную вену.
В развитии тромбоза мозговых вен и венозных синусов участвуют два механизма, определяющие симптоматику заболевания. Первый окклюзия мозговых вен, вызывающая отек мозга и нарушение венозного кровообращения. Вторым звеном патогенеза тромбоза мозговых вен и венозных синусов является возникновение интракраниальной гипертензии вследствие окклюзии крупных венозных синусов. В норме цереброспинальная жидкость транспортируется из желудочков мозга через субарахноидальное пространство нижней и верхнелатеральной поверхности полушарий большого мозга, адсорбируется в паутинных сплетениях и оттекает в верхний сагиттальный синус. При тромбозе венозных синусов повышается венозное давление, в результате чего нарушается абсорбция цереброспинальной жидкости, развивается интракраниальная гипертензия.
Клиническая картина и диагностика тромбоза мозговых вен и венозных синусов
Клинические проявления тромбоза мозговых вен и венозных синусов зависят от локализации тромбоза, скорости его развития и характера основного заболевания.
Для тяжелых нарушений венозного кровообращения характерны головная боль, рвота, отек дисков зрительных нервов, фокальные и генерализованные судороги, прогрессирующее угнетение сознания. Однако при раннем распознавании процесса клиническая картина может быть менее выраженной.
Очаговые неврологические нарушения могут возникать при изолированном тромбозе глубоких либо поверхностных вен или при распространении тромбоза с синусов на вены. Менингеальный синдром считается редким проявлением неосложненного синус-тромбоза. Давление цереброспинальной жидкости, по данным большинства авторов, бывает нормальным или умеренно повышенным. Состав цереброспинальной жидкости может быть, как неизменным, так и с нерезко повышенным содержанием белка и плейоцитозом не более 200/3.
Для инфекционного тромбоза поперечного и сигмовидного синусов характерны выраженный размах температуры тела, лейкоцитоз, ускорение СОЭ, но применение антибиотиков может сгладить эти проявления. Весьма часто встречаются отек области сосцевидного отростка, боль при его пальпации, меньшее наполнение внутренней яремной вены на больной стороне. Иногда тромбоз сигмовидного синуса распространяется на внутреннюю яремную вену, что сопровождается присоединением местных воспалительных изменений по ходу вены.
Неврологическая симптоматика при тромбозе мозговых вен и венозных синусов чаще развивается подостро, от нескольких дней до 1 мес. (в 50-80% случаев), хотя может отмечаться и острое начало (в 20-30% случаев).
Наиболее частым симптомом тромбоза мозговых вен и венозных синусов является внезапная интенсивная головная боль, которая, как правило, бывает диффузной (в 92% случаев) и плохо купируется анальгетиками. Она необычна для больного как по своему характеру, так и по интенсивности. Головная боль может сопровождаться тошнотой и рвотой, а также очаговыми неврологическими симптомами, в т. ч. нарушением функций черепных нервов.
Согласно исследованию ISCVT и другим данным, часто выявляются следующие симптомы:
- двигательные нарушения 42%;
- судорожный синдром 37%;
- эпилептический статус 13%;
- психомоторное возбуждение 25%;
- афазия 18%;
- зрительные нарушения 13%;
- угнетение сознания (оглушение, сопор, кома) 13%;
- нарушения функции черепных нервов 12%;
- чувствительные нарушения 11%;
- менингеальный синдром 5%;
- вестибуломозжечковые нарушения 1%;
- в отдаленном периоде наиболее частые симптомы головная боль (14%) и судорожный синдром (11%).
Краевой, пещеристый и верхний сагиттальный синусы относительно редко бывают очагами инфекции. Чаще интракраниальный процесс является результатом распространения инфекции из среднего уха, придаточных пазух носа, кожных покровов вблизи верхней губы, носа и глаз.
При тромбофлебите краевого синуса, обычно возникающем на фоне воспаления среднего уха или мастоидита, появляются боль в ухе и болезненность при надавливании на сосцевидный отросток. Спустя несколько дней или недель появляются лихорадка, головная боль, тошнота и рвота, обусловленные повышением внутричерепного давления. Возникают отечность в области сосцевидного отростка, расширение вен и болезненность по ходу внутренней яремной вены на шее.
При вовлечении в патологический процесс внутренней яремной вены наблюдаются боль в области шеи и ограничение ее движений. Часто развиваются сонливость и кома. У 50% больных обнаруживают отек дисков зрительных нервов (у некоторых больных односторонний). Возникают судорожные приступы, но очаговые неврологические симптомы встречаются редко. Распространение патологического процесса на нижний каменистый синус сопровождается нарушением функции отводящего нерва и тройничного нерва (синдром Градениго).
Тромбофлебит пещеристого синуса вторичен по отношению к окуло-назальным инфекциям. Клинический синдром проявляется отеком глазницы и признаками нарушения функции глазодвигательного и блокового нервов, глазничной ветви тройничного нерва и отводящего нерва. Последующее распространение инфекции на противоположный пещеристый синус сопровождается возникновением двусторонней симптоматики. Заболевание может начинаться остро, с появлением лихорадки, головной боли, тошноты и рвоты. Больные жалуются на боль в области глазного яблока, болезненность в области орбиты при надавливании. Отмечаются хемоз, отек и цианоз верхней половины лица. Сознание может оставаться ясным. Могут возникать офтальмоплегия, нарушения чувствительности в области иннервации глазничной ветви тройничного нерва, кровоизлияния в сетчатку, отек диска зрительного нерва.
Инфицирование верхнего сагиттального синуса может произойти при переносе инфекции из краевого и пещеристого синусов или ее распространении из носовой полости, очага остеомиелита, эпидуральной и субдуральной областей. Заболевание проявляется лихорадкой, головной болью, отеком дисков зрительных нервов. Характерно развитие судорожных приступов и гемиплегии сначала на одной стороне, а затем и на другой в связи с распространением патологического процесса на церебральные вены. Двигательные нарушения могут проявляться моноплегией или преимущественным вовлечением нижних конечностей.
Все типы тромбофлебита, особенно обусловленного инфекцией уха и придаточных пазух носа, могут осложняться другими формами интракраниальных гнойных процессов, включая бактериальный менингит и абсцесс мозга.
В связи с отсутствием патогномоничных клинических симптомов заболевания важнейшее значение при диагностике тромбоза мозговых вен и венозных синусов имеют инструментальные и лабораторные методы исследования.
В последние годы совершенствование нейровизуализационных технологий открывает новые возможности для диагностики тромбоза венозных синусов (МРТ, МР- и КТ-веносинусография). Так, например, при проведении МРТ в стандартных режимах можно выявить признаки венозного тромбоза: повышение интенсивности сигнала в режимах Т1 и Т2, а также T2-FLAIR от измененного синуса. При проведении МР-веносинусографии выявляются снижение сигнала от кровотока по правому поперечному синусу, а также компенсаторное усиление сигнала от кровотока по левому поперечному синусу.
Если после проведения МРТ или КТ-исследования диагноз остается неясным, возможно выполнение контрастной дигитальной субтракционной ангиографии, которая позволяет выявить не только тромбоз венозных синусов, но и редко встречающийся изолированный тромбоз мозговых вен. Также в ходе данного исследования возможно выявление расширенных и извитых вен, что является косвенным признаком тромбоза венозных синусов. Вместе с тем необходима тщательная оценка данных нейровизуализации для исключения ошибок в диагностике, к которым можно отнести, например, гипоплазию или врожденное отсутствие синуса.
Лечение
В основе развития общемозговой и очаговой неврологической симптоматики при тромбозе мозговых вен и венозных синусов лежат изменение ткани мозга и развитие внутричерепной гипертензии. Данное сочетание потенциально опасно и может быть связано с неблагоприятным исходом заболевания.
Следовательно, необходимо проведение комплексного лечения, включающего патогенетическую (реканализация венозных синусов) и симптоматическую терапию (коррекция интракраниальной гипертензии, противовоспалительное лечение).
Основной целью лечения при тромбозе мозговых вен и венозных синусов является восстановление их проходимости. Есть указания на успешное применение тромболизиса, но при этом значительно возрастает число геморрагических осложнений. В настоящее время препаратами выбора являются антикоагулянты, в частности, низкомолекулярные гепарины.
По данным различных исследований, применение прямых антикоагулянтов в остром периоде тромбоза мозговых вен и венозных синусов улучшает исход и уменьшает риск смерти и инвалидизации. По данным ISCVT, 80 больных из 624 с тромбозом мозговых вен и венозных синусов получали низкомолекулярные гепарины. 79% из этих больных выздоровели, у 8% отмечалась легкая симптоматика, у 5% наблюдались значительно выраженные неврологические нарушения, 8% больных умерли. Эти данные свидетельствуют об эффективности и безопасности низкомолекулярных гепаринов в остром периоде тромбоза мозговых вен и венозных синусов.
В случаях инфекционного тромбоза венозных синусов должна проводиться антибактериальная терапия с применением высоких доз антибиотиков широкого спектра действия, таких как цефалоспорины (цефтриаксон 2 г/сут в/в), меропенем, цефтазидин (6 г/сут в/в), ванкомицин (2 г/сут в/в).
Первичный очаг инфекции должен быть подвергнут ревизии, при необходимости следует применять хирургические методы. Осуществлять хирургическое лечение до назначения медикаментозной терапии нецелесообразно. В первую очередь нужно провести антибиотикотерапию. Решение вопроса о хирургическом вмешательстве на ухе или синусе возможно, когда достигнут контроль над течением инфекции. Единой точки зрения о целесообразности и безопасности антикоагулянтной терапии нет, хотя большинство авторов придерживаются тактики ведения таких пациентов с применением низкомолекулярных гепаринов.
По окончании острого периода тромбоза мозговых вен и венозных синусов рекомендуется назначение непрямых оральных антикоагулянтов (аценокумарол, варфарин) с поддержанием международного нормализованного отношения (МНО) в пределах 2-3. При этом прямые антикоагулянты применяются до тех пор, пока МНО не достигнет целевых значений.
В случае развития тромбоза мозговых вен и венозных синусов во время беременности назначения непрямых антикоагулянтов следует избегать ввиду их тератогенных свойств и возможности проникновения через плацентарный барьер. В таких случаях рекомендуется лечение прямыми антикоагулянтами.
В настоящее время нет исследований, четко регламентирующих длительность применения оральных антикоагулянтов. Согласно рекомендациям EFNS (2006), непрямые антикоагулянты должным применяться в течение 3 мес. при вторичном тромбозe мозговых вен и венозных синусов, развившемся при наличии так называемого транзиторного фактора риска, в течение 6-12 мес. у больных с идиопатическим тромбозом и при «малых» тромбофилических состояниях, таких как дефицит протеинов С и S, гетерозиготная мутация фактора Лейдена или мутации в гене протромбина (G20210A). Антикоагулянтная терапия в течение всей жизни рекомендуется больным с рецидивирующим тромбозом венозных синусов, а также при врожденных тромбофилических состояниях (гомозиготная мутация фактора Лейдена, дефицит антитромбина III).
Кроме базисной терапии должны проводиться мероприятия по профилактике таких осложнений, как судорожный синдром и интракраниальная гипертензия. Данные состояния требуют назначения антиконвульсантов, проведения ИВЛ в режиме гипервентиляции с положительным давлением на выдохе, введения осмотических диуретиков. Однако следует помнить, что чрезмерная дегидратация, в свою очередь, ухудшает реологические свойства крови, тем самым способствуя дальнейшему тромбообразованию.
Эффективность глюкокортикоидов при отеке мозга, возникшем при тромбозе мозговых вен и венозных синусов, не доказана. В ряде случаев, при тяжелых формах ТЦВС, осложнившихся дислокацией структур головного мозга, может быть рассмотрен вопрос о проведении декомпрессионной гемикраниотомии, являющейся жизнесберегающей операцией.
Заключение
В течение последних двух десятилетий улучшение информированности о церебральном венозном тромбозе и совершенствование методов нейровизуализации изменили оценку его заболеваемости. Тем не менее, несмотря на совершенствование знаний, реальная частота развития церебрального венозного тромбоза остается неизвестной.
Наиболее частым и нередко самым ранним симптомом тромбоза церебральных вен и синусов является головная боль. Диагностику заболевания существенно затрудняют отсутствие особенных характеристик этой боли и возможное отсутствие других неврологических проявлений. В связи с этим головная боль нередко является единственной жалобой пациентов с тромбозом церебральных венозных синусов. Ранняя диагностика взаимосвязи головной боли с тромбозом мозговых вен и венозных синусов очень важна для прогноза заболевания.
Из-за вариабельности клинических симптомов, часто подострого или медленного развития, заболевание поздно диагностируется или вообще остается нераспознанным. Современная терапевтическая тактика, применяемая в клинической практике, включает в себя использование антикоагулянтов для лечения тромбоза церебральных венозных синусов. Ранняя диагностика имеет решающее значение, т. к. использование антикоагулянтов может снизить риск фатального исхода и тяжелой инвалидности без дополнительного увеличения риска развития внутримозгового кровоизлияния.
В трех продемонстрированных выше случаях среди возможных причин на первое место, по-видимому, следует поставить повышение тромбогенного потенциала крови (высокий уровень антигена к фактору Виллебранда, гормональная терапия, гипергомоцистеинемия). Тромбофилическое состояние могло послужить пусковым механизмом для возникновения тромбоза венозных синусов. Таким образом, в данной ситуации основным направлением патогенетической терапии является назначение антикоагулянтов прямого действия с переходом на непрямые антикоагулянты и подержанием МНО в пределах 2-3.
Кроме того, показана важность тщательного сбора анамнеза, в частности, пристальное внимание к инфекционному процессу, черепно-мозговой травме, венозным тромбозам в анамнезе, приему лекарственных препаратов, способствующих возникновению гиперкоагуляционного состояния. Также подчеркивается важность физикального осмотра, при котором могут выявляться косвенные признаки нарушения венозного оттока по мозговым венам и венозным синусам (расширение лицевых вен в первом случае).
У двух больных при исследовании глазного дна были выявлены признаки нарушения венозного оттока и интракраниальной гипертензии: застойные, отечные, гиперемированные диски зрительных нервов, расширенные, полнокровные вены на глазном дне, отсутствие спонтанного венного пульса. Все эти симптомы, наряду с указанием на внезапные, интенсивные, диффузные, не купирующиеся анальгетиками головные боли должны дать повод клиницисту для исключения нарушения венозного мозгового кровообращения, что, в свою очередь, является залогом успешного лечения больных и вторичной профилактики данного вида патологии.
М.Ю. Максимова, Ю.И. Дубовицкая, В.В. Брюхов, М.В. Кротенкова
Тромбоз мозговых вен и синусов: причины, лечение, симптомы, признаки
Мозговые вены и венозные синусы с разной частотой являются зонами тромбозов:
- Поперечный синус: ок. 86%
- Верхний саггитальный синус: ок. 62%
- Прямой синус: ок. 18%
- Кортикальные вены: ок. 17%
- Внутренние мозговые вены: ок. 11%.
У большинства пациентов тромбозы образуются в нескольких синусах.
Примерно в 30% случаев речь идет об иди-опатических тромбозах мозговых вен/синусов. В качестве доказуемых причин или протромботических факторов риска можно назвать:
- Пероральные контрацептивы
- Беременность (прежде всего, последний триместр) и пери- или постпартальный период (частота 12/100000 родов)
- Тромбофильные нарушения свертываемости крови (например, лейденский фактор V, резистентность к активированному белку С, мутация протромбина, дефициты AT-III, белка С, белка S, антитела к кардиолипину, диссеминированная внутри-сосудистая коагулопатия)
- Гематологические причины (например, полицитемия, серповидно-клеточная анемия, тромбоцитарная анемия)
- Опухоли и паранеопластические нарушения свертываемости крови
- Коллагенозы, васкулиты
- (Местные) экстракраниальные инфекции (мастоидит, отит, синусит, парадантит, тонзиллит, инфекции в центральной области лица/в области глазницы), тромбозы кавернозного синуса (развиваются преимущественно при этмоидальном или сфеноидальном синусите)
- Генерализованные инфекции (сепсис, эндокардит, корь, цитомегаловирусная инфекция, паразитарные и грибковые инфекции)
- Внутричерепные инфекции: абсцесс мозга, менингит, эмпиема, энцефалит
- Редкие причины:
- внутричерепная гипотензия
- люмбальная пункция
- местные тромбозы после операции, черепно-мозговой травмы, при опухолях
- последствия установки ЦВК (прежде всего, катетера в яремную вену)
- лекарственные препараты (андрогены, препараты химиотерапии, кортикостероиды, наркотики)
- нарушения метаболизма (сахарный диабет, тиреотоксикоз, уремия)
- заболевания сердца (сердечная недостаточность, кардиомиопатия)
- заболевания органов пищеварения (цирроз печени, болезнь Крона, язвенный колит)
С учетом локализации и связанных с этим осложнений различают два патофизиологических механизма:
- Тромбозы церебральных вен (мостовых вен) с местными эффектами:
- отеки (цитотоксические отеки вызываются ишемиями с нарушением энергозависимых насосов клеточных мембран и внутриклеточным отеком; вазогенные отеки развиваются при нарушении гематоэнцефалического барьера и выходе плазмы крови в межклеточное пространство)
- венозные инфаркты
- петехиальные кровоизлияния
- Тромбозы венозных синусов с подъемом внутричерепного давления в результате нарушения венозного оттока и уменьшения резорбции ликвора
Асептический венозный тромбоз
Асептический тромбоз вызывает закупорку венозного синуса или мозговой вены.
К факторам риска венозного тромбоза относятся:
- прием оральных контрацептивов;
- гормональная терапия;
- курение;
- беременность;
- нарушение свертываемости крови;
- черепно-мозговая травма.
К осложнениям тромбоза венозного синуса и мозговой вены относятся эпилептические припадки и повышение внутричерепного давления.
Лечение заключается в адекватной антикоагулянтной терапии. В острой фазе показано применение гепарина под контролем частичного тромбопластинового времени (ЧТВ), которое должно составлять 80—130 с. Гепарин назначают сразу после установления диагноза. Уже после первого введения 3000—5000 ME следует ожидать увеличения ЧТВ в два раза по сравнению с исходным показателем (до 80—130 с). Адекватная доза гепарина для взрослых колеблется от 30 000 до 60 000 МЕ/сут. (80-1200 МЕ/ч, в некоторых случаях до 3000 МЕ/ч).
Применение гепарина показано и при геморрагическом инфаркте. Если больной ранее принимал аспирин для лечения головной боли, то при стабильной умеренно выраженной симптоматике в первые 3—4 дня после тромбоза гепарин не применяют (из-за повышенного риска кровотечения).
В последующем к гепарину с профилактической целью добавляют непрямые антикоагулянты варфарин или фенпрокумон (при этом протромбиновый индекс должен составлять 30%, а международное нормализованное отношение 2,5). Непрямые антикоагулянты назначают внутрь после стабилизации клинического состояния (обычно не ранее 10—12-го дня заболевания). Как только протромбиновый индекс достигнет 30%, гепарин можно отменить.
Длительность применения непрямых антикоагулянтов зависит от тяжести состояния в начальной стадии болезни и колеблется от 6 до 12 мес. Однако и после этого у 3% пациентов возникает рецидив.
В дополнение к антикоагулянтной терапии рекомендуется применение антиконвульсантов. С профилактической целью назначают фенитоин. Если у пациента развился эпилептический припадок, дозу фенитоина увеличивают (750 мг внутривенно каждые 4—6 ч).
При наличии признаков внутричерепной гипертензии проводят меры по снижению внутричерепного давления: придают изголовью кровати возвышенное положение, проводят ИВЛ в режиме гипервентиляции (PCO2 28—32), назначают маннитол (125 мл 20% раствора вводят внутривенно каждые 4—8 ч) под контролем осмолярности плазмы (320 мосмоль), трисбуфер и, при необходимости, тиопенталовый наркоз. При вторичной гидроцефалии, вызванной нарушением резорбции ЦСЖ, показано наружное дренирование желудочков.
Для купирования болевого синдрома рекомендуется применение наркотических анальгетиков.
Экспериментальными методами лечения являются фибиринолитическая терапия и тромбэктомия, которые до сих пор применяются лишь в единичных случаях.
От назначения антиагрегантов, реологических растворов и кортикостероидов следует отказаться.
Септический венозный тромбоз
Наиболее частой причиной является воспаление основной пазухи. Тромбоз поперечного синуса развивается вследствие мастоидита или среднего отита, а тромбоз верхнего сагиттального синуса обычно является осложнением менингита.
Септический венозный тромбоз возникает как осложнение гнойного воспалительного процесса в ЛОР-органах или гнойного менингита.
Патогенез: воспаление основной пазухи, мастоидит, средний отит, менингит.
Симптомы и признаки: та же, что при асептическом тромбозе, за исключением более острого развития и наличия признаков бактериальной инфекции, таких как лихорадка, нейтрофильный плеоцитоз в ЦСЖ. К типичным проявлениям септического тромбоза пещеристого синуса относятся хемоз, экзофтальм и нарушение функции II, III, IV и V черепных нервов.
Диагностика: почти не отличается от диагностики при асептическом тромбозе, но включает выявление причин воспаления, для чего назначаются консультация оториноларинголога, КТ или МРТ придаточных пазух носа и сосцевидного отростка, при необходимости — посев крови на культуры и исследования ЦСЖ.
Лечение септического венозного тромбоза заключается в массивной антибактериальной терапии и санации очага инфекции. Эффективность гепарина не доказана. Антибактериальная терапия после определение антибиограммы, до этого применяют антибиотики с широким спектром действия (например, цефтаксим [клафоран]), хирургическая санация очага; лечение осложнений и эпилептических припадков. Антикоагулянтную терапию проводят, как и при асептическом тромбозе.
Симптомы и признаки тромбоза мозговых вен и синусов
Клиническая картина может быть очень многообразной и вариабельной относительно динамики, длительности, интенсивности и симптомов:
- Головные боли (90% пациентов) —умеренные до сильных, часто подостро возникающие и преимущественно стойкие, у пожилых пациентов головные боли часто не так сильно выражены (→ на фоне атрофии мозга повышение внутричерепного давления проявляется позже), отсюда чаще психиатрические отклонения
- Тошнота/рвота
- Иногда ригидность затылочных мышц
- Нарушения зрения (отек сосков на фоне повышения внутричерепного давления)
- Неврологические выпадения функций (до 15% пациентов) в зависимости от локализации тромбоза и застойных отеков, кровоизлияний, инфарктов
- Приступы судорог (до 40% пациентов)
- Психиатрические симптомы (например, спутанность сознания, дезориентация), нарушения сознания (преимущественно у пожилых пациентов)
- При тромбозе внутренних мозговых вен с биталамическими очагами: нарушения сознания, бредовые синдромы, амнезия
- При сдавлении ствола мозга: нарушение сознания до комы и синдромов вклинения (например, вегетативные кризы, разгибательные судороги, анизокория)
- При инфекционных тромбозах: головные боли + лихорадка
- Тромбоз кавернозного синуса: головные боли + лихорадка + «глазные симптомы»
(периорбитальные отеки, проптоз, нарушения движений глаз, болезненная офтальмоплегия) - Картина псевдоопухоли мозга (= изолированное повышение внутричерепного давления, клинически: головные боли, нарушение зрения) в сочетании примерно у трети пациентов с тромбозом синусов/мозговых вен.
Диагностика тромбоза мозговых вен и синусов
Диагноз тромбоза мозговых вен/синусов устанавливается на основании клинической картины и результатов визуализации головного мозга. Методы лабораторной диагностики являются лишь дополнением (D-димеры) или служат для исследования причин заболевания.
Визуализация головного мозга
- КТ головы + КТ-ангиография вен (строгие показания у детей, пациентов с почечной недостаточностью и беременных женщин)
- МРТ-головы + MP-ангиография вен.
Катетерная ангиография (ЦСА) требуется лишь в редких случаях (например, при изолированном тромбозе кортикальных вен).
Атипичные кровоизлияния или билатеральные кровоизлияния (прежде всего, «центральные», например биталамические) и инфаркты, не относящиеся к бассейну сосуда, должны навести на мысль о тромбозе синусов/ мозговых вен и, следовательно, необходимости своевременного исследования сосудов.
Лабораторная диагностика
- Картина крови (лейкоцитоз, тромбоцитоз?)
- Увеличение уровня С-реактивного белка?
- D-димер: повышенный уровень D-димера (> 500 мкг/л) с высокой чувствительностью, но с более низкой специфичностью ассоциируется с тромбозом (установлено, прежде всего, при тромбозах глубоких вен таза и нижних конечностей). Низкие показатели (
Отрицательный результат теста на D-димер не исключает наличия тромбоза синусов/мозговых вен (10-20% ложноотрицательных результатов).
Дифференциальная диагностика
Тромбозы синусов/мозговых вен дифференцируют со следующими заболеваниями:
- Атипичные кровоизлияния, вызванные другими причинами, например опухолями, сосудистыми мальформациями, амилоидной ангиопатией, лекарственными препаратами (для исключения лучше всего провести МРТ головы + контрастирование для визуализации сосудов)
- Артериальный инфаркт мозга: при церебральной ишемии поражается, как правило, бассейн определенного сосуда, карты коэффициента диффузии (ADC) нормализуются только через 7-10 дней, цефалгия обычно отсутствует.
Осложнения тромбоза синусов/мозговых вен
- Отек мозга и повышение внутричерепного давления
- Кровоизлияния в паренхиму
- Вторичная ишемия («венозные инфаркты»)
Лечение тромбоза мозговых вен и синусов
Общие терапевтические мероприятия
Они соответствуют мероприятиям, проводимым при церебральной ишемии или кровоизлиянии, при этом их интенсивность должна зависеть от тяжести клинической картины.
Специальные терапевтические мероприятия
- Терапия инфекций: в случае септического тромбоза следует стремиться к своевременной санации очага инфекции (например, синусита мастоидита), включая антибиотическую терапию.
- После эпилептического припадка следует начать противосудорожную терапию.
- Внутривенная гепаринизация с целью достижения двукратного увеличения парциального тромбопластинового времени по сравнению с исходным параметром (как правило, 60-80 с) в течение 10-14 дней. Наличие застойных кровоизлияний само по себе не является противопоказанием для гепаринизации, поскольку серьезные геморрагические осложнения наблюдаются менее часто.
- В случае тяжелого течения рассматривается возможность интервенционной терапии («терапия последней возможности») с применением эндоваскулярного тромболизиса и/или механического разрушения тромба либо ретракции (но эта экспериментальная терапия проводится в специализированных центрах).
- При объемных кровоизлияниях или значительном отеке мозга положительное воздействие в смысле декомпрессии оказывает краниэктомия.
В качестве вторичной профилактики в стандартах DGN рекомендуется пероральная антикоагуляция в течение 3-12 месяцев до достижения MHO от 2 до 3.
Терапевтические рекомендации не учитывают ни этиологию тромбоза (например,
25% неясной этиологии), ни тяжесть клинической картины (например, остаточные симптомы).
Рекомендация к проведению терапии недостаточно обоснована исследованиями.
При наличии протромботического основного заболевания (например, тромбофилии) или рецидивирующих тромбозов рекомендуется длительная антикоагуляция, при этом, ввиду отсутствия достоверных научных данных, нельзя сделать вывод о продолжительности такой терапии.
Прогноз тромбоза мозговых вен и синусов
У 80% пациентов тромбоз мозговых вен/ синусов протекает без остаточных явлений или же они незначительные. Около 10% больных умирают или получают тяжелую инвалидность. Прогностическими факторами плохого исхода являются: пожилой возраст, кома, психические отклонения, кровоизлияния при госпитализации, тромбоз глубоких мозговых вен, инфекции ЦНС и злокачественное заболевание.
Источники: http://www.medicinform.net/nevro/nevro_pop55.htm, http://www.ambu03.ru/diagnostika-tromboza-mozgovyx-ven-i-venoznyx-sinusov/, http://www.sweli.ru/zdorove/meditsina/nevrologiya/tromboz-mozgovykh-ven-i-sinusov-prichiny-lechenie-simptomy-priznaki.html