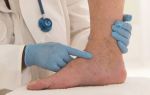
Тромбоз в стадии реканализации бпв
Для чего нужна реканализация тромба
Содержание
Реканализация тромба (его ликвидация) может быть естественной и искусственной, вызванной применением медикаментозных средств либо хирургическим вмешательством. По своему характеру она обратна так называемой канализации, при которой сгусток «обживается» в сосуде и начинает обрастать соединительной тканью, в которой образуются полости, развивающиеся в новые сосуды. Таким образом организм пытается создать «обходные пути» и восстановить нарушенное кровообращение хотя бы частично. Но канализация дает возможность тромбу укрепить свои позиции, и растворение усложняется.
Причины образования тромбов

Способность крови к свертыванию – выработавшееся в процессе эволюции важнейшее качество, предотвращающее кровопотери в случае небольших травм. Сгущаясь, кровь образует своеобразные пробки, перекрывающие поврежденные сосуды и таким образом останавливающие кровотечение. Если человек здоров и его сосудистая система в порядке, то по мере того, как в них отпадает надобность, они «самоликвидируются» – рассасываются под воздействием механизма фибринолиза. Но при возникновении различных патологий процессы тромбирования активизируются, а самоликвидация затрудняется, и защитный фактор приобретает прямо противоположное значение.
Причин может быть несколько:
- изменение структуры сосудистой стенки (истончение, хрупкость);
- чрезмерная густота крови;
- нарушение нормальной скорости кровотока.
Когда образование сгустка происходит вследствие атеросклеротических явлений, слипающиеся эритроциты, из которых состоит его «тело», оседают на поверхности холестериновых бляшек, появляющихся в кровяном русле. Иногда стенки артерий настолько истончаются, что биологическая субстанция начинает просачиваться сквозь них, и организм, стремясь устранить кровотечение, усиливает тромбирование.
Застойным явлениям кровотока способствует малоподвижный образ жизни, работа, требующая длительных статичных поз (сидячих и стоячих), а также вредные привычки: курение, неправильное питание, злоупотребление кофе.
Кроме того, причиной тромбирования могут стать:
- Токсикологическое и химическое отравление.
- Хирургическая операция – возникающие при этом кровопотери организм стремится устранить, увеличивая образование «заплаток».
- Варикозное расширение вен.
Во всех этих случаях необходимо постоянное наблюдение специалиста и диагностирование состояния сосудистой системы. Последствия возможных осложнений ситуации в виде тромбоэмболии при отсутствии своевременной диагностики и медицинской помощи крайне трагичны, вплоть до летального исхода.
Методы диагностики

Использование современной аппаратуры позволяет диагностировать практически все виды сосудистых патологий с большой степенью точности.
Способы реканализации и показания к ней

Удаления тромба из сосуда можно добиться двумя путями: медикаментозной терапией и хирургическим вмешательством.
Терапевтическое лечение включает как местные средства (мази, гели), так и пероральные (таблетки, капсулы), а также инъекционные формы.
Все эти средства вводятся внутривенно. Однако они имеют множественные побочные эффекты и противопоказания, поэтому могут использоваться не во всех случаях, и лечить больных с применением вышеперечисленных препаратов возможно только под строгим контролем специалиста.
Если после применения таких методик проблема не исчезает, врачи применяют тромбэктомию – хирургическое удаление сгустка.
Оперативная ликвидация проводится методом малоинвазивной эндоскопической хирургии под местной анестезией, когда через небольшой разрез в сосуд вводится специальный катетер и под визуальным контролем хирурга, наблюдающего за ним на экране монитора, подводится к месту расположения тромба, который захватывается и извлекается из сосуда вместе с катетером. Операция требует от врача большого опыта, аккуратности и точности в движениях.
Однако, поскольку оперативное вмешательство сопряжено с высокой степенью риска, оно применяется лишь в тех случаях, когда консервативное лечение не дает заметных положительных результатов и ситуация представляет прямую угрозу для жизни человека. В период подготовки к операции антикоагулянты исключаются из назначений, так как их применение может спровоцировать кровотечение.
Тромбоз представляет собой хроническое заболевание, и исключить повторное образование сгустков невозможно. Поэтому, независимо от того, прошла ли реканализация терапевтическим или хирургическим путем, перенесшие ее пациенты в дальнейшем находятся под постоянным наблюдением специалистов. Они должны систематически принимать медикаменты, снижающие вязкость внутрисосудистой жидкости, сдавать анализы крови и подвергаться обследованию сосудистой системы, дабы вовремя предотвратить возможные рецидивы.
Реканализация глубоких вен нижних конечностей как показатель эффективности лечения острого венозного тромбоза
Кузнецов М.Р. 1 , Сапелкин С.В. 2 , Болдин Б.В. 3 , Леонтьев С.Г. 1 , Несходимов Л.А. 3
1) Кафедра факультетской хирургии, урологии, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова,
2) Институт хирургии им. А.В. Вишневского Минздрава РФ,
3) Кафедра факультетской хирургии №2, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Москва, Россия
Проанализированы результаты обследования и лечения 102 больных с илиофеморальным венозным тромбозом. В процессе лечения при проведении ультразвукового дуплексного сканирования определяли локализацию проксимальной границы тромботических масс, время появления первых признаков реканализации, ее степень на различных уровнях глубокой венозной системы, изменение скорости венозного кровотока в глубоких венах нижних конечностей. Динамику клинических симптомов оценивали по визуально-аналоговой шкале. Клиническое и инструментальное обследование выполнялось через 10 суток, 1, 3, 6 и 12 месяцев от начала лечения. Больные были разделены на 3 группы. В 1 группу вошли 38 больных, которым проводилась терапия низкомолекулярным гепарином (эноксапарин) с последующим переходом на непрямые антикоагулянты (варфарин) в сочетании с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки). Во 2 группу были включены 33 пациента, получавшие Ривароксабан (Ксарелто) по 15 мг два раза в сутки в течение 3 недель, далее по 20 мг один раз в сутки. Больные 3 группы (31 пациент) также получали Ривароксабан (Ксарелто) по описанной выше стандартной схеме, но в комбинации с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки).
Исследование показало, что назначение больным с первого дня заболевания Ривароксабана (Ксарелто) позволило значительно улучшить и ускорить процессы восстановления проходимости глубоких вен нижних конечностей по сравнению с пациентами, получавшими антагонисты витамина К (варфарин). У больных, принимающих ривароксабан (ксарелто), не выявлено ни одного случая остаточных тромботических окклюзий магистральных вен, а реканализация у трех четвертей пациентов была расценена как хорошая и еще одной четверти – как средней степени. В группе варфарина у 13% больных сохранялась окклюзия в подвздошных венах, а хорошая реканализация наблюдалась только у половины больных. Добавление к антикоагулянтам с первого дня лечения венотоников (оригинального высокоочищенного диосмина) продемонстрировало безопасность этой схемы лечения (ни у одного больного не было выявлено клинически значимых геморрагических осложнений) и ее большую эффективность по сравнению с монотерапией Ривароксабаном (Ксарелто). Комбинация диосмина с Ривароксабаном (Ксарелто) была эффективней, чем сочетание Диосмина и Варфарина.
КЛЮЧЕВЫЕ СЛОВА: острый венозный тромбоз, посттромботическая болезнь, хроническая венозная недостаточность, антикоагулянты, венотоники, ривароксабан (ксарелто), варфарин, диосмин.
Посттромбофлебитическая болезнь (ПТФБ) – одна из наиболее тяжелых форм хронической венозной недостаточности (ХВН), достаточно часто приводящая к развитию трофических расстройств, вплоть до плохо поддающихся лечению трофических язв [1]. Наиболее тяжело протекает ПТФБ после перенесенного илиофеморального флеботромбоза (ИФФТ) [2]. Связано это с недостаточной реканализацией и остаточными окклюзиями на всем протяжении пораженных глубоких вен нижних конечностей, особенно на проксимальном уровне (подвздошные, бедренная вены) [3]. Как правило, процессы реканализации наиболее активно происходят в течение первых 6-12 месяцев после перенесенного острого венозного тромбоза, после чего динамика морфологических изменений в глубоких венах уже не становится столь значимой [4]. Как правило, при сформированной ПТФБ наиболее часто проводят консервативную терапию, несмотря на наличие остаточных участков окклюзий магистральных вен, поскольку хирургические реконструктивные операции имеют плохие результаты как в ближайшем, так и в отдаленном послеоперационном периоде, и могут усугубить явления ХВН [5]. Эндоваскулярные методы лечения пока имеют ограниченное применение в связи с техническими сложностями и отсутствием должного количества наблюдений в отдаленном периоде [6]. В связи с этим возникает потребность адекватного лечения острого венозного тромбоза, позволяющего добиться более полной и быстрой реканализации глубоких вен нижних конечностей [7-9]. При этом высказываются мнения о возможности сочетанного применения антикоагулянтов и венотоников [10].
Цель исследования: оценить эффективность методов консервативного лечения острого венозного тромбоза глубоких вен нижних конечностей c позиций предотвращения или более легкого течения ПТФБ.
Материалы и методы
Проанализированы результаты обследования и лечения 102 больных с ИФФТ. У всех пациентов проксимальный уровень тромба находился выше паховой связки (наружная или общая подвздошные вены). Больные, которым проводилась хирургическая профилактика тромбоэмболии легочной артерии, в настоящее исследование не включались. В процессе лечения при проведении ультразвукового дуплексного сканирования определяли локализацию проксимальной границы тромботических масс, время появления первых признаков реканализации, ее степень на различных уровнях глубокой венозной системы, изменение скорости венозного кровотока в глубоких венах нижних конечностей. Степень реканализации оценивали по методике, разработанной в нашей клинке и внедренной в практическое здравоохранение [11]: 1 – слабая (при компрессии ультразвуковым датчиком сжимается лишь небольшая часть просвета вены, не более 30%); 2 – средняя (при компрессии сжимается около 50% просвета вены); 3 – хорошая (сжимается более 70% просвета вены). Степень выраженности клинических симптомов (тяжесть в ногах, отеки, парестезии) оценивали в динамике по визуально-аналоговой шкале. Наблюдение за всеми больными проводилось в течение одного года. Клиническое и инструментальное обследование выполнялось через 10 суток, 1, 3, 6 и 12 месяцев от начала лечения.
Больные были разделены на 3 группы, сопоставимые по полу, возрасту, сопутствующей патологии и локализации поражения. В 1 группу вошли 38 больных, которым проводилась терапия низкомолекулярным гепарином (эноксапарин) с последующим переходом на непрямые антикоагулянты (варфарин) в сочетании с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки). Во 2 группу были включены 33 пациента, получавшие ривароксабан по 15 мг два раза в сутки в течение 3 недель, далее по 20 мг один раз в сутки. Больные 3 группы (31 пациент) также получали ривароксабан по описанной выше стандартной схеме, но в комбинации с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки). Венотоники, как и антикоагулянты, больные получали с первого дня лечения на протяжении 12 месяцев. Кроме этого, все пациенты носили на протяжении всего срока наблюдения эластический компрессионный трикотаж 2 класса компрессии.
Статистический анализ результатов проводился с использованием непараметрических методов: при сравнении независимых групп применялся U-критерий Манна-Уитни, при сравнении связанных групп (анализ динамики в процессе лечения) – критерий Вилкоксона.
Ни у одного больного во всех трех группах на протяжении всего срока наблюдения (12 месяцев) не было случаев клинически значимых геморрагических осложнений. В то же время у всех пациентов первые признаки реканализации были отмечены на 10 сутки в венах голени, а у ряда больных – и в подколенной вене; при этом статистически значимых различий между группами выявлено не было. В дальнейшем через 1 месяц после начала лечения определялась реканализация и более проксимальных сегментов вен, степень которой в группах различалась. В данной статье мы приводим динамику степени реканализации подвздошного сегмента, поскольку восстановление проходимости в нем происходит в самую последнюю очередь и, в целом, определяет венозную гемодинамику после перенесенного острого тромбоза [4].
Как видно из представленных в табл. 1 данных, через 1 месяц после начала лечения ни у одного больного еще не было признаков хорошей реканализации подвздошных вен, при этом полное ее отсутствие определялось в 1 группе у 31,6% больных, во 2 группе – у 27,3%, в 3 группе – у 19,4%. Доля больных со слабой и средней степенью реканализации на этом этапе исследования в разных группах статистически значимо не различалась. Различие начинало определяться спустя 3 месяца лечения. Так, у больных 1 группы в 13,2% случаев сохранялась окклюзия проксимального сегмента, в то время как у всех пациентов 2 и 3 групп определялись в той или иной степени признаки восстановления проходимости подвздошных вен. Еще большее различие отмечалось на более поздних этапах наблюдения – через 6 и 12 месяцев лечения. Так, у больных 1 группы сохранялась окклюзия подвздошного сегмента в 13,2% случаев и через 6, и через 12 месяцев наблюдения. Хорошая же реканализация через 6 месяцев наступила у 44,7% пациентов 1 группы, у 63,6% больных 2 группы и у 80,7% пациентов 3 группы. Через 12 месяцев хорошая реканализация наблюдалась у 50% больных 1 группы, 75,8% больных 2 группы и подавляющего большинства (93,6% пациентов) 3 группы. Важно отметить, что у пациентов 2 и 3 групп через 6 и 12 месяцев наблюдения не было выявлено не только случаев окклюзии подвздошного сегмента, но и слабой реканализации: в единичных случаях наблюдалась средняя степень реканализации и в большинстве – хорошая. Обращало также на себя внимание то, что сформировавшаяся к трем месяцам наблюдения окклюзия вены у больных 1 группы в дальнейшем не претерпевала каких-либо изменений, в то время как начавшаяся реканализация постепенно прогрессировала. Было отмечено, что более ранние признаки реканализации способствовали более полному и быстрому процессу восстановления проходимости магистрального венозного русла, что наблюдалось преимущественно у пациентов 2 и 3 групп, в то время как у больных 3 группы к концу периода наблюдения в подавляющем большинстве случаев были выявлены наиболее выраженные положительные результаты лечения. В связи с этим становится очевидным, что для более полного восстановления проходимости магистральных вен нижних конечностей после перенесенного ИФФТ требуется более раннее назначение адекватной антикоагулянтной терапии, одним из вариантов которой может быть ривароксабан. Добавление же к терапии с первых суток лечения оригинального высокоочищенного диосмина способствует более быстрому и полному наступлению клинического эффекта.
Таблица 1. Степень реканализации подвздошных вен
при лечении острого илиофеморального тромбоза.
Реканализация: восстановление после тромбоэмболии
Реканализация тромба — процесс восстановления проходимости тромбированной артерии, вены. Реканализация сосуда может идти путем лизирования тромба или организации его с последующей васкуляризацией (образованием новых сосудов). Иногда для восстановления пропускной функции требуется медикаментозное или хирургическое лечение.
Естественная реканализация
Тромбообразование — естественный процесс при повреждении сосуда для предотвращения кровотечения, опасного для жизни. Однако сам тромб может нести смертельную угрозу в случае его отрыва и эмболизации крупного сосуда (сердца, легочного ствола, мозга). В здоровом организме система гемостаза (кровесвертывающие факторы) уравновешивается системой фибринолиза.
Тромб залатывает поврежденный сосуд, восстанавливается соединительная ткань. Затем действует система фибринолиза. Под воздействием фибринолитической системы тромб лизируется (растворяется), восстанавливается проходимость.
Иногда тромб организуется, т. е. обрастает соединительной тканью, в которой появляются полости мелкого диаметра, становящиеся в дальнейшем сосудами. Этот процесс называется канализацией тромба.

Медикаментозная реканализация сосудов
Когда происходит тромбоз коронарных артерий, главных артерий мозга, или легочной артерии, пациенту необходима врачебная помощь, т. к. возможна смерть. Миокард и мозг — наиболее чувствительные к недостатку кровообращения органы. Мозг выдерживает гипоксию в течение лишь 5-7 минут. Опасна также тромбоэмболия легочной артерии, бедренной артерии, чревного ствола, брыжеечных артерий. Обструкция тромбом может приводить к гангренозным процессам в органе.
В таких случаях врачи применяют фибринолитические препараты и антикоагулянты для реканализации. Фибринолитики (Стрептокиназа, Алтеплаза, Урокиназа) вводят внутривенно. Прямые антикоагулянты вводят как внутривенно, так и подкожно.
Для расширения артерий мозга и налаживания кровообращения назначаются Циннаризин, Кавинтон и т. д.
При ишемической болезни сердца для расширения коронарных артерий применяют органические нитраты и донаторы окиси азота (Нитроглицерин, Нитропруссид натрия), блокаторы кальциевых каналов (Нифедипин, Амлопидин, Верапамил).
При тромбозе вен для ускорения их реканализации применяют:
- Ангиопротекторы.
- Антиагреганты.
- Антикоагулянты.
Ангиопротекторы затормаживают дальнейшее развитие варикозной болезни, снижают выраженность посттромбофлебитического синдрома, проявляющегося в повышении проницаемости капилляров и в возникновении отеков, трофических язв. К ангиопротекторам относят Детралекс, Гинкго билоба, Эскузан.
Сулодексид (внутривенно и в капсулах), Эноксапарин, другие низкомолекулярные гепарины — прямые антикоагулянты, применяются под контролем АЧТВ. Лечение непрямыми антикоагулянтами (Варфарин) проводится под контролем МНО, препятствует синтезу в печени факторов свертывания крови.
Антиагреганты предотвращают образование новых тромбов, мешая агрегации тромбоцитов. К антиагрегантам относят Аспирин, Клопидогрел и др.
Оперативная реканализация сосуда
Для реканализации артерий и вен иногда применяют хирургическое вмешательство. Тромб удаляется из сосуда. Если удаление тромба невозможно, то выполняют наложение шунта — обходного кровеносного пути. Материалом для шунта служат собственные вены, взятые для пластики, либо синтетические материалы.
Также в сосудистой хирургии применяется стентирование. Стент применяется для восстановления проходимости сосуда и расширения его просвета.
Диагностика сосудов
Состояние сосудов и степень реканализации показывает дуплексное сканирование, которое совмещает достоинства ультразвукового исследования и допплерографии. Это неинвазивный метод, помогающий определить скорость кровотока и анатомические недостатки артерий и вен (наличие бляшек, петрификатов, тромбов, реканализации сосудов).
Для оценки реологических свойств крови пациент сдает коагулограмму, которая оценивает основные показатели гемостаза: протромбин, фибриноген, протромбиновое и тромбиновое время. Под контролем этих показателей ведется терапия прямыми и непрямыми антикоагулянтами.
Реканализация тромба предусмотрена природой, но иногда для этого может потребоваться врачебная помощь с медикаментозными и хирургическими методами.
Источники: http://varicozinfo.ru/tromby/rekanalizaciya-tromba.html, http://www.angiologia.ru/journals/angiolsurgery/2016/3/11.php, http://asosudy.ru/sosudy/rekanalizaciya-vosstanovlenie-posle-tromboembolii