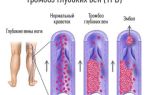
Тромбоз вен в послеоперационном периоде
Послеоперационные тромбозы глубоких вен нижних конечностей. Диагностическое значение ультразвукового сканирования
Для цитирования: Кириенко А.И., Цициашвили М.Ш., Агафонов В.Ф. Послеоперационные тромбозы глубоких вен нижних конечностей. Диагностическое значение ультразвукового сканирования // РМЖ. 2002. №8. С. 385
РГМУ, клинические больницы № 1 им. Н.И. Пирогова и № 57, Москва

О стрые тромбозы системы нижней полой вены – опасное заболевание, угрожающее развитием тромбоэмболии легочной артерии (ТЭЛА), летальность при которой достигает 30% [1]. Среди этиологических факторов возникновения этого тяжелого осложнения важное место занимают послеоперационные венозные тромбозы, предотвращение которых устраняет не только опасность ТЭЛА, но и хроническую венозную недостаточность в отдаленном периоде. Как часто тромбоз осложняет течение послеоперационного периода? Насколько реальна эта опасность? От ответа на эти вопросы зависит отношение хирургов к проблеме послеоперационных венозных тромбоэмболических осложнений и их активность в проведении необходимых профилактических мероприятий.
Сведения о частоте послеоперационных тромбозов весьма противоречивы [3, 4]. Если основываться только на клинических данных, то она представляется незначительной. Вместе с тем для тромбоза глубоких вен нижних конечностей, возникающего после различных хирургических вмешательств, характерно бессимптомное течение. Иногда первым и единственным проявлением такого тромбоза может быть смертельная ТЭЛА. Данное обстоятельство объясняет чрезвычайно высокий процент недиагностируемой при жизни массивной эмболии (до 50% и более).
При использовании теста с меченым фибриногеном после операции венозный тромбоз в группах высокого риска обнаруживают в 66% случаев после онкологических операций и до 90% после ортопедических вмешательств [2]. Большая часть послеоперационных тромбозов локализуется в глубоких венах голени. Наиболее информативен при такой локализации тромбоза тест с меченым I 125 фибриногеном [5]. Он позволяет выявлять даже небольшие формирующиеся тромбы в клапанных синусах. В то же время подобный тромбоз сам по себе не представляет серьезной угрозы для жизни и здоровья больных. Он становится опасным лишь при распространенных формах тромботического процесса, которые могут быть выявлены с помощью флебографии и ультразвукового дуплексного сканирования.
Проведение рентгеноконтрастного исследования в ближайшем послеоперационном периоде у пациентов без какой–либо клинической симптоматики не оправдано из–за инвазивного его характера и возможных осложнений. Клинически значимые венозные тромбозы в настоящее время могут успешно выявляться с помощью ультразвукового дуплексного ангиосканирования [2]. Возможность раннего обнаружения эмболоопасных венозных тромбозов с использованием неинвазивного ультразвукового метода побудила нас провести данное исследование с тем, чтобы оценить их частоту в ближайшем послеоперационном периоде.
Цель исследования: изучение частоты возникновения бессимптомных клинически значимых острых тромбозов в системе нижней полой вены у больных с умеренной и высокой степенями риска тромбообразования, перенесших оперативные вмешательства на органах брюшной полости и малого таза.
Материалы и методы. На базе хирургических стационаров ГКБ № 1 им. Н.И. Пирогова и ГКБ № 57 г. Москвы обследованы 45 больных, перенесших плановые (21) и экстренные (24) операции на органах брюшной полости и малого таза. Средний возраст их составил 54 года (от 23 до 74 лет).
Критериями отбора пациентов для исследования считали умеренную и высокую степень риска развития венозных тромбоэмболических осложнений по схеме, рекомендованной совещанием российских экспертов (табл. 1).
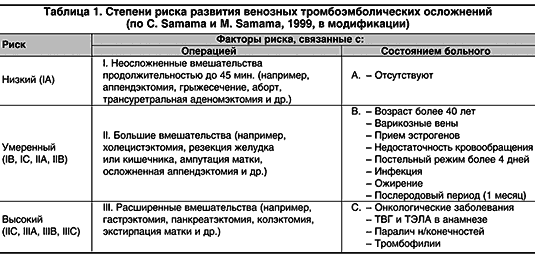
Из 45 больных, включенных в исследование, 24 имели умеренную степень риска и 20 – высокую: 24 пациента отнесены ко IIВ группе, 15 – IIIВ, по 2 пациента – к IIIА и IIIС и 1 – IIС.
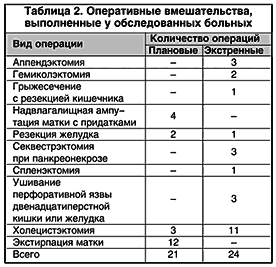
Характер и объем выполненных оперативных вмешательств у данного контингента представлены в таблице 2.
Всем больным до операции и на 8–10 дни после нее выполнено ультразвуковое ангиосканирование с цветовым допплеровским картированием. Исследования проводили ультразвуковыми аппаратами «ACUSON 128/XP10» (США) и «LOGIQ 500» (США), снабженными мультичастотными датчиками 4,0 МГц, 5,0 МГц, 7,0 МГц и 10,0 МГц и опцией цветного допплеровского картирования. Подобные датчики со столь высокой частотой эхосигнала позволяют достаточно подробно исследовать как глубокую, так и поверхностную венозные системы нижних конечностей и максимально достоверно оценить характер кровотока.
Обследованные пациенты получали неспецифические меры профилактики венозного тромбоза (эластическая компрессия нижних конечностей, адекватная гидратация, ранняя активизация). Профилактическое введение гепарина данному контингенту больных не проводилось.
Результаты. Проведенные исследования позволили выявить 5 (11,1%) случаев возникновения острого тромбоза глубоких вен нижних конечностей у больных, перенесших холецистэктомию (4) и резекцию тонкого кишечника при ущемленной грыже (1). Из них 3 – тромбоз вен голени, 1 – подколенной и 1 – поверхностной бедренной вен. Только у одного из оперированных пациентов были жалобы на боли в пораженной конечности. Все эти больные находились в преклонном возрасте (от 65 до 70 лет), имели сопутствующую патологию (ишемическую болезнь сердца, гипертоническую болезнь и язвенную болезнь желудка и 12–перстной кишки). Трое из них были отнесены к группе умеренного риска, двое – высокого. По экстренным показаниям были оперированы 4 больных, 1 – в плановом порядке. Все оперативные вмешательства выполнялись под эндотрахеальным наркозом. Средняя продолжительность операции составила 125 мин.
Наши данные показали, что у 11% оперированных больных с умеренным и высоким риском развития послеоперационных тромбоэмболических осложнений возникают клинически значимые тромбозы глубоких вен нижних конечностей, причем протекают они в большинстве случаев бессимптомно.
Таким образом, на сегодняшний день ультразвуковое ангиосканирование является наиболее приемлемым по точности и достоверности методом диагностики острых венозных тромбозов, в большинстве случаев успешно конкурирующим с другими методами выявления венозных поражений. Простота, неинвазивность и возможность многократного применения, даже в тяжелом состоянии пациента, создают реальные условия для широкого использования этого метода с целью выявления острых флеботромбозов при обследовании послеоперационных больных.
Результаты нашего исследования свидетельствуют, что для своевременного выявления бессимптомных острых венозных тромбозов в системе нижней полой вены динамическое дуплексное сканирование в раннем послеоперационном периоде принципиально показано всем больным с умеренной и высокой степенями риска венозных тромбоэмболических осложнений.
С другой стороны, факт обнаружения у каждого десятого такого пациента, находящегося в общехирургическом стационаре, достаточно распространенных тромбозов в системе нижней полой вены указывает на реально существующую опасность. Предпринимаемые у них неспецифические меры профилактики оказываются неэффективными. Полученные данные со всей очевидностью свидетельствуют о необходимости использования в таких ситуациях антикоагулянтных средств. Наш опыт показывает целесообразность назначения низкомолекулярного гепарина. Профилактическое применение эноксапарина позволяет снизить частоту послеоперационного венозного тромбоза в 4 раза по сравнению с группой без антикоагулянтной профилактики и в 2 раза по сравнению с больными, получавшими нефракционированный гепарин.
1. Савельев В.С. Послеоперационные венозные тромбоэмболические осложнения: фатальная неизбежность или контролируемая опасность? Хирургия 1999, № 6, с. 60–63.
2. Савельев В.С. Флебология. Руководство для врачей. М., «Медицина», 2001, 660 стр.
3. Baker W.F.Jr, Burn P.R., Blunt D.M., et al. The radiological investigation of suspected lower limb deep vein thrombosis. Clin Radiol, 1997 Aug, 52:8, 625–8.
4. Barnes R.W., Wu K.K., Hoak J.C. Fallability of the clinical diagnosis of venous thrombosis. JAMA 1975;234:605.
5. Franc C., Kakkar V.V., Clarke M.B. The detection of venous thrombosis in the legs using I–125 labeled fibrinogen. – «Brit. J. Surg.», 1968, v. 55, N 10, p. 742–747.
Введение Прогресс цивилизации вообще и медицины в частности привел к увеличению продолжите.
Тромбофлебит нижних конечностей: показания, противопоказания к операции
Образ жизни современного человека, сопряженный с длительными статическими нагрузками, малоподвижностью, ожирением, приводит к увеличению заболеваний, связанных с патологическим расширением вен в нижних конечностях.
Каждая третья женщина, каждый десятый мужчина в мире страдает от варикозного расширения и как следствие этого возникают избыток давления на сосудистые стенки, предпосылки для рефлюкса, обратного тока крови, застой ее в венах.
 Для того чтобы не возникло осложненных форм венозной дисфункции – флебита, тромбофлебита, тромбоза, надо подобрать терапевтические мероприятия, поддерживающие кровь в стабильно жидком состоянии, направленные на создание препятствия для деформаций вен. В ином случае такие патологические состояния могут спровоцировать проникновение тромба в глубокие вены бедра.
Для того чтобы не возникло осложненных форм венозной дисфункции – флебита, тромбофлебита, тромбоза, надо подобрать терапевтические мероприятия, поддерживающие кровь в стабильно жидком состоянии, направленные на создание препятствия для деформаций вен. В ином случае такие патологические состояния могут спровоцировать проникновение тромба в глубокие вены бедра.
И только оперативное лечение, в результате которого пересекают подкожный сосуд в районе соединения его с бедренным, может спасти пациента. После радикальной терапии кровь не попадает в глубокую магистраль системы кровообращения, наступает прекращение ее обратного тока.
Операция тромбофлебита нижних конечностей с целью положительного срочного решения вопроса образования и распространения тромба вглубь была предложена хирургами Трояновым, Тренделенбергом, но тогда пересечение вены не давало полного выздоровления, возникали рецидивы. Сейчас перевязку сосуда осуществляют в сантиметре от соединения с глубокой веной, рядом с паховой складкой, процесс затрагивает при этом и венозные притоки.
В каких случаях назначают проведение хирургической операции
Для тромбофлебита большой подкожной вены характерно быстрое распространение, когда опасность появления тромбоза увеличивается многократно и процесс углубляется в бедро ежедневно на расстояние до двадцати сантиметров. А клапанная недостаточность, застой венозной крови только создают условия для ускорения этого процесса. И тут вовремя проведенная в течение двух суток операция может спасти пациенту жизнь.
К основным показаниям для проведения оперативного пресечения вены могут быть отнесены такие случаи:
- Область коленного сустава, верхней третьей части бедра поражена острым тромбофлебитом;
- Гнойное воспаление стенок сосудов в нижней конечности обычно сочетается с образованием тромба, так как эти процессы, поддерживая друг друга, взаимосвязаны. Стремительно развиваясь, патологические события могут привести к постоянному росту тромба, когда он, прикрепившись одним концом к венозной стенке, находится в свободном плавании в светлом канале пораженного сосуда. Воспалительные процессы только сильнее изрыхляют его ткани, при любом механическом воздействии он может оторваться, очутиться в сосудах легких, что приводит к мгновенной смерти;
- На сосудистые изменения могут негативно влиять и медицинские действия, которые проводят после оперативного вмешательства, последствия процедуры внутривенных вливаний концентрированных растворов глюкозы во время лечения гипертонической патологии, постановки катетеров в каналы кровеносной системы. И тогда происходит развитие медикаментозного тромбофлебита на фоне поражения стенок сосудов.
Операция поможет спасти человека от опасных для жизни осложнений, которыми славится острый тромбофлебит и которые могут стать причиной ампутации ноги.
Методика проведения хирургической процедуры
Совсем недавно для выбора места доступа к точке соединения поверхностной вены с бедренной хирург занимался прощупыванием пульса в зоне артерии, чтобы определить точное расположение пораженного тромбозом сосуда. В наше время используется более инновационная диагностика, благодаря сканированию вен на ультразвуковом устройстве с последующей допплеграфией возможно выявление особенностей локализации соустья у конкретного пациента.
Чаще всего область его находится на участке ноги в зоне паховой складки или немного ниже ее, в редких случаях – в ямке под коленом. Доступ к месту соединения определяется в зависимости от индивидуальных анатомических особенностей пациента, поэтому и разрез не у всех людей будет произведен одинаково.
При проведении операции разрезают кожу ноги вертикально по длине не более пяти сантиметров. После визуального определения пучка сосудов врач, обработав притоки, пересекает ствол поверхностной вены зажимами, а затем перевязывает его. Чтобы избежать рецидивных моментов, к которым относится обратный сброс крови в сосуды ног, перевязывают дополнительно не менее пяти венозных притоков.
В заключение проделанных манипуляций в рану вставляют дренаж и ее зашивают. Хирургическое лечение требует особого внимания и высокой квалификации врача, потому что подкожную вену, которую надо пересечь, можно спутать с бедренной, а это приведет к негативным последствиям.
На следующем этапе показан разрез в верхней части голени, в него вводится зонд из металла, который продвигается к участку первого входа. После его достижения места назначения верхней частью инструмента производят фиксацию вены специальной нитью. Протянутым через разрез наконечником отсекают пораженный сосуд от тканей, окружающих ее.
 На последнем этапе оперативного вмешательства удаляют узлы, притоки, перевязывают перфорантные вены. При большой извилистости сосудов для удаления их необходимо сделать несколько разрезов, убирая каждый участок по частям. Для извлечения узелков через мизерные, не более двух миллиметров, проколы используют крючок Мюллера.
На последнем этапе оперативного вмешательства удаляют узлы, притоки, перевязывают перфорантные вены. При большой извилистости сосудов для удаления их необходимо сделать несколько разрезов, убирая каждый участок по частям. Для извлечения узелков через мизерные, не более двух миллиметров, проколы используют крючок Мюллера.
Операция проходит при местном наркозе с обработкой ног пациента, использованием компрессионного трикотажа. Осложнений после проведения радикального лечения не выявлено, но они могут появиться в виде гнойных воспалений раневой поверхности, истечения или застоя лимфы только в случаях нарушений техники проведения операции.
Случаи противопоказания к операции
К состояниям, при которых абсолютно противопоказана операция острого тромбофлебита нижних конечностей, относятся:
- Заболевания соматического характера в стадии запущенности могут спровоцировать возникновение серьезных осложнений в послеоперационный период;
- Во время беременности и в период кормления грудью такие методы лечения тромбофлебита не рекомендуют проводить;
- Поражение тканей нижних конечностей инфекционного характера не даст провести лечение радикальным способом;
- Невозможность в процессе реабилитации носить компрессионное белье может стать причиной отказа от оперативного вмешательства;
- Пациентам с сахарным диабетом, облитерирующим атеросклерозом проводить операцию нижних конечностей не рекомендуют.
Особенности послеоперационного периода
При успешном проведении оперативного удаления или пересечения вен на нижних конечностях уже на второй день пациент может встать с постели, так как его состояние должно к этому времени прийти в норму.
В течение двух месяцев больному назначают ношение компрессионного трикотажа – чулок, бинтов, гольф – подбирает который лечащий врач.
 Для полного восстановления пациенту необходимо постоянно двигаться: совершать прогулки пешком, по утрам и вечерам выполнять комплекс лечебной физкультуры, а вот находиться постоянно в одном и том же положении не рекомендуют.
Для полного восстановления пациенту необходимо постоянно двигаться: совершать прогулки пешком, по утрам и вечерам выполнять комплекс лечебной физкультуры, а вот находиться постоянно в одном и том же положении не рекомендуют.
На протяжении долгого времени после болезни назначают прием непрямых антикоагулянтов под контролем состояния крови, ее свертываемости. Препараты эффективно блокируют активацию протромбина. В реабилитационную программу должны входить мероприятия по социальной адаптации больного, сохранению полноценного уровня жизни.
Также поможет сохранить здоровье пациента профилактика такого патологического состояния, как посттромбофлетическая болезнь. В нее включают отказ от вредных привычек, коррекцию пищевого рациона, образа жизни.
Образование тромбов после операции: причины
Воспаление стенок сосудов и образование в просвете сгустка крови называют тромбофлебитом. Тромб, который оторвался от стенки сосуда и продвигается дальше с током крови, называется эмбол. Его проникновение в легочную артерию вызовет тромбоэмболию, закупорку просвета сосуда сгустком крови, опасное послеоперационное осложнение.
Чтобы избежать возникновения возможных последствий, необходимо тщательно соблюдать профилактические меры.
Предрасполагающие факторы
Процесс образования тромбов относится к защитным функциям организма. Во время хирургического вмешательства нарушается целостность тканей и всевозможных кровеносных сосудов (капилляры, вены). Включаются защитные механизмы организма и появляются небольшие сгустки крови, которые закрывают повреждение.
Важным фактором в образовании тромбов является длительная неподвижность пациента. В этом случае нарушается нормальное кровообращение, замедляется венозный кровоток. Наиболее часто такая ситуация возникает при проведении операций на нижних конечностях с последующим наложением гипса.
Помимо этого, необходим ряд факторов, наличие которых повышает риск развития тромбов:
- Высокая свертываемость крови.
- Возраст, превышающий 40-летний рубеж.
- Длительная неподвижность пациента, вызванная параличом, сложным переломом или возникшая по иной причине.
- Ожирение.
- Сахарный диабет.
- Варикозное заболевание вен.
- Злокачественные новообразования.
- Патологические процессы сердечно-сосудистой системы. Инфаркты, ишемия, сердечно-сосудистая, венозная недостаточность и другие.
- Воспалительные заболевания кишечника.
- Длительный прием эстрогенов.
- Объемные хирургические операции, длительное время оперативного вмешательства.
- Переломы костей таза, нижних конечностей.
При наличии факторов, повышающих риск образования тромбов, в естественном защитном процессе происходит сбой и получившийся сгусток крови не просто закрывает поврежденное место в сосуде, но и может полностью перекрыть просвет вены или артерии.
Какие операции увеличивают риск образования тромбов?
Пациентов принято подразделять на три основные группы риска:
- Группа минимального риска. Сюда относят пациентов без наличия в анамнезе параличей, приема гормональных препаратов или иных провоцирующих факторов. А планируемое оперативное вмешательство не займет много времени. Вероятность развития тромбозов после операции в этой группе не превышает 10%.
- Группа среднего риска. В эту группу попадают пациенты с 40-летнего возраста, которым предстоит объемное или длительное хирургическое вмешательство. Однако при этом необходимо полное отсутствие факторов риска. Развитие тромбоза сосудов несколько выше, примерно 20-40%.
- Группа высокого риска.Сюда относят пациентов, у которых совпадает несколько провоцирующих факторов. Риск развития осложнения в виде тромбоэмболии и тромбозов самый высокий – до 80%.
Вид проведенной операции тоже влияет на развитие образования тромбов. Наибольшую опасность в этом случае имеют хирургические манипуляции по поводу варикозного расширения вен, ампутации конечностей, злокачественных новообразований, хирургическое лечение травм и переломов нижних конечностей.
Например, при проведении операции на органах брюшной полости, после которых пациенты с трудом, но могут двигаться, риск развития тромбов не превышает 35%. В то же время после протезирования тазобедренных или коленных суставов риск возрастает до 70%. В этом случае пациент практически не может двигаться, вставать и ходить. В результате замедляется венозный кровоток и увеличивается вероятность развития тромбов.
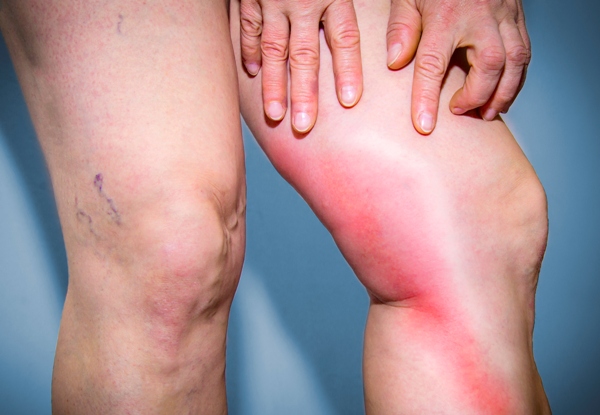
Проявление клинических симптомов будет зависеть от того, какие вены подверглись патологическим процессам. Наиболее часто возникает тромбоз вен нижних конечностей. Примерно в 70-80% всех случаев наблюдается тромбофлебит правой ноги.
Если явления тромбофлебита возникли в поверхностно расположенных венах, то симптоматика будет слабо выражена. При закупорке глубоких вен клинические проявления возникнут быстро (остро), а внешние изменения будут носить выраженный характер.
Изначально наблюдается небольшой отек и болезненность пораженной конечности. В дальнейшем отмечается увеличение отечности. Изменяется окрас кожных покровов: выше места закупорки сосуда кожа становится красной, а ниже – приобретает синюшный оттенок. Пораженный сосуд выглядит как плотный шнур специфического фиолетового цвета. Постепенно нарастает болевой синдром.
Появляются признаки интоксикации организма: тошнота, повышение температуры, озноб, слабость, вялость, испарина и учащенное сердцебиение.
Такая ситуация грозит образованием некроза тканей, отрывом тромба и образованием тромбоэмболии.
Какой врач лечит тромбоз после операции?
До недавнего времени патологиями кровеносной системы занимались хирурги и кардиологи. Но прогресс не стоит на месте. В медицинской практике появилось отдельная структура – флебология, основной функцией которого является лечение патологий, связанных с сосудами. Соответственно, специалистом, лечащим тромбоз после операции, станет флеболог.
Врачебная тактика будет зависеть от сложности процесса.
Медикаментозная помощь
Терапия будет направлена на рассасывание тромба, с последующей нормализацией кровообращения:
- Препараты для рассасывания сгустка крови: Стрептокиназа, Урокиназа, Альтеплаза, Тенектеплаза.
- Препараты для разжижения крови, препятствующие образованию новых сгустков: Гепарин, Курантил, Аспирин и другие.
- Таблетки противовоспалительного действия: Ибупрофен, Кетофен. По показаниям возможно применение антибиотиков.
- С целью снятия спазмов и уменьшения болевого синдрома, применяют Спазмолгон, Но-Шпу.
- Используют внутривенно-капельное введение физраствора, глюкозы, аскорбиновую кислоту. Это способствует разжижению крови.
- В обязательном порядке назначают постельный режим и использование специального белья (компрессионного).
В тех случаях, когда лечение не приносит результатов или наблюдается очень глубокий процесс, проводят хирургическое лечение.
Хирургическая помощь
При тромбофлебите нижних конечностей проводят следующие манипуляции:
- Тромбэктомия– удаление тромба из сосуда хирургическим путем.
- Эндоваскулярная операция – удаление тромбов с помощью введения в сосуд специального катетера и зонда.
- Радиоволновая операция – разрушение сгустков крови радиоволнами, в просвет сосуда вводят катетер с радиоволновой головкой.
Выбор оперативного вмешательства зависит от тяжести патологического процесса и состояния пациента. Решение принимает врач, однако мнение пациента тоже имеет значение.
Профилактика
Основные меры по профилактике образования тромбов после операции:
- Минимизировать время неподвижности пациента. Очень часто больных заставляют садиться или ходить по палате уже в первые сутки после операции. Данная мера направлена на восстановление нормального кровотока, в том числе и венозного.
- Лечебная гимнастика. Назначается посильная физическая нагрузка: сгибание стопы, подъем ноги и так далее. Даже такая минимальная работа связок, мышц и сухожилий позволяет предотвратить венозный застой.
- Ношение компрессионного белья.
- Использование медикаментов. Назначают таблетки Продакса, Эликвис и другие. Курс применения составляет от двух до пяти недель.
Тромбофлебит после операции – серьезная патология, угрожающая здоровью и жизни человека. Игнорирование симптомов тромбоза вен может привести к развитию легочной тромбоэмболии и смертельному исходу.
В процессе подготовки к операции пациент может поспособствовать в минимизации рисков развития тромбозов вен. Для этого необходимо отказаться от вредных привычек, рационализировать питание, уменьшить избыток веса. Перед проведением планового вмешательства нелишним станет обследование на наличие варикозной болезни вен.
Автор: Надежда Мустафаева, врач,
специально для xVarikoz.ru
Полезное видео про тромбы
Источники: http://www.rmj.ru/articles/khirurgiya/Posleoperacionnye_trombozy_glubokih_ven_nighnih_konechnostey_Diagnosticheskoe_znachenie_ulytrazvukovogo_skanirovaniya/, http://ovenax.ru/zabolevaniya/tromboflebit/operaciya-tromboflebita-nizhnih-konechnostey, http://xvarikoz.ru/bolezni/tromboz-ven/posle-operacii.html