Тромбоз верхних дыхательных путей
Заболевания дыхательных путей. Заболевания верхних дыхательных путей
Заболевания дыхательных путей более распространены в сезон холодов. Чаще ими страдают люди с ослабленным иммунитетом, дети и пенсионеры преклонного возраста. Эти болезни делятся на две группы: заболевания верхних дыхательных путей и нижних. Эта классификация зависит от места локализации инфекции.

По форме различают острые и хронические заболевания дыхательных путей. Хроническая форма болезни протекает с периодическими обострениями и периодами затишья (ремиссии). Симптомы конкретной патологии в периоды обострения абсолютно идентичны тем, которые наблюдаются при острой форме этого же заболевания дыхательных путей.
Эти патологии могут носить инфекционный характер и аллергический.
Заболевания верхних дыхательных путей
Они чаще вызваны патологическими микроорганизмами, например бактериями (ОРЗ) или вирусами (ОРВИ). Как правило, эти недуги передаются воздушно-капельным путем от больных людей. К верхним дыхательным путям относятся носовая полость, глотка и гортань. Инфекции, попадающие в эти отделы дыхательной системы, вызывают заболевания верхних дыхательных путей:
- Ринит.
- Синусит.
- Ангину.
- Ларингит.
- Аденоидит.
- Фарингит.
- Тонзиллит.
Диагностируются все эти недуги круглогодично, но у нас в стране рост заболеваемости приходится на середину апреля и сентября. Подобные заболевания дыхательных путей у детей встречаются наиболее часто.
Данное заболевание характеризуется воспалительным процессом слизистой полости носа. Ринит протекает в острой или хронической форме. Чаще всего его вызывает инфекция, вирусная или бактериальная, но причиной могут служить и различные аллергены. В любом случае характерным симптомом является отечность слизистой носа и затруднение дыхания.
Для начальной стадии ринита характерны сухость и зуд в полости носа и общее недомогание. Больной чихает, обоняние нарушено, иногда поднимается субфебрильная температура. Такое состояние может длиться от нескольких часов до двух суток. Далее присоединяются прозрачные выделения из носа, жидкие и в больших количествах, затем эти выделения приобретают слизисто-гнойный характер и постепенно пропадают. Пациенту становится легче. Дыхание через нос восстанавливается.

Ринит часто проявляется не как самостоятельное заболевание, а выступает в роли сопровождения других инфекционных болезней, таких как грипп, дифтерия, гонорея, скарлатина. В зависимости от причины, вызвавшей данное заболевание дыхательных путей, лечение направляется на ее устранение.
Он чаще проявляется как осложнение других инфекций (корь, ринит, грипп, скарлатина), но может выступать и как самостоятельная болезнь. Выделяют острую и хроническую формы синусита. В острой форме выделяют катаральное и гнойное течение, а в хронической — отечно-полипозное, гнойное или смешанное.
Характерными симптомами как для острой, так и для хронической формы синусита являются частые головные боли, общее недомогание, гипертермия (повышение температуры тела). Что касается выделений из носа, то они обильные и имеют слизистый характер. Могут наблюдаться только с одной стороны, так бывает чаще всего. Это связано с тем, что воспаляются лишь некоторые придаточные пазухи. А это, в свою очередь, может указывать на то или другое заболевание, например:
- Аэросинусит.
- Гайморит.
- Этмоидит.
- Сфеноидит.
- Фронтит.
Таким образом, синусит часто проявляется не как самостоятельное заболевание, а служит показательным симптомом другой патологии. В этом случае необходимо лечить первопричину, т. е. те инфекционные заболевания дыхательных путей, которые спровоцировали развитие синусита.
В случае если выделения из носа имеют место с обеих сторон, такая патология носит название пансинусит. В зависимости от причины, вызвавшей это заболевание верхних дыхательных путей, лечение будет направлено на ее устранение. Чаще всего применяется антибактериальная терапия.
В случае если синусит вызван хроническим гайморитом, при переходе острой фазы болезни в хроническую для быстрого устранения нежелательных последствий часто используют проколы с последующим промыванием препаратом «Фурацилин» или физраствором гайморовой пазухи. Этот метод лечения в короткий период избавляет пациента от мучащих его симптомов (сильной головной боли, отечности лица, повышения температуры тела).
Эта патология появляется вследствие гиперплазии ткани носоглоточной миндалины. Это образование, входящее в лимфаденоидное глоточное кольцо. Расположена эта миндалина в носоглоточном своде. Как правило, воспалительным процессом аденоидов (аденоидитом) страдают только в детском возрасте (от 3 до 10 лет). Симптомами данной патологии служат:
- Затруднение дыхания.
- Слизистые выделения из носа.
- Во время сна ребенок дышит через рот.
- Может нарушиться сон.
- Появляется гнусавость.
- Возможно нарушения слуха.
- В запущенных случаях появляется так называемое аденоидное выражение лица (сглаженность носогубных складок).
- Появляются ларингоспазмы.
- Могут наблюдаться подергивания отдельных мышц лица.
- Деформация грудной клетки и черепа в лицевой части появляется в особо запущенных случаях.
Все эти симптомы сопровождаются одышкой, кашлем и, при тяжелом течении, — развитием анемии.
Для лечения этого заболевания дыхательных путей в тяжелых случаях применяют хирургическое лечение — удаление аденоидов. При начальных стадиях используют промывания дезинфицирующими растворами и отварами или настоями лекарственных трав. Например, можно использовать следующий сбор:
- Листья мать-и-мачехи.
- Трава зверобоя.
- Цветки календулы.
- Трава хвоща.
- Трава вереска.

Все ингредиенты сбора берутся в равных частях. Если какой-то составляющей не хватает, то можно обойтись тем составом, который имеется. Приготовленный сбор (15 г) заливают 250 мл горячей воды и кипятят на очень слабом огне 10 мин., после чего еще 2 часа настаивают. Приготовленное таким образом лекарство процеживают и в теплом виде используют для промывания носа или закапывают по 10-15 капель в каждую ноздрю.
Хронический тонзиллит
Эта патология возникает в результате воспалительного процесса небных миндалин, которое перешло в хроническую форму. Хроническим тонзиллитом часто страдают дети, в преклонном возрасте он практически не встречается. Эту патологию вызывают грибковые и бактериальные инфекции. Спровоцировать развитие хронического тонзиллита могут другие инфекционные заболевания дыхательных путей, такие как гипертрофический ринит, гнойный синусит, аденоидит. Причиной этой болезни может стать даже нелеченный кариес. В зависимости от конкретной причины, спровоцировавшей это заболевание верхних дыхательных путей, лечение должно быть направлено на устранение первичного очага инфекции.
В случае развития хронического процесса в небных миндалинах происходит следующее:
- Разрастание соединительной ткани.
- В лакунах образуются плотные пробки.
- Лимфоидная ткань размягчается.
- Может начаться ороговение эпителия.
- Лимфатический отток из миндалин затрудняется.
- Близлежащие лимфатические узлы воспаляются.
Хронический тонзиллит может протекать в компенсированной форме или декомпенсированной.

В лечении данного заболевания хороший эффект дают физиотерапевтические процедуры (УФ-облучение), местно применяются полоскания дезинфицирующими растворами («Фурацилин», «Люголевый», 1-3% йодовый, «Йодглицерин» и др.). После полоскания необходимо миндалины орошать дезинфицирующими спреями, например, применяется препарат «Стрепсилс Плюс». Некоторые специалисты советуют вакуум-отсасывание, после которого также миндалины отрабатывают подобными спреями.
В случае выраженной токсико-аллергической формы этого заболевания и отсутствии положительного эффекта от консервативного лечения проводят хирургическое — удаление миндалин.
Научное название этого недуга — острый тонзиллит. Различают 4 разновидности ангины:
В чистом варианте эти виды ангины практически не встречаются. Всегда присутствуют по крайней мере симптомы двух разновидностей этого недуга. Так, например, при лакунной в устьях некоторых лакун видны бело-желтые гнойные образования, а при фолликулярной сквозь слизистую оболочку просвечивают нагноившиеся фолликулы. Но в том и другом случае наблюдаются катаральные явления, покраснение и увеличение миндалин.
При любом виде ангины повышается температура тела, ухудшается общее состояние, появляется озноб и наблюдается увеличение лимфатических регионарных узлов.
Независимо от разновидности ангины применяют полоскания дезинфицирующими растворами и физиотерапию. При наличии гнойных процессов применяют антибактериальную терапию.
Эта патология связана с воспалительным процессом слизистой глотки. Фарингит может развиваться как самостоятельное заболевание или сопутствующее, например, при ОРВИ. Провоцировать эту патологию может прием слишком горячей или холодной пищи, а также вдыхание загрязненного воздуха. Выделяют острое течение фарингита и хроническое. Симптомы, которые наблюдаются при остром фарингите, таковы:
- Ощущение сухости в горле (в области глотки).
- Боль во время сглатывания.
- При осмотре (фарингоскопии) выявляются признаки воспалительного процесса неба и его задней стенки.
Симптомы фарингита очень похожи на признаки катаральной ангины, но, в отличие от нее, общее состояние пациента остается в норме, и повышение температуры тела отсутствует. При данной патологии, как правило, воспалительный процесс не затрагивает небные миндалины, а при катаральной ангине, наоборот, признаки воспаления присутствуют исключительно на них.
Хронический фарингит развивается при нелеченном остром процессе. Провоцировать хроническое течение могут и другие воспалительные заболевания дыхательных путей, такие как риниты, синуситы, а также злоупотребление курением и алкоголем.
При этом заболевании воспалительный процесс распространяется на гортань. Он может затрагивать отдельные ее участки или захватывать полностью. Часто причиной этого недуга становится голосовое перенапряжение, сильное переохлаждение или другие самостоятельные заболевания (корь, коклюш, грипп и др.).
В зависимости от локализации процесса на гортани могут быть выявлены отдельные участки поражения, которые становятся ярко-красными и отекают. Иногда воспалительный процесс затрагивает и трахею, тогда речь идет о таком заболевании, как ларинготрахеит.
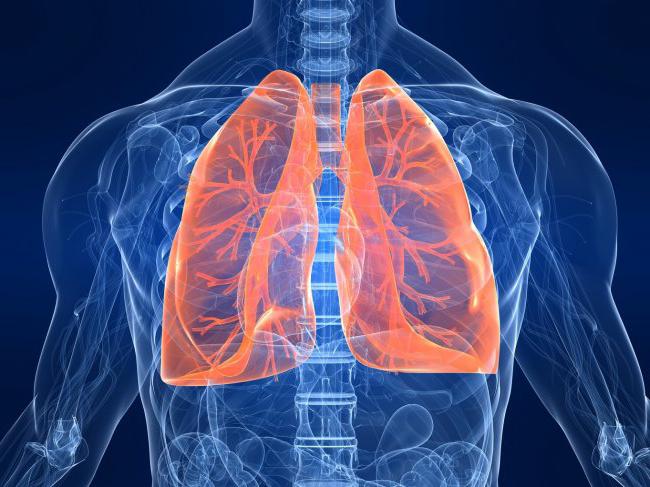
Заболевания нижних дыхательных путей
Не существует четкой границы между верхними и нижними дыхательными путями. Символическая граница между ними проходит в месте пересечения дыхательной и пищеварительной систем. Таким образом, нижние дыхательные пути включают в себя гортань, трахею, бронхи и легкие. Заболевания нижних дыхательных путей связаны с инфекциями этих отделов дыхательной системы, а именно:
Это воспалительный процесс слизистой оболочки трахеи (она соединяет гортань с бронхами). Трахеит может существовать как самостоятельное заболевание или служить симптомом гриппа либо другого бактериального заболевания. Пациента при этом беспокоят симптомы общей интоксикации (головная боль, быстрая утомляемость, лихорадка). Кроме того, появляется саднящая боль за грудиной, которая усиливается при разговоре, вдыхании холодного воздуха и кашле. По утрам и в ночное время больного беспокоит сухой кашель. В случае сочетания с ларингитом (ларинготрахеит) голос пациента становится сиплым. Если же трахеит проявляется в сочетании с бронхитом (трахеобронхит), при кашле появляется мокрота. При вирусном характере заболевания она будет прозрачной. В случае присоединения бактериальной инфекции мокрота имеет серо-зеленый цвет. В этом случае обязательно для лечения используют антибактериальную терапию.
Эта патология проявляется как воспаление слизистой оболочки бронхов. Острые заболевания дыхательных путей любой локализации очень часто сопровождает бронхит. Так, при воспалительных процессах верхних дыхательных путей в случае несвоевременного лечения инфекция опускается ниже и присоединяется бронхит. Это заболевание сопровождается кашлем. В начальной стадии процесса это сухой кашель с трудно отделяемой мокротой. В ходе лечения и применения муколитических средств мокрота разжижается и откашливается. Если бронхит имеет бактериальную природу, для лечения применяют антибиотики.
Это воспалительный процесс легочной ткани. В основном это заболевание вызывается пневмококковой инфекцией, но иногда причиной может стать и другой возбудитель. Заболевание сопровождается высокой температурой, ознобом, слабостью. Часто больной испытывает боль в области поражения при дыхании. При аускультации врач может прослушать хрипы на стороне поражения. Диагностика подтверждается рентгенограммой. Это заболевание требует госпитализации. Лечение проводится с помощью антибактериальной терапии.

Это воспалительный процесс терминальных отделов дыхательной системы — альвеол. Как правило, альвеолит — это не самостоятельное заболевание, а сопутствующее другой патологии. Причиной тому может служить:
- Кандидоз.
- Аспергиллез.
- Легионеллез.
- Криптококкоз.
- Ку-лихорадка.
Симптомами этой болезни служат характерный кашель, температура, выраженный цианоз, общая слабость. Осложнением может стать фиброзирование альвеол.
Антибактериальная терапия
Антибиотики при заболевании дыхательных путей назначаются только в случае бактериальной инфекции. Если природа патологии имеет вирусный характер, то антибактериальная терапия не применяется.
Чаще всего для лечения болезней дыхательной системы инфекционного характера используют препараты пенициллинового ряда, такие как медикаменты «Амоксициллин», «Ампициллин», «Амоксиклав», «Аугментин» и др.
В случае если выбранный препарат не дает нужного эффекта, врач назначает другую группу антибиотиков, например, фторхинолоны. К этой группе относятся препараты «Моксифлоксацин», «Левофлоксацин». Эти лекарственные средства успешно справляются с бактериальными инфекциями, которые устойчивы к пенициллинам.
Антибиотики группы цефалоспаринов наиболее часто используются для терапии респираторных заболеваний. Для этого применяются такие препараты, как «Цефиксим» (другое его название — «Супракс») или «Цефуроксим Аксетил» (аналогами этого препарата являются лекарства «Зиннат», «Аксетин» и «Цефуроксим»).
Для лечения атипичной пневмонии, вызванной хламидиями или микоплазмами, применяют атибиотики группы макролидов. К ним относится препарат «Азитромицин» или его аналоги — медикаменты «Хемомицин» и «Сумамед».
Профилактика
Профилактика заболеваний дыхательных путей сводится к следующему:
- Стараться не находиться в местах с загрязненной атмосферной средой (вблизи автострад, вредных производств и др.).
- Регулярно проветривать свое жилище и рабочее место.
- В холодное время года при всплесках респираторных заболеваний стараться не находиться в местах скопления народа.
- Хорошие результаты дают закаливающие процедуры и систематические физические упражнения, утренние или вечерние пробежки.
- Если почувствовали первые признаки недомогания, не следует ждать, что все пройдет само, нужно обратиться за медицинской помощью.

Соблюдая эти простые правила профилактики заболеваний дыхательной системы, можно сохранить свое здоровье даже во время сезонных вспышек респираторных болезней.
Тромбоз глубоких вен

Тромбоз глубоких вен является патологическим состоянием, сопровождающимся образованием кровяных сгустков (тромбов). Из-за нарушения нормального тока крови могут проявляться симптомы в виде синюшности кожных покровов, болезненности, отечности, гипертермии. Диагностируют преимущественно тромбоз вен в области ног посредством таких процедур как дуплексное сканирование, реовазография, ультразвуковая допплерография. В ходе лечения задействуют как медикаментозную терапию, так и хирургическое вмешательство.
Наибольшая вероятность развития такого опасного состояния как тромбоз вен наблюдается у людей, составляющих группу риска:
- Пациенты старших возрастных групп, в анамнезе которых есть хронические нарушения функционирования сердечно-сосудистой системы.
- Представительницы женского пола, использующие гормональные контрацептивы для внутреннего приема.
- Пациенты, которые перенесли тяжелую травму.
- Люди, в анамнезе которых есть сахарный диабет и ожирение.
Виды тромбозов
Тромбоз вен может поражать не только глубокие, но и поверхностные вены.
- Образование тромбов в поверхностных венах не становится причиной развития осложнений, угрожающих жизни пациента.
- Если же выявлен тромбоз глубоких вен должна быть оказана неотложна медицинская помощь, поскольку присутствует повышенный риск возникновения серьезных осложнений.
Тромбозы могут быть венозными или артериальными.
Развитие острого тромбоза
Острый тромбоз сопровождается не только образованием кровяных сгустков в просвете вен, но и развитием воспалительного процесса – тромбофлебита. Образованные тромбы могут способствовать частичному или полному перекрывания тока крови. При остром тромбозе симптомы проявляются в виде:
- Распирающей боли в области пораженной конечности.
- Чувства тяжести в области ног.
- Отеков.
- Венозный тромбоз поверхностных вен сопровождается покраснением кожных покровов. Если же развивается тромбоз глубоких вен кожные покровы окрашиваются в бледный и синюшный цвет.
Острый тромбоз лечат при помощи гепарина, лекарственных средства с антиагрегационным действием, нестероидных противовоспалительных средств на основе кетопрофена или диклофенака. В том случае, если медикаментозная терапия не оказывает должного эффекта острый венозный тромбоз лечат радикально: хирург удалит образовавший кровяной сгусток. Также может быть установлен специальный кава-фильтр, принцип действия которого основан на его способности «поймать» тромб и не допустить его попадания к области головного мозга или легких.
Развитие мезентериального тромбоза
Мезентериальный тромбоз – состояние, при котором наблюдается поражение верхней брыжеечной артерии, которая обеспечивает кровоснабжение большей части кишечника.
Тромбоз мезентериальных сосудов проявляется в виде:
- Интенсивной боли, которая может пройти самостоятельно спустя определенный промежуток времени.
- Развития перитонита.
- Частых, жидких испражнений, сопровождающихся кишечными коликами.
- Интоксикации, спровоцированной развитием гангрены.
- Нарушена перистальтика кишечника: от полного исчезновения, до повышения четкости и активности.
Диагноз артериальный тромбоз может быть поставлен после того как задействована селективная ангиография. Данный метод исследования позволяет определить, насколько перекрыта артерия. В случае необходимости пациент должен быть незамедлительно прооперирован, поскольку данное состояние может угрожать его жизни.
- Проводится интенсивная предоперационная подготовка: врач осматривает кишечник, определяет пульсацию.
- Необходимо полностью восстановить кровоток и обеспечить приток крови к тканям пораженного органа.
После этого принимают решение о том, какой вид оперативного вмешательства будет задействован: проведение резекции, реконструктивной операции.
Причины тромбоза связаны с развитием следующих состояний:
- Повреждения внутренней поверхности венозной стенки, спровоцированные механическими, аллергическими, химическими, инфекционными агентами.
- Замедленный ток крови.
- Тяжелое нарушение функционирования системы кровообразования.
К пусковым механизмам, которые могут спровоцировать образование тромбов относят воздействие:
- Инфекционных заболеваний.
- Длительных операций, повреждений, чрезмерного физического перенапряжения.
- Злокачественных новообразований, поражающих легкие, желудок, поджелудочную железу.
- Курения.
- Длительных переохлаждений.
- Послеродового периода.
- Препаратов из группы пероральных гормональных контрацептивов, провоцирующих повышение свертываемости крови.
- Длительного пребывания в неподвижном состоянии после перенесенной операции или тяжелых болезней.
- Продолжительного нахождения в положении сидя с опущенными вниз конечностями. В группу риска попадают пожилые люди, офисные работники, лица, вынужденные подолгу и часто летать на самолете.
Продолжительная неподвижность может стать основной причиной развития застойных явлений, провоцирующих тромбозы. В некоторых случаях может наблюдаться увеличение вязкости крови. В том случае, если на внутренней поверхности вен наблюдается образование небольших препятствий, нарушающих ток крови, увеличивается риск образования кровяного сгустка. Мелкие тромбы провоцируют развитие воспалительных процессов и повреждают венозные стенки. В дальнейшем это может стать причиной, по которой образуются другие тромбы.

Проявления
Признаки тромбоза проявляются в зависимости от того, в каком месте образовался кровяной сгусток. В 50% случаев данное заболевание протекает без каких-либо внешних проявлений. В остальных случаях могут возникать жалобы на развитие следующих симптомов:
- Распирающих болей, которые будут усиливаться если потрогать пораженную вену.
- Интенсивных отеков.
- Локального повышения температуры кожных покровов.
- Набухание поверхностных вен.
- Кожные покровы могут приобретать синюшный оттенок.
Диагностика
Врач флеболог проводит устный опрос пациента относительно возникающих жалоб, анамнеза. После этого врач осмотрит кожные покровы, определит участки тела с наибольшей болезненностью при помощи пальпации. Пациенту также измеряют артериальное давление, при избыточной массе тела – определяют степень ожирения. После этого последует проведение жгутовых проб: доктор бинтует нижние конечности по специальной методике и просить пациента походить. В том случае, если возникают жлобы на распирающую боль, а подкожные вены не спадают после проведения теста – это является основными симптомами тромбоза глубоких вен.
Часто пациенты спрашивают: как определить наличие подобного опасного заболевания? В данном случае рекомендовано комплексное обследование, включающее в себя задействование современных, высокотехнологичных методик:
- Флебографии.
- Реовазографии ног, позволяющей выявить возможные нарушения кровообращения.
- Дуплексного сканирования. Данное исследование покажет диаметр кровяного сгустка и степень сужения просвета вены.
- Радионуклидного сканирования.
- Ультразвуковой допплерографии.
- В тяжелых случаях может потребоваться проведение магнитно-резонансной томографии, которая укажет на точную локализацию кровяного сгустка.
Дополнительно нужно сдать общий анализ крови, коагулограмму, сделать рентген легких. Может потребоваться дополнительная консультация врачей следующих специальностей: кардиолог, терапевт, хирург.
Пациентам с тромбозами рекомендована незамедлительная госпитализация, соблюдение строгого постельного режима. Пострадавшую конечность необходимо удерживать в приподнятом положении: для этого под ногу подкладывают небольшую подушечку.
На раннем этапе формирования сгустков крови лечение тромбоза осуществляют следующим образом:
- Назначают лекарственные средства из группы антикоагулянтов (преимущественно препараты на основе гепарина) на протяжении 7-10 дней.
- Спустя указанный промежуток времени пациенту назначают препараты на основе варфарина, который действует более мягко и лучше переносится пациентами.
- Описанные препараты должны быть использованы под наблюдением врача. Периодически необходимо проходить специальную процедуру – коагулограмму.
На позднем этапе формирования тромбов использовать описанные препараты противопоказано из-за риска отделения небольших элементов тромба с последующим развитием тромбоэмболии.
Хирургическое лечение осуществляют с задействованием следующих методик:
- Тромбэктомии. В ходе операции хирург удаляет образовавшийся кровяной сгусток.
- Кава-фильтров, которые устанавливают в область вен с целью отлавливания сгустков крови.
Решение о том, как лечить тромбоз принимает лечащий врач, учитывая результаты комплексной диагностики, проявления болезни и индивидуальные особенности организма пациента. Самолечение недопустимо, поскольку может оказаться неэффективным и спровоцировать развитие серьезных осложнений.
Развитие осложнений
Тромбозы могут стать причиной развития хронической венозной недостаточности. Для данного состояния характерно нарушение обменных процессов в области пораженных тканей и развитие отеков. Это может стать причиной развития трофических язв (наибольшую опасность представляют для пациентов с сахарным диабетом), а также экзем, сложно поддающихся лечению.
Одно из наиболее опасных осложнений тромбозов – развитие легочной тромбоэмболии. При этом наблюдается перемещение небольшого элемента тромба к области легочных артерий. Происходит закупорка артерии и нарушается кровоток. Это чревато такими смертельно опасными осложнениями как острая сердечная и дыхательная недостаточность или развития инфаркта легкого.
Профилактические мероприятия
Профилактика тромбоза заключается в следовании следующим рекомендациям:
- Использование лекарственных средств из группы антикоагулянты до и после оперативных вмешательств. Подбор препарата, дозы и курс приема осуществляет врач.
- Использование компрессионного трикотажа, индивидуально подобранного лечащим врачом. Также могут быть использованы эластичные бинты, которые предотвращают развитие застойных явлений и нарушений кровообращения.
- После перенесенных хирургических вмешательств или заболеваний, подразумевающих продолжительный постельный режим, пациентам рекомендованы умеренные физические нагрузки.
Известно, что тромбоз глубоких вен может развиться у людей, которые перенесли тяжелое и длительное хирургическое вмешательство. В данном случае лечащий врач-хирург должен направить усилия на профилактику развития острой формы тромбоза.
Тромбы в легких. Тромбоэмболия легочной артерии: причины, симптомы, последствия, лечение
Опасным для жизни заболеванием является тромбоэмболия легочной артерии (ТЭЛА). Ведь речь идет об образовавшихся сгустках крови. Среди всех патологий ТЭЛА выделяется угрожающей статистикой. Тромбы в легких способны в любую минуту закупорить артерию. К сожалению, достаточно часто это приводит к летальному исходу. Практически треть всех внезапных смертей пациентов наступает в результате закупорки легочной артерии кровяным сгустком.
Характеристика заболевания
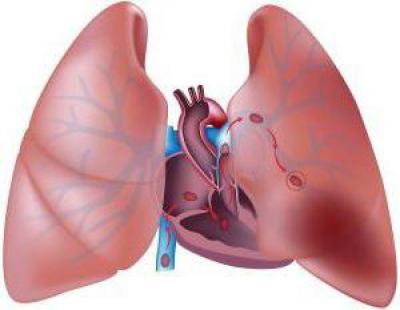
ТЭЛА не является самостоятельной патологией. Как свидетельствует название, это последствие тромбоза.
Сгусток крови, отрываясь от своего места образования, несется по системе с током крови. Зачастую тромбы возникают в сосудах нижних конечностей. Иногда локализуется в правом отделе сердца. Тромб проходит сквозь правое предсердие, желудочек и поступает в малый круг кровообращения. Он движется по единственной в организме парной артерии с венозной кровью — легочной.
Путешествующий тромб называется эмбол. Он несется к легким. Это крайне опасный процесс. Тромб в легких может внезапно перекрыть просвет ветвей артерии. Данные сосуды многочисленны по количеству. Однако их диаметр уменьшается. Попадая в сосуд, через который сгусток крови пройти не может, он блокирует кровообращение. Именно это нередко приводит к летальному исходу.
Если у пациента оторвался тромб в легких, последствия зависят от того, какой сосуд оказался закупоренным. Эмбол нарушает нормальное кровоснабжение тканей и возможность газообмена на уровне мелких ветвей или крупных артерий. У пациента возникает гипоксия.
Тяжесть заболевания
Тромбы в легких возникают в результате осложнения соматических болезней, после родовых и операционных состояний. Смертность от данной патологии очень высока. Она занимает 3 место среди причин гибели людей, уступая лишь сердечно-сосудистым недугам и онкологии.
Сегодня ТЭЛА развивается в основном на фоне следующих факторов:
- тяжелая патология;
- сложное хирургическое вмешательство;
- полученная травма.
Болезнь характеризуется тяжелым течением, множеством разнородных симптомов, затрудненной диагностикой, высоким риском смертности. Статистика свидетельствует, на основании посмертного вскрытия, что тромбы в легких своевременно не были диагностированы практически у 50-80% населения, скончавшихся по причине ТЭЛА.
Данное заболевание протекает очень стремительно. Именно поэтому важно быстро и правильно диагностировать патологию. А также провести адекватное лечение, способное спасти человеческую жизнь.
Если своевременно был обнаружен тромб в легких, процент выживания значительно увеличивается. Смертность среди пациентов, получивших необходимое лечение, составляет около 10%. Без диагностики и адекватной терапии она достигает 40-50%.
Причины заболевания
Тромб в легких, фото которого располагается в данной статье, появляется в результате:
- тромбоза глубоких вен нижних конечностей;
- образования сгустка крови в любой области венозной системы.
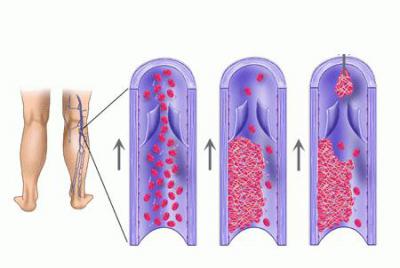
Значительно реже данная патология может локализоваться в венах брюшины или верхних конечностей.
Факторами риска, предполагающими к развитию у пациента ТЭЛА, являются 3 провоцирующих состояния. Они именуются «триада Вирхова». Это следующие факторы:
- Сниженная скорость циркуляции крови в системе вен. Застойные явления в сосудах. Замедленный кровоток.
- Увеличенная склонность к тромбообразованию. Гиперсвертываемость крови.
- Травмы или повреждения венозной стенки.
Таким образом, существуют определенные ситуации, которые провоцируют возникновение вышеназванных факторов, в результате которых обнаруживается тромб в легких. Причины могут быть сокрыты в следующих обстоятельствах.
К замедлению венозного кровотока способны привести:
- длительные поездки, путешествия, в результате которых человеку приходится долгое время сидеть в самолете, автомобиле, поезде;
- госпитализация, при которой необходим постельный режим на длительный срок.
К гиперсвертываемости крови могут привести:
- курение;
- употребление противозачаточных препаратов, эстрогена;
- генетическая предрасположенность;
- онкология;
- полицитемия — большое количество эритроцитов в крови;
- хирургическое вмешательство;
- беременность.
К травмам венозных стенок приводят:
- тромбоз глубоких вен;
- бытовые травмы ног;
- хирургические вмешательства на нижних конечностях.
Факторы риска
Медики выделяют следующие предрасполагающие факторы, при которых максимально часто обнаруживается тромб в легких. Последствия патологии крайне опасны. Поэтому необходимо внимательно отнестись к здоровью тем людям, у которых наблюдаются нижеприведенные факторы:
- снижена физическая активность;
- возраст более 50 лет;
- онкологические патологии;
- хирургические вмешательства;
- сердечная недостаточность, инфаркт;
- травматические повреждения;
- варикоз;
- применение гормональных контрацептивов;
- осложнения родов;
- эритремия;
- избыточный вес;
- генетические патологии;
- системная красная волчанка.
Иногда могут диагностироваться тромбы в легких у женщин после родов, особенно тяжелых. Как правило, такому состоянию предшествует образование сгустка в бедре или икре. Он дает о себе знать болью, повышенной температурой, покраснением или даже опухолью. О такой патологии следует немедленно сообщить доктору, дабы не усугублять патологический процесс.
Характерная симптоматика
Чтобы своевременно диагностировать тромб в легких, симптомы патологии следует четко представлять. Крайне осторожным следует быть при возможном развитии данной болезни. К сожалению, клиническая картина ТЭЛА достаточно разнообразна. Она определяется тяжестью патологии, скоростью развития изменения в легких и признаками основной болезни, спровоцировавшей данное осложнение.
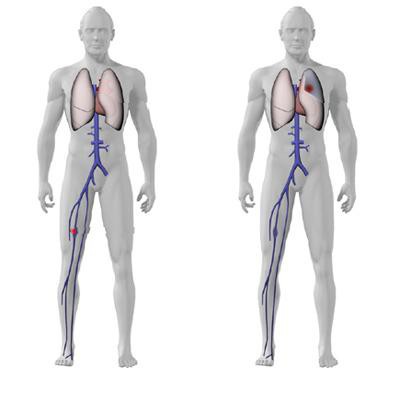
Если присутствует тромб в легких, симптомы (обязательные) у пациента следующие:
- Одышка, внезапно возникшая по непонятным причинам.
- Наблюдается увеличение сердечных сокращений (за одну минуту более 100 ударов).
- Бледность кожных покровов с характерным серым оттенком.
- Болевой синдром, возникающий в разных отделах грудины.
- Нарушенная перистальтика кишечника.
- Резкое кровенаполнение шейных вен и солнечного сплетения, наблюдается их выбухание, заметна пульсация аорты.
- Раздражается брюшина — стенка достаточно напряжена, возникает боль во время ощупывания живота.
- Шумы в сердце.
- Сильно снижается давление.
У пациентов, у которых обнаруживается тромб в легких, вышеназванные признаки присутствуют обязательно. Однако ни один из данных симптомов не относится к специфическим.
Кроме обязательных признаков, могут развиться следующие состояния:
- лихорадка;
- кровохарканье;
- обморок;
- боль в грудине;
- рвота;
- судорожная активность;
- жидкость в грудине;
- коматозное состояние.
Протекание заболевания
Поскольку патология относится к очень опасным болезням, не исключающим летальный исход, следует рассмотреть более подробно возникающую симптоматику.
Изначально развивается у пациента отдышка. Ее возникновению не предшествуют какие-либо признаки. Причины проявления тревожной симптоматики полностью отсутствуют. Одышка появляется на выдохе. Ее характеризует тихое звучание, сопровождаемое шелестящим оттенком. При этом она присутствует постоянно.
Кроме нее, ТЭЛА сопровождает увеличенная частота сокращений сердца. Прослушивается от 100 ударов и выше за одну минуту.
Следующим важным признаком является резкое снижение артериального давления. Степень уменьшения данного показателя обратно пропорциональна тяжести заболевания. Чем ниже падает давление, тем серьезнее патологические изменения, спровоцированные ТЭЛА.
Болевые ощущения зависят от степени тяжести болезни, объема поврежденных сосудов и уровня нарушений, произошедших в организме:
- Боль за грудиной, обладающая острым, разрывным характером. Данный дискомфорт характеризует закупорку ствола артерии. Боль возникает в результате сдавливания нервных окончаний стенки сосуда.
- Стенокардический дискомфорт. Боль носит сдавливающий характер. Локализуется в области сердца. Нередко отдает в лопатку, руку.
- Болевой дискомфорт во всей грудине. Такая патология может характеризовать осложнение — инфаркт легкого. Дискомфорт значительно усиливается при любом движении — глубоком дыхании, кашле, чихании.
- Боль под ребрами справа. Значительно реже дискомфорт может возникать в районе печени, если у пациента имеются тромбы в легких.
В сосудах наблюдается недостаточное кровообращение. Это способно спровоцировать у больного:
- мучительную икоту;
- напряжение в стенке живота;
- парез кишечника;
- выбухание крупных вен на шее, ногах.
Поверхность кожи приобретает бледный оттенок. Нередко развивается пепельный либо серый отлив. Впоследствии возможно присоединение посинения губ. Последний признак говорит о массивной тромбоэмболии.
Иногда у пациента слышится характерный шум в сердце, выявляется аритмия. В случае развития инфаркта легкого, возможно кровохарканье, сочетающееся с резкой болью в груди и достаточно высокой температурой. Гипертермия может наблюдаться несколько суток, а иногда и полторы недели.
У пациентов, у которых тромб попал в легкое, могут наблюдаться нарушения кровообращения мозга. У таких больных нередко присутствуют:
- обмороки;
- судороги;
- головокружения;
- коматозное состояние;
- икота.
Иногда к описанной симптоматике могут присоединиться признаки почечной недостаточности, в острой форме.
Осложнения ТЭЛА
Крайне опасна такая патология, при которой локализуется тромб в легких. Последствия для организма могут быть самые разнообразные. Именно возникшее осложнение определяет ход протекания болезни, качество и продолжительность жизни пациента.
Основными последствиями ТЭЛА являются:
- Хронически повышенное давление в легочных сосудах.
- Инфаркт легкого.
- Парадоксальная эмболия в сосудах большого круга.
Однако не все так печально, если своевременно диагностированы тромбы в легких. Прогноз, как выше отмечалось, благоприятен, если больной получит адекватное лечение. В этом случае высок шанс свести к минимуму риск возникновения неприятных последствий.
Ниже приведены основные патологии, которые диагностируют врачи в результате осложнения ТЭЛА:
- плеврит;
- инфаркт легкого;
- пневмония;
- эмпиема;
- абсцесс легкого;
- почечная недостаточность;
- пневмоторакс.
Рецидивирующая ТЭЛА
Данная патология способна повторяться у пациентов несколько раз на протяжении жизни. В этом случае речь идет о рецидивирующей форме тромбоэмболии. Около 10-30% пациентов, перенесших однажды такое заболевание, подвержены повторным эпизодам ТЭЛА. У одного больного может наблюдаться различное количество приступов. В среднем их число варьируется от 2 до 20. Множество перенесенных эпизодов патологии представляет собой закупорку мелких ветвей. В последствии эта патология приводит к эмболизации крупных артерий. Формируется массивная ТЭЛА.
Причинами развития рецидивирующей формы могут стать:
- хронические патологии дыхательной, сердечно-сосудистой систем;
- онкологические заболевания;
- хирургические вмешательства в области живота.
Данная форма не обладает четкими клиническими признаками. Ее характеризует стертое течение. Правильно диагностировать такое состояние очень сложно. Зачастую, невыраженную симптоматику принимают за признаки других болезней.
Рецидивирующая ТЭЛА может проявляться следующими состояниями:
- постоянные пневмонии, возникшие по непонятной причине;
- обморочные состояния;
- плевриты, протекающие на протяжении нескольких суток;
- приступы удушья;
- сердечно-сосудистый коллапс;
- затрудненное дыхание;
- увеличенная частота сокращений сердца;
- повышенная температура, не устраняющаяся антибактериальными медикаментами;
- сердечная недостаточность, при отсутствии хронической патологии легких или сердца.
Данное заболевание может привести к следующим осложнениям:
- эмфизема легких;
- пневмосклероз — легочная ткань замещается соединительной;
- сердечная недостаточность;
- гипертензия легких.
Рецидивирующая ТЭЛА опасна тем, что любой последующий эпизод может повлечь за собой летальный исход.
Диагностика болезни
Описанная выше симптоматика, как уже упоминалось, специфической не является. Поэтому на основании данных признаков поставить диагноз невозможно. Однако при ТЭЛА обязательно присутствуют 4 характерных симптома:
- одышка;
- тахикардия — увеличение сокращений сердца;
- боль в груди;
- учащенное дыхание.
Если у пациента отсутствуют эти четыре признака, то тромбоэмболии у него нет.
Но не все так легко. Диагностика патологии крайне затруднительна. Чтобы заподозрить ТЭЛА, следует проанализировать возможность развития болезни. Поэтому изначально доктор обращает внимание на возможные факторы риска: наличие инфаркта, тромбоза, операции. Это позволяет определить причину заболевания, область, из которой тромб попал в легкое.
Обязательными обследованиями для выявления или же исключения ТЭЛА являются следующие исследования:
- ЭКГ. Очень информативный способ диагностики. Электрокардиограмма дает представление о степени тяжести патологии. Если сочетать полученную информацию с историей болезни, ТЭЛА диагностируется с высокой точностью.
- Рентген. Данное исследование для постановки диагноза ТЭЛА является малоинформативным. Однако именно оно позволяет отличить болезнь от многих других патологий, обладающих сходной симптоматикой. К примеру, от крупозной пневмонии, плеврита, пневмоторакса, аневризмы аорты, перикардита.
- Эхокардиография. Исследование позволяет выявить точную локализацию тромба, форму, его размеры, объем.
- Сцинтиграфия легких. Такой метод предоставляет врачу «картину» легочных сосудов. На ней четко обозначены зоны нарушенного кровообращения. Но обнаружить место, где локализуются тромбы в легких, невозможно. Исследование обладает высокой диагностической ценностью только при патологии крупных сосудов. Выявить проблемы в мелких ветвях при помощи данного метода невозможно.
- УЗИ вен ног.
В случае необходимости больному могут назначаться дополнительные методы исследования.
Срочная помощь
Следует запомнить, если оторвался тромб в легких, симптоматика у пациента может развиться молниеносно. И так же быстро привести к смерти. Поэтому, при наличии признаков ТЭЛА следует обеспечить пациенту полный покой и немедленно вызвать кардиологическую «Скорую помощь». Больного госпитализируют в реанимационное отделение.
Неотложная помощь основана на следующих мероприятиях:
- Экстренной катетеризации центральной вены и вводе лекарства «Реополиглюкин» либо глюкозо-новокаиновой смеси.
- Осуществляется внутривенный ввод препаратов: «Гепарин», «Дальтепарин», «Эноксапарин».
- Болевой эффект устраняется наркотическими анальгетиками, такими как «Промедол», «Фентанил», «Морин», «Лексир», «Дроперидол».
- Оксигенотерапия.
- Пациенту вводят тромболитики: средства «Стрептокиназа», «Урокиназа».
- В случаи аритмии подключают следующие препараты: «Сульфат магния», «Дигоксин», «АТФ», «Рамиприл», «Панангин».
- При наличии у пациента шоковой реакции ему вводят «Преднизолон» либо «Гидрокортизон», а также спазмолитики: «Но-шпу», «Эуфиллин», «Папаверин».
Способы борьбы с ТЭЛА
Реанимационные мероприятия позволяют восстановить кровоснабжение легких, не допустить развития у пациента сепсиса, а также защитить от формирования легочной гипертонии.
Однако после оказания первой помощи больной нуждается в продолжение лечения. Борьба с патологией направлена на предотвращение рецидивов заболевания, полное рассасывание сгустка крови.
На сегодняшний день существует два способа устранить тромбы в легких. Методы лечения патологии следующие:
- тромболитическая терапия;
- хирургическое вмешательство.
Тромболитическая терапия
Медикаментозное лечение основано на таких лекарствах, как:
- «Гепарин»;
- «Стрептокиназа»;
- «Фраксипарин»;
- тканевой активатор плазминогена;
- «Урокиназа».
Такие препараты позволяют растворять тромбы и препятствуют образованию новых сгустков.
Лекарство «Гепарин» вводят пациенту внутривенно на протяжении 7-10 дней. При этом тщательно контролируют показатели свертываемости крови. За 3-7 дней до окончания лечения больному назначают один из следующих препаратов в таблетированной форме:
Контроль за свертываемостью крови продолжается. Прием назначенных таблеток длится (после перенесенного ТЭЛА) около 1 года.
Лекарства «Урокиназа», «Стрептокиназа» вводят на протяжении суток внутривенно. Такую манипуляцию повторяют 1раз в месяц. Внутривенно применяется и тканевой активатор плазминогена. Разовая доза должна вводиться на протяжении нескольких часов.
Тромболитическая терапия не проводится после хирургических вмешательств. Также она запрещена в случае патологий, которые могут осложниться кровотечениями. К примеру, язвенной болезни. Поскольку тромболитические лекарства способны повышать риск возникновения кровотечений.
Хирургическое лечение
Такой вопрос поднимается только при поражении большой области. В этом случае необходимо оперативно удалить локализующийся тромб в легких. Лечение рекомендуется следующее. Специальной техникой из сосуда удаляется тромб. Такая операция позволяет полностью устранить препятствие на пути кровотока.
Сложное оперативное вмешательство осуществляется, если закупорены крупные ветви либо ствол артерии. В этом случае необходимо восстанавливать кровоток почти на всей площади легкого.
Профилактика ТЭЛА
Заболевание тромбоэмболия обладает тенденцией к рецидивирующему течению. Поэтому важно не забывать о специальных профилактических мероприятиях, которые способны защитить от повторного развития тяжелой и грозной патологии.
Такие меры крайне важно проводить у людей, обладающих высоким риском развития данной патологии. В эту категорию относятся лица:
- старше 40-ка лет;
- перенесшие инсульт либо инфаркт;
- обладающие избыточным весом;
- анамнез которых содержит эпизод тромбоза глубоких вен либо ТЭЛА;
- перенесшие операции на грудной клетке, ногах, органах малого таза, живота.
Профилактика включает в себя крайне важные мероприятия:
- УЗИ вен ног.
- Регулярный ввод под кожу препаратов «Гепарин», «Фраксипарин» или инъекция в вену лекарства «Реополиглюкин».
- Накладывание тугих повязок на ноги.
- Сдавливание специальными манжетами вен голени.
- Перевязывание ножных крупных вен.
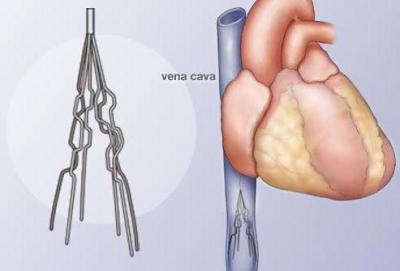
- Имплантация кава-фильтров.
Последний метод является прекрасной профилактикой развития тромбоэмболии. Сегодня разработаны разнообразные кава-фильтры:
При этом помните, что такой механизм крайне сложно установить. Неправильно введенный кава-фильтр не только не станет надежной профилактикой, но и способен повлечь увеличение риска образования тромбоза с последующим развитием ТЭЛА. Поэтому данная операция должна производиться только в прекрасно оборудованном медицинском центре, исключительно квалифицированным специалистом.
Источники: http://www.syl.ru/article/169780/new_zabolevaniya-dyihatelnyih-putey-zabolevaniya-verhnih-dyihatelnyih-putey, http://medlazaret.ru/serdce/tromboz/, http://fb.ru/article/184783/trombyi-v-legkih-tromboemboliya-legochnoy-arterii-prichinyi-simptomyi-posledstviya-lechenie

