Чем отличается артериальное давление от кровяного
Артериальное давление — это что такое? Какое артериальное давление считается нормальным
Что означает артериальное давление? Все достаточно просто. Оно является одним из основных показателей активности сердечно-сосудистой системы. Давайте же рассмотрим этот вопрос более подробно.
Что представляет собой АД?
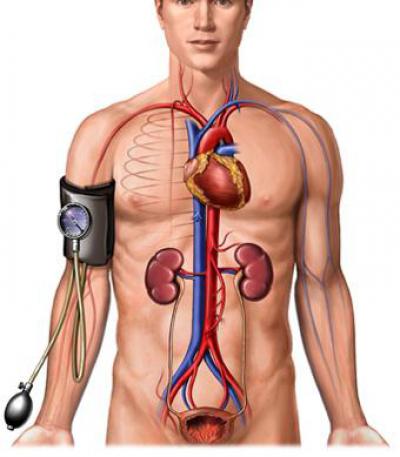
Артериальное давление – это процесс сдавливания стенок капилляров, артерий и вен под влиянием циркуляции крови.
Виды кровяного давления:
- верхнее, или систолическое;
- нижнее, или диастолическое.
При определении уровня артериального давления следует учитывать оба этих значения. Единицы его измерения остались самые первые – миллиметры ртутного столбика. Все из-за того, что в старых аппаратах для определения уровня кровяного давления использовалась ртуть. Следовательно, показатель АД выглядит следующим образом: артериальное давление верхнее (например, 130) / АД нижнее (например, 70) мм рт. ст.
К обстоятельствам, которые непосредственно имеют влияние на диапазон кровяного давления, относятся:
- уровень силы сокращений, выполняемых сердцем;
- доля крови, выталкиваемой сердцем в процессе каждого сокращения;
- противодействие стенок кровеносных сосудов, которое оказывается потоку крови;
- количество циркулирующей в организме крови;
- колебания давления в грудной клетке, которые вызваны дыхательным процессом.
Уровень артериального давления может меняться на протяжении дня и с возрастом. Но для большинства здоровых людей характерен устойчивый показатель АД.
Определение видов кровяного давления
Систолическое (верхнее) артериальное давление – это характеристика общего состояния вен, капилляров, артерий, а также их тонуса, который вызван сокращением сердечной мышцы. Оно в ответе за работу сердца, а именно за то, с какой силой последнее в состоянии выталкивать кровь.
Таким образом, уровень верхнего давления зависит от того, с какой силой и скоростью происходят сердечные сокращения.
Утверждать, что давление артериальное и сердечное – это одно и то же понятие, неразумно, так как в его формировании участвует и аорта.
Нижнее (диастолическое) давление характеризует активность кровеносных сосудов. Другими словами, это уровень АД в тот момент, когда сердце максимально расслаблено.
Нижнее давление образуется в результате сокращения периферических артерий, с помощью которых в органы и ткани организма поступает кровь. Поэтому за уровень АД отвечает состояние сосудов – их тонус и эластичность.
Как узнать уровень кровяного давления?
Узнать свой уровень АД можно при помощи специального прибора, который называется «тонометр артериального давления». Сделать это можно как у врача (или медсестры), так и дома, предварительно купив аппарат в аптеке.
Различают следующие виды тонометров:
- автоматические;
- полуавтоматические;
- механические.
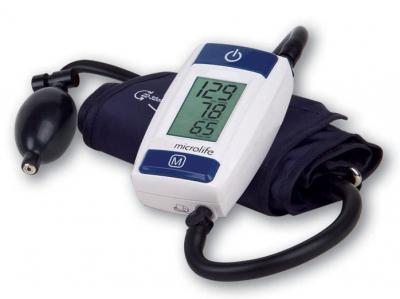
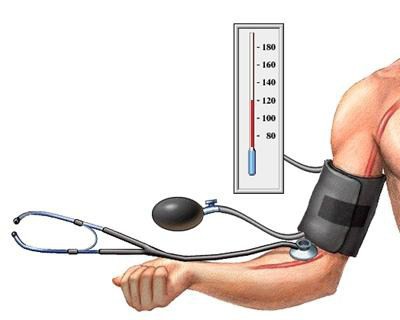
Механический тонометр состоит из манжеты, манометра или дисплея, груши для накачивания воздуха и стетоскопа. Принцип работы: надеваете манжету на руку, прикладываете под нее стетоскоп (при этом вы должны слышать пульс), накачиваете манжету воздухом до упора, а потом начинаете его постепенно спускать, откручивая колесико на груше. В какой-то момент вы четко услышите в наушниках стетоскопа пульсирующие звуки, потом они прекратятся. Вот эти две отметки и есть верхнее и нижнее кровяное давление.
Полуавтоматический тонометр состоит из манжеты, электронного дисплея и груши. Принцип работы: надеваете манжету, накачиваете грушей воздух до максимума, затем его выпускаете. На электронном дисплее появляются верхнее и нижнее значение артериального давления и количество ударов в минуту – пульс.
Автоматический тонометр состоит из манжеты, электронного дисплея и компрессора, который выполняет манипуляции по накачиванию и спуску воздуха. Принцип работы: надеваете манжету, запускаете аппарат и ожидаете результат.
Принято считать, что механический тонометр выдает самый точный результат. Также он более доступный по цене. При этом самыми удобными в использовании остаются автоматические и полуавтоматические тонометры. Такие модели особенно подходят пожилым людям. Тем более что некоторые виды имеют функцию голосового оповещения показателей давления.
Осуществлять замер показателей артериального давления стоит не раньше, чем через тридцать минут после любых физических нагрузок (даже незначительных) и через час после принятия кофе и алкоголя. Пред самим процессом измерения необходимо посидеть спокойно пару минут, отдышаться.
Не рекомендуется проводить повторную процедуру, используя одну и ту же руку.
Артериальное давление – норма по возрастам
У каждого человека есть индивидуальная норма АД, которая может быть не связана ни с какими заболеваниями.
Уровень кровяного давления обусловлен рядом факторов, которые имеют особое значение:
- возраст и пол человека;
- личные характерные особенности;
- стиль жизни;
- особенности образа жизни (трудовая деятельность, предпочитаемый тип отдыха и так далее).
Еще кровяное давление имеет свойство повышаться при выполнении непривычных физических нагрузок и эмоциональном напряжении. А если человек постоянно выполняет физические нагрузки (например, спортсмен), то уровень АД может также измениться как на время, так и на длительный период. Например, когда человек в стрессовом состоянии, то его кровяное давление может подняться до тридцати мм рт. ст. от нормы.
При этом все же существуют определенные границы нормального кровянистого давления. А каждые даже десять пунктов отклонения от нормы свидетельствуют о нарушении работы организма.
Верхний уровень АД, мм рт. ст.
Нижний уровень АД, мм рт. ст.
Также можно произвести расчет индивидуального значения артериального давления при помощи следующих формул:
- верхнее АД = 109 + (0,5 * количество полных лет) + (0,1 * вес в кг);
- нижнее АД = 74 + (0,1 * количество полных лет) + (0,15 * вес в кг).
- верхнее АД = 102 + (0,7 * количество полных лет) + 0,15 * вес в кг);
- нижнее АД = 74 + (0,2 * количество полных лет) + (0,1 * вес в кг).
Полученное значение округлять к целому числу по правилам арифметики. То есть, если получилось 120,5, то при округлении это будет 121.
Повышенное АД
Повышенное артериальное давление – это высокий уровень хотя бы одного из показателей (нижнего или верхнего). Судить же о степени его завышения следует, учитывая оба показателя.
Независимо от того, нижнее артериальное давление высокое или верхнее, это болезнь. И называется она гипертензией.
Выделяют три степени заболевания:
- первая – САД 140-160 / ДАД 90-100;
- вторая – САД 161-180 / ДАД 101-110;
- третья – САД 181 и больше / ДАД 111 и больше.
Говорить о гипертензии стоит тогда, когда наблюдается высокий уровень значений АД на протяжении длительного периода.
По статистике, завышенный показатель систолического давления чаще всего наблюдается у женщин, а диастолического – у мужчин и пожилых людей.
Симптомами повышенного артериального давления могут стать:
- снижение работоспособности;
- появления утомляемости;
- частое возникновение чувства слабости;
- утренняя боль в области затылка;
- частые головокружения;
- появления кровотечения из носа;
- шум в ушах;
- снижение остроты зрения;
- появление отечности ног в конце дня.
Причины высокого давления
Если нижнее артериальное давление высокое, то, скорее всего, это один из симптомов заболевания щитовидной железы, почек, надпочечников, которые начали вырабатывать ренин в большом количестве. Он, в свою очередь, и повышает тонус мышц кровеносных сосудов.
Повышенное нижнее артериальное давление чревато развитием еще большего количества серьезных заболеваний.
Высокое верхнее давление свидетельствует о слишком частых сокращениях сердца.
Скачок артериального давления может быть вызван рядом причин. Это, например:
- сужение сосудов в результате атеросклероза;
- избыточный вес;
- сахарный диабет;
- стрессовые ситуации;
- неправильное питание;
- чрезмерное употребление алкоголя, крепкого кофе и чая;
- курение;
- отсутствие физических нагрузок;
- частые погодные изменения;
- некоторые заболевания.
Что такое низкое АД?
Пониженное артериальное давление – это вегетососудистая дистония или гипотония.
Что происходит при гипотонии? Когда сердце сокращается, кровь поступает в сосуды. Они расширяются, а затем постепенно сужаются. Таким образом, сосуды помогают крови двигаться дальше по кровеносной системе. Давление при этом нормальное. По ряду причин тонус сосудов может снижаться. Они будут оставаться расширенными. Сопротивления для движения крови тогда не хватает, из-за чего давление падает.
Уровень АД при гипотонии: верхнее – 100 и меньше, нижнее – 60 и меньше.
Если давление резко снижается, то в головном мозге ограничивается кровоснабжение. А это чревато такими последствиями, как головокружение и предобморочное состояние.
- повышенная усталость и вялость;
- возникновение потемнения в глазах;
- частые отдышки;
- чувство холода в руках и ногах;
- повышенная чувствительность к громким звукам и яркому свету;
- слабость в мышцах;
- укачивание в транспорте;
- частые головные боли.
В чем причина пониженного давления?
Плохой тонус суставов и низкое артериальное давление (гипотония) могут быть с рождения. Но чаще виновниками пониженного давления становятся:
- Сильная усталость и стресс. Перегруженность на работе и дома, стрессы и недосыпание вызывают снижение тонуса сосудов.
- Жара и духота. Когда вы потеете, из организма выходит большое количество жидкости. Ради поддержания водного баланса он выкачивает воду из крови, которая течет по венам и артериям. Ее объемы уменьшаются, понижается тонус сосудов. Давление падает.
- Прием лекарств. «Уронить» давление могут сердечные препараты, антибиотики, спазмолитики и обезболивающие.
- Возникновение аллергических реакций на что-либо с возможным анафилактическим шоком.
Если раньше гипотонии у вас не было, не оставляйте неприятные симптомы без внимания. Они могут быть опасными «звоночками» туберкулеза, язвы желудка, осложнений после сотрясения мозга и других заболеваний. Обратитесь к терапевту.
Что делать для нормализации давления?
Эти советы помогут чувствовать себя бодрым весь день, если вы – гипотоник.
- Не спешите вставать с кровати. Проснулись – сделайте лежа небольшую разминку. Пошевелите руками и ногами. Затем сядьте и медленно вставайте. Действия выполняйте без резких движений. они могут спровоцировать обморок.
- Принимайте контрастный душ по утрам в течение 5 минут. Чередуйте воду – минуту теплая, минуту прохладная. Это поможет взбодриться и полезно для сосудов.
- Чашечка кофе на пользу! Но только натуральный терпкий напиток поднимет давление. В день пейте не больше 1-2 чашек. Если у вас проблемы с сердцем, вместо кофе пейте зеленый чай. Он бодрит не хуже кофе, а сердцу не вредит.
- Запишитесь в бассейн. Ходите хотя бы раз в неделю. Плавание улучшает тонус сосудов.
- Купите настойку женьшеня. Этот природный «энергетик» дает тонус организму. В ¼ стакана воды растворите 20 капель настойки. Выпивайте за полчаса до еды.
- Ешьте сладкое. Как только чувствуете слабость – съешьте ½ чайной ложки меда или немного горького шоколада. Сладости прогонят усталость и сонливость.
- Пейте чистую воду. Ежедневно по 2 литра чистой и негазированной. Это поможет поддерживать давление на нормальном уровне. Если у вас больное сердце и почки, питьевой режим должен назначить врач.
- Высыпайтесь. Отдохнувший организм будет работать как надо. Спите не меньше 7-8 часов в сутки.
- Делайте массаж. По словам специалистов восточной медицины, на теле есть особые точки. Воздействуя на них, можно улучшить самочувствие. За давление отвечает точка, которая находится между носом и верхней губой. Легонько массируйте ее пальцем 2 минуты по часовой стрелке. Делайте так, когда чувствуете слабость.
Первая помощь при гипотонии и гипертензии
Если чувствуете головокружение, сильную слабость, шум в ушах, вызывайте скорую. А пока врачи едут, действуйте:
- Расстегните ворот одежды. Шея и грудь должны быть свободными.
- Лягте. Голову опустите ниже. Под ноги положите небольшую подушку.
- Понюхайте нашатырь. Если его нет, используйте столовый уксус.
- Выпейте чай. Обязательно крепкий и сладкий.

Если вы чувствует приближение гипертонического криза, то также необходимо вызвать врачей. Вообще это заболевание следует всегда поддерживать профилактическим лечением. В качестве мер первой помощи можно прибегнуть к таким действиям:
- Организуйте ножную ванночку с горячей водой, в которую предварительно добавлена горчица. Альтернативой может быть наложение горчичных компрессов на область сердца, затылок и икры.
- Несильно обяжите правые, а затем левые руку и ногу на полчаса каждую сторону. При наложенном жгуте должен прощупываться пульс.
- Выпейте напиток из черноплодной рябины. Это может быть вино, компот, сок. Или съешьте варенье из этой ягоды.
Чтобы снизить риск возникновения и развития гипотонии и гипертензии, следует придерживаться режима здорового питания, не допускать появления лишнего веса, исключить из списка продуктов вредные, больше двигаться.
Давление следует измерять время от времени. При наблюдении тенденции высокого или низкого АД, рекомендуется обраться к врачу для установления причин и назначения лечение. Прописанная терапия может включать такие методы по нормализации артериального давления, как прием специальных лекарств и травяных настоев, соблюдение диеты, выполнение комплекса упражнений и так далее.
Артериальное и венозное давление: физиология
Очень часто пациенты, когда им ставится диагноз «артериальная гипертензия», просто не понимают о чем идет речь, так как физиология человека и особенности кровотока им мало знакомы.
О том, что такое артериальное, а также венозное давление, от чего оно зависит и под воздействием каких факторов формируется, подробно рассмотрено ниже.
Понимая, какова физиология человека, пациенту будет легче понять, что с ним происходит, и уметь самостоятельно контролировать свое артериальное, а также венозное давление, распознать вовремя приступ и суметь помочь себе самостоятельно.
Что такое давление
Кровяное давление – это давление крови внутри сосудов на их стенки. Давление необходимо, чтобы кровь могла циркулировать по кровеносной системе человека и таким образом осуществлялись жизненно важные обменные процессы.
Давление бывает таких видов:
- Артериальное – возникающее в артериях;
- Венозное – возникающее в венах;
- Капиллярное – возникающее в капиллярах соответственно.
Артериальное давление зависит от силы сокращений сердечной мышцы и того количества крови, которое выталкивается из сердца в тот момент, когда оно сокращается. Свое влияние на артериальное давление оказывают также такие факторы:
- Общий объем крови – чем он больше, тем выше может быть давление.
- Вязкость крови – при слишком вязкой крови кровоток замедляется и давление, соответственно, снижается.
- Давление в грудной и брюшной полости при дыхании.
 Артериальное давление также зависит от того, насколько эластичны стенки сосудов, их способности сужаться и расширяться, и от силы сопротивления мелких периферических сосудов – капилляров и артериол.
Артериальное давление также зависит от того, насколько эластичны стенки сосудов, их способности сужаться и расширяться, и от силы сопротивления мелких периферических сосудов – капилляров и артериол.
Когда сокращается левый желудочек сердца, в сердечную аорту выталкивается приблизительно 70 мл крови. Такое сокращение называется систолой, потому верхний показатель артериального давления называют еще систолическим.
Этот объем крови сразу пройти через сосуды не может, потому стенки аорты растягиваются, а давление крови на них повышается. Вот так образуется систолическое артериальное давление.
Затем сердечный аортальный клапан закрывается – этот процесс называется диастолой, а нижнее давление, соответственно, диастолическим. Стенки аорты и крупных сосудов, которые растянулись во время систолы под давлением крови, теперь сокращаются и возвращаются в исходное состояние. Кровь при этом проталкивается дальше в капилляры.
Давление на стенки сосудов, по мере того, как кровь перемещается в капилляры, уменьшается, и к концу диастолы достигает минимальной величины – вот так формируется диастолическое давление. А величина, которую образует разница между систолическим и диастолическим давлением, называется пульсовое давление.
Капиллярное давление – это давление в периферических сосудах, капиллярах и артериолах, большую роль при этом играет степень проницаемости стенок капилляров. Венозное давление зависит от двух основных факторов:
- Тонуса венозных сосудов;
- Кровяного давления в правом предсердии.
Показатели любого давления, и артериального, и венозного, и капиллярного, будет уменьшаться по мере удаления сосудов от сердца. Например, в сердечной аорте у здорового человека давление равняется примерно 140/90 мм. рт. ст. В крупных артериальных сосудах, в том числе и на предплечье, где измеряется обычно давление с помощью тонометра, давление будет уже 120/70 мм. рт. ст, что является оптимальным показателем.
В периферических сосудах эти показатели снижаются до 40 мм. рт. ст. и до 10-15 мм. рт. ст. Кровяное давление может быть и отрицательным в верхней и нижней полых венах и в крупных венах шеи.
Как осуществляется регуляция давления
 Кровь передвигается по сосудам и капиллярам именно благодаря кровяному давлению. Таким образом, осуществляется обменный процесс между капиллярами и межклеточным веществом, и происходит питание тканей и насыщение их кислородом.
Кровь передвигается по сосудам и капиллярам именно благодаря кровяному давлению. Таким образом, осуществляется обменный процесс между капиллярами и межклеточным веществом, и происходит питание тканей и насыщение их кислородом.
Кровяное давление обеспечивает нормальное течение обменных процессов во всех органах и тканях, потому важно, чтобы оно оставалось стабильным.
Стабильность кровяного давления осуществляется путем саморегуляции. В сосудистых стенках находятся барорецепторы. Больше всего их в дуге аорты, каротидном синусе, сосудах головного мозга и сердца. Если происходит отклонение кровяного давления, верхнего или нижнего, в ту или иную сторону, то эти барорецепторы мгновенно реагируют.
Импульсы от барорецепторов через нервные волокна поступают к регулирующему функционирование сосудов центру, расположенному в продолговатом мозге, и приводят его в тонус. Далее импульсы передаются к кровеносным сосудам – тонус их стенок тоже повышается, а периферическое сопротивление кровотоку изменяется.
Работа сердечной мышцы при этом тоже изменяется и постепенно кровяное давление возвращается к нормальным показателям. Такая физиология и называется принципом саморегуляции кровяного давления.
На сосудодвигательный центр влияют кроме того так называемые гуморальные вещества, которые вырабатываются различными внутренними органами. В частности, это гормоны адреналин и норадреналин, синтезируемые в надпочечниках. Степень тонуса сосудодвигательного центра зависит от взаимодействия этих двух влияний – нервного и гуморального.
Если такое влияние вызывает увеличение тонуса регулирующего центра и сосудов и, как следствие, повышению артериального давления, то его называют прессорным. Если же наоборот, тонус падает, и показатели давления снижаются, говорят о депрессорном эффекте.
Какими методами измеряется кровяное давление
Различают два основных метода измерения кровяного давления:
 Прямой метод в медицинской практике применяется для того, чтобы определить давление в венах. Если человек здоров, то оно варьируется от 80 до 120 мм. вод. ст.
Прямой метод в медицинской практике применяется для того, чтобы определить давление в венах. Если человек здоров, то оно варьируется от 80 до 120 мм. вод. ст.
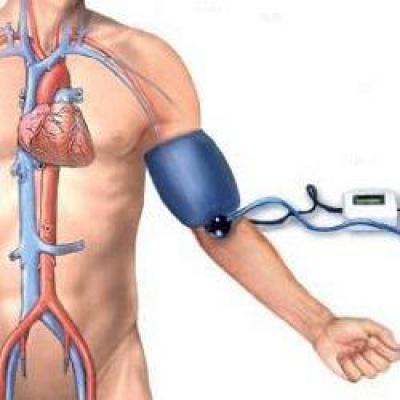
Если говорить о непрямом измерении кровяного давления, то наиболее популярным является метод Короткова. Пациент при этом должен сидеть или лежать, а рука отводится в сторону внутренней поверхностью вверх. Прибор для измерения артериального давления нужно установить таким образом, чтобы и он, и артерия, на которой будет измеряться давления, находились на одном уровне с сердцем.
Прибор для измерения АД представляет собой манжетку, соединенную с монометром. Манжетку надевают на предплечье пациента, под нее, в области локтевой ямки, помещают стетоскоп, чтобы прослушивать артерию. Затем в манжетку нагнетают воздух, пока просвет артерии полностью не сузится – пульсация артерии через стетоскоп при этом не прослушивается.
Затем воздух постепенно выпускается. В тот момент, когда систолическое давление станет выше, чем давление в манжетке, кровь начнет с силой проходить через сжатый участок артерии – это можно будет прослушать через стетоскоп. Зафиксированные при этом показатели манометра и будут показателями систолического артериального давления.
Если продолжать дальше медленно выпускать воздух из манжеты, препятствие кровотоку будет все меньше и меньше, шумы будут прослушиваться все слабее и в конце концов полностью исчезнуть. Показания манометра в этот момент принято считать диастолическим артериальным давлением.
У здорового человека в состоянии покоя (но не после сна) в возрасте от 18 до 45 лет нормальным считаются показатели давления 120/70 мм. рт. ст. Допустимы незначительные отклонения в ту или иную сторону, но не более, чем на 10-15 единиц. С возрастом, когда эластичность сосудистых стенок снижается, артериальное давление повышается, особенно это касается систолического давления.
Чтобы определить, в каком возрасте какое давление будет нормальным, используется простая формула:
АД макс. = 100 + В
АД макс. означает максимально допустимый показатель кровяного давления, если результат будет выше, это говорит о том, что у пациента развивается артериальная гипертензия. В означает возраст пациента. Например, 100 + 35, где 35 – возраст пациента, будет равняться 135, то есть допустимое систолическое артериальное давление – 135 мм. рт. ст.
Допустимые колебания верхнего артериального давления – от 100 до 140 мм. рт. ст.
Допустимые колебания нижнего артериального давления – от 60 до 90 мм. рт. ст.
Если эти цифры превышены и не возвращаются в норму при нескольких последовательных измерениях на протяжении двух недель, есть все основания подозревать развитие гипертонической болезни.
Почему развивается гипертония
 Самый распространенный фактор, под влиянием которого может развиться гипертония – это постоянные нервные стрессы и эмоциональные встряски. Они могут быть и положительными, и отрицательными.
Самый распространенный фактор, под влиянием которого может развиться гипертония – это постоянные нервные стрессы и эмоциональные встряски. Они могут быть и положительными, и отрицательными.
Если человек постоянно сильно волнуется, надпочечники усиленно вырабатывают адреналин и норадреналин, и выбрасывают их в кровь.
Это приводит к повышению давления. Если пациент возьмет себя в руки или примет седативные препараты и успокоится, давление тоже нормализуется. Но если стрессы и скачки давления будут происходить постоянно, в конце концов, и сосудов выработается привычка сужаться и давление будет постоянно повышенным.
Кроме того, причиной гипертонии могут быть патологии внутренних органов:
- Почечная недостаточность;
- Заболевания сердца и сосудов;
- Нервные нарушения.
Артериальная гипертензия – очень коварная болезнь. Большую часть времени она может никак не давать о себе знать. Постепенно организм начинает адаптироваться к постоянно высокому артериальному давлению и пациент уже не ощущает никакого дискомфорта. А раз нет неприятных симптомов – значит, не требуется и лечение.
Делать этого категорически не рекомендуется, потому что гипертония – необратимое состояние, полностью вылечить ее уже невозможно, удается только контролировать показатели АД, если соблюдать все рекомендации врача. Если же произошел резкий скачок АД, то помогут только гипотензивные препараты, они должны быть у гипертоника под рукой постоянно.
Зная, как формируется артериальное давление и от чего оно зависит, с помощью профилактических мер можно не допустить резкого повышения показателей и жить полноценной жизнью, без медикаментов и госпитализации. Прежде всего, следует избегать любых стрессов и очень ярких эмоций.
Нужно соблюдать режим труда и вести спокойный, размеренный образ жизни, не допуская никаких встрясок. Естественно, нужно забыть о вредных привычках и постоянно следить за своим питанием, не допуская резкой прибавки в весе и ожирения.
Важно употреблять больше фруктов и овощей, богатых витаминами, минералами и клетчаткой, и отказаться от соли.Спортом нужно заниматься умеренно, предпочтение отдается йоге, пешим прогулкам и бегу трусцой на свежем воздухе. Видео в этой статье расскажет о физиологии и анатомии сердечно-сосудистой системы.
Чем отличается почечное давление от артериального
Что такое почечная гипертония?

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Почечная гипертония обычно развивается после обыкновенной гипертонии и характеризуется стойким повышения давления при показателях более 250 мм. рт. ст. Причиной заболевания обычно служит поражение почечной ткани при таких заболеваниях, как гломерулонефрит и пиелонефрит. Кроме того, причиной может быть сужение почечной артерии из-за порока в развитии или атеросклероза. Каково развитие этого недуга?
- Осложнения и симптомы
- Диагностика и лечение
- Профилактика
Так как почки начинают неправильно функционировать, объем циркулирующей крови увеличивается, а вода в организме задерживается, что приводит к повышению давления. Натрий выводится из организма не так, как надо, поэтому в крови наблюдается его повышенное содержание, а это приводит к тому, что сосудистые стенки становятся очень чувствительными к влиянию гормональных веществ, которые повышают их тонус.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Рецепторы, находящиеся в почках и тонко реагирующие на изменения гемодинамики, из-за нарушения кровообращения раздражаются, потому начинается выделение особого гормона, называемого ренином. Этот гормон активизирует вещества крови, которые повышают периферическое сопротивление сосудов. Все это приводит к большой выработке гормонов коры надпочечников, поэтому в организме задерживается натрий и вода. Данные изменения увеличивают тонус почечных сосудов, происходит их склерозирование. Таким образом, рецепторы почек опять раздражаются. Это можно назвать порочным кругом.
 Рецепторы почек
Рецепторы почек
Гипертония развивается также по тому, что из-за гибели ткани почек в крови уменьшается содержание простагландинов и брадикининов, а эти вещества снижают тонус сосудов. Чаще всего заболевание развивается у пожилых или у молодых людей, у которых было отмечено повышенное давление. Также к группе риска относятся мужчины, что объясняется тем, что у них больше масса тела, а, соответственно, и объем сосудистого русла, в котором циркулирует кровь. Чем опасна гипертония почек и как ее распознать?
Осложнения и симптомы
Осложнения гипертонии почечной могут быть следующими:
- почечная или сердечная недостаточность;
- нарушения мозгового кровообращения;
- кровоизлияния в глазную сетчатку;
- тяжелые поражения артерий;
- изменений свойств крови;
- нарушение липидного обмена;
- атеросклероз сосудов.
Перечислим все признаки, которые могут наблюдаться у того или иного пациента.
-
Систолический или диастолический шум, которые прослушивается в области почечных артерий. Если есть атеросклероз почечных артерий, шум будет лучше прослушиваться над пупком по средней линии и в эпигастральной области, а при фибромускулярной гиперплазии кверху от пупка и немного латеральнее. Шум может хорошо прослушиваться также со стороны спины. Однако наличие шума не обязательно говорит о данном заболевании.
 Схема атеросклероза почечных артерий
Схема атеросклероза почечных артерий
Если говорить в общем, то проявляется почечная гипертония также, как и гипертония эссенциальная. Однако для точной постановки диагноза нужно проводить инструментальное и лабораторное исследование.
Диагностика и лечение
Применяются разные методы обследования, совокупность результатов которых помогает поставить точный диагноз.
- Анализ мочи. Сначала его берут утром после тщательного туалета. Если обнаружено повышенное количество лейкоцитов и белка, это может свидетельствовать о пиелонефрите.
- УЗИ почек.
- Ангиография.
- Ренография.
- Экскреторная урография.

Лечение почечной гипертонии должно происходить строго под наблюдением врача. Он сможет подойти к назначению лекарств индивидуально, учитывая чувствительность микрофлоры. В общей сложности, лечение основано на двух принципах: лечение заболевания почек и терапия, снижающая давление. Применять народные средства нужно также по совету врача. Если заболевание протекает тяжело и возникло из-за патологии почечных артерий, может понадобиться хирургическое лечение.
Если произошло сужение почечной артерии, применяется баллонная ангиопластика. Суть этой процедуры заключается в введении в артерию катетер, который на конце содержит баллон. Достигая необходимого места, баллон раздувается, тем самым расширяя артерию. После этого катетер извлекается, оставляя стент. Благодаря этой процедуре в почках улучшается кровоток и кровяное давление снижается.
Возможно применение такого метода как фонирование. Доказано, что фонирование почек способствует улучшению их функций и нормализации давления. Благодаря этому увеличиваются мышечные ресурсы организма, а также уровень микровибраций в тканях.
Профилактика
Чтобы не допустить развития гипертонии почечной, нужно следовать некоторым советам.
- Следить за давлением.
- При первых симптомах идти к врачу.
- Избавиться от лишней массы тела.
- Употреблять меньше соли.
- Бросить курить.
- Делать физические упражнения, но важно не переусердствовать.

Кроме того, советуется делать следующее:
- после приема пищи употреблять ложку морской капусты, которая куплена в аптеке;
- каждый день принимать чайную ложку рыбьего жира, а также несколько раз в неделю кушать жирные сорта рыб;
- употреблять в пищу лук и чеснок;
- каждый день вечером выпивать следующую смесь: стакан кефира + мелко нарезанный зубчик чеснока + половина чайной ложки морской капусты, которую можно заменить мелко нарезанной зеленью;
- пить смешанные соки из свеклы, моркови и сельдерея;
- пить настой боярышника лекарственного.
С гипертонией почек бороться не сложно, но лучше всего предупредить ее появление. Если сделать это не получилось, лучше отдать себя в руки врачей. Это поможет остановить течение заболевания и восстановить здоровье.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
Гипертонический криз: симптомы и первая помощь
Гипертонический криз не напрасно относят к жизнеугрожающим состояниям, т. к. это опасное осложнение артериальной гипертензии может заканчиваться тяжелыми осложнениями. Инфаркт миокарда, разрыв аорты, геморрагический или ишемический инсульт, отек легких, острая почечная недостаточность, отек мозга, развитие аритмий или эклампсии у беременных – эти возможные последствия резкого скачка артериального давления могут становиться причиной летального исхода.
По данным статистики более 3% пациентов отделений неотложной помощи обращаются за врачебной помощью именно вследствие гипертонического криза. У них определяется стойкая взаимосвязь между своевременностью оказания первой доврачебной неотложной помощи и количеством осложнений этого опасного состояния.
К развитию гипертонического криза могут приводить разные причины. Ими становятся патологии сердца и сосудов, почек, головного мозга, желез внутренней секреции или вредные привычки, смена погоды с изменениями атмосферного давления, психоэмоциональные стрессы, переутомление и несвоевременный прием лекарственных препаратов, предписанных врачом. Немаловажную роль в выявлении скачков артериального давления играет и неправильно организованный подход к устранению головных болей и контролю артериального давления.
В нашей статье мы ознакомим вас с симптомами и правилами оказания первой помощи при гипертоническом кризе. Эти знания помогут вам своевременно выявлять это тяжелое осложнение артериальной гипертензии и правильно оказывать помощь себе или близкому. Обладать этими навыками, по мнению большинства врачей, должен каждый из нас. Это поможет предотвратить развитие тяжелых осложнений, приводящих к длительной нетрудоспособности или смерти больного.
 Головная боль — один из первых симптомов гипертонического криза.
Головная боль — один из первых симптомов гипертонического криза.
Основными симптомами развития гипертонического криза являются:
- скачкообразное повышение артериального давления;
- интенсивная боль в теменной или затылочной области головы;
- учащенное дыхание;
- ощущения нехватки воздуха;
- мелькание «мушек» перед глазами;
- головокружение;
- изменения сознания или сонливость;
- необоснованная приемом пищи тошнота или рвота;
- нарушения походки.
Выраженность симптомов гипертонического криза вариабельна и зависит от типа этого состояния.
Гипертонический криз может быть:
- гиперкинетическим (I типа) – чаще развивается на начальных стадиях артериальной гипертензии и вызывается повышением тонуса симпатического отдела вегетативной нервной системы, возникает в течение нескольких минут, чаще наблюдается у мужчин;
- гипокинетическим (II типа) – чаще развивается на поздних стадиях артериальной гипертензии и вызывается повышением тонуса парасимпатического отдела вегетативной нервной системы, возникает в течение нескольких часов или дней, чаще наблюдается у женщин.
Симптомы гиперкинетического криза:
- значительное повышение обычных показателей артериального давления;
- учащенное сердцебиение;
- общее возбуждение;
- дрожание конечностей;
- потливость;
- головные боли, сопровождающиеся пульсацией;
- боли в сердце, сопровождающиеся ощущениями «замирания сердца»;
- сухость во рту;
- покраснение лица;
- частое и обильное мочеиспускание после устранения приступа.
Симптомы гипокинетического криза:
- вялость;
- апатия и быстрая утомляемость;
- сонливость;
- повышение артериального давления;
- головные боли распирающего характера;
- тошнота и рвота;
- головокружение;
- отеки на лице;
- отеки на руках и ногах;
- заметное уменьшение количества выделяемой мочи;
- бледность и сухость кожных покровов;
- ухудшение остроты зрения.
Вопреки сложившемуся мнению общества, гипертонический криз не подразумевает определенных цифр артериального давления. Они всегда индивидуальны и зависят как от стадии артериальной гипертензии, так и от показателей так называемого «рабочего давления», при котором человек чувствует себя нормально.
Неотложная помощь
 Своевременное оказание помощи больному с гипертоническим кризом помогает избежать нежелательных последствий этого состояния.
Своевременное оказание помощи больному с гипертоническим кризом помогает избежать нежелательных последствий этого состояния.
Несмотря на разные виды гипертонического криза, неотложная помощь при скачке артериального давления оказывается одинаково. Алгоритм ее оказания следующий:
- Удобно уложить больного в положении полусидя, используя подушки или подручные средства.
- Вызвать врача. Если у больного гипертонический криз развился впервые, то необходимо вызвать «Скорую помощь» для экстренной госпитализации.
- Успокоить больного. Если больной не может успокоиться самостоятельно, то дать ему принять настойку валерьяны, пустырника, Карвалол или Валокардин.
- Обеспечить свободное дыхание больного, освободив его от стесняющей дыхательные движения одежды. Обеспечить приток свежего воздуха и оптимальный температурный режим. Попросить больного сделать несколько глубоких вдохов и выдохов.
- При возможности, измерить артериальное давление. Измерения повторять через каждые 20 минут.
- Если больной принимает какой-то антигипертензивный препарат, рекомендованный врачом для устранения криза, то дать ему его принять. Если таких назначений нет, то дать принять сублингвально 0,25 мг Каптоприла (Капотен) или 10 мг Нифедипина. Если через 30 минут не наблюдаются признаки снижения артериального давления, то прием лекарственного средства необходимо повторить еще один раз. При отсутствии эффекта и от приема повторной дозы препарата необходимо вызвать «Скорую помощь».
- Приложить к голове холодный компресс или пузырь со льдом, а к ногам – теплую грелку. Вместо грелки можно поставить горчичники на область затылка и икроножные мышцы.
- При появлении болей в области сердца больному можно дать таблетку Нитроглицерина и Валидола под язык. Следует учитывать, что прием Нитроглицерина может вызвать резкое снижение артериального давления, поэтому его нужно принимать только с Валидолом, который устраняет этот побочный эффект.
- При головной боли распирающего характера, которая указывает на повышение внутричерепного давления, больному можно дать принять таблетку Лазикса или Фуросемида.
Помните! Прежде чем дать принять лекарственный препарат, следует обязательно правильно продумать и оценить состояние больного. В этом вам могут помочь операторы, принимающие вызов бригады «Скорой помощи».
Что делать после купирования гипертонического криза?
После нормализации артериального давления необходимо объяснить больному, что полная стабилизация состояния наступит после 5-7 дней. В этот период следует соблюдать ряд ограничений и правил, которые предотвратят повторный скачок артериального давления. В их список входят следующие рекомендации:
- Своевременно принимать гипотензивные средства, рекомендованные врачом.
- Регулярно контролировать показатели артериального давления и записывать их результаты в специальный «Дневник гипертоника».
- Отказаться от физических нагрузок и не делать резких движений.
- Отказаться от утренних пробежек и других физических упражнений.
- Исключить просмотр видео и телевизионных программ, способствующих перенапряжению психики.
- Ограничить прием соли и жидкости.
- Не переедать.
- Избегать конфликтов и других стрессовых ситуаций.
- Отказаться от спиртных напитков и курения.
Неосложненный гипертонический криз может лечиться в домашних и амбулаторных условиях. В других ситуациях больной должен госпитализироваться для всестороннего обследования, исключения осложнений и назначения медикаментозной терапии.
Губкинский телерадиокомитет, видеосюжет на тему «Гипертонический криз»:

Watch this video on YouTube
Новый препарат против гипертонии В течение последних 10 лет не было изобретено ни одного принципиально нового антигипертензивного лекарства. Усилия разработчиков направлены на повышен…
Артериальная гипертензия: что это? Артериальной гипертензией называют состояние, при котором определяется стойкое повышение артериального давления до показателей 140/90 мм рт. ст. Эта п…
Эссенциальная артериальная гипертензия: препараты, используемые при беременности… В данной статье речь пойдет о принципах медикаментозного лечения артериальной гипертонии (повышенного артериального давления) у беременных женщин, о т…
Причина гипертонии — в работе почек?
Медикам давно известно, что развитие гипертонии и ухудшение функционального состояния почек тесно взаимосвязаны. Одним из важнейших звеньев в развитии первичной гипертонической болезни признан дефект в работе почек. Неполадка состоит в недостаточном выведении почками натрия (соли) и воды из организма. Со своей стороны, гипертония способствует поражению почек вследствие хронического сужения просвета в кровеносных сосудах (это называется “вазоконстрикция”), структурных изменений в почечных артериолах, постепенного отмирания “рабочих” почечных клеток.
Почки признаны одновременно и жертвой, и виновником гипертонической болезни. Они становятся звеном порочного круга: повышенное артериальное давление вызывает поражение почек, которое затем усугубляет ее. Либо наоборот: заболевание почек вызывает гипертонию, со временем ухудшающую их функциональное состояние. Артериальной гипертонией страдает большинство больных с заболеваниями почек. Распространенность гипертонической болезни среди таких больных составляет от 62 до 100 %.
- Лучший способ вылечиться от гипертонии (быстро, легко, полезно для здоровья, без «химических» лекарств и БАДов)
- Гипертоническая болезнь — народный способ вылечиться от нее на 1 и 2 стадии
- Причины гипертонии и как их устранить. Анализы при гипертонии
- Эффективное лечение гипертонии без лекарств
Распространенность гипертонии у больных с недиабетическим поражением почек
Исследования показали, что повышенное кровяное давление нарушает работу почек. Но из-за чего же возникает эссенциальная гипертензия, т.е. повышенное кровяное давление, причина которого не известна? Есть мнение, что причину ее развития надо искать в почках. Ученые, придерживающиеся этой точки зрения, ссылаются на исследование, результаты которого кратко изложены в журнале Circulation Research (июнь 1975 года).

Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Эксперимент проводился на крысах. Оказалось, что если крысе, у которой нет наследственной предрасположенности к гипертонии, удалить здоровую почку и пересадить почку, взятую от крысы, у которой есть такая предрасположенность, то у первой тоже повысится кровяное давление.
Влияние почек на развитие и стабилизацию артериальной гипертонии
Существует гипотеза, объясняющая влияние почек на развитие гипертонии уменьшением количества функционирующих нефронов (структурно-функциональных единиц почек). Эта проблема у пациента может быть врожденной или приобретенной из-за хронического заболевания или перенесенной хирургической операции. Сокращение количества нефронов в почках и связанное с этим снижение выведения из организма натрия и жидкости неотвратимо приводят к увеличению объема циркулирующей крови (ОЦК) и артериального давления. Гипертоническая болезнь вызывается, по крайней мере частично, сокращением общей фильтрующей поверхности почек из-за уменьшения количества гломерул (клубочков в нефронах, которые фильтруют кровь) или фильтрующей площади внутри каждой гломерулы. Задержка натрия в почках и повышение артериального давления, в свою очередь, стимулируют возрастание давления в капиллярах клубочков и их ускоренное отмирание. Таким образом, еще больше сокращается фильтрующая площадь гломерул и замыкается порочный круг.
В каждой из 2-х почек человека содержится около 1 000 000 нефронов. Количество этих крошечных фильтрующих аппаратов может колебаться от 500 000 до 1 200 000. После рождения человека новые нефроны больше не образуются. В норме их количество после первых 30 лет жизни даже начинает постепенно уменьшаться. Исследователи полагают, что люди, которые от рождения получили относительно небольшое количество нефронов (в каждой почке 700 000 и менее), предрасположены к развитию гипертонической болезни. Люди, у которых врожденное количество нефронов находится на верхней границе, т. е. ближе к 1 200 000 в каждой почке, стабильно живут с самыми низкими значениями артериального давления, не выходящими за пределы физиологической нормы.
Гипертония может начаться и при нормальном количестве действующих нефронов, если по каким-то причинам происходит сокращение фильтрующей площади в каждом нефроне. Диаметр клубочка и площадь базальной мембраны в нефронах в норме могут существенно варьировать — разница бывает двух-трехкратной. Уменьшение площади базальной мембраны (и соответственно площади поверхности фильтрации) приводит к задержке в организме лишнего натрия и воды и повышению артериального давления. Следовательно, основной “предопределенной” для пациента гипертонии авторы этой гипотезы считают пониженное от рождения количество работающих нефронов или площади их фильтрующей поверхности. Это является причиной сниженной способности почек удалять из организма натрий и воду, особенно в условиях значительного потребления соли.
Вторичная гипертония, связанная с “первичным” заболеванием почек, обусловлена чрезмерным уменьшением количества действующих нефронов в почках, по тем или иным причинам . Известно, что избыточное потребление поваренной соли считается фактором риска развития гипертонии. Но если у пациента количество нефронов в почках уменьшено, то даже при умеренного потреблении натрия поддержание его равновесия в крови и клетках будет возможно лишь при повышении системного артериального давления.
Предложенная гипотеза объясняет генетически обусловленную предрасположенность к повышению кровяного давления наследованием анатомических особенностей почечных структур (нефронов). С этой же точки зрения авторы рассматривают высокую распространенность гипертонической болезни в некоторых популяциях, например среди японцев и лиц негроидной расы. По данным аутопсии, почки у японцев отличаются небольшими размерами.
Для больных-гипертоников негроидной расы характерны более тяжелое течение болезни и ее повышенная распространенность, в основе чего лежит пониженная способность почек выводить натрий. В тропических условиях, к которым предки этих людей адаптировались в течение тысячелетий, способность почек аккумулировать натрий имеет защитное значение, так как препятствует чрезмерной потере электролитов при потоотделении, однако в более холодных условиях Северной Америки это приводит к увеличению объема внеклеточной жидкости и повышению артериального давления.
Особенность функционирования почек у них заключается в снижении коэффициента фильтрации в капиллярах клубочков, что может указывать на уменьшение их фильтрующей поверхности. Изложенное объясняет также низкую активность ренина, характерную для больных с гипертонией негроидной расы: секреция ренина в юкстагломерулярном аппарате почек подавляется высоким содержанием натрия в крови и увеличенным объема циркулирующей крови, что является хорошо известной физиологической закономерностью. По этой же причине для лечения чернокожих больных-гипертоников особенно эффективны диуретики.
Гипертония и почки — еще одна гипотеза
Еще одна гипотеза, объясняющая природу “первичной” гипертонии, принадлежит Ю. В. Постнову (1977, 1993). Автор связывает развитие этого заболевания с распространенным нарушением функции мембран в клетках почек, что вызывает изменение режима работы почки и повышение артериального давления. Известно, что уровень кровяного давления в организме регулируется почками с помощью механизма «давление—натрийурез». Этот механизм заключается в том, что повышение системного артериального давления (и соответственно, давления крови на клетки почек) вызывает усиление вывода натрия и жидкости с мочой. Благодаря этому, в организме уменьшаются объемы внеклеточной жидкости, циркулирующей в сосудах крови и сердечный выброс. Все эти показатели снижаются до такого уровня, пока не будет обеспечено возвращение артериального давления к норме. Автор считает, что в этом состоит способ саморегуляции кровяного давления. Он функционирует по принципу обратной связи, т. е. уровень давления влияет на работу почек, а почки, в свою очередь, регулируют значение системного артериального давления.
Через механизм «давление—натрийурез» в норме осуществляется функция почек по понижению кровяного давления. Так, в клинике можно наблюдать больных, у которых на пике гипертонического криза возникает усиленное образование и выделение мочи. Это обычно заканчивается спонтанным снижением артериального давления. До тех пор, пока этот механизм работает, гипертония не стабилизируется, давление у пациента часто нормализуется. У больных со стабильным повышением артериального давления «диурез давления» не появляется. Это указывает на то, что почка переключена на работу в режиме более высокого системного кровяного давления.
У больных с гипертонией снижение артериального давления до нормального уровня с помощью лекарственных средств часто ухудшает выделительную функцию почек, что проявляется признаками задержки жидкости в организме и ослаблением действия препарата по снижению давления. Добавление диуретика в таких случаях восстанавливает эффект. Этим объясняется усиливающее действие диуретиков на эффект других лекарств от гипертонии. Ю. В. Постнов подчеркивает, что при длительном течении гипертонической болезни функциональные параметры почки относительно системного артериального давления подвергаются существенному смещению. Поэтому достигнуть необходимого объема выделения из организма воды и солей становится возможно лишь при повышенном уровне давления. Соответственно, в этой ситуации снижение артериального давления активирует механизмы обратной связи , возвращая его к повышенным значениям, которые требуются для сохранения водно-солевого равновесия. Так почка становится для пациента фактором поддержания постоянно повышенных показателей артериального давления.
По мнению Ю. В. Постнова, «переключение» почки нельзя рассматривать как первопричину артериальной гипертонии. В ее основе лежит постоянное внепочечное влияние, а именно — нарушение функции поддержания водно-солевого равновесия на клеточном уровне. Автор предполагает наличие при первичной гипертонии в клетках организма широко распространенного дефекта плазматических мембран, заключающегося в нарушении транспорта натрия и других одновалентных катионов и изменении мембранной регуляции распределения внутриклеточного кальция. Это активирует механизмы, повышающие уровень артериального давления. Так, накопление кальция в цитоплазме гладких мышц сосудов приводит к активации их сократительного аппарата, в нейромышечных синапсах — к усилению адренергических воздействий. Мембранный дефект не ограничивается клетками сердечно-сосудистой или нервной системы, он характерен и для клеток крови, и жировой ткани, т. е. имеет универсальный характер.
Провели и обратный эксперимент. Крысам со склонностью к повышенному кровяному давлению пересаживали почки здоровых крыс — и у животных не развивалась гипертония. Значит, работа почек напрямую связана с уровнем кровяного давления.
Несмотря на свой вполне нормальный внешний вид и на тот факт, что почки до сих пор не подвергались воздействию повышенного кровяного давления, при пересадке почки от крысы с повышенным кровяным давлением у здоровой крысы развивается гипертония. Исследование, проведенное на крысах, показало, что у крыс с наследственной предрасположенностью к повышению кровяного давления способность выводить из организма соль нарушается уже в молодом возрасте. Солеудержание приводит к влагоудержанию и последующему повышению кровяного давления.
См. также заметку «Гипертония и почечная недостаточность«.
- Самостоятельное измерение артериального давления в домашних условиях
- Какие лекарства от гипертонии назначают пожилым пациентам
- Диета DASH: эффективная диета при гипертонии
Источники: http://fb.ru/article/186746/arterialnoe-davlenie—eto-chto-takoe-kakoe-arterialnoe-davlenie-schitaetsya-normalnyim, http://gipertonija.ru/info/arterialnoe-i-venoznoe-davlenie.html, http://zdor.podavleniu.ru/lechenie/chem-otlichaetsya-pochechnoe-davlenie-ot-arterialnogo/