История болезни для илеофеморальный тромбоз
Острый илеофеморальный тромбоз
… судьба больного с острым венозным тромбозом во многом зависит от своевременной и объективной диагностики, грамотных лечебных и профилактических мероприятий.
Пусковым момента илеофеморального тромбоза могут служить следующие факторы: травма, бактериальная инфекция, длительный постельный режим, послеродовый период, противозачаточные средства, ДВС-синдром. Причинами тромбоза глубоких вен нижних конечностей могут быть доброкачественные и злокачественные образования, преимущественно, малого таза, а также аневризмы брюшной аорты, подвздошных и бедренных артерий, подколенные кисты, беременная матка. Среди злокачественных опухолей преобладают рак сигмовидной кишки, яичника, почки и надпочечника, поджелудочной железы, шейки матки или забрюшинная саркома. К другим причинам относят ретроперитонеальный фиброз и ятрогенные повреждения вен.
В клиническом течении острого илеофеморального тромбоза различают продромальную стадию и стадию выраженных клинических проявлений. При периферических путях развития в отличие от центрального продромальная стадия как таковая отсутствует.
Продромальная стадия проявляется повышением температуры и болями различной локализации. Боли могут возникать в пояснично-крестцовой области, нижних отделах живота и в нижней конечности на стороне поражения. Чаще боли той или иной локализации начинаются исподволь и носят тупой, ноющий характер.
Стадия выраженных клинических проявлений характеризуется классической триадой: боль, отек и изменение окраски. Бои становятся интенсивными, диффузными, охватывая паховую область, переднемедиальную поверхность бедра и икроножной мышцы. Отек имеет распространенный характер, захватывая всю нижнюю конечность от стопы до паховой складки, иногда переходит на ягодицу и сопровождается чувством распирания, тяжести в конечности. Сдавление отечными тканями артериальных сосудов и их спазм являются причиной острой ишемии конечности, выражающейся в резких болях в дистальных ее отделах, нарушении чувствительности в области стопы и нижней трети голени, отсутствии пульсации артерии, начиная с подколенного, а иногда и бедренного уровня.
Изменение окраски кожи может варьировать от бледной (белая болевая флегмазия, phlegmasia alba dolens) до цианотичной (синяя болевая флегмазия, phlegmasia coerulea dolens). Белая болевая флегмазия возникает вследствие спазма сопутствующих артерий и сопровождается болями. Синяя болевая флегмазия вторична по отношению к белой флегмазии. Она наступает при почти полном нарушении оттока крови по бедренной и подвздошной венам вследствие их окклюзии. Усиление «рисунка» подкожных вен на бедре, и особенно в паховой области является очень информативным и важным симптомом.
Общее состояние сильно не страдает. Поэтому, если развитию острого илеофеморального тромбоза сопутствует резкое ухудшение общего состояния, то оно чаще всего связано с каким-либо осложнением – начинающейся венозной гангреной, тромбозом нижней полой вены, эмболии легочной артерии.
Диагноз острого флеботромбоза глубоких вен нижних конечностей, в том числе и илеофеморального тромбоза можно подтвердить следующими основными методами специальной диагностики: дуплексное (триплексное) сканирование; рентгеноконтрастная нисходящая или восходящая флебография; радионуклидная флебография Тс99m в случае непереносимости рентгеноконтрастных веществ, сканирование с фибриногеном, меченым I 131 .
Дифференциальный диагноз следует проводить с окклюзионными заболеваниями артерий, рожистым воспалением. Характерный для глубокого венозного тромбоза отек конечности возможен при хроническом лимфостазе (слоновости), целлюлите, контузии икроножный мышцы или разрыве сухожилий стопы. Контузия икроножной мышцы или разрыв сухожилий стопы могут дать отек, боли и болезненность в этой области. Острое начало симптомов, возникших во время выполнения упражнений и экхимозы в области икры подтверждают мышечное происхождение этих симптомов.
В некоторых случаях требуется выполнение флебографии для установления правильного диагноза, чтобы избежать ненужной антикоагулянтной терапии и госпитализации. Двусторонний отек нижних конечностей обычно обусловлен сердечной или почечной недостаточностью или гипоальбуминемией. Кроме того, боли могут быть вызваны периферическим невритом, пояснично-крестцовым радикулитом, артритом и бурситом. При нарушении проходимости артерий нижних конечностей также возникают боли, но без отека и расширения поверхностных вен.
Принципы терапии. Всем больным показано лечение в условиях хирургического (ангиохирургического) стационара. Транспортировка больного в стационар должна осуществляться в положении лежа, до обследования необходим постельный режим. В тех случаях, когда отсутствуют условия для полноценного обследования больных (ультразвуковое сканирование, флебография), им следует назначить антикоагулянты в условиях соблюдения больным постельного режима в течение 7-10 дней. Для лечения острых венозных тромбозов используют три основные группы препаратов: антикоагулянты; фибринолитики и тромболитики; дезагреганты.
Для антикоагулянтной терапии применяются низкомолекулярные гепарины, нефракционированный гепарин и пентасахарид фондапаринукс. При тромболизисе (стрептокиназой или урокиназой) имеется одна проблема — повышается частота кровотечений и смертность. Кроме того реканализация наступает только в 1/3 случаев. Поэтому тромболизис применяется лишь в исключительных случаях — например у молодых людей (менее 50 лет) со свежим (менее 7 дней) распространённым тромбозом.
Тромболитическая терапия при илеофеморальном тромбозе поводится только после установки кава-фильтра, так как она способствует миграции тромбов в легочную артерию с развитием ее тромбоэмболии. Кава-фильтр имеет форму зонтика с отверстиями для прохождения крови. Фильтр устанавливали в инфраренальном сегменте нижней полой вены путем чрескожного введения специального устройства, в котором кава-фильтр находится в свернутом состоянии. Проводник вместе с кава-фильтром может быть введен через яремную вену или бедренную вену контралатеральной стороны. В последнее время актуальным становится местный тромболизис.
Хирургические вмешательства при тромбозах глубоких вен, в том числе и илеофеморального, производятся лишь по жизненным показаниям и напрямую зависит от их эмбологенности (опасность тромбоэмболии легочной артерии). Оперативно лечат эмбологенные тромбозы (флотирующая головка тромба), также хирургическое лечение применяют при угрозе венозной гангрены и распространения тромботического процесса на нижнюю полую вену.
Вид операции зависит от локализации тромбоза. При этом выполнение операции возможно лишь на венах среднего и крупного диаметра (подколенная, бедренная, подвздошная, нижняя полая вена). Могут применяться операции удаления тромба, наложения артериовенозного шунта, установка кава-фильтра и др. Часть операций помимо профилактики распространения тромбоза вверх преследует целью и удаление тромботических масс. Однако радикальная тромбэктомия осуществима только в ранних стадиях заболевания, когда тромботические массы фиксированы к интиме сосуда непрочно.
Ретроградное удаление тромба из левых подвздошных вен через флеботомическое отверстие в бедренной вене не всегда осуществимо из-за сдавления ее правой подвздошной артерией, наличия внутрисосудистых перегородок и спаечного процесса в просвете общей подвздошной вены. Тромбэктомия из правых подвздошных вен сопряжена с опасностью тромбоэмболии легочной артерии.
Шунтирующие операции не получили распространения в связи со сложностью техники и частыми тромбозами. При тромбэктомии из подвздошной вены необходимо тщательное соблюдение мер по предупреждению тромбоэмболий легочной артерии — введение второго баллона-обтуратора со здоровой стороны в нижнюю полую вену при закрытом способе операции или наложение на полую вену провизорного турникета при открытом способе.
Илеофеморальный тромбоз: причины, симптомы, лечение
Какому заболеванию может быть подвержена венозная система человека? Почему такая проблема возникает, и как ее лечить? На эти и прочие вопросы мы ответим в представленной статье.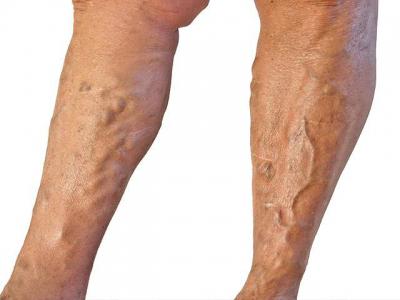
Общие сведения
Илеофеморальный тромбоз – это тромбоз, поражающий глубокие бедренные и подвздошные вены. Такое заболевание выделено в отдельную форму, поскольку для него характерно довольно тяжелое течение и повышенный риск развития тяжелой тромбоэмболии артерии легочной.
Особенности заболевания
Илеофеморальный тромбоз может развиться не только во взрослом, но и в детском возрасте. В этом случае такое заболевание протекает благоприятно, а лечение проходит довольно успешно. Среди большинства детей развитие тромбоэмболии легочной артерии или же ретромбоза отмечено не было.
Что касается взрослых пациентов, то для них эта болезнь несет с собой довольно тяжелые осложнения. Поэтому очень важно ее вовремя выявить.
Основные симптомы
Тромбоз, развившийся в бедренной или подвздошной венах, сопровождается такими симптомами, как:
- коричневые точки небольших размеров, выступающие на ногах и не исчезающие при надавливании;
- повышенная температура тела;
- сильный отек, который может наблюдаться на обеих нижних конечностях или же на одной из них;
- багрово-красный или синюшный цвет кожи;
- постепенно усиливающиеся болевые ощущения в одной конечности или в обоих ногах, а также в паху (иногда).
Признаки острого тромбоза. Стадии
Острый илеофеморальный тромбоз имеет несколько стадий развития. В зависимости от них симптомы болезни могут иметь свои особенности. Рассмотрим их более подробно:
- Продромальная стадия. На этом этапе заболевания у пациента наблюдаются боли различной локализации. Они могут ощущаться в пояснично-крестцовой области, нижних частях живота, а также в области поражения в нижней конечности. Болевой синдром имеет ноющий и тупой характер. Также у пациента наблюдается повышение температуры тела.
- Стадия выраженных клинических симптомов. Она характеризуется проявлением классической триады. Другими словами, у пациента наблюдается сильный отек, изменение окраски кожи и болевой синдром. Кстати, последний ощущается в икроножной мышце, паховой области и переднемедиальной поверхности бедра. Характер боли интенсивный и диффузный. Что касается отека, то он захватывает всю область и распространяется от паха до стопы. Иногда отечность наблюдается на ягодичной мышце и сочетается с чувством распирания и чувством тяжести в нижней конечности.
Ввиду того что отечные ткани оказывают сильное давление на сосуды, происходит нарушение кровотока, спазм и развивается острая ишемия ног, выражающаяся в резких болях, отсутствии чувствительности и пульсации артерии.
Как было сказано выше, одним из симптомов рассматриваемой болезни является изменение окраски кожных покровов. Они могут иметь бледный или цианотичный цвет. Белая окраска возникает вследствие спазма сопутствующих артерий. Подобное состояние сопровождается сильными болевыми синдромами. Синий цвет или цианотичный окрас наблюдается в том случае, когда подвздошная или бедренная артерия не выполняет свои прямые функции, то есть отток крови по ним практически полностью нарушен. При этом очень важным симптомом является то, что на бедре пациента виден выраженный рисунок подкожных вен.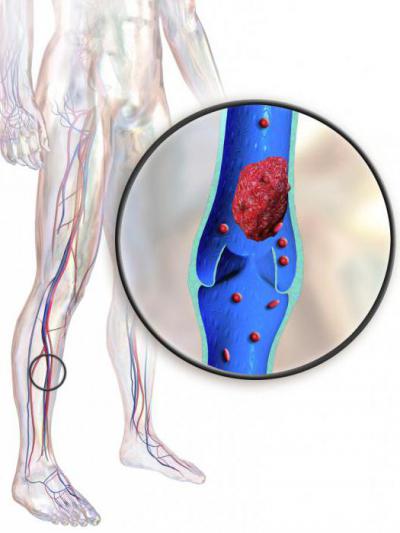
В целом илеофеморальный тромбоз характеризуется удовлетворительным общим состоянием пациента. Однако при развитии острой болезни оно может значительно ухудшаться. Это свидетельствует о начале какого-либо серьезного осложнения.
Причины развития
Венозная система человека может подвергаться различным изменениям. Нередко у пациентов наблюдается тромбоз глубоких вен. Такое заболевание возникает из-за медленного тока крови и нарушения ее свертываемости, а также повреждения венозных стенок.
Развитие илеофеморального тромбоза может происходить и при наличии одного фактора, и при наличии нескольких. Специалисты говорят о следующих пусковых моментах, которые способствуют возникновению этого заболевания:
- получение травмы;
- продолжительный постельный режим;
- ДВС-синдром;
- инфекции, имеющие бактериальное происхождение;
- период после родов;
- прием противозачаточных средств;
- беременность;
- злокачественные и доброкачественные образования в малом тазу;
- аневризмы подвздошных и бедренных артерий, а также брюшной аорты;
- кисты подколенные;
- фиброз ретроперитонеальный;
- ятрогенные повреждения глубоких вен.
Самые частые причины
Чаще всего илеофеморальный тромбоз нижних конечностей, характеризующийся застоем крови в венах, развивается во время беременности. Также это заболевание может возникнуть из-за длительной иммобилизации и недостаточности венозных клапанов.
Еще одним важным фактором в развитии рассматриваемой болезни является патология гемокоагуляции, в том числе врожденные или приобретенные тромбофилические состояния.
Диагностика
Как диагностируется тромбоз нижних конечностей? Симптомы этого заболевания выражены довольно ярко. Но кроме внешнего осмотра пациента врачи нередко прибегают и к другим диагностическим методам исследования, которые представлены в виде:
- сканирования с фибриногеном;
- дуплексного сканирования;
- радионуклидной флебографии, которая проводится в том случае, если у больного наблюдается непереносимость рентгеноконтрастных веществ;
- нисходящей или восходящей рентгеноконтрастной флебографией.
Илеофеморальный тромбоз следует лечить в точности так же, как и другие формы тромбозов. Чаще всего терапию этого заболевания проводят в условиях стационара. Она основана на приеме следующих лекарственных препаратов: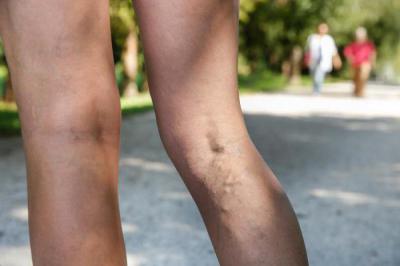
- противовоспалительных средств;
- антиагрегантов;
- антикоагулянтов.
Если подвздошная или бедренная артерия поражены не сильно, и заболевание находится на начальных стадиях развития, то для его лечения могут использоваться методики, которые способствуют растворению тромба.
Если имеется угроза развития тромбоэмболии, то проводится ее профилактика. Такая процедура осуществляется при помощи перевязки бедренной вены, установки кава-фильтра или же пликации нижней полой вены.
Если у пациента наблюдается острый илеофеморальный тромбоз, то осуществляют его транспортировку в стационар. При этом больной должен находиться в положении лежа. До обследования ему назначается постельный режим, после чего делают ультразвуковое сканирование и флебографию.
В том случае, если условия для обследования пациента отсутствуют, то под наблюдением специалистов ему назначают антикоагулянты, которые следует принимать на протяжении десяти дней.
Согласно сообщениям специалистов, острые венозные тромбозы необходимо лечить комплексно, используя три группы препаратов:
- тромболитики или фибринолитики;
- антикоагулянты;
- дезагреганты.
При этом следует отметить, что антикоагулянтное лечение основывается на применении следующих средств:
При развитии тромболизиса, который требует использования стрептокиназа или урокиназа, значительно повышается смертность пациентов из-за увеличения частоты кровотечений. В связи с этим такой метод применяется лишь в крайних случаях, например, если распространенный тромбоз развился совсем недавно, то есть не более недели назад.
Тромболитическое лечение при тромбозе илеофеморального вида осуществляется после того, как будет установлен кава-фильтр. Это связано с тем, что такая терапия способствует переходу тромба в легочную артерию, что может привести к развитию тромбоэмболии.
Хирургическое вмешательство
При илеофеморальном тромбозе возможен вариант оперативного вмешательства. Оно проводится по жизненным показателям и зависит от опасности развития тромбоэмболии легочной артерии.
Также следует отметить, что операцию нередко проводят при наличии угрозы венозной гангрены и при распространении патологического процесса на нижнюю полую вену.
Также можно удалить образовавшийся в левой подвздошной вене тромб ретроградно. Такую процедуру осуществляют через флеботомическое отверстие, которое делают в бедренной вене. При этом необходимо отметить, что такой вариант возможен не всегда, так как правая подвздошная вена может оказывать значительное давление.
Согласно утверждениям специалистов, операцию по удалению тромбов ни в коем случае нельзя проводить при спаечном процессе, происходящем в просвете вены, а также при наличии внутрисосудистых перегородок.
Осложнения
При несвоевременном обращении к врачу, а также при неправильном лечении илеофеморального тромбоза у пациента может развиться довольно опасное осложнение в виде тромбоэмболии легочных артерий. Поэтому очень важно понимать, что при наблюдении любого симптома, а также при подозрениях на тромбоз, необходимо сразу же обратиться к опытному доктору.
Профилактика заболевания
Во избежание последствий рассматриваемой болезни требуется постоянно проводить профилактические меры, которые направлены на укрепление общего состояния пациента и его сосудов в частности.
Также залогом долгой и здоровой жизни является умеренная активность и правильное питание.
Чтобы полностью избежать развития тромбоза, пациенту необходимо тщательно следить за своим образом жизни. Следует исключить все вредные привычки и регулярно наблюдаться у доктора.
В том случае, если заболевание венозной системы уже начало развиваться, необходимо соблюдать все меры профилактики, которые направлены на предотвращение возможных осложнений. В этот процесс включается полное устранение всех факторов риска, умеренный режим активности, а также правильно подобранная антикоагулянтная и дезагрегантная терапия.
Согласно мнению специалистов, тромбоз илеофеморальной формы – это довольно серьезное заболевание, которое способно нанести существенный урон здоровью человека. Однако следует отметить, что эта болезнь поддается лечению, в том числе если оно было начато вовремя. Главное — не отчаиваться и не опускать руки, а следовать всем рекомендациям опытного доктора.
История болезни
Острый тромбофлебит глубоких вен правой голени. Остеоартроз
Российский национальный исследовательский медицинский университет имени Н.И. Пирогова
Кафедра общей хирургии и лучевой диагностики
Основное заболевание: Острый тромбофлебит глубоких вен правой голени
Осложнение основного заболевания: нет
Сопутствующие заболевания: остеоартроз
Куратор: студентка 3 курса 315 группы
лечебного факультета Гадмилова А.З.
Заведующий кафедрой: проф., д.м.н. Лаберко Л.А.
Преподаватель: доцент, к.м.н. Счастливцев И.В.
4 Дата рождения:
5 Постоянное место жительства:
7 Дата поступления:
Ноющие боли в области голени обеих ног, усиливающиеся при ходьбе, отек и покраснение кожи,
Анамнез настоящего заболевания (ANAMNESIS MORBI)
Считает себя больной с 29.03.2013г, когда почувствовала усиливающиеся боли правой голени, так же отмечались боли и левой голени, но относительно менее интенсивные; наблюдалось покраснение и отек кожи, общая слабость, тошнота, головокружения, головная боль. В связи с нарастающими болями обратилась в поликлинику по месту жительства, откуда была направлена на госпитализацию врачом районной поликлиники.
Родилась в 29.10.1951 году, на Украине в г.Ромны Сумской области. В школу пошла в 7 лет, в умственном и физическом развитии от сверстников не отставала. Занималась спортом. В 1972 году переехала в Москву на ПМЖ.
Около 10 лет занимается плаванием 2 раза в неделю.
Наследственность не отягощена.
Профессиональный анамнез: Работает администратором физкультурного комплекса. Рабочий день нормирован, работа не связана с физической нагрузкой. Профессиональных вредностей не отмечает. Бытовой анамнез удовлетворительный. Рацион питания – разнообразный.
Эпидемиологический анамнез: инфекционный гепатит, брюшной и сыпной тифы, кишечные инфекции заболевания отрицает. Туберкулез, сифилис, и венерические заболевания отрицает.
Вредные привычки: отрицает
Аллергологический анамнез: отрицает
Беременностей 2. Родов 2.
Перенесенные заболевания: ОРВИ, Ветряная оспа, корь,
В детстве была проведена операция по удалению гланд
В июне 2012 года была проведена операция по поводу тромбофлебита левой голени
Гемотрансфузионный анамнез: кровь не переливалась.
Настоящее состояние (STATUS PRAESENS)
Состояние средней тяжести. Сознание ясное. Положение активное. Телосложение гиперстеническое, деформаций скелета нет. Рост 176 см, вес 83 кг. Температура 36,6°С. Подкожно-жировая клетчатка выражена (толщина подкожно-жировой складки над пупком 4 см). Кожные покровы бледно-розовые.
Тургор кожи сохранен, кожа суховата, эластичность не снижена. Видимые слизистые бледно-розового цвета. Лимфатические узлы не увеличены (затылочные, передние и задние шейные, подчелюстные, подмышечные, локтевые, паховые, подколенные, не пальпируются.)
Трофических изменений нет. Видимой костно-мышечной патологии нет.
Развитие мышечной ткани удовлетворительное. Сила и тонус мышц нормальные.
Деформаций костей не выявлено, болезненности при пальпации нет.
Система органов дыхания
Нос:форма носа не изменена, дыхание через нос свободное.
Гортань:деформаций и припухлости в области гортани нет.
Грудная клетка: форма грудной клетки правильная. Над- и подключичные ямки выражены. Ширина межрёберных промежутков умеренная. Эпигастральный угол прямой. Лопатки и ключицы выступают отчётливо. Грудная клетка симметрична.
Дыхание: везикулярное. Отставания в дыхании нет. Вспомогательная мускулатура в дыхании не участвует. Число дыхательных движений – 16 в минуту. Дыхание ритмичное. Видимого затруднения дыхания нет.
Болезненности при пальпации грудной клетки нет
При сравнительной перкуссииопределяется ясный лёгочный звук над симметричными участками легких. Топографическая перкуссия:
Верхняя граница легких
Высота стояния верхушек спереди
4 см выше ключицы
Высота стояния верхушек сзади
Остистый отросток VII шейного позвонка
Ширина полей Кренига
Нижняя граница легких
Передняя подмышечная линия
Средняя подмышечная линия
Задняя подмышечная линия
Остистый отросток XI грудного позвонка
Остистый отросток XI грудного позвонка
Подвижность нижнего края легкого по linea axillaris posterior
Основные дыхательные шумы:везикулярное дыхание, хрипов нет.
Система органов кровообращения
Осмотр шеи:наружные яремные вены и сонные артерии без видимых патологических изменений. Набухания вен шеи или усиленной пульсации сонных артерий нет.
Осмотр области сердца: верхушечный толчок виден в V межреберье слева, на 2 см. кнаружи от срединно-ключичной линии. Сердечный толчок, эпигастральная пульсация визуально не определяются.
Верхушечный толчок: пальпируется на 2 см. латеральнее срединно-ключичной линии в 5 межреберье, несколько усиленный, занимает площадь 2-х концевых фаланг среднего пальца правой руки.
Сердечный толчок: не определяется.
Эпигастральная пульсация: отсутствует.
Дрожание в области сердца (систолическое или диастолическое) не определяется.
Пальпаторная болезненность и зоны гиперестезии в области сердца отсутствуют.
Относительная тупость сердца:
На 1 см. правее края грудины
На 5 см левее левой срединно-ключичной линии на уровне V межреберья
Верхний край III ребра
Поперечник относительной тупости сердца 19 см.
Ширина сосудистого пучка 7 см.
Конфигурация сердца аортальная.
Абсолютная тупость сердца
Левый край грудины
2 см кнутри от среднеключичной линии на уровне V межреберья
Тонысердца ритмичные. Число сердечных сокращений (ЧСС) – 80 уд/мин. Пульс 90 уд/мин.
Первый тон нормальной звучности.
Второй тон нормальной звучности.
Дополнительных тонов (пресистолического или протодиастолического галопа, тона открытия митрального клапана, систолического галопа и др.) нет.
Шум трения перикарда: отсутствует.
Исследование артерий: височные, сонные, лучевые, бедренные, подколенные, заднеберцовые артерии эластичные, безболезненные. Извитости артерий нет. Пульсация аорты в яремной ямке отсутствует. «Пляски Каротид» нет, пульсация на а.dorsalis pedis хорошего наполнения, одинакова на обеих стопах.
Шумы или патологические тоны над бедренными и сонными артериями (двойной тон Траубе, двойной шум Виноградова-Дюрозье и др.) не выслушиваются.
Артериальный пульсна обеих лучевых артериях одинаков, ритмичен, нормального наполнения и напряжения.
Артериальное давление, измеренное методом Короткова на правой и левой плечевых артериях 120/80 мм.рт.ст.
Исследование вен: наружные яремные вены не набухшие. Определяется нормально выраженная пульсация вен шеи. При выслушивании яремных вен шумы, в том числе «шум волчка», не определяются.
Вены грудной клетки, передней брюшной стенки, верхних конечностей не расширены, не уплотнены, при пальпации безболезненны. Вены нижних конечностей: незначительная болезненность по ходу глубоких вен левой голени, отек.
Система органов пищеварения
Осмотр: Полость рта: язык розового цвета, влажный, без налётов. Дёсны, мягкое и твёрдое небо обычной окраски, геморрагий и изъязвлений нет. Запах изо рта отсутствует.
Живот:обычной формы, мягкий, безболезненный, подкожно-жировой слой развит равномерно. Живот симметричный, выбухания или втяжения отсутствуют. Видимая перистальтика кишечника отсутствует. Венозных коллатералей передней брюшной стенки нет.
Перкуссия: Перкуторный звук – тимпанический над всей поверхностью живота. Свободной или осумкованной жидкости в брюшной полости нет.
Пальпация: Поверхностная ориентировочная:передняя брюшная стенка не напряжена, безболезненна. Симптомы Щеткина-Блюмберга, Образцова, Мерфи, Ортнера, френикус-симптом отрицательны.
Расхождения прямых мышц живота нет, пупочной грыжи, грыжи белой линии живота нет. Поверхностно расположенных опухолевидных образований нет.
Методическая глубокая скользящая пальпация по В.П. Образцову и Н.Д. Стражеско: Сигмовидная кишка пальпируется в левой подвздошной области в виде эластического цилиндра, с ровной поверхностью шириной 2см. Подвижная, не урчащая, безболезненная.
Слепая кишка пальпируется в типичном месте в виде цилиндра эластической консистенции, с ровной поверхностью, шириной 2см, подвижная, не урчащая, безболезненная.
Поперечная ободочная кишка не пальпируется.
Восходящая ободочная кишка не пальпируется.
Нисходящая ободочная кишка не пальпируется.
Илеоцекальный угол не пальпируется.
Желудок: большая кривизна методом аускульто-перкуссии и методом определения шума плеска – на половине расстояния между пупком и мечевидным отростком. Большая и малая кривизна желудка и привратник не пальпируются.
Аускультация: Перистальтика кишечника ослаблена.
Сосудистые шумы в области проекции брюшной аорты, почечных артерий не выслушиваются.
ПЕЧЕНЬ И ЖЕЛЧНЫЙ ПУЗЫРЬ
Осмотр: Выпячивания в области правого подреберья нет. Ограничение этой области в дыхании отсутствует.
Границы печени по Курлову
Правая срединно-ключичная линия
На 1 см ниже края рёберной дуги
Передняя срединная линия
Между верхней и средней третями расстояния от пупка до мечевидного отростка
Левая рёберная дуга
Левая парастернальная линия
Симптом Ортнера отрицательный.
Пальпация: Нижний край печени не выступает из-под рёберной дуги. При пальпации безболезненный, эластичной консистенции с закруглённым краем.
Размеры печени по Курлову
Левая рёберная дуга
Желчный пузырь: безболезненный. Симптом Кера и френикус-симптом отрицательны. Симптомы Ортнера, Василенко не выявляются.
Осмотр: Выпячивания в области левого подреберья нет, ограничения этой области в дыхании нет.
Перкуссия: Продольный размер селезенки по X ребру – 6 см, поперечный – 5 см.
Пальпация: селезенка не пальпируется.
Аускультация: шума трения брюшины в области левого подреберья нет.
Пальпация: Поджелудочная железа не пальпируется, безболезненная.
Система органов мочевыделения
Осмотр: В области поясницы видимых изменений не обнаружено. Гиперемии кожи, припухлости или сглаживания контуров поясничной области нет.
Перкуссия: Симптом поколачивания отрицательный с обеих сторон.
Пальпация: Почки не пальпируются. Мочевой пузырь не пальпируется. При пальпации в рёберно-позвоночной точке и по ходу мочеточников болезненности нет.
Осмотр и пальпация: Нарушений роста, телосложения и пропорциональности отдельных частей тела не выявлено. Гиперпигментации, стрий, атипичного оволосения нет. Равномерно развитый подкожно-жировой слой. Увеличения размеров языка, носа, челюстей, ушных раковин, лунообразного лица нет.
Пальпируется мягкий безболезненный перешеек щитовидной железы.
Нервная система и органы чувств
Осмотр: Сознание ясное, интеллект высокий. Больной уравновешен, общителен, спокоен.
Status localis: Патологический процесс захватывает правую голень: на внутренней поверхности правой голени отмечается гиперемия, болезненность и отечность кожи, усиление подкожного венозного рисунка, пульс на магистральной артерии правой нижней конечности (бедренной, подколенной, тыльной артерии стопы) ослаблен.
Регионарные лимфатические узлы размером до 1 см, эластичные подвижные, безболезненные. При пальпации в области патологического процесса отмечается умеренная болезненность.
План обследования больного.
1. клинический анализ крови
2. клинический анализ мочи
3. биохимический анализ крови: АЛТ, АСТ, КФК, ЛДГ5, холестерин, липопротеиды, креатинин, билирубин, натрий, хлор, калий.
Данные лабораторных исследований
Клинический анализ крови.
гемоглобин 100 гл
эритроциты 4.5 х 10 в 12 степени на литр
цветной показатель 0.6
количество лейкоцитов 9.5 х 10 в 9 степени на литр
удельный вес 1012
лейкоциты 1-2 в поле зрения
эритроциты свежие 0-2 в поле зрения
эпителий плоский 1-3 в поле зрения
Биохимический анализ крови:
Креатинин (мг%) 95
Холестерин общий (моль/л) 4,7
Билирубин (мкмоль/л) 10.88
Время, свертывая крови 7 мин 10 сек
Фибринолитическая активность 16,7%
Протромбин время 83%
Ретракция кровяного сгустка 50%
Острый тромбофлебит глубоких вен правой голени.
Обоснование клинического диагноза
Патологический процесс захватывает правую голень: на внутренней поверхности правой голени отмечается гиперемия, болезненность и отечность кожи, усиление подкожного венозного рисунка, пульс на магистральной артерии правой нижней конечности (бедренной, подколенной, тыльной артерии стопы) ослаблен. Ноющие боли в области голени обеих ног, усиливаются при ходьбе. Ад 140/90 мм. рт. ст. – гипертензия.
В июне 2012 года была проведена операция по поводу тромбофлебита левой голени.
По результатам плана обследования, и поставленного диагноза было принято решение направить пациентку на плановую операцию 1.04.2013г.
Больная обследована, противопоказаний к операции не выявлено.
Источники: http://doctorspb.ru/articles.php?article_id=1356, http://fb.ru/article/254054/ileofemoralnyiy-tromboz-prichinyi-simptomyi-lechenie, http://studentmedic.ru/history.php?view=377