Как исключить тромбоз глубоких вен
Современная диагностика и лечение тромбоза глубоких вен
Образование тромбов в глубоких венах
Острый тромбоз глубоких вен — это патологические состояние, характеризующееся образованием в просвете вен тромбов на фоне повышенной свертываемости крови. Эта болезнь является очень распространенной во всем мире. В России ежегодно выявляется более 200 тысяч новых случаев тромбоза. С возрастом показатель заболеваемости увеличивается.
Миллионы людей во всем мире имеют риск развития данной патологии. Обусловлено это неправильным образом жизни и нарушением кровотока. Нередко выявляется тромбоз глубоких вен голени. Сосуды нижних конечностей поражаются наиболее часто. Обусловлено это повышенной статической нагрузкой и застойными явлениями.
Сами тромбы представляют собой сгустки крови, плотно прикрепленные к сосуду. Они бывают пристеночными (сцеплены с внутренней оболочкой вены) или обтурирующими. Последние являются наиболее опасными, так как просвет сосуда может полностью перекрываться.

Признаки тромбоза глубоких вен чаще всего наблюдаются у тех людей, которые мало двигаются или страдают нарушением свертывания крови. Тромбы — результат агрегации (склеивания) тромбоцитов. У здорового человека свертывающая и противосвертывающая системы находятся в равновесии. В норме могут образовываться мелкие тромбы, но они очень быстро рассасываются, не нарушая кровотока.
Выделяют следующие причины развития тромбоза вен на ногах:
- продолжительную иммобилизацию;
- гиподинамию;
- проведение хирургических вмешательств;
- инфекционные болезни;
- врожденные особенности строения вен (снижение эластичности стенок, плохую работу клапанного аппарата);
- варикозное расширение вен;
- послеродовой период;
- травмы;
- злокачественные опухоли внутренних органов;
- синдром диссеминированного внутрисосудистого свертывания;
- ранения;
- паралич нижних конечностей на фоне неврологических заболеваний.
Тромбоз нередко развивается на фоне сепсиса и гнойных заболеваний. К частым причинам этой патологии у пожилых лиц относятся переломы нижних конечностей. В результате разрушения костной ткани в общий кровоток поступает тромбопластин. Это вызывает образование тромбов. У каждого третьего оперированного человека старше 40 лет развивается это патологическое состояние.
С подобной проблемой часто сталкиваются офисные рабочие и лица, которые весь день проводят в положении стоя или сидя. В группу риска входят продавцы, кассиры, кондукторы, охранники, таксисты, офисные сотрудники, программисты. Выделяют следующие факторы риска развития тромбоза:
- долгое сидение за компьютером или телевизором;
- несоблюдение режима труда и отдыха;
- тяжелую физическую работу;
- курение;
- алкоголизм;
- пожилой возраст;
- период вынашивания ребенка;
- прием гормональных лекарств;
- частые перелеты;
- ожирение;
- большое количество операций в анамнезе;
- травмы.
Значительно реже развивается тромбоз вен верхних конечностей. Он может быть осложнением катетеризации подключичной вены и операций по установке имплантов. С подобной проблемой иногда сталкиваются те спортсмены, у которых руки играют важнейшую роль (гандболисты, волейболисты, бейсболисты, пловцы).
Как развивается тромбоз
Патогенез тромбоза очень сложен. В развитии этой патологии ведущую роль играют следующие изменения:
- снижение скорости венозного кровотока в нижних конечностях;
- нарушение функционирования клапанов;
- механическое повреждение внутренней оболочки сосудов (эндотелия);
- повышение свертывания.
Процесс тромбоза начинается с травмирования эндотелия. Микроповреждения возможны при инфекционных заболеваниях, травмах и аллергической реакции. В зоне повреждения в кровь поступает тромбопластин, который способствует повышенной агрегации кровяных пластинок. Вначале образуется сгусток крови, который крепится к поверхности вены.
В первые несколько дней он неустойчив и при определенных обстоятельствах может оторваться. Со временем стенка вены воспаляется. Так развивается тромбофлебит. Это является благоприятным фактором для образования новых тромбов. У лиц, двигательная активность которых ограничена, развитие тромбоза связано с замедлением скорости течения венозной крови.

Характерные симптомы
Необходимо знать не только патогенез тромбоза, но и его симптомы. Они определяются локализацией патологического процесса. Чаще всего поражаются глубокие вены ног. У таких лиц выявляются следующие симптомы:
- боль в пораженной области (чаще в голени);
- отеки конечностей;
- болезненность при пальпации;
- местное повышение температуры тела;
- синюшный оттенок кожи в области пораженной конечности;
- выбухание вен в области шеи;
- тяжесть в ногах преимущественно в вечернее время;
- парестезии (чувство ползания мурашек, онемение конечности);
- бледность кожи.
У многих больных повышается температура тела. Причина — воспаление вены. Чаще всего тромбоз бывает односторонним. У некоторых лиц симптомы выражены слабо или вовсе отсутствуют. Основной жалобой может быть быстрая утомляемость ног после стояния или ходьбы, а также ощущение тяжести. Боль является наиболее частым признаком острого тромбоза глубоких вен.
Она может распространяться вверх от стопы до бедра. Часто наблюдается развитие отечного синдрома. Объективные симптомы тромбоза включают изменение кожи в месте поражения (она становится блестящей и гладкой), синюшность или бледность кожи, наличие отеков. У некоторых лиц поражаются сосуды сетчатки. Симптомы тромбоза вен в данной ситуации включают снижение зрения, появление тумана перед глазами, выпадение полей.
Возможные последствия
Несвоевременное обращение к врачу может привести к следующим последствиям:
- развитию хронической венозной недостаточности;
- экземе;
- появлению на коже трофических язв;
- липодерматосклерозу;
- острой и хронической сердечной недостаточности;
- инфаркту легкого;
- тромбоэмболии легочной артерии.
Нарушение трофики мягких тканей нижних конечностей наблюдается при развитии тромбоза на фоне варикозной болезни.
Частым осложнением глубокого тромбоза является закупорка просвета легочной артерии.
Это сосуд, которым начинается малый круг кровообращения. Тромбоэмболия приводит к нарушению циркуляции крови в легких, что может закончиться летальным исходом.
Данное состояние относится к неотложным. Симптомы неспецифичны, а иногда и вовсе отсутствуют. Тромбоэмболия легочной артерии в острую фазу может привести к остановке сердца. Прогноз ухудшается при наличии сопутствующей сердечной патологии.
Как выявить тромбоз
Если имеются симптомы тромбоза, то необходимо обследоваться. Обязательно требуется консультация сосудистого хирурга или флеболога. Лечение тромбоза глубоких вен проводится только после следующих исследований:
- функциональных проб;
- ультразвуковой допплерографии;
- радионуклидного сканирования;
- дуплексного сканирования;
- реовазографии;
- оценки коагулограммы.
Обязательно оценивается венозный кровоток. Очень информативной является проба Броди-Троянова-Тренделенбурга. Проба проводится довольно просто. Пациент располагается лежа на спине с приподнятой вверх ногой. Врач массажными движениями изгоняет кровь с нижних участков ноги (стопы) по направлению к бедру. После этого накладывается жгут.
Если после принятия вертикального положения сосуды ниже жгута быстро наполняются кровью, то это указывает на нарушение венозного кровотока. Дополнительно проводится проба Гаккенбруха. Часто организуется маршевый тест. Для его проведения понадобится забинтовать одну ногу от стопы до паховой области. Затем пациент должен немного походить. Проба положительна, если появляется боль и подкожные вены не спадаются.
Основной метод диагностики — дуплексное сканирование. Иногда врач дает больному направление на томографию. При наличии отечного синдрома и признаков тромбоэмболии легочной артерии обязательно оценивается состояние легких и сердца. Для этого проводятся рентгенография, УЗИ и электрокардиография. Дифференциальная диагностика позволяет исключить другие заболевания (атеросклероз, облитерирующий эндартериит).
Медикаментозные средства лечения
Лечить тромбоз глубоких вен, который вызвал окклюзию (закупорку) сосуда, можно с помощью лекарственных препаратов. При риске развития осложнений обязательно требуется госпитализация. Лечение включает в себя следующие аспекты:
- придание конечности приподнятого положения;
- соблюдение постельного режима;
- исключение физических нагрузок;
- соблюдение диеты;
- применение медикаментов (антиагрегантов, антикоагулянтов, тромболитиков, ферментов, обезболивающих);
- использование лекарств, нормализующих циркуляцию крови;
- тугое бинтование конечностей;
- ношение компрессионного трикотажа (гольф, чулок).
Лечение начинается с нормализации вязкости крови. Для ее разжижения применяются антикоагулянты прямого и непрямого действия (Гепарин, Варфарин). Гепарин способствует образованию антитромбина, что приводит к разжижению крови. Препарат вводится внутривенно. Непрямые антикоагулянты (Варфарин) нарушают процесс синтеза протромбина. Продолжительность приема этого препарата может составлять несколько месяцев.
По показаниям назначаются тромболитики. Эти лекарства способствуют растворению уже сформированных тромбов. Наиболее часто применяется Стрептокиназа. Циркуляцию крови улучшают такие препараты, как Реополиглюкин и Рефортан. Массивная инфузионная терапия показана больным с тромбоэмболией легочной артерии. Во время лечения таких больных обязательно оценивается коагулограмма.
Другие меры лечения и профилактики
Для устранения отечного синдрома может применяться бинтование. Оно очень эффективно при тромбозе глубоких вен на фоне варикозной болезни. Нижние конечности туго заматываются эластическим бинтом. Подобная процедура должна проводиться по утрам, когда человек просыпается. Перед отхождением ко сну бинт снимают.
Ширина его не должна превышать 10 см. Бинт можно заменить современным компрессионным трикотажем в виде гольф или чулок. Они плотно облегают ноги и оказывают давление на вены, что приводит к повышению тонуса сосудов и ускорению кровотока. Размер подбирается специалистом в ортопедическом салоне. Большое значение для таких больных имеет диета.
Основные ее задачи — нормализация веса, укрепление стенок вен и уменьшение вязкости крови. Диета предполагает обильное питье (не менее 2 литров в день), обогащение рациона овощами, ягодами, орехами и фруктами, употребление продуктов, которые содержат много витамина C (зелени, цитрусовых, капусты, чеснока, сладкого перца).
Хорошо действуют на сосуды флавоноиды. Они содержатся в клубнике, шпинате, абрикосах, винограде, орехах, зеленом чае, шиповнике, мандаринах. Очень полезны при тромбозе такие продукты, как имбирь, клюква и лук. Иногда лечить тромбоз глубоких вен нужно хирургическим способом. Операция показана при отсутствии эффекта от лекарственной терапии.
Образовавшиеся тромбы удаляют. Нередко проводится катетерная фрагментация. Профилактика тромбоза глубоких вен заключается в повышении двигательной активности, регулярной смене позы, своевременном лечении варикозной болезни, правильном питании, исключении травм, соблюдении техники безопасности при проведении медицинских манипуляций, отказе от вредных привычек. Таким образом, тромбоз может стать причиной полной закупорки сосуда, гипоксии тканей и нарушения работы сердца.
Тромбоз глубоких вен
Тромбоз глубоких вен – состояние, при котором в венах образуются кровяные сгустки (тромбы), препятствующие нормальному току крови. В клинической практике тромбоз глубоких вен нижних конечностей встречается чаще, чем венозные тромбозы других локализаций. Клиническая симптоматика тромбоза глубоких вен включает распирающие боли, отечность, синюшность кожи, поверхностную гипертермию, болезненность при пальпации пораженной вены, набухание поверхностных вен. Окончательный диагноз устанавливается по данным УЗДГ вен нижних конечностей и дуплексного сканирования; для оценки микроциркуляции проводится реовазография. Лечение тромбоза глубоких вен проводится гепарином под контролем коагулограммы; при необходимости осуществляется хирургическое удаление образовавшегося тромба.
Тромбоз глубоких вен
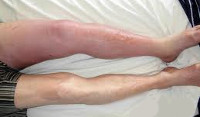
Тромбоз глубоких вен – состояние, при котором в венах образуются кровяные сгустки (тромбы), препятствующие нормальному току крови. В клинической практике тромбоз глубоких вен нижних конечностей встречается чаще, чем венозные тромбозы других локализаций.
Тромбы могут образовываться не только в глубоких, но и в поверхностных венах, однако тромбоз поверхностных вен (поверхностный тромбофлебит) редко становится источником серьезных проблем. В отличие от тромбофлебита, тромбоз глубоких вен требует неотложной медицинской помощи в связи с риском развития опасных для жизни пациента осложнений.
Причины тромбоза глубоких вен
Для развития заболевания необходимо сочетание нескольких факторов:
- повреждение внутренней выстилки венозной стенки в результате воздействия механического, химического, аллергического или инфекционного агента;
- нарушение системы свертывания крови;
- замедление тока крови.
При некоторых обстоятельствах вязкость крови увеличивается. Если на стенках вены есть препятствия для нормального тока крови, увеличивается риск образования тромбов. Мелкий тромб, образующийся на венозной стенке, вызывает воспаление и дальнейшее повреждение стенки вены, которое становится причиной образования других тромбов.
Возникновению тромбоза глубоких вен способствуют застойные явления в венах нижних конечностей. Причиной застоя становится неподвижность или малоподвижность человека в течение долгого времени.
Пусковые факторы при тромбозе глубоких вен:
- травма, операция, чрезмерное физическое напряжение;
- инфекционное заболевание;
- длительная неподвижность при состояниях после хирургического вмешательства, неврологических и терапевтических заболеваниях;
- период после родов;
- прием пероральных гормональных контрацептивов;
- злокачественные опухоли (особенно – рак желудка, легких и поджелудочной железы);
- ДВС-синдром.
Риск развития заболевания увеличивается при продолжительном неподвижном положении с опущенными вниз ногами. Так, на Западе существуют термины «синдром экономического класса» и «телевизионный тромбофлебит». В первом случае речь идет о людях, у которых тромбоз глубоких вен развился после длительного перелета. Во втором – о пожилых пациентах, у которых заболевание появилось после долгого сидения перед телевизором. И в том и в другом случае пусковым фактором стало длительное пребывание в позе сидя с согнутыми ногами, при котором создаются препятствия нормальному венозному оттоку.
Возврат крови по венам в значительной степени обеспечивается сокращением мышц. После операций и при некоторых хронических заболеваниях пациент долгое время остается практически неподвижным. В результате в нижних конечностях развиваются застойные явления, приводящие к тромбозу глубоких вен.
При приеме оральных контрацептивов, болезнях крови, злокачественных опухолях тромбоз в значительной степени обусловлен гиперкоагуляцией (повышенной свертываемостью крови). В отдельных случаях нарушение кровотока в глубоких венах может свидетельствовать о болезни Бюргера (облитерирующем тромбангиите аллергического генеза).
Как правило, тромбоз глубоких вен развивается в области нижних конечностей. Однако, иногда наблюдаются и тромбозы глубоких вен в области рук, которые возникают при воздействии следующих пусковых факторов:
- катетеризация вен верхних конечностей. Катетер, находящийся в вене длительное время, вызывает раздражение венозной стенки и приводит к образованию тромба;
- имплантированный кардиофибриллятор или электрокардиостимулятор;
- злокачественное новообразование в области вены;
- чрезмерная нагрузка на верхние конечности у спортсменов (бейсболистов, пловцов, тяжелоатлетов). Заболевание развивается из-за сдавления глубоких вен верхних конечностей натренированными мышцами плечевого пояса.
Симптомы тромбоза глубоких вен
Симптомы зависят от локализации тромба. Примерно в половине случаев кровь через систему коммуникантных вен оттекает в подкожные вены, кровоток частично восстанавливается, и тромбоз глубоких вен протекает бессимптомно. У остальных больных наблюдается один или несколько следующих симптомов в различных сочетаниях:
- — распирающие боли в пораженной конечности;
- — боль при пальпации, усиливающаяся по ходу вены, в которой образовался тромб;
- — отеки;
- — местная гипертермия;
- — синюшность кожных покровов пораженной конечности;
- — набухшие поверхностные вены.
О перенесенном тромбозе могут свидетельствовать развитые венозные коллатерали в нижней части живота, в области тазобедренных суставов, бедра и голени.
Осложнения тромбоза глубоких вен
Исходом тромбоза глубоких вен может стать хроническая венозная недостаточность, в результате которой развиваются отеки нижних конечностей и нарушения трофики (липодерматосклероз, экзема, трофические язвы).
Самым опасным осложнением тромбоза глубоких вен является тромбоэмболия легочной артерии. Оторвавшиеся кусочки тромбов вместе с током крови двигаются в легкие, попадают в легочную артерию и вызывают ее эмболию (закупорку). Нарушение кровотока в легочной артерии приводит к развитию острой дыхательной и сердечной недостаточности и может стать причиной смерти пациента. В случае, когда кусочком тромба закупоривается мелкая ветвь легочной артерии, развивается инфаркт легкого.
Диагностика тромбоза глубоких вен
Современная флебология располагает хорошей технической базой для проведения оценки венозного кровотока и диагностики тромбоза глубоких вен. Как правило, диагноз устанавливает флеболог. Он проводит жгутовые пробы (эластическое бинтование ног по специальной методике), в том числе – маршевую пробу, при которой на ногу больного от пальцев до паха накладывается эластический бинт. Затем пациент некоторое время ходит. Распирающие боли и не спавшиеся после проведения пробы подкожные вены указывают на тромбоз.
Для оценки кровотока в глубоких венах применяется флебография, дуплексное сканирование и УЗДГ вен нижних конечностей и радионуклидное сканирование. Оценка состояния микроциркуляции проводится по данным реовазографии нижних конечностей.
Лечение тромбоза глубоких вен
В связи с риском развития опасных осложнений больные с тромбозом глубоких вен обязательно госпитализируются. Назначается строгий постельный режим. Пораженной конечности придают возвышенное положение. Чтобы предотвратить образование новых тромбов, пациенту назначают гепарин (обычно – в течение недели). Затем больного переводят на «мягкие» антикоагулянты (варфарин). Курс лечения варфарином продолжается 6 месяцев. Для контроля за состоянием системы свертываемости крови пациенту периодически проводится коагулограмма.
Тромболитические препараты эффективны только на ранних стадиях формирования тромба. В поздние сроки тромболитическая терапия опасна из-за возможной фрагментации тромба и развития тромбоэмболии легочной артерии. При выраженных нарушениях кровообращения в конечности показана тромбэктомия.
Профилактика тромбоза глубоких вен
Мероприятия, направленные на предупреждение тромбоза глубоких вен, заключаются в исключении факторов риска, использовании эластических чулок, ранней двигательной активности пациентов в послеоперационном периоде. В ряде случаев после операции назначают малые дозы ацетилсалициловой кислоты и гепарина, уменьшающих свертываемость крови.
Тромбоз глубоких вен (ТГВ)
ТГВ — это образование тромба в системе глубоких вен (ниже глубокой фасции) нижних конечностей, реже верхних. Тромбозы других глубоких вен (напр., воротной вены) рассматриваются как отдельные нозологические единицы. К венозному тромбообразованию приводят факторы т. н. триады Вирхова :
1) замедление тока крови (напр., вследствие иммобилизации конечности или сдавления вены);
2) преобладание протромботических факторов над ингибиторами свертывания и фибринолитическими факторами (врожденные и приобретенные тромбофилии);
3) повреждение сосудистой стенки (напр., вследствие травмы или микротравм во время операции нижней конечности).
1) индивидуальные особенности и клинические состояния — возраст >40 лет (риск возрастает с возрастом), ожирение (ИМТ >30 кг/м 2 ), перенесенная ВТЭ, травмы (особенно множественные или переломы таза, проксимального отдела бедренной кости и других крупных костей нижних конечностей), длительная иммобилизация нижней конечности (напр., из-за пареза, гипсовой повязки, иммобилизирующей 2 соседних сустава, общего наркоза [особенно с применением миорелаксантов]), инсульт, вызывающий парез нижней конечности, злокачественные новообразования (в частности, опухоли головного мозга, рак поджелудочной железы, легкого, яичников или почки), ВТЭ в семейном анамнезе, врожденная или приобретенная тромбофилия (особенно дефицит антитромбина и антифосфолипидный синдром), сепсис, острое тяжелое соматическое заболевание, леченное консервативно (напр., тяжелая пневмония), сердечная недостаточность III-IV ФК (по NYHA), дыхательная недостаточность, аутоиммунные заболевания (болезнь Крона, язвенный колит, полимиозит/дерматомиозит, системная красная волчанка, узелковый полиартериит, ревматоидный артрит, аутоиммунная гемолитическая анемия, первичная иммунная тромбоцитопения), нефротический синдром, миелопролиферативные новообразования, пароксизмальная ночная гемоглобинурия, компрессия венозных сосудов (напр., опухоль, гематома, артериальная мальформация), беременность и послеродовой период, длительный перелет самолетом (>6–8 ч в экономклассе, в частности со сном в сидячем положении), варикозное расширение вен нижних конечностей (у лиц в возрасте 50 лет, необходимо вычисление по формуле – возраст × 10 мкг/л); на основании повышенной концентрации D-димера нельзя диагностировать ВТЭ, тогда как нормальный уровень свидетельствует против тромбоза.
2. Компрессионная ультрасонография (КУС [ CUS ]): основной метод подтверждения наличия проксимального тромбоза; положительный результат — вена заполненная тромбом не спадается при компрессии датчиком. УЗИ всей системы глубоких вен конечности позволяет констатировать дистальный тромбоз, но высокий процент ложноположительных и ложноотрицательных результатов делает диагностическую достоверность такого расширенного обследования сомнительной.
3. Ангио-ТК: рассмотрите в случае наличия симптомов, позволяющих заподозрить ТЭЛА.
4. Другие обследования: у каждого больного с диагностированной ВТЭ проведите общий анализ крови, определите рСКФ и группу крови (если не была определена ранее).
В случае подозрения всегда стремитесь подтвердить (когда вероятность высокая) или исключить (когда вероятность низкая) диагноз ТГВ в связи с высоким риском тяжелых осложнений (в том числе смерти), если тромбоз не диагностирован, или длительная антикоагулянтная терапия не нужна и с ней связан риск серьезных побочных эффектов, при подтвержденном диагнозе тромбоза.
Основой диагностики является сочетание клинической оценки вероятности тромбоза (напр. с помощью шкалы Уэллса →табл. 2.33-1) с определением концентрации D-димера и/или КУС (→см. ниже). В случае, когда диагноз на основании УЗИ вызывает сомнения → повторите исследование или, как исключение, рассмотрите проведение ангио-КТ, ангио-МРТ или венографии (инвазивное исследование с ограниченной доступностью).
активное злокачественное новообразование (в настоящее время или предшествующие 6 мес.)
плегия/парез или недавняя иммобилизация нижней конечности с наложением гипса
постельный режим в течение >3 дней или большая операция в последние 4 нед.
локальная болезненность по ходу глубоких вен нижней конечности а
отек всей нижней конечности а
разность в окружности голени, по сравнению с конечностью, со стороны которой симптомы отсутствуют, >3 см (измерять на 10 см ниже бугристости большеберцовой кости) а
пастозный отек (больше на пораженной конечности) а
расширенные коллатеральные поверхностные вены (не варикозные) а
другой диагноз, который также или более вероятен, чем ТГВ
Интерпретация: сумма баллов — клиническая вероятность
≤0 — низкая 1–2 — средняя ≥3 — высокая
a Если имеются симптомы со стороны обеих нижних конечностей, необходимо оценить ту конечность, в которой симптомы являются более выраженными.
ТГВ — тромбоз глубоких вен
на основании: Wells P.S. et al. Lancet, 1997; 350: 1795–1798
1. Амбулаторные больные:
1) низкая или средняя клиническая вероятность ТГВ → определите D -димер , применяя тест с высокой чувствительностью (≈95 %). Отрицательный результат в достаточной степени исключает тромбоз. В случае положительного результата выполните КУС, а если результат этого исследования отрицательный → повторите его через 5–7 дней.
2) высокая клиническая вероятность ТГВ или средняя вероятность, без возможности определения D -димера тестом, хотя бы, умеренной чувствительности (≈85 %) → выполните КУС , а если результат этого исследования отрицательный → повторите его через 5–7 дней.
2. Стационарные больные: из-за низкой специфичности и прогностической ценности положительного результата определения D-димера (концентрация увеличена при многих клинических состояниях встречающихся у госпитализированных больных, напр. тяжелая травма или операция, злокачественная опухоль, активное воспаление), а иногда также сниженная чувствительность (вследствие приема антикоагулянтных препаратов или проведения исследования спустя несколько дней после появления клинических симптомов) → выполните КУС . В случае отрицательного результата и высокой вероятности ТГВ → повторите КУС через 5–7 дней. Если вероятность ТГВ ниже → определите D-димер и выполните повторную КУС, если результат определения D-димера положительный.
Травма конечности (чаще всего), хроническая венозная недостаточность (дисфункция венозных клапанов, недействующий мышечный насос голени или стопы), тромбоз поверхностных вен, разрыв кисты Бейкера (выпуклая сумка на задней поверхности коленного сустава, заполненная жидкостью [напр. после травмы, при РА], может разорваться или сдавить подколенную вену; в первом случае наблюдаются симптомы со стороны голени, иногда с пятнистым, цианотичным оттенком кожи, в другом — нарушение венозного оттока; при выраженной компрессии или вследствие местного воспаления может вызвать тромбоз), панникулит или холангит, медикаментозный отек (в частности при применении блокаторов кальциевых каналов, обычно двусторонний, в области лодыжек), лимфедема (встречается у 1/3 больных с выраженной хронической венозной недостаточностью), гематома мышц голени, миозит, тендинит (в частности Ахиллова сухожилия) или артрит.
1. Лечение симптоматического и бессимптомного ТГВ одинаково. Алгоритм действий →рис. 2.33-1.
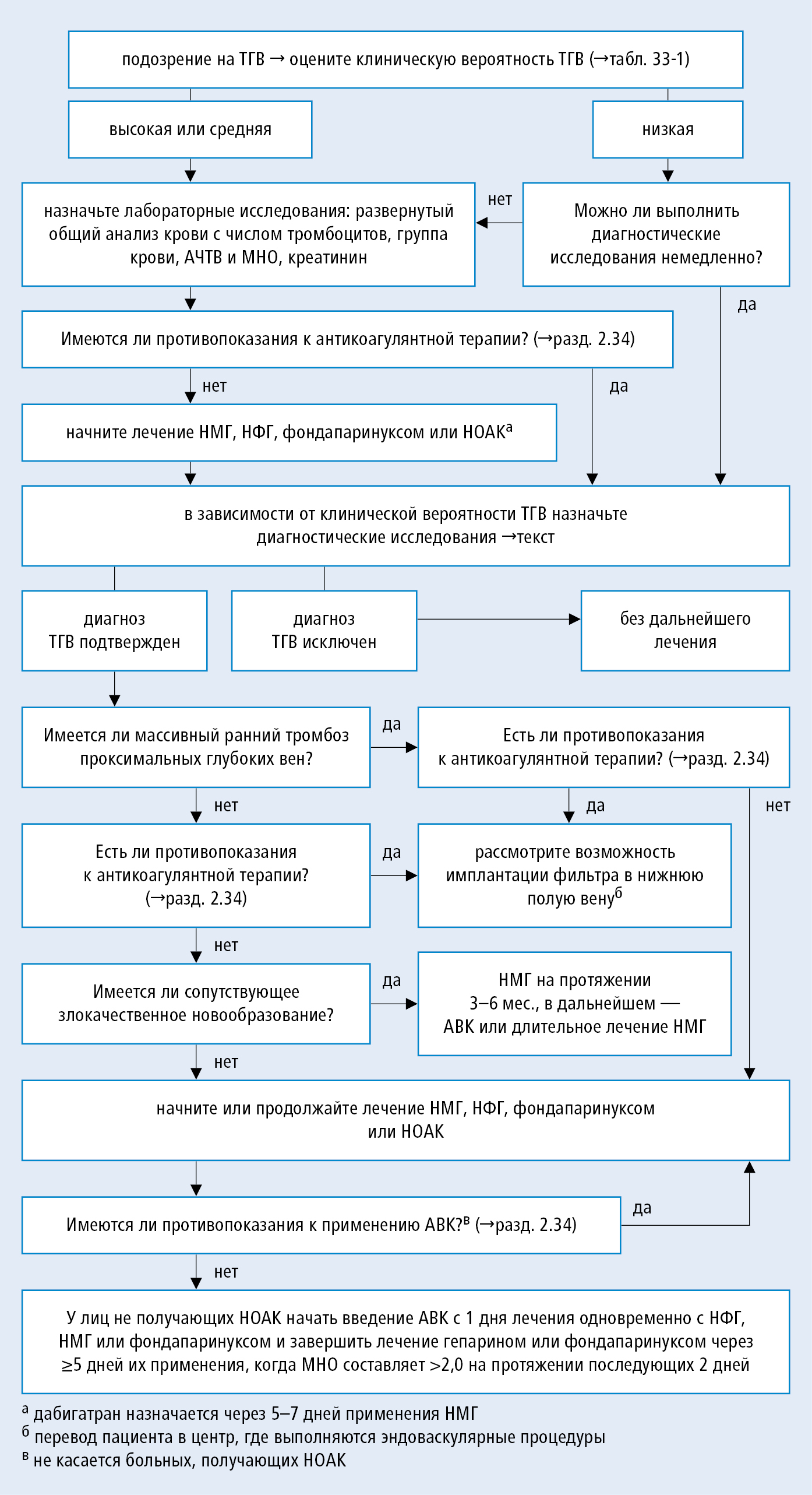
Rycina 2.33-1. Алгоритм лечения ТГВ нижних конечностей
2. Больного с острым ТГВ можно не госпитализировать, а лечить в домашних условиях (применяя компрессионную терапию [бинтом или компрессионными гольфами] и НМГ), если исполнены следующие условия:
1) стабильное клиническое состояние больного и нормальные основные жизненные показатели;
2) отсутствие тяжелых клинических симптомов (сильная боль и выраженный отек нижних конечностей);
3) низкий риск кровотечения;
4) концентрация креатинина в сыворотке 60 мл/мин;
5) обеспечен уход квалифицированной медсестрой или врачом.
3. Ранняя полная мобилизация (касается большинства больных): только в день установления диагноза ТГВ и начала лечения гепарином предпишите больному постельный режим с поднятой конечностью (голень горизонтально, бедро положено наклонно вниз в направлении таза, конечность, подперта по всей длине). На следующий день после наложения на конечность компрессионной повязки из плотного эластичного бинта с короткой натяжкой, рекомендуйте больному интенсивную ходьбу. У больных с большим отеком и со значительной болезненностью конечности, которые из-за этого не могут ходить и лежат в кровати, можете применить периодическую компрессию пневматическими манжетами.
4. Лечение градационной компрессией: на конечность наложите двухслойную компрессионную повязку из плотного бинта с короткой натяжкой (движения голеностопного сустава не должны быть ограничены), которую как можно быстрее (после регрессии отека) замените эластичным чулком II класса компрессии (доступны колготки, чулки и гольфы; в большинстве случаев достаточны гольфы). Больной должен носить гольф или чулок (или бинт) целый день и как можно больше ходить (эффективность бандажа у пациента, который не ходит — минимальна); на ночь его снимать, а матрас для кровати в области голени поднять 10–15 см. Противопоказания для компрессионного лечения: синяя болевая флегмазия, сопутствующая ишемия конечности вследствие заболеваний артерий (измерьте лодыжечно-плечевой индекс [ЛПИ] или, по крайней мере, оцените на обеих нижних конечностях наличие симметричного пульса на тыльной артерии стопы и задней большеберцовой артерии), декомпенсированная сердечная недостаточность, тяжелая периферическая невропатия.
5. Антикоагулянтное лечение →см. ниже: имеет основное значение.
6. Установка фильтра в нижней полой вене: рассмотрите у больных с острым ТГВ нижних конечностей, у которых применение антикоагулянтных препаратов в терапевтических дозах противопоказано (из-за риска кровотечения или необходимости неотложного обширного хирургического вмешательства) или является неэффективным (рецидив ТЭЛА или значительное увеличение тромба, несмотря на соответствующее антикоагулянтное лечение). Предпочтение следует отдавать временным фильтрам, которые можно (в зависимости от типа фильтра) удалить в течение до 180 дней с момента имплантации. К сожалению, не у всех больных получается удалить фильтр, a с течением времени процент удачных процедур снижается. Поэтому не следует откладывать попытки удаления фильтра. Антикоагулянтное лечение следует начать или возобновить, как только риск кровотечения снизится.
7. Тромболитическая терапия: не используйте системный тромболизис (за исключением случаев болевой флегмазии и ситуаций, когда невозможно локальное введение тромболитического агента через катетер; наибольший эффект от местного тромболизиса отмечается при:
1) обширном раннем подвздошно-бедренном тромбозе с выраженным отеком и болезненностью конечности, с симптомами до 1000 мкг/л], обширный тромбоз [т. е. >5 см длины, с поражением множества вен, максимальным диаметром >7 мм]), тромбоз не расположен вблизи проксимальных вен, отсутствует обратимый фактор риска вызывающий ТГВ, вместо начала антикоагулянтного лечения проводите компрессионное лечение и повторяйте УЗИ глубоких вен каждые 2–3 дня в течение 2 нед.; начните антикоагулянтную терапию в случае нарастания тромбоза. В остальных случаях немедленно назначьте антикоагулянт.
2. Лекарственные средства: в начальной фазе лечения используйте низкомолекулярный гепарин (НМГ), оральный антикоагулянт, не являющийся антагонистом витамина К (НОАК — ривароксабан, апиксабан, дабигатран, эдоксабан (не зарегистрирован в РФ) [два последних из перечисленных после изначальной терапии с применением НМГ]), фондапаринукс (в связи с высокой ценой применяйте в случае тромбоцитопении и при подозрении на гепарин-индуцированную тромбоцитопению) или нефракционированный гепарин (НФГ). В начальной фазе лечения в исключительных случаях и обычно кратковременно проводите инфузию НФГ в случае почечной недостаточности, или когда предполагается проведение экстренного хирургического вмешательства. У лиц, принимающих АВК, у которых развился острый ТГВ нижних конечностей, замените АВК на НМГ. У больных, находящихся на терапии НМГ, у которых развился новый эпизод тромбоза, оцените, действительно ли тромбоз является острым, а также соблюдал ли больной рекомендованное лечение. Если лечение было правильным → увеличьте дозу НМГ. У больных с почечной недостаточностью (клиренс креатинина Таблица 2.33-2. Дозировка НМГ при начальном лечении ВТЭ
Терапевтические дозы и лекарственные средства
Источники: http://flebdoc.ru/tromb/tromboz-glubokih-ven.html, http://www.krasotaimedicina.ru/diseases/zabolevanija_phlebology/thrombosis, http://empendium.com/ru/chapter/B33.II.2.33.1