Как измерить центральное артериальное давление
Измерение АД — алгоритм действия. Артериальное давление
Для определения деятельности сердца, сосудистой системы и почек необходимо производить измерение АД. Алгоритм действия для его определения должен быть соблюден, чтобы получить максимально точные цифры.  Из врачебной практики известно, что своевременное определение давления помогло большому количеству пациентов не стать инвалидами и спасло жизнь многим людям.
Из врачебной практики известно, что своевременное определение давления помогло большому количеству пациентов не стать инвалидами и спасло жизнь многим людям.
История создания измерительных аппаратов
Впервые давление было измерено у животных Хейлзом в 1728 г. Для этого он ввел стеклянную трубку прямо в артерию лошади. После этого Пуазейль добавил к стеклянной трубке манометр с ртутной шкалой, а впоследствии Людвиг изобрел кимограф с поплавком, что дало возможность непрерывно записывать давление крови. Настоящие аппараты снабжены датчиками механического напряжения и электронными системами. Прямые методы измерения АД путем катетеризации сосудов используются в научных целях в диагностических лабораториях.
Как формируется артериальное давление?
Ритмичные сокращения сердца включают две фазы: систолы и диастолы. Первая фаза – систола – это сокращение сердечной мышцы, во время которой сердце выталкивает кровь в аорту и легочную артерию. Диастола – период, во время которого полости сердца расширяются и наполняются кровью. Затем вновь наступает систола и в последующем диастола. Кровь из самых крупных сосудов: аорты и легочной артерии проходит путь к самым мелким – артериолам и капиллярам, обогащая все органы и ткани кислородом и собирая двуокись углерода. Капилляры переходят в венулы, затем – в малые вены и в более крупные сосуды, и напоследок – в вены, которые подходят к сердцу.
Давление в сосудах и сердце
При выбросе крови из полостей сердца давление составляет 140-150 мм рт. ст. В аорте оно снижается до 130-140 мм рт. ст. И чем дальше от сердца, тем ниже становится давление: в венулах оно составляет 10-20 мм рт. ст., а крови в крупных венах – ниже атмосферного.
Когда кровь изливается из сердца, регистрируется пульсовая волна, которая постепенно угасает по мере прохождения по всем сосудам. Скорость ее распространения зависит от величины артериального давления и эластичности или упругости сосудистых стенок.
С возрастом артериальное давление повышается. У людей от 16 до 50 лет оно составляет 110-130 мм рт. ст., а после 60 лет – 140 мм рт. ст. и выше.
Способы измерения кровяного давления
Имеются прямой (инвазивный) и косвенный способы. При первом методе в сосуд вводится катетер с преобразователем и проводится измерение АД. Алгоритм действия этого исследования таков, что с помощью компьютера проводится автоматизация процесс контроля сигнала.
Косвенный способ
Техника измерения АД косвенным способом возможна несколькими методами: пальпаторным, аускультативным и осцилометрическим. Первый метод предполагает постепенное сдавливание и расслабление конечности в области артерии и пальцевое определение пульса ее ниже места компрессии. Ривва-Роччи в конце 19 века предложил использовать манжету 4-5 см и ртутную шкалу манометра. Однако такая узкая манжета завышала истинные данные, поэтому было предложено увеличить ее до 12 см по ширине. И в настоящее время техника измерения артериального давления предполагает использование именно этой манжеты.
Давление в ней нагнетается до той степени, когда прекращается пульс, и затем медленно снижается. Систолическое давление – это момент, когда появляется пульсация, диастолическое – когда пульс затухает или заметно ускоряется.
В 1905 г. Н.С. Коротков предложил метод измерения АД посредством аускультации. Типичный прибор для измерения АД по методу Короткова – тонометр. Он состоит из манжеты, ртутной шкалы. Воздух в манжету накачивают с помощью груши, а затем выпускают постепенно воздух через специальный клапан.
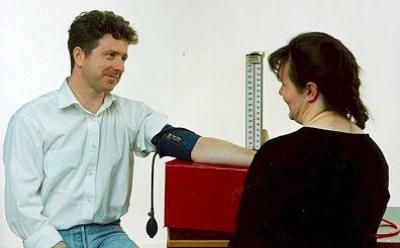 Этот аускультативный метод является стандартом для измерения кровяного давления на протяжении более 50 лет, но, по данным обследований, врачи редко соблюдают рекомендации, и нарушается техника измерения АД.
Этот аускультативный метод является стандартом для измерения кровяного давления на протяжении более 50 лет, но, по данным обследований, врачи редко соблюдают рекомендации, и нарушается техника измерения АД.
Осциллометрический способ применяется в автоматических и полуавтоматическх приборах в палатах интенсивной терапии, поскольку применение этих приборов не требует постоянного нагнетания воздуха в манжету. Запись артериального давления проводится на различных этапах снижения объема воздуха. Измерение АД возможно и при аускультативных провалах и слабых тонах Короткова. Этот метод наименее зависим от упругости стенок сосудов и при пораженности их атеросклерозом. Осциллометрический метод позволил создать приборы для определения на различных артериях верхних и нижних конечностей. Он позволяет сделать процесс более точным, уменьшая влияние человеческого фактора
Правила измерения АД
Шаг 1 – выбрать подходящее оборудование.
Что вам понадобится:
1. Качественный стетоскоп
2. Правильного размера манжеты.
3. Барометр-анероид или сфигмоманометр автоматизированный – прибор с ручным режимом надува.
Шаг 2 – подготовьте пациента: убедитесь, что он расслаблен, дайте ему 5 минут отдыха. За полчаса для определения АД не рекомендуется курение и употребление алкоголь- и кофеинсодержащих напитков. Пациент должен сидеть вертикально, освободите верхнюю часть руки, расположите ее удобно для больного (можно положить на стол или другую опору), ступни должны стоять на полу. Снимите лишнюю одежду, которая может помешать нагнетанию воздуха в манжету или притоку крови к руке. Вы и больной должны воздерживаться от разговоров во время измерения. Если больной находится в положении лежа, необходимо расположить верхнюю часть руки на уровне сердца.
Шаг 3 – подберите правильный размер манжеты в зависимости от объема руки: зачастую ошибки возникают из-за неправильного ее подбора. Наденьте манжету на руку пациента.
Шаг 4 – расположите фонендоскоп на той же руке, где вы разместили манжету, ощупайте руку на локтевом сгибе, чтобы найти место самых сильных импульсных звуков, и установите стетоскоп над плечевой артерией именно в этом месте.
Шаг 5 – раздуть манжету: начать накачивать, одновременно слушая пульс. Когда пульсовые волны исчезают, вы не должны слышать никаких звуков через фонендоскоп. Если пульса не слышно, то надуть нужно так, чтобы стрелка манометра была на цифрах выше от 20 до 40 мм рт. ст., чем при предполагаемом давлении. Если это значение неизвестно, надуйте манжету до 160 — 180 мм рт. ст.
Шаг 6 – медленно сдуваем манжету: начинается дефляция. Кардиологи рекомендуют медленно открывать клапан таким образом, чтобы давление в манжете снижалось на 2 — 3 мм рт. ст. в секунду, иначе более быстрое снижение может привести к неточным измерениям.
Шаг 7 – прослушивание систолического давления – первые звуки пульса. Это кровь начинает течь через артерии пациента.
Шаг 8 – слушайте пульс. Со временем, когда давление в манжете снижается, звуки исчезают. Это и будет диастолическое, или нижнее давление.
Проверка показателей
Необходимо проверить точность показателей. Для этого измеряют давление на обеих руках для усреднения данных. Чтобы проверить давление еще раз для точности, следует подождать около пяти минут между измерениями. Как правило, артериальное давление выше утром и ниже вечером. Иногда цифры артериального давления недостоверны из-за беспокойства пациента по поводу людей в белых халатах. В таком случае используют суточное измерение АД. Алгоритм действия при этом – определение давления в течение суток.
Недостатки метода
В настоящее время аускультативным способом в любой больнице или клинике проводится измерение АД. Алгоритм действия имеет недостатки:
• более низкие цифры САД и более высокие цифры ДАД, чем полученные при инвазивной методике;
• восприимчивость к шумам в помещении, различным помехам при движении;
• необходимость правильного расположения стетоскопа;
• плохая прослушиваемость тонов низкой интенсивности;
• погрешность определения – 7-10 единиц.
Эта техника измерения артериального давления непригодна для мониторинговой процедуры в течение суток. Для контроля за состоянием больного в палатах интенсивной терапии невозможно постоянно накачивать манжету и создавать шум. Это может негативно сказаться на общем состоянии больного и вызвать его беспокойство. ПЦифры давления будут недостоверны. При бессознательном состоянии больного и повышенной двигательной активности его руку невозможно уложить на уровне сердца. Интенсивный сигнал помехи могут создавать и неконтролируемые действия пациента, поэтому компьютер будет давать сбой, что сведет на нет измерение АД, пульса.
Поэтому в палатах реанимации используются безманжетные методы, которые хоть и уступают по точности, но они более надежны, оперативны и удобны для постоянного контроля за давлением.
Как измерить АД в педиатрии?
Измерение АД у детей не отличается от техники определения его у взрослых. Только взрослая манжета не подойдет. В этом случае требуется манжета, ширина которой должна составлять три четверти расстояния от локтевого сгиба до подмышечной ямки. В настоящее время имеется большой выбор автоматических и полуавтоматических приборов для измерения АД у детей.
Цифры нормального давления зависят от возраста. Для расчета цифр систолического давления нужно цифру возраста ребенка в годах умножить на 2 и увеличить на 80, диастолическое составляет 1/2 — 2/3 от предыдущей цифры.
Приборы для измерения артериального давления
Измерители АД еще называются тонометрами. Имеются механические и цифровые тонометры. Механические бывают ртутными и анероидными. Цифровые – автоматическими и полуавтоматическими. Самым точным и долгосрочным прибором является ртутный тонометр, или сфигмоманометр. Но цифровые более удобны и просты в эксплуатации, что позволяет их использовать в домашних условиях.
ЦАД — Измерение центрального аортального давления
Измерение центрального аортального давления — новейший неинвазивный метод измерения артериального давления в аорте — крупнейшем и важнейшем сосуде в человеческом организме.
Чем отличается центральное аортальное давление от обычного артериального давления?
Измерение центрального аортального давления показывает уровень давления в корне аорты — крупнейшем сосуде, который берет начало непосредственно от сердца. Центральное аортальное давление не такое, как давление в периферических сосудах. Обычно у здоровых людей давление в аорте меньше, чем в периферических артериях. В некоторых ситуациях (старение, артериальная гипертензия, повышение холестерина в крови, курение, сахарный диабет) центральное аортальное давление становится выше давления в плечевой артерии.
Почему измерять центральное аортальное давление важно?
Центральное аортальное давление непосредственно влияет на сердце, головной мозг и почки, поэтому его рост свидетельствует о повреждении этих жизненно важных органов. Главная причина повышения центрального аортального давления — рост жесткости сосудов, когда они теряют свою эластичность и податливость. Следствием роста жесткости сосудов является увеличенная скорость распространения пульсовой волны по сосудам.
Почему важно измерять скорость распространения пульсовой волны по сосудам?
Скорость распространения пульсовой волны (СРПВ) по сосудам — главный показатель их упруго-эластичных свойств. Ее рост является важным признаком потери нормальной эластичности артерий. Доказано, что независимо от наличия других факторов риска у лиц с повышенной СРПВ чаще возникают сердечнососудистые заболевания (инфаркты миокарда, инсульты).
У кого следует измерять центральное аортальное давление и СРПВ?
У лиц с повышенным артериальным давлением и тех, кто находится в группе сердечнососудистого риска (повышение холестерина в крови, курение, сахарный диабет, наследственность к возникновению сердечнососудистых заболеваний). А также у пациентов, которые принимают лекарства для снижения артериального давления, с целью точного подбора типа и дозы препаратов.
Здоровым людям любого возраста, чтобы определить биологический возраст артерий.
Как проводится процедура измерения центрального аортального давления?
Эта процедура абсолютно безопасна и безболезненна и не отличается от обычного измерения артериального давления с помощью автоматического тонометра. Перед исследованием дополнительно измеряют показатели роста, массы тела, окружности плеча и расстояния от грудной кости до лобка.
Как измерить центральное артериальное давление
Причины, симптомы, лечение гиповолемического шока

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Ряд факторов может вызывать резкое и выраженное уменьшение объема циркулирующей в организме крови, и такое нарушение провоцирует наступление гиповолемического шока. Это критическое состояние может провоцироваться разными причинами: массивной кровопотерей, безвозвратной утратой плазмы, передепонированием части крови в капилляры или приводящей к обезвоживанию рвотой или диареей.
В норме в организме человека присутствует определенный объем крови. Около 80-90% от общего объема является циркулирующей кровью, а 10-20% – депонированной. Первая часть выполняет функции крови, а вторая является своеобразным «запасом» и скапливается в селезенке, печени и костях.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если значительная часть циркулирующей крови утрачивается, то происходит раздражение барорецепторов, и депонированная часть выходит в кровеносное русло. Такое «пополнение» помогает организму справляться с нехваткой крови, и сердце может нормально функционировать.
Если же объема депонированной крови оказалось недостаточно для пополнения кровяного русла (например, кровопотеря была очень массивной), то периферические сосуды резко суживаются, а кровь циркулирует только по центральным сосудам и доставляется в головной мозг, сердце и легкие. Другие органы начинают страдать от гипоксии и недостаточности кровообращения, у больного развивается гиповолемический шок, и при отсутствии своевременной помощи может наступить летальный исход.
По своей сути гиповолемический шок является компенсаторной реакцией. При определенных условиях он помогает организму справиться со снижением объема циркулирующей крови. Однако при невозможности полной компенсации шоковая реакция становится декомпенсированной и вызывает смерть больного.
В этой статье мы ознакомим вас с причинами, симптомами и методами лечения гиповолемического шока. Эта информация поможет вам вовремя распознать это критическое состояние и принять необходимые меры по его устранению.
 Гиповолемия. Схематическое изображение
Гиповолемия. Схематическое изображение
Вызвать развитие гиповолемического шока могут четыре основные причины:
- массивное наружное или внутреннее кровотечение;
- утрата плазмы крови или ее жидкой части при различных патологических процессах или травмах;
- обезвоживание при выраженной рвоте или диарее;
- передепонирование значительного объема крови в капилляры.
Причинами кровопотери могут становиться массивные кровотечения, возникающие при тяжелых травмах, переломах, некоторых заболеваниях желудочно-кишечного тракта, дыхательной, мочеполовой системы и других органов. Массивная потеря плазмы более характерна для обширных ожогов, а плазмоподобная жидкость может безвозвратно утрачиваться, скапливаясь в кишечнике, при кишечной непроходимости, перитонитах или остром приступе панкреатита. Утрата изотонической жидкости провоцируется сильной рвотой или диареей, возникающей при кишечных инфекциях: сальмонеллезе, холере, стафилококковой интоксикации и пр. А при травматическом шоке и некоторых острых инфекциях значительная часть крови может депонироваться в капиллярах.
Механизм развития
В развитии гиповолемического шока выделяют три фазы:
- Под воздействием вышеописанных факторов объем циркулирующей крови снижается и к сердцу поступает меньший объем венозной крови. В результате его ударный объем и центральное венозное давление снижается. В организме запускаются компенсаторные механизмы, и часть межтканевой жидкости поступает в капилляры.
- Резкое уменьшение объема циркулирующей крови стимулирует симпатоадреналовую систему и провоцирует раздражение барорецепторов. В ответ на это увеличивается выработка катехоламинов, и уровень адреналина и норадреналина в крови существенно повышается. Под их воздействием периферические сосуды резко суживаются, а частота сердечных сокращений повышается. Такие изменения приводят к сокращению подачи крови к мышцам, коже и почти всем внутренним органам. Организм подобным образом пытается компенсировать дефицит крови, и она доставляется только к жизненноважным органам – сердцу, мозгу и легким. На протяжении непродолжительного времени такая защита оказывается эффективной, но длительная недостаточность кровообращения в других тканях и органах приводит к их ишемии и гипоксии. При быстром восстановлении объема крови после первой шоковой реакции наступает нормализация состояния. Если же этот объем не был быстро пополнен, то сужение периферических сосудов сменяется параличом, а объем циркулирующей крови уменьшается еще больше из-за перехода жидкой части крови в ткани.
- Эта стадия и является гиповолемическим шоком. Из-за постоянного снижения объема крови ее приток к сердцу становится меньшим, и артериальное давление снижается. Все органы начинают страдать от ишемии, и развивается полиорганная недостаточность. От недостатка крови ткани и органы страдают в следующей последовательности: кожа, мышцы скелета и почки, органы брюшной полости и, в последнюю очередь, сердце, мозг и легкие.
Можно сделать следующий вывод: гиповолемический шок может быть компенсированным и декомпенсированным. При компенсации степень уменьшения объема крови позволяет поддерживать нормальное кровоснабжение жизненноважных органов. Критическое уменьшение объема крови вызывает некомпенсированную шоковую реакцию, которая при отсутствии своевременного пополнения кровяного русла и реанимационных мероприятий быстро приводит к смерти пострадавшего.
Выраженность клинических симптомов при гиповолемическом шоке всецело зависит от объема и скорости утраты крови. Кроме этого, течение этого жизнеугрожающего состояния может зависеть и от ряда других дополнительных факторов: возраст, конституция пострадавшего и наличие у него тяжелых заболеваний (особенно сахарного диабета, патологий сердца, почек или легких).
Основные симптомы гиповолемического шока таковы:
- нарастающее учащение пульса и слабый пульс;
- гипотония;
- головокружение;
- сонливость;
- бледность с акроцианозом губ и ногтевых фаланг;
- тошнота;
- одышка;
- изменения сознания (от заторможенности до возбуждения).
При появлении признаков шока рекомендуется сразу вызвать бригаду «Скорой». Такая экстренность объясняется тем, что шок может прогрессировать, и устранить причины его развития и восполнить утраченную жидкость или кровь возможно только при помощи врача.
Длительное отсутствие достаточного объема крови в организме может вызвать:
- необратимые повреждения почек и головного мозга;
- сердечный приступ;
- гангрену конечностей;
- летальный исход.
Специалисты выделяют четыре степени тяжести гиповолемического шока.
Наблюдается при утрате не более 15% от объема циркулирующей крови. В таких случаях, если пострадавший лежит, то у него отсутствуют признаки кровопотери. Единственным ее симптомом может быть тахикардия, возникающая при переходе тела в вертикальное положение – частота пульса возрастает на 20 ударов.
II степень
Наблюдается при утрате 20-25% циркулирующей крови. У пострадавшего, находящегося в вертикальном положении, наблюдаются следующие симптомы кровопотери:
- гипотония (систолическое давление не ниже 100 мм рт. ст.);
- тахикардия (не более 100 ударов в минуту).
В горизонтальном положении тела показатели давления возвращаются в норму и общее самочувствие улучшается.
III степень
Наблюдается при утрате 30-40% циркулирующей крови. У больного появляется бледность, кожа становится прохладной на ощупь, снижается объем выделяемой мочи. Артериальное давление опускается ниже отметки 100 мм рт. ст., а пульс учащается до более 100-110 ударов в минуту.
IV степень
Наблюдается при утрате более 40% циркулирующей крови. У пострадавшего кожа становится бледной, мраморной и холодной на ощупь. Давление значительно снижается, а пульс на периферических артериях не прощупывается. Отмечается нарушение сознания (вплоть до комы).
Неотложная помощь
 Гиповолемию I степени устраняют путем питья подсоленной воды либо специальных растворов для регидратации
Гиповолемию I степени устраняют путем питья подсоленной воды либо специальных растворов для регидратации
Легкие проявления гиповолемии могут устраняться приемом слегка подсоленной воды (выпивать ее следует медленно, небольшими глотками). При сильном поносе, рвоте или высокой температуре, вызывающей обильное потоотделение, больному следует пить как можно больше чая, морсов, соков, отваров или соляных растворов (Рингера, Регидрон и пр.). Немедленное обращение к врачу при таких гиповолемических реакциях так же является обязательным.
При выявлении более тяжелых признаков шока – значительное снижение давление, ослабление и учащение пульса, бледности и похолодания кожных покровов – необходимо вызвать «Скорую» и приступить к оказанию доврачебной неотложной помощи:
- Уложить пострадавшего на ровную поверхность, приподняв ноги примерно на 30 см. Обеспечить ему покой и неподвижность. Если пострадавший находится в бессознательном состоянии, то для профилактики захлебывания рвотными массами голову необходимо повернуть набок.
- При подозрении на травму спины или головы воздержаться от перемещения больного или выполнять эти действия крайне бережно и аккуратно.
- При наружном кровотечении провести его остановку: иммобилизация конечности, давящая повязка или наложение жгута (обязательно указать время его наложения). При внутреннем кровотечении приложить к области его источника пузырь со льдом.
- При открытых ранах очистить их от видимых загрязнений, обработать антисептическим раствором и наложить повязку из стерильного бинта.
- Обеспечить оптимальный температурный режим. Пострадавший должен находиться в тепле.
Что делать нельзя
- Предлагать больному воду, чай или другие жидкости, т. к. их попадание в дыхательные пути может провоцировать удушье.
- Приподнимать голову, т. к. такое действие вызовет еще больший отток крови от головного мозга.
- Вынимать застрявшие в ране предметы (нож, прут, стекло и т. п.), т. к. такое действие может усилить кровотечение.
Медицинская помощь на догоспитальном этапе
После прибытия «Скорой» начинается выполнение инфузионной терапии, направленной на восполнение утраченной крови. Для этого вену больного пунктируют и вводят физиологический раствор, 5% раствор глюкозы, Альбумина или Реополиглюкина. Кроме этого, вводятся сердечные гликозиды, оказывающие поддержку сердечной деятельности, и другие средства для симптоматической терапии.
Во время транспортировки больного в стационар медики проводят постоянный контроль показателей артериального давления и пульса. Их измерение выполняется через каждые 30 минут.
В зависимости от предварительного диагноза больного с гиповолемическим шоком госпитализируют в отделение реанимации лечебного учреждения хирургического профиля или в палату интенсивной терапии инфекционного отделения. После проведения диагностики, объем которой определяется клиническим случаем, принимается решение о необходимости хирургического лечения или составляется план консервативной терапии.
Цели лечения при гиповолемическом шоке направлены на:
- восстановление объема циркулирующей крови;
- нормализацию кровообращения головного мозга, легких, сердца и устранение гипоксии;
- стабилизацию кислотно-щелочного и электролитного баланса;
- нормализацию кровоснабжения почек и восстановление их функций;
- поддержку деятельности головного мозга и сердца.
Хирургическое лечение
Необходимость в проведении хирургической операции возникает при невозможности устранения причины утраты крови другими способами. Метод и сроки проведения вмешательства в таких случаях определяются клиническим случаем.
Консервативная терапия
 Больного с гиповолемическим шоком госпитализируют в палату реанимации и интенсивной терапии
Больного с гиповолемическим шоком госпитализируют в палату реанимации и интенсивной терапии
После поступления в стационар и постановки предварительного диагноза для восстановления утраченной крови из вены больного выполняется забор крови для определения группы и резус-фактора. Пока этот показатель неизвестен, в подключичную вену устанавливают катетер или пунктируют 2-3 вены для вливания больших объемов жидкости и крови. Для контроля объема выводимой мочи и эффективности коррекции шокового состояния в мочевой пузырь вводится катетер.
Для восполнения объема крови могут применяться:
- кровезаменители (растворы Полиглюкина, Реополиглюкина, Альбумина, Протеина);
- плазма крови;
- одногруппная кровь.
Объем вводимых жидкостей определяется индивидуально для каждого пациента.
Для устранения ишемии, приводящей к кислородному голоданию тканей и органов, больному проводится оксигенотерапия. Для введения газовой смеси могут использоваться носовые катетеры или кислородная маска. В некоторых случаях рекомендуется искусственная вентиляция легких.
Для устранения последствий гиповолемического шока может быть показано введение следующих лекарственных препаратов:
- глюкокортикоиды – применяются в больших дозировках для устранения спазма периферических сосудов;
- раствор Натрия бикарбоната – для устранения ацидоза;
- Панангин – для устранения дефицита калия и магния.
Если показатели гемодинамики не стабилизируются, артериальное давление остается низким и по мочевому катетеру выделяется менее 50-60 мл мочи за 1 час, то для стимуляции диуреза рекомендуется введение Маннитола. А для поддержания деятельности сердца вводятся растворы Добутамина, Допамина, Адреналина или/и Норадреналина.
На устранение гиповолемического шока указывают следующие показатели:
- стабилизация показателей артериального давление и пульса;
- выведение мочи по 50-60 мл в час;
- повышение центрального венозного давления до отметки 120 мм вод. ст.
После стабилизации состояния больного назначается лечение, направленное на устранение заболевания, вызвавшего гиповолемический шок. Его план определяется данными диагностических исследований и составляется индивидуально для каждого больного.
Гиповолемический шок наступает при критическом снижении объема циркулирующей крови. Это состояние сопровождается уменьшением ударного объема сердца и снижением наполнения его желудочков. В результате кровоснабжение тканей и органов становится недостаточным и развивается гипоксия и метаболический ацидоз. Такое состояние пациента всегда требует немедленной медицинской помощи, которая может заключаться в проведении хирургической операции для остановки кровотечения и консервативной терапии, направленной на устранение причин и последствий шока.
Источники: http://fb.ru/article/194447/izmerenie-ad—algoritm-deystviya-arterialnoe-davlenie, http://hemomedika.ua/ru/diahnostyka/funktsionalna-diahnostyka/tsat, http://infarkt.giperton-med.ru/gipertoniya/kak-izmerit-tsentralnoe-arterialnoe-davlenie/