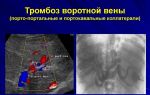
Как лечить тромбоз нижней полой вены
Тромбоз нижней или верхней полой вены
Причины заболевания
Тромб может образоваться на любом участке кровеносной сети, однако больше всего этому подвержены нижние конечности и область малого таза. Этой особенности человек обязан эволюции: когда произошел переход к прямохождению, на ноги стала создаваться большая нагрузка при хождении. Вместе с этим кровообращение затруднилось, поскольку крови приходится развивать большую скорость циркуляции для течения в вертикальном направлении.
Как и для любой разновидности тромбоза, для поражения нижней полой вены характерно множество причин, все их можно объединить в три большие группы.
Повреждения внутренней поверхности стенки вены
Это может произойти по разным причинам, которые можно условно разделить на механические, аллергические и инфекционные. В результате повреждения поверхность становится шероховатой и «тормозит» отдельные кровяные клетки, которые зацепляются за нее и, накапливаясь, формируют тромб.

Повышенная свертываемость крови
Для каждого человека характерен свой показатель свертываемости – у кого-то он в пределах нормы, у других ниже, у третьих выше. В последнем случае существует повышенная вероятность образования тромбов, причем в большинстве случаев в нижней части тела, где нередко образуются застои.
Повышенная свертываемость крови может наблюдаться из-за врожденных генетических аномалий, приобретенных патологий или даже негативного влияния вредных привычек и внешней среды.
Замедленное кровообращение
Со стороны кровотока тоже может подстерегать немало опасностей, одна из которых – замедление скорости. В результате этого некоторое количество крови не успевает проходить через венозные клапаны и начинает двигаться в обратную сторону, образуя застои. Это может возникать из-за заболеваний сердечно-сосудистой системы или в результате малоподвижного образа жизни.
У пациента может наблюдаться причина из какой-то определенной группы или совокупность нескольких и даже всех трех (триада Вирхова).
Тромбообразование непосредственно в нижней полой вене встречается достаточно редко, поскольку ее просвет значительно шире остальных ветвей. В большинстве случаев тромбоз мигрирует из вен нижних конечностей (илеофеморальная разновидность), ветвей малого таза, сосудов печени и почек.
Следует учитывать, что существуют предрасполагающие факторы, которые могут спровоцировать заболевание:
- злокачественная опухоль любого внутреннего органа;
- инфекционные заболевания, передаваемые через кровь;
- серьезные травмы элементов нижней части тела;
- перенесенные длительные операции на органах мочеполовой системы или нижних конечностях;
- тяжелая беременность и роды;
- прием оральных контрацептивов;
- врожденные и приобретенные заболевания сердца;
- варикозное расширение вен;
- частые аутоиммунные или аллергические заболевания;
- патологии кровеносной системы;
- эндокринные заболевания, в частности, дисбаланс гормонов;
- длительное пребывание в лежачем положении в связи с болезнью.
Тромбоз может развиться в любом возрасте, даже детском, но больше всего ему подвержены пожилые люди, у которых организм ослаблен хроническими заболеваниями. Также отдельные группы риска составляют люди с пристрастием к алкоголю и курению, пациенты, страдающие от избыточного веса, люди, связанные со статичными профессиями и т. д.

Клиническая картина
Тромбообразование непосредственно в нижней полой вене характеризуется такими симптомами, как отечность обеих ног и нижней части туловища в целом, боль по всей этой области, появление выступающих поверхностных вен на животе. При этом такие признаки проявляются лишь в редких случаях, поскольку обычно тромб изначально образуется не в нижней полой вене, а в одной из ветвей ее системы, после чего мигрирует в этот крупный сосуд.
Возникновение патологического сгустка крови может произойти в одном из трех сегментов – инфраренальном, ренальном и супраренальном и в печеночном. Характерные симптомы патологии возникают только при полной закупорке тромбом сосуда этих сегментов, если же сгусток частично закрывает просвет вены, то признаки слабо выражены.
При поражении инфраренального сегмента тромб образуется в подвздошной вене одной конечности, поэтому симптомы, как правило, характерны только для одной конкретной стороны. Если сгусток крови поднимается вверх по кровеносной сети и полностью закупоривает эту часть нижней полой вены, пациент может чувствовать сильные приступы боли в пояснице и области живота. Также наблюдается отечность, покраснение и синюшность кожи на ногах, чаще сразу на обеих, а внизу живота проявляется четкий сосудистый рисунок.
Если тромб локализуется в печеночном сегменте, то возникают следующие симптомы и признаки патологии:
- возникают сильные приступы боли с правой стороны под ребрами и лопаткой в связи с тем, что печень переполняется кровью и в результате этого увеличивается в размерах;
- при прощупывании печень ощущается, как гладкий, плотный орган с плавными краями;
- в брюшной полости скапливается жидкость, что выражается в отечности;
- кожа изменяет свой оттенок, причем, в отличие от других видов тромбоза, становится не красной или синюшной, а желтой;
- селезенка увеличивается в размерах, что определяется при пальпации;
- в верхней части живота появляются расширенные и уплотненные извилистые вены.
При этом если тромб появился в печеночном сегменте нижней полой вены в результате восходящей миграции из подвздошных, бедренных и почечных сосудов, то симптомы проявляются поодиночке и постепенно. Если же тромбообразование происходило непосредственно на этом участке сосуда, то клиническая картина может проявиться полностью и резко.
Поражение ренального и супраренального сегмента протекает по-другому. Зачастую пациент не ощущает вообще никаких симптомов, если имеет место неполная закупорка сосуда. При этом могут проявляться и нехарактерные для тромбоза симптомы, которые можно соотнести с опухолью почки. Это общее ухудшение состояние пациента, слабость, повышение температуры, бледность, повышенное артериальное давление, присутствие в моче кровяных примесей, боли в пояснице, расширение вен семенного канатика у мужчин и др.
В случае непосредственной закупорки ренального и супраренального сегмента появляются боли в пояснице и животе, уменьшается объем выделяемой мочи. Пациент может жаловать на тошноту и рвоту, а также нарушение стула и другие признаки отравления.
Если на протяжении нескольких суток симптомы не пропадают, то можно предположить, что организм отравился вредными веществами, которые не выводились из-за нарушения функции почек. В некоторых случаях кровообращение восстанавливается без вмешательства, и пациент замечает улучшения в состоянии.
Методы лечения
Если тромбоз диагностировался на ранних стадиях развития, есть возможность вылечить его без операции, то есть с помощью медикаментов. Терапия проводится в стационаре, где лечащий врач может постоянно наблюдать за состоянием пациента и при необходимости провести экстренное хирургическое вмешательство.
Лечебный курс состоит из приема препаратов из нескольких групп:
- Тромболитики. Лекарства, направленные непосредственно на растворение тромба.
- Антикоагулянты. Средства, снижающие свертываемость крови и препятствующие дальнейшему формированию и увеличению тромбов.
- Флеботоники. Препараты, укрепляющие венозные стенки и улучшающие кровообращение в этих сосудах.
- Антибиотики. Назначаются, если тромбоз наблюдается совместно с инфекцией.
- Нестероидные противовоспалительные средства (НПВС) и спазмолитики. Являются симптоматической мерой – снимают отечность и боль.
При неэффективности консервативной терапии или при возникновении экстренных ситуаций врач может назначить операцию. Популярным методом является пликация нижней полой вены, в результате чего в ней искусственно формируются новые каналы, восстанавливающие кровообращение, но не пропускающие тромб. Реже применяется перевязка вены, поскольку существует высокая вероятность осложнений.
Тромб может быть удален обособленно с помощью катетера без вмешательства на самом сосуде. Современной методикой является установка кава-фильтра – приспособления, не пропускающего тромб к жизненно-важным органам.
После всех видов вмешательства требуется медикаментозная терапия.
Тромб в верхней полой вене
Тромбоз верхней полой вены (синдром) встречается не так часто. Это короткий тонкостенный сосуд, образующийся в результате слияния правой и левой плечеголовных вен и впадающий в правой предсердие. Он собирает всю венозную кровь верхней части туловища. Тромб в этой части кровеносной сети образуется по физиологическим причинам, поскольку в ней создается низкое давление.
В большинстве случаев патология возникает в результате заболеваний прилегающих органов, в частности в результате развития злокачественных опухолей. Тромбоз в верхней полой вене проявляется отечностью лица и шеи, беспричинным кашлем и одышкой, свистящим дыханием, синюшностью кожи в области груди и рук, а также набуханием поверхностных вен. Лечение может быть как консервативным, так и хирургическим.
Острый венозный тромбоз: стадии, симптомы, лечение
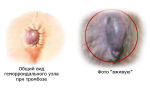
Острый венозный тромбоз является опасным заболеванием, которое сопровождается нарушением кровообращения в венозных сосудах из-за их закупоривания кровяными сгустками. Чаще происходит тромбирование вен ног, в более редких случаях – рук. По наблюдениям специалистов, почти в 95% случаев возникает тромбоз системы нижней полой вены, и в подавляющем большинстве случаев к врачу обращаются пациенты именно с поражениями венозных сосудов нижних конечностей. Одной из разновидностей этого состояния является тромбоз геморроидального узла.
При длительном течении тромбоз может становиться причиной полного паралича пораженной конечности, развития некроза, гангрены и необходимости выполнения ее ампутации. Кроме этого, тромбы в венозных сосудах могут отрываться и приводить к развитию смертельно-опасного осложнения – тромбоэмболии легочной артерии (ТЭЛА). Также миграция кровяного сгустка способна становиться причиной инсульта, инфаркта и нарушений кровообращения в других органах.
Почему развивается тромбоз вен? Как он развивается и протекает? Каковы симптомы этого заболевания? Как оно выявляется и лечится? Ответы на эти вопросы вы получите из этой статьи.
Пока точные причины развития тромбозов не установлены. Известно, что способствовать закупориванию венозных сосудов может следующая триада факторов:
- высокая свертываемость крови;
- замедление кровотока;
- повреждения венозной стенки.
Способствовать возникновению вышеописанных факторов способны различные заболевания и состояния:
- варикозная болезнь;
- курение;
- длительный постельный режим;
- беременность и роды;
- кесарево сечение;
- прием некоторых способствующих увеличению вязкости крови лекарственных препаратов (например, оральных контрацептивов);
- атеросклероз;
- травмы сосудистых стенок (в том числе связанные с частыми пункциями вен);
- сложные переломы;
- хирургические вмешательства на суставах и полостные операции;
- ожирение;
- инфекции;
- длительные поездки или авиаперелеты;
- гиподинамия;
- злоупотребление алкоголем;
- злокачественные новообразования;
- патологии клапанов сердца;
- аритмии;
- сердечная недостаточность;
- преклонный возраст.
Классификация и стадии
В зависимости от места локализации закупоривания венозного сосуда специалисты выделяют следующие виды тромбоза:
- подкожный – происходит поражение поверхностных вен;
- глубокий – закупоривание развивается в глубоких венах;
- восходящий – кроме закупоривания венозных сосудов у больного возникают дополнительные патологии в лимфатической системе (лимфостаз, лимангоит), протекает очень тяжело и без лечения в 90% случаев становится причиной летального исхода.
В зависимости от типа тромба выделяют следующие разновидности тромбозов вен:
- пристеночный – кровяной сгусток находится возле венозной стенки;
- окклюзивный – тромб полностью перекрывает просвет вены;
- флотирующий – кровяной сгусток прикрепляется к венозной стенке только с одной стороны, а второй конец находится в движении и может отрываться;
- смешанный – совмещает в себе характеристики предыдущих разновидностей.
В течении острого венозного тромбоза выделяют две стадии:
- компенсации – выраженных гемодинамических нарушений не наблюдается, боли и ощущения дискомфорта возникают периодически, иногда без видимых причин повышается температура, длительность этой стадии может варьироваться от 24 часов до 1 месяца;
- декомпенсации – возникают гемодинамические нарушения, боли становятся интенсивными, появляется отек, изменяется окраска кожи и затрудняется подвижность конечности.
На начальных стадиях развития тромбоз вен может проявлять себя незначительными и редкими болями, ощущениями распирания в мышцах и тяжести в ногах. Иногда возникают боли в пояснично-крестцовой области или внизу живота на стороне тромбоза. Обычно эти симптомы не вызывают особого беспокойства, и больной обращается к врачу только при начале острой стадии заболевания.
При прогрессировании тромбоза внезапно возникают следующие симптомы:
- резкая боль в ноге;
- скованность и затрудненность движений;
- отеки (нога увеличивается в размерах, ее мягкие ткани становятся более плотными);
- кожа на ноге синеет (иногда становится черноватой или бледно-молочной);
- локальное повышение температуры (жар в ноге);
- заметное визуально расширение подкожных вен;
- субфебрильная лихорадка, слабость, адинамия.
Все вышеописанные проявления вызываются застоем венозной крови ниже места формирования тромба. При полном закупоривании сосуда у больного нарушается гемодинамика, нарастает отечность и может развиваться гангрена. На всех этапах заболевания при отрывах тромба вероятно развитие ТЭЛА, инсульта и тромбоэмолий других органов.
Острый тромбоз вен всегда развивается внезапно, и его проявления могут максимально проявляться уже с первого дня заболевания. Характер и выраженность симптомов зависят от следующих факторов:
- место расположения закупоренного сосуда;
- диаметр пораженной вены;
- вид тромба;
- скорость формирования кровяного сгустка;
- вероятность рефлекторного нарушения кровообращения в соседних сосудах;
- чувствительность тканей к гипоксии;
- выраженность коллатерального кровообращения.
Илеофеморальный тромбоз вен
Эта разновидность венозного тромбоза выделяется отдельно, так как данное заболевание протекает очень тяжело, быстро прогрессирует и сопряжено с высоким риском развития ТЭЛА. Илеофеморальный флеботромбоз вызывается закупориванием подвздошно-бедренного сегмента и характеризуется интенсивными болями, выраженным отеком всей ноги и тяжелым общим состоянием больного. Пораженная конечность синеет, и на ней расширяются подкожные вены. При полном прекращении оттока крови у больного быстро развивается гангрена.
Тромбоз нижней полой вены
Этот вид тромбоза так же отличается тяжелым течением и высоким риском осложнений. При закупоривании нижней полой вены тромботическими массами у больного отекают обе ноги, и у 80% пациентов развивается почечная недостаточность, сопровождающаяся появлением крови в моче. В случаях закупоривания печеночного сегмента развивается печеночная недостаточность, осложняющаяся синдромом Бадда-Киари. В дальнейшем у больного может развиваться тяжелый синдром нижней полой вены.
Диагностика
Для выявления тромбоза вен проводятся следующие исследования:
- допплерография и дуплексное сканирование вен – позволяет выявлять место расположения и протяженность тромбоза, оценивает качество кровотока и состояние венозных стенок;
- рентгеноконтрастная флебография – проводится при сомнительных результатах УЗ-сканирования или при расположении тромба выше паха;
- МР-ангиография – выполняются при сомнительных результатах предыдущих исследований;
- импедансная плетизмография – выполняется при подозрении на тромбоз вен выше колена, проводится при помощи манжеты, которая накачивается воздухом и обеспечивает временную окклюзию вен для измерения изменений в их наполнении до и после сдувания манжеты;
- рентгенография легких – выполняется при подозрении на ТЭЛА;
- анализы крови (коагулограмма, Д-димер, посев на стерильность) – проводятся для определения показателей свертываемости крови, выявления инфекций.
Главные задачи при лечении острого тромбоза вен направляются на восстановление кровотока в пораженном сосуде, предотвращение прогрессирования отека, развития гангрены конечности, профилактику ТЭЛА и других осложнений. При выявлении поражения глубоких вен больного в экстренном порядке госпитализируют в специализированный ангиохирургический стационар или общехирургическое отделение. Пациенты с тромбозами поверхностных вен могут наблюдаться амбулаторно.
В зависимости от клинического случая лечение может быть консервативным или хирургическим. При высоком риске тромбоэмболий назначается соблюдение постельного режима. Всем больным с тромбозом вен рекомендуется ношение компрессионного трикотажа (плотность чулочных изделий должна определяться лечащим врачом) и соблюдение диеты.
Всем пациентам с венозным тромбозом показан прием антикоагулянтов. Эти лекарственные средства являются наиболее эффективными для предотвращения прогрессирования заболевания. Больным последовательно назначаются прямые (надропарин, дальтепарин, эноксапарин и другие низкомолекулярные и нефракционные гепарины) и непрямые (фенилин, аценокумарол, варфарин, этил бискумацетат) антикоагулянты. При выборе препарата обязательно учитываются противопоказания к его назначению.
Для улучшения кровообращения и разжижения крови пациентам с венозными тромбозами назначаются:
- клопидогрель;
- реополиглюкин;
- тиклопедин;
- пентоксифиллин;
- флебоактивные средства: Троксевазин, Эскузан, Детралекс и др.
Для устранения болей и снижения агрегации тромбоцитов рекомендуется прием нестероидных противовоспалительных средств:
При выявлении или высоком риске развития (например, при СПИДе, сахарном диабете и пр.) инфекций больному показана антибиотикотерапия.
Для устранения венозного тромбоза в качестве дополнения к лечению может рекомендоваться гирудотерапия. В слюне медицинских пиявок содержатся вещества, которые способствуют устранению воспаления венозных стенок, разрушают тромбы и предотвращают формирование новых кровяных сгустков. При назначении гирудотерапии врач обязательно учитывает возможные противопоказания к такому способу лечения. Количество сеансов определяется клиническим случаем.
Иногда консервативных мер бывает недостаточно для устранения тромбоза и предотвращения его осложнений, и тогда пациентам проводятся хирургические операции, которые могут выполняться как в плановом, так и в срочном порядке. Для этого могут применяться следующие методики:
- установка кава-фильтра – специальное металлическое устройство в виде зонтика устанавливается в просвет нижней полой вены на время или навсегда, операция выполняется эндоваскулярно (через просвет венозного сосуда) и проводится для предотвращения тромбоэмболии (например, при флотирующих тромбах);
- тромболизис – вмешательство выполняется при необходимости удаления крупных тромбов (назначается нечасто из-за высокого риска развития кровотечения), проводится при помощи специального катетера, в который вводится разрушающий тромб препарат;
- венозная ангиопластика – в область сужения сосуда вводится баллон, который после раздувания расширяет его просвет, в место сужения вены устанавливается стент;
- венозное шунтирование – во время вмешательства за границами суженной части венозного сосуда выполняются надрезы, к которым подшивается венозный трансплантат (взятый из бедра больного или синтетический), обеспечивающий кровоток в пострадавшей от тромбоза области;
- тромбэктомия – операция выполняется классическим способом или эндоваскулярно, под контролем ангиографии врач выявляет место локализации тромба, выполняет небольшой надрез и извлекает тромб при помощи специального катетера.
После выполнения операции больному назначается медикаментозная терапия.
Всем пациентам с венозным тромбозом показано соблюдать специальную диету и принимать достаточный объем жидкости (до 2,5 л в сутки). Правильная организация питания позволяет улучшать реологические свойства крови, сокращает отеки и улучшает состояние сосудистых стенок.
Из меню следует исключить следующие способствующие повышению свертываемости крови продукты:
- продукты с высоким содержанием витамина К и С: овощи и фрукты зеленого цвета, шпинат, крапива, щавель, грецкие орехи, шиповник, смородина, цитрусовые, болгарский перец, черноплодная рябина и др.;
- мясо жирных сортов;
- колбасные изделия;
- мясные консервы;
- жирные молочные продукты;
- майонез;
- острые, жареные, копченые, сладкие и соленые блюда;
- кондитерские изделия с маргарином, сливочным маслом и сливками;
- изделия из сдобного теста;
- кофе;
- алкогольные напитки.
Благотворное влияние на состояние сосудов и крови оказывают богатые полиненасыщенными жирными кислотами (Омега 3 и Омега 6) и витамином Е продукты. Кроме этого в рацион должны включаться продукты, препятствующие метеоризму и запорам, при которых застой крови в нижней части тела увеличивается.
При тромбозе вен в ежедневное меню следует включать следующие продукты:
- рыбий жир;
- жирная рыба: лосось, судак, макрель, треска;
- постное мясо (1-2 раза в неделю);
- морепродукты: кальмары, мидии, крабы;
- нежирные кисломолочные продукты;
- орехи кешью;
- зерновые;
- бобовые;
- растительные масла: оливковое, кедровое, льняное, кукурузное, соевое, зародышей пшеницы и др.
- спаржа;
- кукуруза;
- лук;
- чеснок;
- хрен;
- перец;
- семена тыквы и подсолнечника;
- дыни и арбузы;
- продукты богатые клетчаткой: капуста, морковь и др.
При тромбозе вен рекомендуется приготовление блюд путем отваривания или на пару.
К какому врачу обратиться
При сильной боли в ноге, изменении в ее подвижности и окраске кожных покровов следует обратиться к флебологу или сосудистому хирургу. После проведения обследования (УЗИ сосудов нижних конечностей с допплерографией и дуплексным сканированием), импедансной плетизмографии, рентгеноконтрастной флебографии, МР-ангиографии и др.) врач назначит консервативное или хирургическое лечение венозного тромбоза.
Острый тромбоз вен является опасным состоянием, которое сопровождается частичным или полным закупориванием венозных сосудов. Чаще всего тромбами закупориваются вены нижних конечностей. Это состояние всегда сопряжено с развитием опасных осложнений (ТЭЛА, инсультов, инфарктов, гангрены), которые могут становиться причиной инвалидизации или смерти больного. Именно поэтому лечение острого венозного тромбоза должно начинаться как можно раньше. Для этого могут проводиться консервативные мероприятия или хирургические операции.
О тромбозе глубоких вен голени в программе «Жить здорово!» с Еленой Малышевой:
Рекомендации специалиста о разрешенных и запрещенных при флеботромбозе продуктах:
Тромбоз нижней полой вены: причины и зоны поражения
Тромбоз нижней полой вены – тяжелое состояние, которое возникает в результате закупорки этого сосуда и становится причиной нарушение кровотока. Такая патология требует оказания экстренной медицинской помощи. В связи с тем, что сосуды нижних конечностей подвергаются тромбированию чаще других, а нижняя полая вена является одним из крупнейших сосудов, собирающих кровь из венозной сети нижней части тела, повышается риск ее эмболии. В свою очередь это может стать причиной закупорки легочной артерии.
В основе причин тромбирования венозных сосудов лежит наличие следующих состояний:
- повреждение внутренней поверхности венозной стенки;
- повышение свертывания крови;
- замедление кровообращения.
 Причиной тромбоза нижней полой вены является перенос с током крови сгустка, который первично локализовался в сосудах ног, малого таза, печени и почек. Образование непосредственно в этой вене встречается редко, что объясняется анатомическими особенностями: она шире других сосудов. Если все же первичный тромбоз произошел, как правило, причиной этого состояния является воспаление или травмирование. Существуют факторы риска, повышающие вероятность развития тромбоза нижней полой вены:
Причиной тромбоза нижней полой вены является перенос с током крови сгустка, который первично локализовался в сосудах ног, малого таза, печени и почек. Образование непосредственно в этой вене встречается редко, что объясняется анатомическими особенностями: она шире других сосудов. Если все же первичный тромбоз произошел, как правило, причиной этого состояния является воспаление или травмирование. Существуют факторы риска, повышающие вероятность развития тромбоза нижней полой вены:
- инфекционные болезни;
- злокачественные новообразования;
- травмы;
- хирургические вмешательства на органах малого таза и конечностях;
- беременность и роды;
- прием пероральных контрацептивов;
- патология кровеносной системы;
- нарушение обмена веществ;
- гормональные расстройства;
- патология сердца;
- длительная иммобилизация.
Тромбоэмболия нижней полой вены может развиться у пациента любого возраста. Однако наиболее подвержены этой болезни пожилые люди, страдающие хроническими заболеваниями, пациенты, имеющие вредные привычки: курение, чрезмерное употребление алкоголя, лишний вес, а также занятые на должностях, связанных с длительным нахождением в вынужденной позе.
Симптоматика тромбоза нижней полой вены зависит от зоны поражения: инфраренальный (ниже впадения почечных сосудов), печеночный, ренальный или супраренальный сегменты. Специфическая клиническая картина возникает при полной обструкции сосуда, если же просвет перекрыт частично, признаки слабо выражены или отсутствуют.
Инфраренальный сегмент
Сгусток формируется в одной из подвздошных вен, в связи с этим симптомы тромбофлебита выражены на стороне поражения. Если тромб переносится с током крови и приводит к закупорке нижнего сегмента полой вены, пациент ощущает сильную боль в области и животе. Возникает отечность, кожа на обеих ногах краснеет или становится синюшной. В нижней части живота проступает четкий сосудистый рисунок.
Печеночный сегмент
При закупорке супраренального сегмента происходит переполнение печени кровью, этим объясняется характерная симптоматика:
- сильные боли справа под ребрами и лопаткой;
- отечность, возникающая при скоплении крови в брюшной полости;
- кожа становится желтой;
- селезенка и печень увеличены, это определяется при пальпации;
- на передней брюшной стенке появляется извилистый венозный рисунок.
Если тромб поднялся восходящим путем, симптомы появляются постепенно и изолированно. Если же имеет место первичное тромбообразование в этой области, клиническая картина проявляется резко.
Ренальный и супраренальный сегменты
При поражении ренальной и супраренальной областей нижней полой вены появляются общие симптомы:
- слабость;
- повышение температуры тела;
- бледность кожи;
- повышение артериального давления;
- боли в пояснице;
- у мужчин расширение сосудов семенного канатика.
При первичном тромбозе возникают боли в животе и пояснице, снижается диурез (выделение мочи). Может возникать тошнота и рвота, нарушается стул. В некоторых случаях возможно самостоятельное восстановление кровотока.
Если на протяжении нескольких дней симптоматика не исчезает, возможно отравление токсичными веществами, которые задерживают в организме по причине нарушения почечной функции.
Диагностика
Основанием для установки диагноза являются врачебный осмотр и наличие характерных симптомов. При недостаточности этих данных пациент направляется на дополнительное обследование:
- лабораторные анализы крови и мочи, коагулограмма, тромбоэластограмма, С-реактивный белок, определение протромбинового индекса;
- дуплексное сканирование;
- флебография;
- флебосцинтиграфия;
- КТ и МРТ;
- плетизмография.
Лечение тромбоэмболии нижней полой вены преследует цели:
- остановка распространения тромбоза;
- предотвращение ТЭЛА;
- восстановление проходимости сосуда.
При диагностике тромбоэмболии нижней полой вены больной госпитализируется в стационар, лечение проводится с использованием медикаментов. При необходимости проводится экстренное хирургическое вмешательство.
Лекарственные средства, которые применяются для лечения тромбоза нижней полой вены:
- тромболитики;
- антикоагулянты;
- флеботоники;
- антибиотики назначаются в случае инфекционной этологии тромбоза;
- нестероидные противовоспалительные средства;
- спазмолитические средства.

При неэффективности лечения медикаментами проводится операция. Эффективным является проведение пликации нижней полой вены. Эта манипуляция подразумевает формирование каналов, по которым восстанавливается кровоток. Тромб может удаляться с помощью катетера, при этом не требуется вмешательство на самом сосуде. Также может производиться перевязка вены, однако эта процедура проводится редко ввиду риска развития осложнений. Установка кава-фильтра позволяет предотвратить тромбоэмболию легочной артерии.
Прогноз и осложнения
При своевременном оказании медицинской помощи возможно полное выздоровление пациента. Однако часто тромбоэмболия нижней полой вены диагностируется на поздних стадиях, в таких случаях прогноз неблагородный. Чем выше распространилась болезнь, тем опаснее состояние. Существует три варианта течения заболевания:
- разрушение тромба или его организация;
- прогрессирование болезни;
- ТЭЛА.
Профилактика
Для того чтобы предотвратить развитие тромбоэмболии легочной артерии нужно особенное внимание уделить пересмотру образа жизни:
- скорректировать питание, включить в рацион овощи, фрукты, отказаться от жирных продуктов;
- нормализовать вес;
- не носить тесную одежду и обувь;
- заниматься спортом, но избегать перенагрузки;
- отказаться от вредных привычек;
- принимать витамины;
- делать массаж ног и принимать контрастный душ;
- при вынужденном нахождении в положении сидя делать перерывы каждый час для выполнения упражнений.
Тромбоэмболия нижней полой вены – состояние, представляющее угрозу для жизни человека. При обнаружении первых симптомов следует немедленно обратиться врачу и соблюдать его рекомендации относительно режима и лечения.
Видео: Тромбоз нижней полой вены у детей
Источники: http://flebdoc.ru/tromb/tromboz-poloy-veny.html, http://doctor-cardiologist.ru/ostryj-venoznyj-tromboz-stadii-simptomy-lechenie, http://bloodvessel.ru/tromboz/tromboz-nizhnej-poloj-veny