Острый тромбофлебит дифференциальная диагностика
Дифференциальная диагностика тромбофлебита и рожи нижней конечности
Дифф диагностика.doc
Самостоятельная работа по дисциплине: «С/д в педиатрии»
на тему: «Дифференциальная диагностика тромбофлебита и рожи нижней конечности»
Красная кожа, красное пятно на ноге иле на лице
Рожа или Рожистое воспаление – это инфекция мягких тканей, вызванная
стрептококками(Streptococcus pyogenes ).Рожа также известна под названием
огни святого Антония, болезнь начинается с сыпи на коже. Рожистое
воспаление относится к числу инфекционных заболеваний стрептококкового
происхождения, поэтому иммунная система ее практически не распознает.
Обычно заражение происходит через повреждения на коже (царапины,
ссадины), редко – через слизистые.
Начало болезни острое, с постепенно нарастающими симптомами
интоксикации: головная боль, слабость, тошнота, рвота. На месте заражения
начинается развитие воспалительного процесса – появляется покраснение
кожи, отек, точечные кровоизлияния. Наиболее частая локализация на голенях
и лице. Инфекция рожа проникает через поврежденную кожу стоп, язвы,
трофические расстройства при венозной недостаточности и поверхностные
Очаг поражения болезнью рожей представляет собой напряженную бляшку с
четкими краями, которая увеличивается на 2—10 см в день.
Возбудитель — рожистый стрептококк(Стрептококки «(стрептококк)» являются
бактерии, которые обычно встречаются вреда жизни в человеческом
дыхательных путей, кишечника и мочеполовой систем. Некоторые виды
способны вызывать заболевания у людей, в том числе кожных заболеваний.),
устойчив вне организма человека, хорошо переносит высушивание и низкую
температуру, погибает при нагревании до 56ЬС в течение 30 мин. Источником
заболевания является больной и носитель. Контагиозность (заразность)
незначительная. Заболевание регистрируется в виде отдельных случаев.
Рожа диагностируется главным образом появлением сыпи. Анализы крови и
биопсии кожи, как правило, не помогают поставить диагноз. В прошлом,
солевой раствор вводили в край воспаления, атмосферный обратно, и делали
бак посев. Этот метод диагностики больше не используется, потому что
бактерии не обнаруживают в большинстве случаев. Если есть такие симптомы,
как лихорадка, усталость, то берут кровь на анализ и делают бак посев, чтобы
Местные симптомы рожи являются: жгучая боль и ощущение жара в
пораженной области, появление ярко-красной с острыми зубчатыми границы,
которая выглядит как — «Карта». Воспаление кожи в области опухания,
температура повышается, боль локализуется по периферии поражения,
покрасневший участок слегка возвышается над уровнем здоровой кожи, быстро
увеличивается. Описанные симптомы характерны для эритематозной формы
рожи. При буллезной форме в результате отрыва эпидермиса экссудатом
образуются пузыри разных размеров. Содержимое пузырей, богатое
стрептококками, очень опасно, потому что инфекция передаётся при контакте.
Экссудата также гнойная и кровавая.
Заражение происходит в основном при нарушении целости кожи
загрязненными предметами, инструментами или руками.
По характеру поражения различают:
— эритематозную форму в виде покраснения и отечности кожи;
— геморрагическую форму с явлениями проницаемости кровеносных сосудов и
— буллезную форму с пузырями на воспаленной коже, наполненными серозным
По степени интоксикации выделяют — легкую, среднетяжелую, тяжелую. По
кратности — первичную, рецидивирующую, повторную.
По распространенности местных проявлений — локализованную (нос, лицо,
голова, спина и т. д.), блуждающую (переходящую с одного места на другое) и
Симптомы и течение. Инкубационный период от 3 до 5 дней. Начало болезни
острое, внезапное. В первые сутки более выражены симптомы общей
интоксикации (сильная головная боль, озноб, общая слабость, возможна
тошнота, рвота, повышение температуры до 39-40ЬС).
Длительность заболевания: местные проявления эритематозной рожи проходят
к 5-8 дню болезни, при других формах могут держаться более 10-14 дней.
Остаточные проявления рожи — пигментация, шелушение, пастозность кожи,
наличие сухих плотных корок на месте буллезных элементов. Возможно
развитие лимфостаза, приводящее к слоновости конечностей.
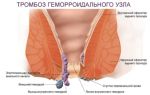
Острый тромбофлебит представляет собой локальное или распространенное
воспаление стенки подкожной вены (флебит) с образованием в ее просвете
тромба. При этом перманентная дискуссия о первичности или вторичности
воспалительной реакции по отношению к тромбообразованию носит
схоластический характер и никоим образом не влияет на лечебную тактику.
Истинные причины развития тромбофлебита многообразны. Наиболее часто
встречаются ятрогенные тромбофлебиты, возникающие в результате
травматичной пункции или длительной катетеризации подкожных вен, а также
вследствие введения гипертонических растворов и некоторых антибиотиков. К
этой же группе относят тромбофлебиты наркоманов. Рецидивирующее
воспаление неизмененных подкожных вен может быть связано с
паранеопластическим процессом или тромбофилиями. Не следует полностью
сбрасывать со счетов инфекционно-аллергический тромбофлебит,
возникающий из-за повреждения эндотелия подкожных вен циркулирующими
иммунными комплексами. С хирургической точки зрения наибольший интерес
представляет острое воспаление варикозных вен нижних конечностей —
варикотромбофлебит. В последнее время, благодаря внедрению в клиническую
практику таких методов лечения варикозной болезни как склеротерапия и
эндовазальная лазерная коагуляция, увеличилось количество пациентов с
искусственно индуцированным тромбофлебитом, направленным на устранение
Клинически распознать острый тромбофлебит в большинстве случаев
достаточно просто. Заболевание развивается внезапно. Обычно ему
предшествуют физические нагрузки, бытовые или производственные травмы
конечностей, переохлаждение или перегревание организма, вирусные
инфекции, внутривенные инъекции, операции на органах малого таза и др.
В клинической картине преобладают местные симптомы, общее состояние
пациента существенно не изменяется. В редких случаях отмечают
субфебрилитет. Характерна постоянная боль по ходу тромбированных вен. При
осмотре выявляется гиперемия в виде полосы по ходу пораженной вены.
Протяженность участка гиперемии может быть различной: от нескольких
сантиметров в начале заболевания до вовлечения в процесс вены на всем
протяжении. Например, при остром тромбофлебите большой подкожной вены
воспалительный процесс может захватывать весь сосуд от медиальной
лодыжки до паховой складки. Пальпаторно выявляются местное повышение
температуры и гиперестезия кожных покровов. При этом воспаленная вена
представляет собой шнуровидный, плотный, резко болезненный тяж. Если в
тромботический процесс вовлекается конгломерат венозных узлов, то
воспалительный инфильтрат теряет линейный характер и приобретает
неправильную форму, иногда достигая значительных размеров.
Степень выраженности воспаления окружающих тромбированную вену мягких
тканей варьируется в широких пределах. Яркая гиперемия кожи уже через
несколько дней сменяется гиперпигментацией. Нередко можно видеть, как у
одного и того же больного «стихает» тромбофлебит голени, а на бедре
отмечаются яркая гиперемия и болезненность.
Наряду с болезненным инфильтратом по ходу подкожных вен иногда
отмечается небольшой воспалительный отек конечности, который носит сугубо
местный (в зоне воспаления) характер. Выраженный и распространенный отек с
цианозом дистальных отделов конечности указывает на сопутствующее
тромботическое поражение глубоких вен.
С целью определения истинной протяженности поражения подкожных вен
нижних конечностей, а также возможности вовлечения в патологический
процесс глубоких вен необходимо выполнение ультразвукового
ангиосканирования, а в некоторых случаях и рентгеноконтрастной
Поскольку острый тромбофлебит или варикотромбофлебит могут сочетаться с
тромбозом глубоких вен, как на той же, так и на контралатеральной конечности
необходимо тщательное клиническое и инструментальное обследование обеих
Дифференциальный диагноз острого тромбофлебита необходимо проводить с
учетом ряда заболеваний, проявляющихся воспалением кожи и подкожной
клетчатки конечностей. При этом необходимо четко представлять, что
выраженная воспалительная реакция с высокой температурой, общей
интоксикацией и высоким лейкоцитозом для тромбофлебита нехарактерна.
Отличить рожистое воспаление помогает характерное начало,
сопровождающееся выраженными общими симптомами: внезапным
потрясающим ознобом, резким и быстрым повышением температуры тела до
39—40 °С, головной болью, общей слабостью, нередко рвотой, бредом и даже
помрачением сознания. Признаки гнойной интоксикации нередко предшествуют
локальным симптомам. Пятно гиперемии имеет неровные, зазубренные или в
виде языков пламени края, оно по своим очертаниям в целом напоминает
географическую карту. В области покрасневшего участка больной ощущает
чувство жара, напряжения и жгучей боли. Столь яркие общие проявления и
местная реакция не характерны для варикотромбофлебита, даже если имеется
тромботическое поражение конгломерата вен. Плотные болезненные тяжи по
ходу вен при рожистом воспалении не определяются. Вместе с тем следует
иметь ввиду, что в ряде случаев типичное рожистое воспаление через несколько
дней при отстутвии лечения может осложниться тромбофлебитом.
Рожистое воспаление нередко принимают за острый тромбофлебит.
Наибольший процент ошибок приходится на эритематозную или
флегмонозную форму рожи, когда в течение нескольких часов появляется
припухлость кожи и ярко-красное, резко болезненное пятно, быстро
увеличивающееся в размерах. Пятно имеет неровные, резко ограниченные края,
зазубренные или в виде языков пламени, напоминающие географическую
карту. Покрасневший участок выступает над уровнем окружающей кожи, в его
области больной ощущает чувство жара, напряжения и жгучей боли.
При осмотре можно обнаружить входные ворота инфекции (царапины,
трещины, изъязвления, грибковое поражение стоп). Рожистое воспаление всегда
сопровождается регионарным лимфаденитом и нередко лимфангитом.
В таблице 1 представлены наиболее частые заболевания, с которыми
необходимо проводить дифференциальную диагностику острого
Таблица 1. Дифференциальная диагностика острого тромбофлебита
Наличие варикозных вен Характерно Не характерно
Наличие «входных ворот» инфекции: (трофические язвы, гнойные раны,
трещины, потертости, мозоли и др.)
Не характерно Характерно
Общее состояние Не страдает Синдром гнойно-резорбтивной лихорадки
Температура тела Нормотермия или субфебрилитет до 37,5 38-40C; озноб
Отек конечности Отсутствует Плотный, болезненный отек
Внешние проявления Полоса гиперемии Ярко-красная кожа с краями,
над тромбированной веной напоминающими языки пламени
В подавляющем большинстве случаев лечение острого тромбофлебита можно
проводить амбулаторно. Исключением служит острый восходящий
варикотромбофлебит, требующий экстренной госпитализации.
Основу лечения тромбофлебита составляют нестероидные
противовоспалительные препараты (НПВП), которые в случае выраженных
воспалительной реакции и болевого синдрома назначают в виде
внутримышечных инъекций или в свечах. При локальном тромбофлебите —
например, вследствие внутривенных инъекций — применяют местное лечение с
использованием гелей, содержащих гепарин или НПВП. Кроме этого, при
постинъекционных тромбофлебитах можно применять полуспиртовые
согревающие компрессы, электрофорез с лидокаином и лидазой.
Дифференциальная диагностика заболеваний крупных артерий и вен
АРТЕРИАЛЬНАЯ ЭМБОЛИЯ— наиболее частое осложнение сердечно-сосудистых заболеваний. Она наблюдается при мерцании предсердий различного происхождения; инфаркте миокарда; стенозе МК; аневризме аорты; бородавчатом эндокардите с поражением митрального и аортального клапанов; пороках сердца любого происхождения; травме сосудов; артериите, артериосклерозе; тромбозе легочных вен; открытом овальном окне; протезировании клапанов сердца.
Клиническая картина эмболии артерий характеризуется бурным развитием ишемических нарушений пораженного органа. Она складывается из ряда признаков основного заболевания и симптомов острой ишемии. Так, при эмболии артерий конечности появляются сильные боли в пораженной области, похолодание и резкая бледность кожных покровов, изменение поверхностной и глубокой чувствительности, нарушение функции, исчез- -новение пульсации с уровня ее обтурации.
ТРОМБОЗ КОРОНАРНОЙ АРТЕРИИ сопровождается сильнейшим болевым синдромом, патологическими изменениями сердечно-сосудистой деятельности и нередко (кардиогенный шок) гемодинамики. Тромбоз в бассейне церебральных, глазных и абдоминальных артерий дает соответствующую картину ишемического инсульта, потери зрения и абдоминального ишемического синдрома.
ТРОМБОЗ ВЕН — один из наиболее часто встречающихся видов патологии венозных сосудов. Тромботический процесс возникает преимущественно в венах нижних конечностей.
Н.Н. Малиновский, ВА. Козлов (1976) классифицируют тромбозы вен по анатомическому признаку в зависимости от поражения трех основных сосудистых магистралей:
1) тромбозы бассейнов верхней и нижней полых вен;
2) тромбозы вен портальной системы;
3) тромбозы системы парной и непарной вен.
Тромбообразование в венах может быть двух типов: флеботромбоз и тромбофлебит.
При флеботромбозе первичным является образование внутри сосуда коагуляционного тромба, а вторично возникают реактивные изменения со стороны сосудистой стенки, способствующие организации тромба. По мнению B.C. Савельева и соавт. (1972), если тромбоз вен развивается вследствие замедления кровотока и изменений в свертывании крови, его следует обозначить термином «флеботром-боз»; если же в основе тромбоза лежат воспалительные изменения сосудистой стенки — «тромбофлебит».
Первичной локализацией тромботического процесса, протекающего по типу флеботромбоза, выступают сосуды малого диаметра. Для нижних конечностей таковыми являются вены мышц голени, гистологические исследования тромбов, удаленных во время операции из вен голени, не выявили каких-либо элементов воспаления. Это доказывает, что тромбоз вен голени в основном протекает по типу флеботромбоза, ведущими патогенетическими моментами которого являются замедление кровотока и ш менения свертывания крови.
При флеботромбозе образуется очень рыхлый конглокр.п из тромбоцитов и фибрина, плохо фиксированный к сосудисиш стенке и представляющий наибольшую опасность эмболии лв точной артерии.
Острый флеботромбоз глубоких вен голени и бедра может быть асептическим (застойным) и септическим (инфекционным).
Под острым флеботромбозом имеют в виду формирование пристеночного и закупоривающего тромба в наружной подвздош ной, бедренной или подколенной вене при условии первично неповрежденной сосудистой стенки.
Клиническая картина флеботромбоза отличается малосимптомностью. Как правило, за несколько дней до клинического проявления локализованного тромбоза отмечается болезненное сдавление мышц голени и бедра, не проходящее при изменении положения конечности. Больные жалуются на парестезии, чувство тяжести и усталости в ноге, реже — острые, раздирающие боли. При пальпации вена плотная, болезненная. Подобные симптомы обусловлены не воспалением, а спазмом тромбирован-ных вен и явлениями регионарной ишемии застойного характера: цианоз и развитие отека здесь носят более острый и демонстративный характер, чем при остром тромбофлебите. Вначале конечность теплая, кожная температура над ней остается в норме. При выраженном тромбозе венозный спазм рефлекторно переходит и на артерию конечности, вызывая острый ишемический синдром — псевдоэмболизм, или «белую болевую флегмазию». Но в отличие от острой артериальной непроходимости на почве эмболии или тромбоза при венозном тромбозе приподнятое положение больной конечности заметно облегчает боли, быстро уменьшаются цианоз кожи и отек мягких тканей. Отек конечности и изменения окраски не являются ранними симптомами процесса и возникают на 2—4-й день после начала заболевания. К 7—8-му дню развиваются воспалительные реакции, и процесс приобретает все признаки тромбофлебита.
При остром подвздошно-бедренном флеботромбозе начинают внезапно ощущаться умеренной интенсивности боли в паховой области, иррадиирующие в дистальные отделы конечности. Быстро формируется отек, захватывающий конечность, нижние отделы живота, поясничную область. Прекращение венозного оттока в условиях сохранения артериального притока приводит к значительной потере крови и развитию гиповолемического состояния, вплоть до циркуляторного шока. Сдавление отечными тканями артериальных сосудов и их спазм являются причиной острой ишемии конечности, выражающейся в резких болях в дистальных ее отделах, нарушении чувствительности в обласш стопы и нижней трети голени, отсутствии пульсации артерии, начиная с подколенного, а иногда и бедренного уровня.
Характерный клинический признак — болезненность при пальпации в скарповском треугольнике. При несвоевременной диагностике прогрессирование тромбоза и артериальная недостаточность могут привести к гангрене конечности. Илеофемо-ральный тромбоз отличается от артериальной эмболии с вторичным тромбофлебитом последовательностью развития острой ишемии и венозной недостаточности. Признаки ишемии при первичном венозном тромбозе появляются вслед за нарушением венозного оттока. Постэмболический тромбофлебит сначала дает острую ишемию, а затем симптомы венозной недостаточности, и отек при нем менее распространенный.
Различаются острые тромбофлебиты и посттромбофлебити-ческий синдром. По виду пораженных вен они бывают поверхностными, магистральными и глубокими.
Острый поверхностный тромбофлебит начинается внезапно, температура тела повышается до 38—39 «С, нередко с предшествующим ознобом. Типична выраженность местных воспалительных явлений: сильные боли, инфильтрат по ходу пораженной вены; увеличиваются регионарные лимфатические узлы, развивается перифлебит, проявляющийся отечностью тканей по ходу пораженной вены. Увеличивается объем голени и бедра.
Клинически при тромбофлебите на первый план выступают воспалительные явления в области пораженной вены, местное повышение температуры, боль и отек, реактивный спазм. Фле-ботромбозы в противоположность тромбофлебитам из-за отсутствия воспалительной реакции стенки вены отличаются «немым» клиническим началом. Явные признаки воспаления венозной стенки и окружающей ткани свидетельствуют о далеко зашедшем процессе со сращением тромба с сосудистой стенкой и вторичным ангиоспастическим синдромом. Наблюдаются такие формы, при которых различий между тромбофлебитом и тромбозом почти нет.
Посттромбофлебитический синдром развивается в связи с тромбофлебитами и флеботромбозами глубоких вен и характеризуется хронической венозной недостаточностью нижних конечностей. В анамнезе — варикозное расширение вен, тромбофлебиты и флеботромбозы. Больных беспокоят боли и парестезии, судороги икроножных мышц пораженной конечности, отек мягких тканей, пигментация кожных покровов, индурация кожи и подкожной клетчатки, трофические расстройства.
При посттромбофлебитическом синдроме пальпируются уплотненные тяжи по направлению расположения вен, они не болезненны, боль возникает только при надавливании. Отека конечностей и трофических расстройств не отмечается. Если тромбообразование переходит на глубокие вены, происходит нарушение гемодинамики: появляются отечность стопы и голени, пастозность и напряжение мягких тканей. Пребывание на ногах вызывает тупые, распирающие боли в мышцах. Формируются трофические расстройства в области голени: индурация и пигментация кожи с образованием длительно не заживающих и трудно поддающихся консервативной терапии язв.
ТРОМБОЭМБОЛИЯ (ЭМБОЛИЯ) ЛЕГОЧНОЙ АРТЕРИИ — опасное осложнение многих заболеваний (болезней сердца, злокачественных опухолей и др.), нередко возникающее в послеоперационном периоде, во время беременности и в послеродовом периоде. Главная причина эмболии легочной артерии — тромбоз глубоких вен нижних конечностей и таза.
Клиника: внезапная одышка, боли в груди, чувство страха, коллапс, цианоз лица или верхней половины туловища, набухание шейных вен, кровянистая мокрота, повышение температуры тела, упорная тахикардия. Развивается инфарктная пневмония, отмечаются шум трения плевры, локальное притупление, хрипы, признаки легочной гипертензии. На обзорных рентгенограммах грудной клетки выявляется обеднение сосудистого рисунка в зонах окклюзии ветвей легочной артерии. Несмотря на одышку, больные предпочитают лежать низко (дифференциальный признак с острой сердечной недостаточностью).
СХЕМА ДИАГНОСТИЧЕСКОГО ПОИСКА Диагностика острых тромбозов и эмболии артериальной системы основывается на тщательном изучении клинической картины (первый этап), анамнестических данных (второй этап) и специальных методах исследования (третий этап). Важны сведения о болезни человека (ревматизм, порок, предшествующие артериальные эмболии, наличие хронической артериальной недостаточности). Положение больного на спине с безжизненно вытянутыми ногами характерно для диагноза эмболии бифуркации аорты.
Для правильного диагностирования большое значение имеет отсутствие пульса ниже места закупорки. Пульсацию необходимо определять на артериях и пораженной и непораженной конечности. Это позволит исключить генерализованное заболевание периферических артерий (атеросклероз, эндартериит), при наличии которого обоснованно возникает мысль об остром тромбозе, а не об эмболии. Иногда по ходу артерии можно прощупать эмбол. Эмболии в отличие от тромбоза свойственно престеноти-ческое усиление пульсации артерии. При неполной обтурации просвета артерии над местом расположения эмбола появляется систолический шум. Аускультация шума над артериями непораженных конечностей свидетельствует о генерализованном поражении артерий, что отличает острый тромбоз от эмболии.
При остром тромбозе или эмболии, чтобы представить себе локализацию окклюзии, ее протяженность, выраженность сопутствующего артериального спазма, интенсивность коллатерального кровообращения и степень ишемии конечности, кроме клинических данных, следует использовать осциллографию, сфигмографию, капилляроскопию, термометрию, термографию, )лектромиографию, реовазографию, радиоизотопное исследование, ангиографию. Делаются гемостазиограмма и агрегатограм-ма. Если и при этом диагноз будет не совсем ясным, нужно прибегнуть к интраоперационной ревизии артерий (четвертый этап).
Диагностика тромботических заболеваний вен включает непосредственный осмотр больного, выявляющий клинические признаки заболевания (первый этап), а также ряд различных проб, тестов и показателей лабораторно-инструментального обследования (второй этап). К ним относятся функциональные пробы (определение времени кровенаполнения конечности, лобелиновая проба, сгибание стопы, симптом кашлевого толчка, компрессионная проба и др.), ультразвуковая флоуметрия, флебография, радиоизотопное исследование, ЭКГ, гемостазиограмма. При тромбоэмболии легочной артерии, кроме того, имеют значение специальные методы исследования: радиоизотопное исследование легких, измерение давления в правых отделах сердца и ангиопульмонография (третий этап поиска).
Облитерирующие заболевания сосудов ног.
93.Облитерирующий атеросклероз, облитерирующий эндартериит, облитерирующий тромбангит. Этиология, патогенез, клиника, диагностика, дифференциальная диагностика, принципы консервативного и оперативного лечения пациентов с облитерирующими заболеваниями сосудов ног.
Классификация заболеваний артерий
Острый тромбофлебит: современные принципы диагностики и лечения
В.Ю. Богачев
стрый тромбофлебит представляет собой локальное или распространенное воспаление стенки подкожной вены (флебит) с образованием в ее просвете тромба. При этом перманентная дискуссия о первичности или вторичности воспалительной реакции по отношению к тромбообразованию носит схоластический характер и никоим образом не влияет на лечебную тактику.
Истинные причины развития тромбофлебита многообразны. Наиболее часто встречаются ятрогенные тромбофлебиты, возникающие в результате травматичной пункции или длительной катетеризации подкожных вен, а также вследствие введения гипертонических растворов и некоторых антибиотиков. К этой же группе относят тромбофлебиты наркоманов. Рецидивирующее воспаление неизмененных подкожных вен может быть связано с паранеопластическим процессом или тромбофилиями. Не следует полностью сбрасывать со счетов инфекционно-аллергический тромбофлебит, возникающий из-за повреждения эндотелия подкожных вен циркулирующими иммунными комплексами. С хирургической точки зрения наибольший интерес представляет острое воспаление варикозных вен нижних конечностей – варикотромбофлебит. В последнее время благодаря внедрению в клиническую практику таких методов лечения варикозной болезни, как склеротерапия и эндовазальная лазерная коагуляция, увеличилось число пациентов с искусственно индуцированным тромбофлебитом, направленным на устранение варикозных вен.
Острый тромбофлебит клинически распознать в большинстве случаев достаточно просто. Заболевание развивается внезапно. Обычно ему предшествуют физические нагрузки, бытовые или производственные травмы конечностей, переохлаждение или перегревание организма, вирусные инфекции, внутривенные инъекции, операции на органах малого таза и др.
В клинической картине преобладают местные симптомы, общее состояние пациента существенно не страдает. В редких случаях отмечают субфебрилитет. Характерна постоянная боль по ходу тромбированных вен. При осмотре выявляют гиперемию в виде полосы по ходу пораженной вены. Протяженность участка гиперемии может быть различной: от нескольких сантиметров в начале заболевания до вовлечения в процесс вены на всем протяжении. Например, при остром тромбофлебите большой подкожной вены воспалительный процесс может захватывать весь сосуд от медиальной лодыжки до паховой складки. Пальпаторно выявляют местное повышение температуры и гиперестезию кожных покровов. При этом воспаленная вена представляет собой шнуровидный, плотный, резко болезненный тяж. Если в тромботический процесс вовлекается конгломерат венозных узлов, то воспалительный инфильтрат теряет линейный характер и приобретает неправильную форму, иногда достигая значительных размеров (рис. 1).

Рис. 1. Острый варикотромбофлебит на бедре. Гиперемия в проекции большой подкожной вены
Степень выраженности воспаления окружающих тромбированную вену мягких тканей варьирует в широких пределах. Яркая гиперемия кожи уже через несколько дней сменяется гиперпигментацией. У одного и того же больного нередко можно видеть, как на голени тромбофлебит “стихает”, а на бедре отмечается яркая гиперемия и болезненность.
Наряду с болезненным инфильтратом по ходу подкожных вен иногда отмечают небольшой воспалительный отек конечности, который носит сугубо местный (в зоне воспаления) характер. Выраженный и распространенный отек с цианозом дистальных отделов конечности указывает на сопутствующее тромботическое поражение глубоких вен.
Клинические проявления тромбофлебита малой подкожной вены, как правило, не столь ярки, поскольку она покрыта поверхностным листком собственной фасции. Зачастую только болезненность в ее проекции и пальпация плотного тяжа у худых пациентов позволяют заподозрить это заболевание.
Для правильного выбора способа лечения уже при первичном осмотре пациента с тромбофлебитом на нижней конечности необходимо установить проксимальную границу распространения тромба в поверхностной венозной магистрали, поскольку это определяет вероятность перехода процесса на глубокую венозную систему. Кроме того, важно определить, поражен ли ствол подкожной вены или ее притоки. В последнем случае уплотненный, болезненный тяж с гиперемией кожи над ним выявляется вне проекции большой или малой подкожных вен. Следует помнить, что истинная локализация тромба, как правило, на 10–15 см выше уровня видимой гиперемии кожи и зоны болезненности.
Вот почему с целью определения истинной протяженности поражения подкожных вен нижних конечностей, а также возможности вовлечения в патологический процесс глубоких вен необходимо выполнение ультразвукового ангиосканирования, а в некоторых случаях и рентгеноконтрастной флебографии.
Поскольку острый тромбофлебит или варикотромбофлебит могут сочетаться с тромбозом глубоких вен как на той же, так и на контралатеральной конечности, необходимо тщательное клиническое и инструментальное обследование обеих ног.
Дифференциальный диагноз острого тромбофлебита необходимо проводить с рядом заболеваний, проявляющихся воспалением кожи и подкожной клетчатки конечностей. При этом необходимо четко представлять, что выраженная воспалительная реакция с высокой температурой, общей интоксикацией и высоким лейкоцитозом для тромбофлебита не характерна.
Лимфангоит (воспаление лимфатических сосудов), как правило, представляет собой вторичное заболевание, осложняющее течение первичного инфекционно-воспалительного процесса вследствие миграции микроорганизмов по лимфатическим сосудам из очага гнойного воспаления. В основном лимфангоит провоцируют воспалительные инфильтраты мягких тканей конечностей, открытые трофические язвы, гнойные раны, инфицированные укусы насекомых и животных.
Лимфангоит характеризуется появлением ярко-красных полос, направленных от первичного очага (язвы, панариций, фурункул, гнойная рана) к регионарным лимфатическим узлам. Помочь поставить правильный диагноз позволяют: наличие инфекционного очага, высокая гипертермия (до 39–40 о С), озноб. Боль по ходу пораженных лимфатических сосудов обычно незначительна. Характерным является вовлечение в воспалительный процесс регионарных лимфатических узлов с развитием лимфаденита.
Рожистое воспаление нередко принимают за острый тромбофлебит. Наибольший процент ошибок приходится на эритематозную или флегмонозную форму рожи, когда в течение нескольких часов появляется припухлость кожи и ярко-красное, резко болезненное пятно, быстро увеличивающееся в размерах. Пятно имеет неровные, резко ограниченные края, зазубренные или в виде языков пламени, напоминающие географическую карту. Покрасневший участок выступает над уровнем окружающей кожи, в его области больной ощущает чувство жара, напряжения и жгучей боли (рис. 2).

Рис. 2. Рожистое воспаление на бедре. Яркая гиперемия по типу «языков пламени» и выраженный воспалительный отек
Отличить рожистое воспаление от тромбофлебита помогает острое начало с выраженными общими симптомами: внезапным потрясающим ознобом, резким и быстрым повышением температуры тела до 39–40 о С и головной болью, причем общая симптоматика нередко предшествует кожным проявлениям.
При осмотре можно обнаружить входные ворота инфекции (царапины, трещины, изъязвления, грибковое поражение стоп). Рожистое воспаление всегда сопровождается регионарным лимфаденитом и нередко лимфангоитом.
Лимфаденит (острое воспаление лимфатических узлов) нередко путают с тромбофлебитом устья большой подкожной вены. Причины лимфаденитов те же, что и лимфангитов, которые часто им предшествуют. Иногда в воспалительный процесс вовлекаются не только лимфатические узлы, но и окружающая их клетчатка (периаденит). Для лимфаденита характерны локальная болезненность и отек конечности, сопровождающиеся повышением местной и общей температуры. При пальпации определяется один или, несколько увеличенных и болезненных узлов, спаянных с кожей. Отличить лимфаденит позволяют наличие первичного гнойного очага, явления лимфангита, отсутствие признаков варикозной болезни и пальпируемого тяжа по ходу подкожных вен.
Узловатая эритема часто требует проведения дифференциального диагноза с острым варикотромбофлебитом. Заболевание возникает вследствие иммунной гиперергической реакции на различные инфекционные антигены и относится к группе васкулитов. Чаще поражает подростков и молодых женщин, когда значительное расширение подкожных вен, как правило, не наблюдается. Проявляется узловатая эритема плотными воспалительными инфильтратами полушаровидной формы, отечными, напряженными, иногда болезненными при пальпации, размерами от горошины до грецкого ореха. Они слегка возвышаются над окружающей кожей и имеют характерную ярко-красную окраску, которая в процессе формирования узлов меняет оттенки – от синюшного до зеленовато-желтого и бурого (рис. 3). Отличить узловатую эритему от тромбофлебита помогает прослеживающийся в большинстве случаев инфекционно-аллергический генез этого патологического состояния, развивающегося после перенесенных инфекционных заболеваний (грипп, ангина, скарлатина, корь, туберкулез). Появлению высыпаний предшествует продромальный, гриппоподобный период, сопровождающийся повышением температуры тела, ознобом, слабостью, болями в костях, суставах и мышцах. Узлы при эритеме никогда не сливаются друг с другом, локализуются симметрично, преимущественно по передней поверхности голеней вне проекции подкожных вен.

Рис. 3. Узловатая эритема. На голени видны два воспалительных инфильтрата разного срока давности. «Старый» плоский, бурого цвета и «свежий» ярко-красного цвета сферической формы
Аллергический дерматит развивается в результате воздействия на кожу сенсибилизаторов и служит проявлением аллергии клеточного (замедленного) типа. Местная гиперемия и отек кожи требуют проведения дифференциального диагноза с тромбофлебитом подкожных вен.
Возникает дерматит при местном применении медикаментов в виде электрофореза, присыпок, мазей, капель, при контакте с химическими соединениями, может развиться после укуса насекомого. При тромбофлебите и аллергическом дерматите общими симптомами служат местная гиперемия и отек кожи, а характерными именно для дерматита – выраженный кожный зуд и жжение. Боли в области воспаления отсутствуют или бывают незначительными. Кроме гиперемии, на коже возникают папулезные и микровезикулезные элементы, иногда мокнутие, корки, чешуйки. Шнуровидные болезненные тяжи в зоне гиперемии при дерматите не пальпируются.
Ущемленная бедренная грыжа иногда может быть ошибочно принята за тромбофлебит приустьевого узла большой подкожной вены. Резкая локальная болезненность, пальпируемое опухолевидное образование, “невправимость” и сходная локализация – общие проявления этих заболеваний. В обоих случаях в анамнезе у пациентов отмечают опухолевидные образования ниже проекции паховой связки, исчезающие в положении лежа.
Несмотря на то что при ущемленной грыже и восходящем тромбофлебите показана экстренная госпитализация больного, ошибка уже на амбулаторном этапе крайне нежелательна. Избежать ее помогает внимательный осмотр полностью раздетого больного в вертикальном положении, когда отчетливо проявляется варикозное расширение вен на протяжении всей конечности. Кроме того, для ущемления характерна связь с подъемом тяжестей, кашлем и натуживанием. Боли возникают внезапно, носят сильный постоянный характер, часто сопровождаются рвотой, схваткообразными болями в животе, метеоризмом и другими признаками кишечной непроходимости.
В таблице представлены наиболее частые заболевания, с которыми необходимо проводить дифференциальную диагностику острого тромбофлебита.

Таблица. Дифференциальная диагностика острого тромбофлебита
В подавляющем большинстве случаев лечение острого тромбофлебита можно проводить амбулаторно. Исключением служит острый восходящий варикотромбофлебит, требующий экстренной госпитализации.
Основу лечения тромбофлебита составляют нестероидные противовоспалительные препараты (НПВП), которые в случае выраженных воспалительной реакции и болевого синдрома назначают в виде внутримышечных инъекций или свечей. При локальном тромбофлебите, например вследствие внутривенных инъекций, применяют местное лечение с использованием гелей, содержащих гепарин или НПВП. Кроме этого, при постинъекционных тромбофлебитах можно применять полуспиртовые согревающие компрессы, электрофорез с лидокаином и лидазой.
Лечение варикотромбофлебита имеет принципиальные отличия, обусловленные локализацией процесса на нижних конечностях, а также наличием фонового заболевания – варикозной болезни. Таким пациентам в обязательном порядке назначают лечебно-охранительный режим, ограничивающий статические нагрузки, перегревание или переохлаждение организма, а также повышенную физическую активность. Это отнюдь не означает строгий постельный режим. Напротив, рекомендована ходьба и выполнение простых физических упражнений, сокращающих икроножные мышцы (ходьба на месте, круговые движения в голеностопных суставах и др.). Строго обязательно ношение эластических бинтов или медицинского компрессионного трикотажа II класса. Компрессия позволяет снизить кровенаполнение варикозных вен и ускорить кровоток по еще не пораженным сосудам, препятствуя тем самым распространению тромботического процесса. Пациентам назначают НПВП в виде внутримышечных инъекций или ректальных свечей, обычно 2 раза в сутки в течение 5–7 дней. Дополнительно в проекции воспаленных вен 3–4 раза в день густо втирают гели, содержащие НПВП и гепарин в высокой концентрации (лиотон 1000, тромбофоб, гепатромбин 50).
Наряду с этим уменьшить болевой синдром и снизить выраженность воспаления позволяет охлаждение зоны поражения с помощью пузырей со льдом и специальных термогелей.
Отдельного обсуждения заслуживает необходимость гепарин-терапии. В большинстве случаев острый тромбофлебит не сопровождается системной гиперкоагуляцией. В то же время при доказанной тромбофилии (тромбоэмболические осложнения в анамнезе, рецидивирующий тромбофлебит, онкологические заболевания и др.) в лечебную программу целесообразно включить низкомолекулярные гепарины в профилактической дозировке.
В случаях выраженного варикотромбофлебита с массивным воспалительным инфильтратом мягких тканей могут быть полезными паравазальные блокады смесью 0,25% новокаина с кортикостероидными гормонами (гидрокортизоном, дексаметазоном или дипроспаном).
Традиционен вопрос о том, нужно или нет использовать для лечения тромбофлебита и варикотромбофлебита аспирин, флебопротекторы и полиэнзимные препараты? Что касается аспирина, то его неспецифическая антитромбоцитарная активность и противовоспалительный эффект делают его синергистом других НПВП и гепарина. Использование же флебопротекторов и полиэнзимных средств в острой фазе тромбофлебита в силу низкой противовоспалительной активности и медленного достижения терапевтической концентрации бессмысленно.
Недопустимым при остром варикотромбофлебите является использование согревающих мазевых и спиртовых компрессов, а также гирудотерапии.
При варикотромбофлебите притоков, а также стопроцентной уверенности в отсутствии поражения глубокой венозной системы можно прибегнуть к удалению тромботических масс путем их “выдаивания” через несколько флеботомических отверстий, выполняемых под местной анестезией остроконечным скальпелем.
Показанием к госпитализации в специализированный хирургический стационар служит острый восходящий тромбофлебит и подозрение на сопутствующий тромбоз глубоких вен. Хирургическое вмешательство в зависимости от конкретной клинической ситуации может включать простую перевязку устья большой или малой подкожной вены, радикальное удаление всех пораженных вен, а также тромбэктомию из глубоких вен.
Профилактика острого тромбофлебита и его рецидивов заключается в устранении провоцирующих факторов: травм, травматичных внутривенных инъекций, перегревания и переохлаждения организма, чрезмерных физических нагрузок, обезвоживания и др. В случае необходимости длительной инфузионной терапии предпочтительна катетеризация подключичной вены. При доказанной тромбофилии необходим пожизненный прием непрямых антикоагулянтов.
Для варикотромбофлебита лучшей превентивной мерой служит своевременное хирургическое лечение варикозной болезни. Если операция по каким-либо причинам невозможна, то необходима регулярная эластическая компрессия, курсовой прием флебопротекторов, аспирина или непрямых антикоагулянтов.
В заключение необходимо отметить, что острый тромбофлебит провоцируется огромным количеством факторов и развивается на разных участках тела человека. С этой патологией может встретиться практически любой клиницист, от подготовки и знаний которого зависит быстрое и эффективное лечение тромбофлебита, сохраняющее пациенту привычный уровень качества жизни, а в ряде случаев и предотвращение фатальных осложнений.
Источники: http://freepapers.ru/46/differencialnaya-diagnostika-tromboflebita-i-rozhi/160405.989904.list1.html, http://studopedia.ru/5_56270_differentsialnaya-diagnostika-zabolevaniy-krupnih-arteriy-i-ven.html, http://www.consilium-medicum.com.ua/issues/1/33/268/