Острый тромбофлебит этиология и патогенез
Острый тромбофлебит и флеботромбоз. Этиология, патогенез, клиническая картина, диагностика, лечение.
Под острым тромбофлебитом понимают воспаление стенки вены, связанное с присутствием инфекционного очага вблизи вены, сопровождающееся образованием тромба в ее просвете. Термином флеботромбоз обозначают тромбоз глубоких вен без признаков воспаления стенки вены. Такое состояние длится недолго, так как в ответ на присутствие тромба стенка вены быстро отвечает воспалительной реакцией.
Этиология и патогенез. Среди причин, способствующих развитию острого тромбофлебита, имеют значение инфекционные заболевания, травма, оперативные вмешательства, злокачественные новообразования (паранеопластиче-ский синдром), аллергические заболевания. Тромбофлебит часто развивается на фоне варикозного расширения вен нижних конечностей. Свежие данные дуплексного ультразвукового исследования показали, что в 20% случаев и более тромбофлебит поверхностных вен сочетается с тромбозом глубоких вен.
Острый тромбофлебит поверхностных вен верхних конечностей встречается относительно редко и обычно является следствием внутривенных инъекций, катетеризации, длительных инфузий лекарственных средств, поверхностных гнойных очагов, травмы, мелких трещин в межпальцевых промежутках стопы. В патогенезе тромбообразования имеют значение нарушения структуры венозной стенки, замедление кровотока и повышение свертываемости крови (триада Вирхова).
Клиническая картина и диагностика. Основные симптомы тромбофлебита поверхностных вен — боль, краснота, болезненное шнуровидное уплотнение по ходу тромбированной вены, незначительная отечность тканей в зоне воспаления. Общее состояние больных, как правило, удовлетворительное, температура тела чаще субфебрильная. Лишь в редких случаях наступает гнойное расплавление тромба, целлюлит.
При прогрессирующем течении заболевания тромбофлебит может распространяться по большой подкожной вене до паховой складки (восходящий тромбофлебит). В подобных случаях в подвздошной вене может образоваться подвижный (плавающий, флотирующий) тромб, создающий реальную угрозу отрыва части его и эмболии легочной артерии. Аналогичное осложнение может возникнуть при тромбофлебите малой подкожной вены в случае распространения тромба на подколенную вену через устье малой подкожной вены или по коммуникантным (прободающим) венам.
Исключительно тяжело протекает септический гнойный тромбофлебит, который может осложниться флегмоной конечности, сепсисом, метастатическими абсцессами в легких, почках, головном мозге.
Обычно диагностировать тромбофлебит поверхностных вен нетрудно. Для уточнения проксимальной границы тромба и состояния глубоких вен целесообразно провести дуплексное сканирование (рис. 19.11). Это позволит определить истинную границу тромба, так как она может не совпадать с границей, определяемой пальпаторно. Тромбированный участок вены становится ригидным, просвет его неоднороден, кровоток не регистрируется. Тромбофлебит следует дифференцировать от лимфангиита.
Лечение. Консервативное лечение возможно в амбулаторных условиях в случаях, когда проксимальная граница тромба не выходит за пределы голени. В комплекс лекарственной терапии включают препараты, улучшающие реологические свойства крови, оказывающие ингибиторное влияние на адгезивно-агрегационную функцию тромбоцитов (ацетилсалициловая кислота, трентал, курантил, троксевазин), препараты, обладающие неспецифическим противовоспалительным действием (реопирин, бутадион, ибупрофен, ортофен) и препараты, дающие гипосенсибилизирующий эффект (тавегил, димедрол, супрастин). По показаниям назначают антибиотики. Целесообразно местно применять гепариновую мазь и мази, содержащие неспецифические нестероидные противовоспалительные препараты (индо-метацин, бутадион, ортофен и др.). На ноги необходимо наложить эластичные бинты. Больным можно рекомендовать дозированную ходьбу.
В тяжелых случаях в условиях стационара указанное лечение дополняют назначением антикоагулянтов (гепарин), антибиотиков (при наличии инфекции). По мере стихания острых воспалительных явлений применяют физиотерапевтические процедуры: коротковолновую диатермию, электрофорез трипсина (химопсина), йодида калия, гепарина и др.
Хирургическое лечение показано при заметном распространении тромбофлебита на большую подкожную вену до границы нижней и средней трети бедра (восходящий тромбофлебит). Для предупреждения тромбоза бедренной вены показана срочная перевязка большой подкожной вены по Троянову—Тренделенбургу. Если позволяет состояние больного, при давности тромбоза менее 5 — 7 дней и незначительных воспалительных изменениях кожи целесообразно удалить тромбированную вену.
ФЛЕБОТРОМБОЗ — образование в просвете вены тромба, фиксированного к стенке вены, полностью или частично («флотирующий тромб») обтурирующего сосуд. В возникновении имеет значение: изменение внутренней стенки сосуда, повышение свертываемости крови и замедление тока крови. Эти факторы особенно часто возникают в послеоперационном периоде в глубоких венах нижних конечностей, венах таза.
Флеботромбоз глубоких вен чаще поражает нижние конечности, вены таза. В начальной стадии клиническая картина минимальна, диагностика трудна. В этой стадии часто еще нет полной окклюзии сосуда, кроваток сохранен, может определяться лишь болезненность по ходу сосудистого пучка, болезненность при тыльном сгибании стопы (симптом Хо-манса), тянущие боли по внутренней поверхности бедра и стопы (симптом Пайра), боли при наложении манжетки на голень и повышении в ней давления выше 150 мм рт. ст. (симптом Ловенберга). При нарастании тромбоза нарушается кровообращение в конечности: появляется отёк, кожа становится глянцевой, четко выступает рисунок подкожных вен (симптом Пратта), мраморность и цианоз кожи (симптом Шперлинга). При тромбозе вен таза могут быть легкие перитонеальные явления и динамическая кишечная непроходимость. Страдает общее состояние больных: слабость, утомляемость, повышение температуры, тахикардия.
Различают следующие клинические варианты флеботромбоза глубоких вен. Белая болевая флегмазия: заболевание сопровождается резким спазмом артериальных сосудов. Выраженный солевой синдром, конечность бледная, холодная на ощупь, пульсация периферических сосудов отсутствует или резко ослаблена. Трудно дифференцировать от острых нарушений артериального кровообращения.
Синяя .болевая флегмазия — самая тяжелая форма флеботромбоза. Поражены практически все венозные сосуды конечности с резким нарушением венозного кровотока и быстрым развитием гангрены конечности.
При флеботромбозе глубоких вен показана госпитализация в специализированное отделение для тщательной диагностики локализации и протяженности тромбоза и выработки оптимального варианта лечения.
Осложнения. Тромбоэмболия легочной артерии, миоглобинурия, гиповолемический шок, гиперкалиемия, коагулопатия потребления. В отдаленные сроки развивается посттромбофпебитический синдром.
Профилактика. Эластическое бинтование конечности во время и после операции, родов, следует избегать использования вен нижних конечностей для инфузий. Раннее вставание, лечебная гимнастика после операции.
Лечение. Противошоковые мероприятия, низкое положение конечности, плазмаферез с введением больших количеств свежезамороженной плазмы (см. Синдром сдавления), в поздние сроки — гепарин для уменьшения интенсивности тромбообразования. Оперативное вмешательство целесообразно проводить в течение первых 6 ч от начала заболевания: выполняют артериотомию и удаляют эмбол с помощью зонда Фогарти; при артериальном тромбозе производят тромбинтимэктомию. После операции для уменьшения рецидива эмболии и ретромбоза показана гепаринотерапия и лечение кардиальной патологии. При III стадии ишемии операции на сосудах противопоказаны в связи с опасностью турникетного синдрома (аналогичен синдрому длительного раздавливания). При эмболии артериальных сосудов дистальнее коленного или локтевого сустава показана консервативная терапия: спаз-молитики, дезагреганты, гепарин.
26.Облитерирующий атеросклероз сосудов нижних конечностей. Этиология, патогенез, клиническая картина, диагностика, лечение.
Облитерирующий атеросклероз артерий нижних конечностей это заболевание, характеризующееся формированием атеросклеротических бляшек в артериях нижних конечностей, сужением просвета сосудов, нарушением кровообращения и ишемии (кислородным голоданием) конечностей при нагрузке, а затем и в покое.

Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Министерства здравоохранения Российской Федерации в качестве учебника для студентов медицинских вузов Москва «Медицина» 2002






19.5. Острый тромбофлебит поверхностных вен
П од острым тромбофлебитом понимают воспаление стенки вены, связанное с присутствием инфекционного очага вблизи вены, сопровождающееся образованием тромба в ее просвете. Термином флеботромбоз обозначают тромбоз глубоких вен без признаков воспаления стенки вены. Такое состояние длится недолго, так как в ответ на присутствие тромба стенка вены быстро отвечает воспалительной реакцией.
од острым тромбофлебитом понимают воспаление стенки вены, связанное с присутствием инфекционного очага вблизи вены, сопровождающееся образованием тромба в ее просвете. Термином флеботромбоз обозначают тромбоз глубоких вен без признаков воспаления стенки вены. Такое состояние длится недолго, так как в ответ на присутствие тромба стенка вены быстро отвечает воспалительной реакцией.
^ Этиология и патогенез. Среди причин, способствующих развитию острого тромбофлебита, имеют значение инфекционные заболевания, травма, оперативные вмешательства, злокачественные новообразования (паранеопластиче-ский синдром), аллергические заболевания. Тромбофлебит часто развивается на фоне варикозного расширения вен нижних конечностей. Свежие данные дуплексного ультразвукового исследования показали, что в 20% случаев и более тромбофлебит поверхностных вен сочетается с тромбозом глубоких вен.
Острый тромбофлебит поверхностных вен верхних конечностей встречается относительно редко и обычно является следствием внутривенных инъекций, катетеризации, длительных инфузий лекарственных средств, поверхностных гнойных очагов, травмы, мелких трещин в межпальцевых промежутках стопы. В патогенезе тромбообразования имеют значение нарушения структуры венозной стенки, замедление кровотока и повышение свертываемости крови (триада Вирхова).
^ Клиническая картина и диагностика. Основные симптомы тромбофлебита поверхностных вен — боль, краснота, болезненное шнуровидное уплотнение по ходу тромбированной вены, незначительная отечность тканей в зоне воспаления. Общее состояние больных, как правило, удовлетворительное, температура тела чаще субфебрильная. Лишь в редких случаях наступает гнойное расплавление тромба, целлюлит.
При прогрессирующем течении заболевания тромбофлебит может распространяться по большой подкожной вене до паховой складки (восходящий тромбофлебит). В подобных случаях в подвздошной вене может образоваться подвижный (плавающий, флотирующий) тромб, создающий реальную угрозу отрыва части его и эмболии легочной артерии. Аналогичное осложнение может возникнуть при тромбофлебите малой подкожной вены в случае распространения тромба на подколенную вену через устье малой подкожной вены или по коммуникантным (прободающим) венам.
Исключительно тяжело протекает септический гнойный тромбофлебит, который может осложниться флегмоной конечности, сепсисом, метастатическими абсцессами в легких, почках, головном мозге.
Обычно диагностировать тромбофлебит поверхностных вен нетрудно. Для уточнения проксимальной границы тромба и состояния глубоких вен целесообразно провести дуплексное сканирование (рис. 19.11). Это позволит определить истинную границу тромба, так как она может не совпадать с границей, определяемой пальпаторно. Тромбированный участок вены становится ригидным, просвет его неоднороден, кровоток не регистрируется. Тромбофлебит следует дифференцировать от лимфангиита.
Лечение. Консервативное лечение возможно в амбулаторных условиях в случаях, когда проксимальная граница тромба не выходит за пределы голени. В комплекс лекарственной терапии включают препараты, улучшающие реологические свойства крови, оказывающие ингибиторное влияние на адгезивно-агрегационную функцию тромбоцитов (ацетилсалициловая кислота, трентал, курантил, троксевазин), препараты, обладающие неспецифическим противовоспалительным действием (реопирин, бутадион, ибупрофен, ортофен) и препараты, дающие гипосенсибилизирующий эффект (тавегил, димедрол, супрастин). По показаниям назначают антибиотики. Целесообразно местно применять гепариновую мазь и мази, содержащие неспецифические нестероидные противовоспалительные препараты (индо-метацин, бутадион, ортофен и др.). На ноги необходимо наложить эластичные бинты. Больным можно рекомендовать дозированную ходьбу.
В тяжелых случаях в условиях стационара указанное лечение дополняют назначением антикоагулянтов (гепарин), антибиотиков (при наличии инфекции). По мере стихания острых воспалительных явлений применяют физиотерапевтические процедуры: коротковолновую диатермию, электрофорез трипсина (химопсина), йодида калия, гепарина и др.
Хирургическое лечение показано при заметном распространении тромбофлебита на большую подкожную вену до границы нижней и средней трети бедра (восходящий тромбофлебит). Для предупреждения тромбоза бедренной вены показана срочная перевязка большой подкожной вены по Троянову—Тренделенбургу. Если позволяет состояние больного, при давности тромбоза менее 5 — 7 дней и незначительных воспалительных изменениях кожи целесообразно удалить тромбированную вену.
19.6. Острые тромбозы глубоких вен нижних конечностей
Тромбозы глубоких вен нижних конечностей чаще развиваются у больных пожилого возраста, страдающих сердечно-сосудистыми заболеваниями, сахарным диабетом, ожирением, у пожилых и онкологических больных. Тромбозы часто появляются при тяжелой травме, травматичных и продолжительных операциях, у беременных женщин до и после родов. Они могут осложнять течение инфекционных и гнойных заболеваний. Указанные состояния являются факторами риска тромбоэмболических осложнений.
^ Этиология и патогенез. В развитии тромбозов вен важную роль играет изменение эндотелия сосудов на пораженной конечности. Повреждение эндотелия сопровождается выделением интерлейкинов, фактора агрегации тромбоцитов, который активирует тромбоциты и коагуляционный каскад. Поверхность эндотелия приобретает повышенную тромбогенность и адгезивность. Указанные факторы приводят к образованию тромбов. Формированию тромба способствует тканевый тромбопластин, который в избыточном количестве поступает из поврежденных тканей в кровеносное русло.
В большинстве случаев (89%) тромб берет начало в суральных венозных синусах — сравнительно больших, слепо заканчивающихся полостях в икроножных мышцах, которые открываются в глубокие вены голени. Сураль-ные синусы пассивно заполняются кровью при расслаблении икроножных мышц и опорожняются при их сокращении (мышечно-венозная помпа). Когда пациент лежит без движений, с прижатыми к операционному столу или к постели икроножными мышцами, в указанных синусах возникает застой крови, способствующий формированию тромбов. Этому благоприятствует изменение коагулирующих свойств крови под влиянием оперативной травмы и изменений стенок вен. У оперированных больных тромбообразование в глубоких венах голени в большинстве случаев начинается уже на операционном столе.
Тромбы, локализующиеся в синусах и мелких венах голени, чаще (до 80%) подвергаются спонтанному лизису, и только у 20% больных они распространяются на вены бедра и выше. В течение 6 мес у 70% больных с флеботромбозом глубоких вен конечностей проходимость венозных стволов восстанавливается, однако у 44% наблюдается повреждение сосудов, питающих стенку вены, грубые фибринозные изменения стенок и несостоятельность клапанов глубоких и коммуникантных вен. Глубокие вены превращаются в трубки, неспособные препятствовать обратному кровотоку. Вследствие этого значительно повышается давление в венах голени, развивается хроническая венозная недостаточность.
У онкологических больных, как правило, имеется гиперкоагуляция, значительно увеличивающая риск тромбообразования. При злокачественных опухолях почек опухолевая ткань подобно тромбу распространяется по просвету почечной вены в супраренальный отдел нижней полой вены и полностью или частично перекрывает ее просвет. Опухолевый «тромб» может разрастаться вплоть до правого предсердия.
^ Клиническая картина и диагностика. Клиническая картина тромбоза глубоких вен голени в течение 1—2 сут часто бывает стертой. Общее состояние больных остается удовлетворительным, отмечаются незначительные боли в икроножных мышцах, усиливающиеся при движениях, небольшой отек нижней трети голени, болезненность икроножных мышц при пальпации. Одним из характерных признаков тромбоза глубоких вен голени являются боли в икроножных мышцах при тыльном сгибании стопы (симптом Хо-манса) или при компрессии средней трети голени манжеткой сфигмоманометра, в которую медленно нагнетают воздух. В то время как у здоровых людей повышение давления в манжетке до 150—180 мм рт. ст. не вызывает никаких болевых ощущений, больные с тромбозами глубоких вен начинают испытывать резкую боль в икроножных мышцах уже при небольшом увеличении давления.
Клиническая картина становится резко выраженной, когда тромбируются все три парные глубокие вены голени. Это сопровождается резкой болью, чувством распирания, напряжения, отеком голени, нередко сочетающимся с цианозом кожных покровов и повышением температуры тела.
При тромбозе, распространяющемся на бедренную вену, появляется отек бедра, который никогда не бывает значительным, если не блокируется устье глубокой вены бедра, имеющее богатую сеть анастомозов с ветвями бедренной вены. Пальпация по ходу тромбированной вены болезненна. При сочетании тромбоза бедренной и подколенной вен иногда возникают отечность, боли, ограничение движений в коленном суставе. Распространение процесса на проксимальный отрезок бедренной вены (выше устья глубокой вены бедра) сопровождается увеличением объема всей пораженной конечности, усилением болей, цианозом кожных покровов.
При илеофеморальном тромбозе больных беспокоят боли по передне-внутренней поверхности бедра, в икроножных мышцах, иногда в паховой области. Конечность увеличивается в объеме, отек распространяется от стопы до паховой складки, иногда переходит на ягодицу. Окраска конечности варьирует от бледной до цианотичной. При пальпации определяется болезненность по ходу магистральных вен на бедре и в паховой области. Через 3—4 дня от начала заболевания отек несколько уменьшается и появляется усиленный рисунок кожных вен, обусловленный затруднением оттока крови по глубоким венам.
И ногда заболевание начинается внезапно с острых пульсирующих болей в конечности, ее похолодания и онемения, как при артериальной эмболии. Быстро нарастает отек, движения пальцев стопы становятся ограниченными, снижаются чувствительность и кожная температура дистальных сегментов конечности, ослабевает или исчезает пульсация артерий стопы. Эту форму илеофемо-рального тромбоза называют «псевдоэмболической», или белой болевой флегмазией (phlegmasia alba dolens), она возникает при сочетании тромбоза глубоких вен с выраженным спазмом артерий больной конечности.
ногда заболевание начинается внезапно с острых пульсирующих болей в конечности, ее похолодания и онемения, как при артериальной эмболии. Быстро нарастает отек, движения пальцев стопы становятся ограниченными, снижаются чувствительность и кожная температура дистальных сегментов конечности, ослабевает или исчезает пульсация артерий стопы. Эту форму илеофемо-рального тромбоза называют «псевдоэмболической», или белой болевой флегмазией (phlegmasia alba dolens), она возникает при сочетании тромбоза глубоких вен с выраженным спазмом артерий больной конечности.
При распространенном тромбозе всех глубоких вен нижней конечности и таза конечность резко увеличивается в объеме, становится отечной, плотной. Кожа приобретает фиолетовую или почти черную окраску. На ней появляются пузыри с серозной или геморрагической жидкостью. Эта клиническая форма носит название синей болевой флегмазии (phlegmasia coeralea dolens). Для нее характерны сильные рвущие боли, отсутствие пульсации периферических артерий. В тяжелых случаях развиваются шок, венозная гангрена конечности.
Восходящий тромбоз нижней полой вены является осложнением тромбоза магистральных вен таза. Отек и цианоз захватывают при этом здоровую конечность и распространяются на нижнюю половину туловища. Боли в поясничной и гипогастральной областях сопровождаются защитным напряжением мышц передней брюшной стенки.
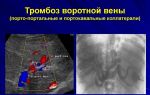
Диагностика острых тромбозов магистральных вен нижних конечностей основывается на данных клинической картины заболевания. Наиболее простым и безопасным методом обнаружения флеботромбозов является ультразвуковое дуплексное сканирование. С его помощью удается «увидеть» просвет нижней полой, подвздошных, бедренных, подколенных вен и вен голени, уточнить степень сужения просвета вены, его тип (окклюзивный, не-окклюзивный), определить протяженность тромба и его подвижность (флотирующий тромб). Тромбированная вена становится ригидной, несжимаемой, диаметр ее увеличен, в просвете можно визуализировать внутрисосу-дистые включения (тромботические массы). При окклюзивном тромбозе кровоток в просвете вены отсутствует, при неокклюзивном тромбозе можно наблюдать, как контрастное вещество обтекает тромб по узким, сохранившимся участкам просвета вены (рис. 19.12). При флотирующем тромбе отмечается неполная фиксация тромба к стенке вены, заметны движения верхушки тромба в такт дыханию.
Ультразвуковое дуплексное сканирование используют для дифференциации илеофеморального венозного тромбоза от отеков нижней конечности другой этиологии (лимфедема, сдавление вен опухолями, воспалительными инфильтратами).
Флебографии принадлежит решающее значение в диагностике флотирующих (неокклюзивных) тромбов, в особенности в случаях, когда при дуплексном сканировании не удается отчетливо визуализировать верхушку тромба.
Основными рентгенологическими признаками острого тромбоза являются отсутствие контрастирования или «ампутация» магистральных вен, наличие дефектов наполнения в просвете сосуда. Последний признак свидетельствует о неокклюзирующем тромбозе. Видимые тонкие слои контрастного вещества, обтекающие тромб и видимые вокруг него полоски, называют симптомом «железнодорожных рельсов». Выступающая верхушка тромба может плавать над поверхностью окклюзированного сегмента или распространяться в просвет неокклюзированной вены. Косвенными признаками непроходимости подвздошных вен, выявляемыми при дистальной флебографии, считают расширение глубоких вен голени, подколенной и бедренной вен, длительную задержку в них контрастного вещества. Характер патологического процесса, препятствующего венозному оттоку из вен голени и бедра, определяют с помощью проксимальной (тазовой) флебографии.
Вместо традиционной рентгеноконтрастной флебографии в сложных для дифференциальной диагностики случаях может быть использована магнитно-резонансная флебография. Тромботические массы при неокклюзивном тромбозе на MP-флебограммах выглядят как дефекты наполнения на фоне яркого сигнала от движущейся крови. При тромбе, окклюзирующем просвет вены, MP-сигнал от венозного сегмента, выключенного из кровообращения, отсутствует.
Лечение. Обычно используют консервативное, значительно реже оперативное лечение. При неполноценном лечении тромбоза глубоких вен почти у 50% больных может возникнуть эмболия легочных артерий на протяжении трехмесячного периода. Адекватное лечение острых тромбозов глубоких вен нижних конечностей антикоагулянтами уменьшает риск распространения тромба и эмболии легочной артерии до 5% и меньше.
Для большинства больных методом выбора в лечении тромбоза глубоких вен и эмболии легочной артерии является болюсное (одноразовое) внутривенное введение 5000 ЕД гепарина с последующим внутривенным капельным (или с помощью инфузомата) введением гепарина со скоростью 1000— 1200 ЕД/ч. В общей сложности для адекватной гепаринотерапии за сутки вводят до 30 000—40 000 ЕД, чтобы увеличить активированное частичное тромбопластиновое время в 1,5 раза и более от исходного уровня. При этих условиях риск рецидива тромбоза глубоких вен уменьшается до 2% и менее. Внутривенную гепаринотерапию в таком объеме продолжают 7—10 дней. В течение последних 4—5 дней этого периода добавляют непрямые антикоагулянты на срок до 3 мес. Вместо обычного гепарина в этой схеме лечения может быть использован низкомолекулярный гепарин, который вводят подкожно 1—2 раза в сутки. Высокая эффективность этого метода лечения подтверждена многочисленными рандомизированными клиническими исследованиями в ряде медицинских центров.
Комплексное консервативное лечение сочетают с ранней активизацией больных. Ножной конец кровати целесообразно приподнять под углом 15— 20°. Постельный режим показан пациентам только в начальной стадии заболевания при наличии болей и отека пораженной конечности. После стихания болей и уменьшения отека целесообразно назначить комплекс специальных гимнастических упражнений, улучшающих венозной отток. Занятия проводят под контролем методиста лечебной физкультуры.
Вопрос об активизации больных с повышенным риском развития тромбоэмболии следует решать крайне осторожно. К этой группе относят лиц с предшествующими эмболическими осложнениями, больных с изолированным тромбозом бедренно-подколенного сегмента справа, а также пациентов с илеофеморальным венозным тромбозом.
Т ромбэктомия из глубоких вен при помощи катетера Фогарти находит ограниченное применение в связи с большой частотой повторных тромбозов и тромбоэмболии. Применение ее возможно лишь в первые 4— 7 сут от момента возникновения тромбоза, пока не произошла плотная фиксация тромба к стенкам вены. Тромбоз магистральных вен чаще носит восходящий характер. Он берет начало в венах голени, из которых удалить тромб невозможно. Поэтому после тромбэктомии из крупных вен часто развиваются ранние послеоперационные ретромбозы. Шунтирующие операции не получили распространения в связи со сложностью их выполнения и частыми тромбозами шунтов.
ромбэктомия из глубоких вен при помощи катетера Фогарти находит ограниченное применение в связи с большой частотой повторных тромбозов и тромбоэмболии. Применение ее возможно лишь в первые 4— 7 сут от момента возникновения тромбоза, пока не произошла плотная фиксация тромба к стенкам вены. Тромбоз магистральных вен чаще носит восходящий характер. Он берет начало в венах голени, из которых удалить тромб невозможно. Поэтому после тромбэктомии из крупных вен часто развиваются ранние послеоперационные ретромбозы. Шунтирующие операции не получили распространения в связи со сложностью их выполнения и частыми тромбозами шунтов.
С целью профилактики тромбоэмболии легочной артерии ранее часто в нижней полой вене устанавливали самофиксирующиеся кава-фильтры, имеющие форму зонтика с отверстиями для прохождения крови (рис. 19.13). Фильтр устанавливали в инфрареналь-ном сегменте нижней полой вены путем чрескожного введения специального устройства, в котором кава-фильтр находится в свернутом состоянии. Проводник вместе с кава-фильтром может быть введен через яремную вену или бедренную вену контралатеральной стороны. Противоэмболическая функция фильтра может быть нарушена скоплением фрагментов тромба в отверстиях фильтра или вследствие отрыва верхушки тромба, способного вызвать окклюзию нижней полой вены ниже кава-фильтра. Разрастание тромба выше фильтра не наблюдается, вследствие того что мощный кровоток из почечных вен не дает образоваться тромбу над фильтром.
При невозможности имплантации кава-фильтра, по показаниям, производили пликацию нижней полой вены. При этой процедуре ниже почечных вен стенка полой вены прошивается редко расположенными (через одну скрепку) металлическими скрепками или специальным устройством. Показания к установке кава-фильтра или пликации в настоящее время ограничены в связи с опасностью тромбоза полой вены ниже фильтра. Установка кава-фильтров более оправдана для профилактики повторных эмболии ветвей легочной артерии и при флотирующем тромбе, создающем реальную угрозу массивной тромбоэмболии легочной артерии.
Включение в лекарственную терапию тромболитических препаратов практически невозможно в связи с большим числом ограничений и крайне высокой опасностью кровотечения в ближайшем послеоперационном периоде. Менее 10% больных с тяжелым илеофеморальным тромбозом могли бы быть кандидатами на тромболитическую терапию. Сравнительное рандомизированное исследование показало, что частота развития хронической венозной недостаточности у больных, леченных гепарином, не отличается от таковой у леченных тромболитическими препаратами.
Профилактика. Предупреждение тромбозов глубоких вен имеет большое значение, так как избавляет больных от таких грозных осложнений этого заболевания, как тромбоэмболия легочной артерии, посттромбофлебитический синдром. Необходимость проведения профилактики тромбозов особенно велика у пациентов с высоким риском: у лиц пожилого возраста, у больных с онкологическими и тяжелыми сердечно-сосудистыми заболеваниями; при ожирении, при тяжелых травматичных операциях. Профилактика флеботромбозов особенно показана у перечисленной категории больных при гинекологических, онкологических и травматологических операциях.
Профилактические мероприятия должны быть направлены на предотвращение венозного стаза, ускорение кровотока в глубоких венах с помощью бинтования ног эластичными бинтами, устранение гиперкоагуляции, снижение агрегационной активности тромбоцитов соответствующими препаратами.
Пассивная профилактика предусматривает бинтование нижних конечностей (до коленных суставов) специальными эластичными бинтами до оперативного вмешательства, сразу после поступления в стационар. Сдавление поверхностных вен бинтами ускоряет кровоток в глубоких венах, препятствует образованию мелких тромбов в суральных синусах икроножных мышц. Пациенту предлагается быть активным, возможно больше двигаться. Антикоагулянтные препараты до операции не применяют. Эластичные бинты сохраняются на ногах во время операции ив течение 3—4 нед после операции. Пассивная профилактика показана при низкой степени риска.
В некоторых учреждениях во время операции или сразу после нее применяют интермиттирующую волнообразную пневматическую компрессию голеней и бедер с помощью специальных аппаратов с надувными манжетками, которые надевают на ноги. Поочередное сокращение манжеток сначала на голени, затем на бедре ускоряет кровоток в глубоких венах, препятствует застою крови в венах голени, предупреждает тромбообразо-вание.
Активная профилактика основана на применении антикоагулянтов прямого действия в сочетании с методом пассивной профилактики. Во всех группах риска профилактику следует начинать до операции, так как тромбоз глубоких вен более чем в 50% начинается уже на операционном столе. Первую дозу обычного нефракционного гепарина или низкомолекулярного фракционированного гепарина рекомендуется вводить за 2 ч до начала операции и продолжать после операции под контролем определения величины частичного тромбопластинового времени.
При умеренном риске флеботромбоза больным вводят один раз в день 20 мг фракционированного низкомолекулярного гепарина (фраксипарин, фрагмин и др.) или 5000 ЕД обычного гепарина 2—3 раза в сутки. При высоком риске дозу препаратов увеличивают в два раза. Гепаринотерапию продолжают в течение 7—10 дней, затем переходят на непрямые антикоагулянты. Наряду с гепарином во время операции и в течение нескольких дней после нее вводят препараты, улучшающие реологические свойства крови и микроциркуляцию (реополиглюкин, полиглюкин), антиагреганты (куран-тил, трентал и другие). Устранение венозного стаза после операции достигается не только наложением эластичных бинтов, но и ранними физическими упражнениями, ранним вставанием с постели, переводом больного на общий режим. Эластическую компрессию голеней и стоп с помощью эластичных бинтов или чулок необходимо продолжать в течение 2—3 нед после операции. Комбинированный способ профилактики позволяет свести до минимума риск эмболии легочной артерии.
Тромбофлебит
Тромбофлебит — воспаление венозных стенок с образованием в просвете вены тромба. Чаще всего при тромбофлебите речь идёт о сосудах нижних конечностях.
Этиология и патогенез тромбофлебита
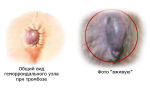
Предрасполагающими факторами тромбофлебита служат замедление тока крови, изменение её состава, ввиду чего кровь теряет свои нормальные реологические свойства. Тромбофлебит может развиться на фоне нарушения свёртывающей системы крови. Нередко первопричиной тромбофлебита является травмирование сосудистой стенки, эндокринные расстройства, инфекционные или аллергические реакции. Целый ряд заболеваний может осложняться тромбофлебитом: варикозное расширение вен, гнойные инфекционные заболевания, геморрой, опухоли, болезни крови и сердца.
Медицинские манипуляции (длительная катетеризация) и оперативные вмешательства на сосудах также повышают риск возникновения тромбофлебита.
Клиническая картина тромбофлебита
В клинической практике принято разделять тромбофлебит поверхностных и глубоких вен.
При остром тромбофлебите поверхностных вен нижних конечностей все симптомы протекают, как правило, на уже варикозно расширенных сосудах. Чаще всего происходит поражение большой подкожной вены.
По ходу вены возникает боль тянущего характера, при пальпации определяется болезненный тяж. При этом возможно повышение температуры до субфебрильных значений, реже — до фебрильных. Над веной наблюдается гиперемия кожи. При тромбофлебите крупных артерий возможен отрыв тромба и тромбоэмболия легочной артерии.
Клиника тромбофлебита глубоких вен голени зависит от размера и локализации тромба, а также от количества поражённых вен. Тромбофлебит обычно манифестирует внезапными острыми болями в икроножных мышцах, чувством расприрания в голени. Данные симптомы могут увеличиваться при ходьбе вниз по лестнице. Тромбофлебит глубоких вен нижних конечностей часто сопровождается повышением температуры тела.
При осмотре выявляется отёк дистальных отделов нижних конечностей, кожа над поражённым участком приобретает цианотичный оттенок. Тыльное сгибание стопы вызывает сильные боли в икроножных мышцах.
К ранним симптомам тромбофлебита глубоких конечностей относят симптом Мозеса, который заключается в появлении болезненности при сдавливании голени в переднезаднем направлении и отсутствии боли при сдавливании с боков. Для выявления симптома Опица-Раминеса на поражённую конечность выше колена накладывают манжету сфигмоманометра и нагнетают в ней давление до 40-45 мм рт. ст. При этом появляется резкая боль по ходу вен, после снижения давления боль проходит. Схожим с симптомом Опица-Раминеса по механизму возникновения является симптом Ловенберга – появление резкой боли в икроножных мышцах при давлении 60-150 мм рт. ст в манжете, наложенной на среднюю треть голени.
При развитии тромбофлебита бедренной вены до впадения в неё глубокой вены болевой синдром не столь выражен, так как хорошее развитие коллатерального кровообращения в этом месте компенсирует образовавшееся затруднение венозного оттока. Осмотр области тромбофлебита выявляет наличие незначительного отёка и расширения подкожных вен.
Поражение общей бедренной вены характеризуется более выраженной симптоматикой – значительным болевым синдромом, выраженным отёком и цианозом кожных покровов. Расширение подкожных вен наблюдается в верхней трети бедра, в паховой и лонной областях. Температура тела повышается до высоких значений, сопровождается ознобом.
Наиболее тяжело протекает тромбофлебит подвздошно-бедренного участка магистральной вены. В начальной стадии заболевания или при неполной закупорке сосуда тромбом постепенно появляются незначительные боли в пояснице и крестце, внизу живота на стороне поражения. Пациенты отмечают появление слабости, недомогания. Угрожающее жизни состояние – тромбоэмболия легочной артерии — может быть вызвано флотирующие тромбы.
Полная окклюзия подвздошной вены характеризуется резкими болями в паховой области, развитием распространённого отёка, охватывающего ягодичную и паховую области, переходящего на половые органы и переднюю брюшную стенку. Отёк вначале мягкий, спустя некоторое время становится плотным. Кожные покровы над поражённым участком приобретают молочно-белый цвет или фиолетовый оттенок. При осмотре выявляется усиление венозного рисунка. Общее состояния пациента ухудшается, повышается температура тела (38-39°С ), появляется озноб, вялость, адинамия.
Лечение тромбофлебита
Наиболее эффективным методом лечения тромбофлебита является хирургический.
Однако в некоторых случаях, например, при поражении ранее неизменённых вен или в тех случаях, когда операция по каким-либо причинам невозможна, показано консервативное лечение.
Прогрессирующий восходящий тромбофлебит большой и малой подкожных вен является показанием к экстренной операции во избежание развития грозных осложнений, одним из которых является тромбоэмболия.
Консервативное лечение включает в себя придание возвышенного положения поражённой конечности, прикладывание холода. Место тромбофлебита рекомендуется смазывать мазью с гепарином или троксевазином. Для снятия воспаления и устранения застойных явлений применяют мази с индрометацином, венорутон, анавенол. Выраженный воспалительный процесс требует системного назначения антибиотиков. Большое значение при тромбофлебите имеет тугое эластичное бинтование ног. Хороший эффект оказывает УВЧ-терапия.
Пациенты с тромбофлебитом глубоких вен нижних конечностей подлежат госпитализации. Назначается постельный режим с приподнятыми на 20° нижними конечностями, которые должны быть забинтованы. Проводится терапия, направленная на лизис тромба (стрептокиназа, урокиназа) и предупреждение прогрессирования тромбообразования (гепарин, реополиглюкин, пентоксифиллин).
Двигательная активность разрешается с 5-10 дня в виде медленного сгибания и разгибания ног сначала в постели, потом и медленной ходьбы.
Источники: http://cyberpedia.su/4x6cfb.html, http://medznate.ru/docs/index-12414.html?page=76, http://spravzdrav.ru/spravochnik-boleznej/angiology/t/tromboflebit/