Послеоперационный тромбоз вен лечение
Тромбоз глубоких вен конечностей после оперативных вмешательств
Тромбоз глубоких вен конечностей (ТГВ) в настоящее время представляет собой один из основных источников венозных тромбоэмболических осложнений. После разных оперативных вмешательств эта патология развивается в среднем у 29 % больных.
Эпидемиологические данные свидетельствуют, что частота ТГВ в общей популяции ежегодно составляет около 160 на 100000 с частотой фатальной тромбоэмболии легочной артерии (ТЭЛА) 60 на 100000 населения. Симптомы ТГВ появляются не сразу, а спустя какой-то промежуток времени. В ряде случаев первым и единственным проявлением ТГВ является ТЭЛА, которая, по сведениям ряда исследователей, встречается у 1,3 % больных и остается одной из основных причин смерти в раннем послеоперационном периоде (летальные исходы у 0,3-1,0 % оперированных).
Если больной переживает острый эпизод ТЭЛА, ему угрожает развитие тяжелой хронической гипертензии малого круга кровообращения с прогрессирующей сердечно-легочной недостаточностью. Распространенный тромбоз глубоких вен нижних конечностей и таза в долгосрочной перспективе ведет к формированию посттромбофлебической болезни, вплоть до развития трофических язв.
В настоящее время установлено, что патогенез тромботических поражений многокомпонентен и вовлекает кровь, сосудистую стенку и участки-мишени. Повреждения стенки сосудов относятся к первичным, затем следует активация тромбоцитов и высвобождение клеточных медиаторов, которые усиливают спазм сосудов и процесс коагуляции. К активации гемостатических процессов приводят венозная недостаточность, расстройства, связанные с плазмой крови, дефицит фибринолитиков и дисбаланс регуляторных протеинов. Постхирургические травмы, воспаление и сепсис также ведут к активации гемостатических процессов, которые в свою очередь приводят к тромбозу вен, при этом первичным является образование тромбина.
На основании отсутствия воспалительных изменений в прилегающей к тромбу стенке вены выделяют флеботромбоз. Важнейшими морфологическими отличиями флеботромбоза служит отсутствие воспалительных изменений в стенке вены, непрочная связь с нею тромба и постоянное закрытие просвета. При флеботромбозе тромб возникает в неизмененной вене в результате нарушения свертывающих свойств крови. Флеботромбоз принято называть эмбологенным тромбозом, учитывая его важнейшие морфологические особенности, или, что вернее, I стадией тромбофлебита. Понятно, что именно в этой стадии создаются наиболее благоприятные условия для развития эмболии. Формирование венозного тромба и его дальнейшая судьба зависят от характера поражения сосудистой стенки. При тромбофлебитах тромб обычно прочно фиксируется на сосудистой стенке, ретракция его замедлена. Такой тип тромбоза менее опасен в смысле эмболизации легочной артерии. При тромбозе одним из основных механизмов осложнения может быть замедление венозного кровотока, тромб при этом первично локализуется в карманах венозных клапанов, т. е. в местах наибольшего застоя крови. Тромб обычно имеет прочную связь с сосудистой стенкой или совсем ее не имеет, быстрее сокращается, выделяя в сосудистое русло сыворотку, богатую тромбином, что способствует прогрессированию процесса тромбообразования и увеличению размеров тромба. Существует предположение, что эмболия при флеботромбозе вызывает усиление кровотока из коллатеральных сосудов. Этот вариант тромбоза протекает клинически в ранней стадии малосимптомно, и признаком его может быть динамическое уменьшение в крови свертывающих факторов. Последнее подчеркивает важность исследования гемостаза в динамике у больных с хроническими и острыми заболеваниями вен и недостаточностью кровообращения.
Контролировать опасность легочной эмболии у послеоперационных больных можно путем ранней диагностики венозного тромба и проведения активных лечебных мероприятий, направленных на предотвращение его прогрессирования, возможного отрыва и миграции в малый круг кровообращения.
На IX Всероссийском съезде хирургов был разработан и принят за основу документ о профилактике послеоперационных венозных тромбоэмболических осложнений, где подчеркивается, что в настоящее время мы не можем с уверенностью прогнозировать развитие этого осложнения. Фактически у каждого пациента, подвергаемого хирургическому вмешательству, существует опасность возникновения послеоперационного тромбоза и легочной эмболии. Вместе с тем риск развития таких осложнений различен у разных категорий больных.
Для практических целей обычно выделяют три степени риска послеоперационных венозных тромбоэмболических осложнений: низкую, умеренную и высокую.
Опасность таких осложнений диктует необходимость проведения профилактического лечения у всех этих больных в зависимости от степени риска их развития.
В основе профилактических мероприятий лежит концепция, согласно которой основными причинами послеоперационного тромбоза являются стаз крови и гиперкоагуляция. Исходя из этой концепции, профилактические мероприятия должны быть направлены на ускорение кровотока в магистральных венах нижних конечностей и коррекцию гемостаза. Для предупреждения послеоперационных тромбозов вен нижних конечностей и таза применяют два рода профилактических мероприятий неспецифического и специфического характера. Неспецифическая профилактика включает борьбу с гиподинамией и улучшение венозного кровообращения в нижних конечностях (ЛФК, раннее вставание после операции, физические упражнения для ног, применение эластичных чулок или бинтование нижних конечностей от пальцев до паховых областей, приподнятое положение нижнего конца кровати), а также предусматривает ряд моментов в ходе оперативного вмешательства (бережное оперирование, предупреждение инфицирования ран, восстановление кровопотери, введение лекарственных веществ только в вены верхних конечностей).
Специфическая профилактика периферических венозных тромбозов подразумевает применение антикоагулянтов прямого и непрямого действия. После определенной несогласованности позиций принято компромиссное решение об определенной последовательности этапов медицинской гипокоагуляции: прямые антикоагулянты в первые дни лечения и непрямые в течение длительного пост-тромботического периода.
Фармакологические средства, используемые с целью профилактики ТГВ, представлены низкомолекулярными декстранами (реополиглюкин, реомакродекс), дезагрегантами (аспирин), обычным нефракционированным гепарином (НФГ) и низкомолекулярными гепаринами (НМГ), а также непрямыми антикоагулянтами.
В группе низкого риска послеоперационных венозных тромбоэмболических осложнений следует использовать неспецифические профилактические меры в виде максимально ранней активизации пациентов и эластической компрессии ног. Специфическая антикоагулянтная профилактика в этих условиях нецелесообразна.
Умеренный риск развития тромбоэмболических осложнений диктует необходимость дополнительного профилактического назначения антикоагулянтов. Используют малые дозы гепарина — по 5000 ЕД дважды или трижды в день под кожу живота. В оптимальном режиме гепаринопрофилактика послеоперационного венозного тромбоза должна начинаться не после окончания хирургического вмешательства, а за 2-12 ч до его начала, так как в половине случаев тромбоз начинает формироваться уже во время операции и продолжается до полной активизации больного (не менее 7-10 сут). Чрезвычайно высокая опасность интраоперационных геморрагических осложнений иногда может вынудить хирургов отложить введение гепарина на 2-12 ч.
При высоком риске тромботических осложнений профилактическое введение гепарина сочетается с методами ускорения венозного кровотока. В особых случаях (хирургическое вмешательство на фоне тромбоза илеокавального сегмента, повторная легочная эмболия во время предыдущих операций), помимо назначения вышеперечисленных средств, следует рассмотреть вопрос об имплантации кавафильтра или пликации нижней полой вены.
Оптимальным способом специфической (антикоагулянтной) профилактики послеоперационного венозного тромбоза следует считать использование низкомолекулярных гепаринов (клексан, кливарин, фрагмин, фраксипарин).
Главными достоинствами низкомолекулярных гепаринов по сравнению с неф-ракционированным гепарином являются меньшая частота геморрагических осложнений, значительно менее выраженное влияние на функцию тромбоцитов, более продолжительное действие и отсутствие частого лабораторного контроля. После рекомендуемых профилактических доз клексана анти-Ха активность определяется в плазме через 24 ч после его введения. Кроме того, биодоступность этого препарата у человека повышается до 90 %, в то время как для обычного гепарина она достигает лишь 29 %. В профилактических целях вполне достаточно одной подкожной инъекции клексана в сутки в дозе 20 мг при умеренном риске тромбоэмболических осложнений или 40 мг при высоком риске.
Частота венозного тромбоза и легочной эмболии при использовании низкомолекулярных гепаринов снижается в несколько раз, при этом, как правило, ассоциируется не только с меньшей частотой геморрагии, но и с большей эффективностью.
В настоящее время появляется все больше доказательств того, что сочетание фармакологической профилактики и эластической компрессии больше снижает частоту венозного тромбоза. Эта комбинация особенно целесообразна у пациентов с варикозным расширением вен нижних конечностей.
Всем больным с высоким риском в обязательном порядке должна проводиться профилактика. При этом дозировку антикоагулянтов следует увеличить. Рекомендуемые дозы НФГ — не менее 5000 ЕД 3 раза в сутки или дозы, подобранные под контролем АЧТВ, причем этот показатель должен повышаться в 1,5-2 раза. Бесконтрольное увеличение доз НФГ существенно увеличивает частоту геморрагических осложнений.
Дозы НМГ также требуют увеличения. Клексан вводят по 40 мг (0,4 мл) 1 раз в сутки, фрагмин — по 5000 ME 2 раза в сутки, фраксипарин — по 0,4 мл первые 3 сут, затем 0,6 мл в сутки (при массе тела пациента более 70 кг) под кожу живота. При этом контроля АЧТВ не требуется.
Профилактическое значение антикоагулянтов у этой категории больных следует сочетать с механическими мерами ускорения венозного кровотока в нижних конечностях, например с перемежающейся пневмокомпрессией.
Профилактику следует начинать до операции. Первая доза НФГ должна быть введена за 2 ч до начала хирургического вмешательства. НМГ больным из группы умеренного риска также вводят за 2 ч до операции. При высоком риске развития тромбоза НМГ в более высокой дозе вводят за 12 ч до операции.
В ургентной хирургии, а также в случаях опасности значительного интраоперационного кровотечения гепаринотерапия может быть начата после завершения хирургического вмешательства, но не позже, чем через 12 ч. В этом случае необходимо применять более высокие дозы НМГ.
Во время операции в таких случаях целесообразно использование средств ускорения венозного кровотока. Применяются также низкомолекулярные декстраны.
Профилактически антикоагулянты после операции должны назначаться в течение 7-10 сут до полной мобилизации пациента.
В ряде случаев после остеосинтеза и ортопедических вмешательств, по данным литературы, риск развития тромбозов сохраняется до 35 сут. Профилактическое введение НФГ и НМГ отменяют без назначения непрямых антикоагулянтов.
Необходимость длительной (в течение нескольких месяцев) фармакологической профилактики может потребовать использования непрямых антикоагулянтов (варфарин, синкумар или фенилин). Их применение в ближайшем послеоперационном периоде не оправдано из-за недостаточной эффективности фиксированных малых доз и высокой частоты геморрагических осложнений при использовании лечебной дозировки (международное нормализованное отношение — MHO — 2,0- 2,5). В то же время подобный режим антикоагулянтной профилактики вполне осуществим в отдаленном послеоперационном периоде.
Использование малых доз аспирина в качестве дезагреганта является эффективной мерой предотвращения артериального ретромбоза. В отношении ТГВ профилактический эффект его также зарегистрирован, однако он существенно уступает таковому при использовании антикоагулянтов и даже эластической компрессии.
Больные с высоким риском кровотечений как вследствие нарушений свертывания крови, так и из-за специфических хирургических процедур должны получать механические методы профилактики.
При возникновении клинических признаков ТГВ следует применять объективные диагностические методы: ультразвуковое ангиосканирование и/или флебографию. Подтверждение диагноза ТГВ диктует необходимость принятия эффективных мер для лечения. В этих случаях для предотвращения прогрессирования тромбоза назначаются лечебные дозы антикоагулянтов. Их использование начинают с базисного внутривенного введения НФГ (5000 ЕД) с последующим подбором дозы по данным лабораторных анализов (АЧТВ). Важно, чтобы терапевтический уровень достигался в пределах первых 24 ч. АЧТВ должно быть увеличено в 1,5- 2,5 раза по сравнению с нормой. Следует оптимально использовать подкожное введение НМГ в подобранной по массе тела пациента дозе. Лечение непрямыми антикоагулянтами целесообразно начинать через 5-7 сут гепаринотерапии. В обычных условиях лечение гепарином должно быть прекращено, когда MHO больного находится в пределах терапевтических границ (т. е. от 2 до 3) по крайней мере 2 сут. Лечение оральными антикоагулянтами должно продолжаться не менее 3 мес с контролем MHO каждые 10-14 сут у больных с первым эпизодом венозного тромбоза и отсутствием сохраняющихся факторов риска. Больных с повторным эпизодом венозного тромбоза надо лечить гепарином в том же терапевтическом режиме, как и больных с первым эпизодом ТГВ, однако оптимальная продолжительность лечения оральными антикоагулянтами должна быть не менее 6 мес.
Подобранные дозы гепарина следует использовать в качестве лечения при особых клинических состояниях, таких как тромбоз, развившийся во время беременности, когда лечение оральными антикоагулянтами противопоказано. Женщины, у которых во время беременности развилась тромбоэмболия, должны получать терапевтические дозы гепарина (применение НМГ представляется предпочтительным). Гепаринотерапия должна продолжаться в течение всей беременности, независимо от того, находится пациентка в стационаре или дома. Преимуществом НМГ является возможность их амбулаторного применения. Антикоагулянтную терапию обычно продлевают на 4-6 нед и после родов, хотя оптимальная длительность этого лечения еще не установлена. НМГ во время беременности следует назначать после тщательного взвешивания соотношения риск-польза.
Проведение тромболитической ТГВ практически невозможно из-за крайне высокой опасности геморрагических осложнений в ближайшем послеоперационном периоде. Подобный риск может быть оправдан лишь в случаях угрожающей жизни больного массивной ТЭЛА.
В специализированных ангиохирургических отделениях может быть выполнена тромбэктомия в случае сегментарного тромбоза бедренных, подвздошных и нижней полой вен. Радикальный характер вмешательства на магистральных венах может устранить опасность массивной ТЭЛА и улучшить отдаленный прогноз венозного тромбоза. Вместе с тем тяжесть состояния больных, обусловленная характером и объемом первичного хирургического вмешательства и сопутствующими заболеваниями, позволяет прибегать к этой процедуре в ограниченном числе случаев.
Возникновение флотирующих тромбов в бедренных, подвздошных или нижней полой венах заставляет, помимо антикоагулянтной терапии по приведенной выше схеме, прибегать к парциальной окклюзии нижней полой вены. Методом выбора у послеоперационного контингента больных является имплантация кава-фильтра. При невозможности проведения этого вмешательства у пациентов, которым предстоит операция на органах брюшной полости, она может быть начата с пликации нижней полой вены механическим швом.
Профилактика послеоперационного венозного тромбоза позволяет надежно контролировать опасность тромбоэмболических осложнений и экономить значительные материальные средства.
A. Kypыгинa, Ю. Cтoйкo, C. Бaгнeнкo
«Тромбоз глубоких вен конечностей после оперативных вмешательств» — статья из раздела Тромбозы
Почему возникает тромбофлебит после операции и как его избежать?


Тромбофлебит после операции довольно часто протекает бессимптомно, а у многих пациентов он осложняется венозным тромбоэмболизмом (ВТЭ). Состояние, при котором тромб из одного отдела сосудистого русла мигрирует в другой. Наиболее частым клиническим проявлением послеоперационного ВТЭ являются тромбоэмболия легочной артерии (ТЭЛА), когда сгусток крови, образовавшийся в ногах, перемещается в легкие. Это одна из основных причин смерти среди пациентов в послеоперационном периоде.
Читайте в этой статье
Что такое венозный тромбоэмболизм
Образование сгустка крови (тромба) может произойти в любом участке венозной системы. Но чаще всего такая ситуация возникает после операции при тромбофлебите нижних конечностей. Формирование сгустка в сосудах, расположенных в мышечных фасциях ног, вначале может происходить незаметно, а первым проявлением довольно часто является венозная тромбоэмболия — отрыв фрагмента тромба и его миграция в другие отделы венозной системы.
Перемещаясь с током крови, «кусочки» тромба из нижних конечностей сначала попадают в правые отделы сердца, а затем в систему легочной артерии. В зависимости от калибра блокированного сосуда и продолжительности закупорки, возникает соответствующая симптоматика. Данное патологическое состояние является потенциально опасным для жизни больного. Статистика говорит о следующем:
- установлено, что примерно у 30% хирургических пациентов развивается тромбоз глубоких вен в послеоперационном периоде;
- данная патология в 50% случаев протекает бессимптомно;
- риск фатальных тромбоэмболий после операции составляет 1 — 5%.

При следующих видах хирургического вмешательства наблюдается чаще всего венозный тромбоэмболизм:
- ортопедические (например, операции при переломах крупных костей, протезирование тазобедренного сустава);
- абдоминальные (резекция кишечника, желудка);
- гинекологические;
- урологические;
- нейрохирургические;
- сосудистые (операции на сердце и кровеносных сосудах).
Особому риску развития ВТЭ подвержены пациенты, у которых выполняется иссечение варикоза. Тромбофлебит после операции удаления вен, которые расположены непосредственно под кожей, встречается довольно часто. Помимо того, что перед вмешательством, как правило, сосуды уже «скомпрометированы», во время хирургических манипуляций травмируются их стенки, что приводит к усиленному тромбообразованию.
Факторы риска послеоперационной тромбоэмболии
Основная причина формирования тромба в глубоких венах нижних конечностей — длительная обездвиженность больного как во время операции, так и после хирургического вмешательства. Мышцы ног, сокращаясь, помогают продвигаться крови по сосудам к сердцу. Их пассивность в послеоперационном периоде приводит к застою ее в нижней части тела, особенно это касается голени. В свою очередь «переполнение в венах ног» приводит к повышению риска тромбообразования в них.
Чтобы реализовалась основная причина тромбоза — обездвиженность после операции — необходимо присутствие факторов риска, состояние организма пациента, которые сопровождаются дисбалансом свертывающей и противосвертывающей систем крови. Это встречается в следующих ситуациях:
- период лечения раковых заболеваний;
- возраст старше 60 лет;
- обезвоживание организма;
- тромбофилии (унаследованное или приобретенное патологическое состояние, характеризующееся нарушением системы свертываемости крови, при которой увеличивается риск развития тромбоза);
- ожирение (индекс массы тела более 30 кг/м2);
- наличие одного или нескольких сопутствующих заболеваний (например, болезни сердца, метаболические, эндокринные или респираторного заболевания, острые инфекции);
- уже был в анамнезе или существует семейная история «эксцесса с тромбом»;
- применение заместительной гормональной терапии или контрацептивных таблеток, которые содержат эстроген;
- варикозное расширение вен, особенно с признаками воспаления;
- беременность через 6 месяцев послеродового периода.

Саму операцию в дополнение к обездвиженности можно расценивать как причину образование тромбов. Любое хирургическое вмешательство сопровождается нарушением целостности сосудов, в результате чего в крови активизируются факторы свертывания, участвующие в образовании сгустка. Кроме того, в кровяное русло попадают фрагменты ткани, коллаген, жир. Кровь, вступая с ними в контакт, начинает сворачиваться.
Клинические проявления, диагностика
Заподозрить послеоперационный тромбофлебит можно, если внезапно появилась боль и отечность одной из ног. Помимо этого, возможны следующие проявления патологии:
- боль усиливается при вставании или при ходьбе;
- присутствует усталость в ногах;
- чувство жжения, распирание в конечности;
- набухание подкожных вен;
- возможен резкий подъем температуры, озноб.
Чтобы подтвердить диагноз, выполняются, как правило, следующие методы исследования:
- Дуплекс УЗИ. Неинвазивный метод, который позволяет оценить прямоток в венах нижних конечностей, определить, где находятся тромбы.
- Контрастная венография. Сегодня этот метод диагностики патологии вен ног, который предусматривает введение в венозное русло контрастных веществ, используется редко.
- Компьютерная томографическая или магнитно-резонансная венография. Достаточно информативные методики, но из-за дороговизны они редко используются в клинической практике.
В случае тромбирования легочной артерии возможны следующие симптомы:
- внезапно возникшая одышка;
- резкая боль в грудной клетке, которая усиливается при глубоком вдохе или кашле;
- тахикардия (ускоренное сокращение сердца);
- частое дыхание;
- потливость;
- беспокойство;
- кровохарканье;
- потеря сознания;
- признаки коллаптоидного состояния.

Чтобы подтвердить тромбоз легочной артерии, врач может назначить:
- рентгенографию грудной клетки;
- электрокардиографию (ЭКГ);
- анализ на D-димер;
- КТ (компьютерную томографию);
- магнитно-резонансную томографию (МРТ);
- допплерографию;
- эхокардиографию.
Профилактика венозной тромбоэмболии
Еще на этапе поступления в хирургический стационар у каждого пациента проводится оценка вероятности образования тромба в послеоперационном периоде. После чего врач в каждой конкретной ситуации назначает соответствующие профилактические мероприятия, которые можно условно разделить на механические и фармакологические.
Под немедикаментозным способом профилактики подразумевается ношение компрессионного трикотажа или использование специально разработанных пневматических приспособлений. Медикаментозный вариант предусматривает использование различных препаратов, которые разряжают кровь. Для этого используются следующие лекарственные средства:
- Аспирин улучшает реологию крови, считается единственным препаратом из этой группы, который обладает доказанными профилактическими свойствами в отношении венозной тромбоэмболии, возникающей в послеоперационном периоде.
- Низкомолекулярные гепарины (эноксапарин, дальтепарина, фондапаринукс) относятся к антикоагулянтам прямого действия, непосредственно инактивируют различные факторы свертывания крови.
- Варфарин, аценокумарол, фениндион и дикумарин — антикоагулянты непрямого действия. Являются антагонистами витамина К, нарушают синтез в печени протромбина и других факторов свертывания крови.
Довольно часто перенесенный тромбофлебит у хирургических больных может перейти в так называемый посттромбофлебитический синдром. Это хроническое состояние, как результат воспаления сосудистой стенки и пребывания тромба в венах нижних конечностей, может появиться, если не была проведена должным образом реабилитация тромбофлебита после операции.
Профилактика тромбофлебита глубоких вен нижних конечностей и тромбоэмболий легочных артерий у больных хирургического профиля остается актуальной проблемой современной медицины. На сегодняшний день использование мероприятий, предотвращающих развитие венозной тромбоэмболии в послеоперационном периоде, активное участие в которой должен принимать и сам пациент, считается рутиной в хирургической практике. Это осложнение лучше предотвратить, чем потом лечить, что требует выполнения дорогостоящих диагностических процедур и длительного применения антикоагулянтов.

Тромбофлебит после операции довольно часто протекает бессимптомно, а у многих пациентов он осложняется венозным тромбоэмболизмом (ВТЭ). Состояние, при котором тромб из одного отдела сосудистого русла мигрирует в другой. Наиболее частым клиническим проявлением послеоперационного ВТЭ являются тромбоэмболия легочной артерии (ТЭЛА), когда сгусток крови, образовавшийся в ногах, перемещается в легкие. Это одна из основных причин смерти среди [. ]

Зачастую тромбоз глубоких вен несет серьезную угрозу жизни. Острый тромбоз требует немедленного лечения. Симптомы на нижних конечностях, особенно голени, могут диагностироваться не сразу. Операция требуется также не всегда.

Оторвавшийся тромб несет смертельную угрозу для человека. Профилактика тромбозов вен и сосудов способна снизить риск фатальной угрозы. Как предотвратить появление тромбоза? Какие средства против него самые эффективные?

При варикозе проводится операция минифлебэктомия. Она может быть выполнена по Варади, Мюллеру. Послеоперационный период короткий, но наблюдать протоки и состояние вен нужно на протяжении года. Осложнениями могут быть шишки, уплотнения и прочие.

Не каждый врач с легкостью ответит, как различить тромбоз и тромбофлебит, флеботромбоз. В чем принципиальная разница? К какому врачу обращаться?

Профилактика тромбоза сосудов должна проводиться комплексно. Это и диета, и правильное питание, препараты и витамины. Вся информация в статье.

Такая опасная патология, как гнойный тромбофлебит нижних конечностей, может возникнуть буквально из мелочи. Насколько опасно гнойное воспаление? Как лечить гнойный тромбофлебит?

Назначается операция кроссэктомия зачастую только по экстренным показаниям при тромбофлебите и других осложнениях с венами. Техника выполнения подразумевает извлечение проблемной вены. Послеоперационный период занимает до недели.

При закупорке различных сосудов тромбом проводится операция тромбэктомия. Она может быть аспирационная, легочная, выполняется также при геморрое. Однако изначально проводится лечение медикаментами. Восстановление после тромбэктомии короткое.
Образование тромбов после операции: причины
Воспаление стенок сосудов и образование в просвете сгустка крови называют тромбофлебитом. Тромб, который оторвался от стенки сосуда и продвигается дальше с током крови, называется эмбол. Его проникновение в легочную артерию вызовет тромбоэмболию, закупорку просвета сосуда сгустком крови, опасное послеоперационное осложнение.
Чтобы избежать возникновения возможных последствий, необходимо тщательно соблюдать профилактические меры.
Предрасполагающие факторы
Процесс образования тромбов относится к защитным функциям организма. Во время хирургического вмешательства нарушается целостность тканей и всевозможных кровеносных сосудов (капилляры, вены). Включаются защитные механизмы организма и появляются небольшие сгустки крови, которые закрывают повреждение.
Важным фактором в образовании тромбов является длительная неподвижность пациента. В этом случае нарушается нормальное кровообращение, замедляется венозный кровоток. Наиболее часто такая ситуация возникает при проведении операций на нижних конечностях с последующим наложением гипса.
Помимо этого, необходим ряд факторов, наличие которых повышает риск развития тромбов:
- Высокая свертываемость крови.
- Возраст, превышающий 40-летний рубеж.
- Длительная неподвижность пациента, вызванная параличом, сложным переломом или возникшая по иной причине.
- Ожирение.
- Сахарный диабет.
- Варикозное заболевание вен.
- Злокачественные новообразования.
- Патологические процессы сердечно-сосудистой системы. Инфаркты, ишемия, сердечно-сосудистая, венозная недостаточность и другие.
- Воспалительные заболевания кишечника.
- Длительный прием эстрогенов.
- Объемные хирургические операции, длительное время оперативного вмешательства.
- Переломы костей таза, нижних конечностей.
При наличии факторов, повышающих риск образования тромбов, в естественном защитном процессе происходит сбой и получившийся сгусток крови не просто закрывает поврежденное место в сосуде, но и может полностью перекрыть просвет вены или артерии.
Какие операции увеличивают риск образования тромбов?
Пациентов принято подразделять на три основные группы риска:
- Группа минимального риска. Сюда относят пациентов без наличия в анамнезе параличей, приема гормональных препаратов или иных провоцирующих факторов. А планируемое оперативное вмешательство не займет много времени. Вероятность развития тромбозов после операции в этой группе не превышает 10%.
- Группа среднего риска. В эту группу попадают пациенты с 40-летнего возраста, которым предстоит объемное или длительное хирургическое вмешательство. Однако при этом необходимо полное отсутствие факторов риска. Развитие тромбоза сосудов несколько выше, примерно 20-40%.
- Группа высокого риска.Сюда относят пациентов, у которых совпадает несколько провоцирующих факторов. Риск развития осложнения в виде тромбоэмболии и тромбозов самый высокий – до 80%.
Вид проведенной операции тоже влияет на развитие образования тромбов. Наибольшую опасность в этом случае имеют хирургические манипуляции по поводу варикозного расширения вен, ампутации конечностей, злокачественных новообразований, хирургическое лечение травм и переломов нижних конечностей.
Например, при проведении операции на органах брюшной полости, после которых пациенты с трудом, но могут двигаться, риск развития тромбов не превышает 35%. В то же время после протезирования тазобедренных или коленных суставов риск возрастает до 70%. В этом случае пациент практически не может двигаться, вставать и ходить. В результате замедляется венозный кровоток и увеличивается вероятность развития тромбов.
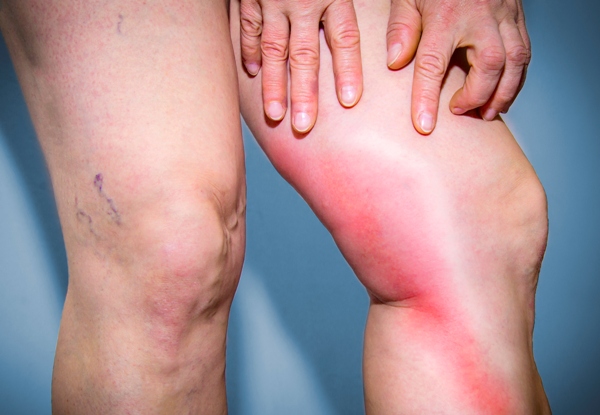
Проявление клинических симптомов будет зависеть от того, какие вены подверглись патологическим процессам. Наиболее часто возникает тромбоз вен нижних конечностей. Примерно в 70-80% всех случаев наблюдается тромбофлебит правой ноги.
Если явления тромбофлебита возникли в поверхностно расположенных венах, то симптоматика будет слабо выражена. При закупорке глубоких вен клинические проявления возникнут быстро (остро), а внешние изменения будут носить выраженный характер.
Изначально наблюдается небольшой отек и болезненность пораженной конечности. В дальнейшем отмечается увеличение отечности. Изменяется окрас кожных покровов: выше места закупорки сосуда кожа становится красной, а ниже – приобретает синюшный оттенок. Пораженный сосуд выглядит как плотный шнур специфического фиолетового цвета. Постепенно нарастает болевой синдром.
Появляются признаки интоксикации организма: тошнота, повышение температуры, озноб, слабость, вялость, испарина и учащенное сердцебиение.
Такая ситуация грозит образованием некроза тканей, отрывом тромба и образованием тромбоэмболии.
Какой врач лечит тромбоз после операции?
До недавнего времени патологиями кровеносной системы занимались хирурги и кардиологи. Но прогресс не стоит на месте. В медицинской практике появилось отдельная структура – флебология, основной функцией которого является лечение патологий, связанных с сосудами. Соответственно, специалистом, лечащим тромбоз после операции, станет флеболог.
Врачебная тактика будет зависеть от сложности процесса.
Медикаментозная помощь
Терапия будет направлена на рассасывание тромба, с последующей нормализацией кровообращения:
- Препараты для рассасывания сгустка крови: Стрептокиназа, Урокиназа, Альтеплаза, Тенектеплаза.
- Препараты для разжижения крови, препятствующие образованию новых сгустков: Гепарин, Курантил, Аспирин и другие.
- Таблетки противовоспалительного действия: Ибупрофен, Кетофен. По показаниям возможно применение антибиотиков.
- С целью снятия спазмов и уменьшения болевого синдрома, применяют Спазмолгон, Но-Шпу.
- Используют внутривенно-капельное введение физраствора, глюкозы, аскорбиновую кислоту. Это способствует разжижению крови.
- В обязательном порядке назначают постельный режим и использование специального белья (компрессионного).
В тех случаях, когда лечение не приносит результатов или наблюдается очень глубокий процесс, проводят хирургическое лечение.
Хирургическая помощь
При тромбофлебите нижних конечностей проводят следующие манипуляции:
- Тромбэктомия– удаление тромба из сосуда хирургическим путем.
- Эндоваскулярная операция – удаление тромбов с помощью введения в сосуд специального катетера и зонда.
- Радиоволновая операция – разрушение сгустков крови радиоволнами, в просвет сосуда вводят катетер с радиоволновой головкой.
Выбор оперативного вмешательства зависит от тяжести патологического процесса и состояния пациента. Решение принимает врач, однако мнение пациента тоже имеет значение.
Профилактика
Основные меры по профилактике образования тромбов после операции:
- Минимизировать время неподвижности пациента. Очень часто больных заставляют садиться или ходить по палате уже в первые сутки после операции. Данная мера направлена на восстановление нормального кровотока, в том числе и венозного.
- Лечебная гимнастика. Назначается посильная физическая нагрузка: сгибание стопы, подъем ноги и так далее. Даже такая минимальная работа связок, мышц и сухожилий позволяет предотвратить венозный застой.
- Ношение компрессионного белья.
- Использование медикаментов. Назначают таблетки Продакса, Эликвис и другие. Курс применения составляет от двух до пяти недель.
Тромбофлебит после операции – серьезная патология, угрожающая здоровью и жизни человека. Игнорирование симптомов тромбоза вен может привести к развитию легочной тромбоэмболии и смертельному исходу.
В процессе подготовки к операции пациент может поспособствовать в минимизации рисков развития тромбозов вен. Для этого необходимо отказаться от вредных привычек, рационализировать питание, уменьшить избыток веса. Перед проведением планового вмешательства нелишним станет обследование на наличие варикозной болезни вен.
Автор: Надежда Мустафаева, врач,
специально для xVarikoz.ru
Полезное видео про тромбы
Источники: http://www.rostmaster.ru/lib/phlebotromboz/phlebol-090005.shtml, http://cardiobook.ru/tromboflebit-posle-operacii/, http://xvarikoz.ru/bolezni/tromboz-ven/posle-operacii.html

