Тромбофлебит глубоких вен методы диагностики
Диагностика и лечение тромбофлебита нижних конечностей
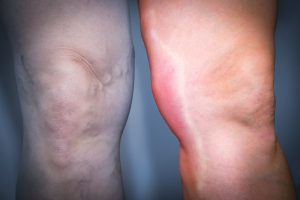
Тромбофлебит может затрагивать любой отдел венозной системы, но наиболее часто он локализуется именно в сосудах нижних конечностей. В 90-95% случаев воспалительным процессом поражается бассейн большой подкожной вены, средняя или верхняя треть голени и нижняя треть бедра.
Ранее диагноз тромбофлебит нижних конечностей ставился сугубо на основании данных, полученных при осмотре больного и изучения характера его жалоб, но полученная возможность проводить ультразвуковую диагностику внесла весомые коррективы в изучение этого распространенного недуга вен. Сегодня, используя дуплексное УЗ-сканирование с цветным допплеровским картированием, флебологи могут получать исчерпывающую информацию о состоянии сосудов и месте локализации тромбов, оценивать динамику заболевания и эффективность лечения. Именно этот метод стал «золотым стандартом» в обследовании больных с тромбофлебитом нижних конечностей, и именно благодаря ему врач может более четко определять тактику дальнейшего лечения и наблюдения больного. Поговорим о том, как врачи диагностируют и лечат данный недуг.
Диагностика

Для диагностики тромбофлебита нижних конечностей могут использоваться:
- сбор жалоб пациента;
- осмотр больного и проведение функциональных проб (симптом Гоманса, Раминеца, Левенберга, Малера, Лувель-Лубри);
- лабораторные анализы;
- инструментальные методы исследований.
Перечень лабораторных и инструментальных методов диагностики определяется врачом после анализа жалоб и осмотра больного.
Лабораторные методы обследования при тромбофлебите:
- клинический анализ крови;
- анализ на определение уровня протромбинового индекса;
- коагулограмма;
- анализ на C-реактивный белок;
- тромбоэластограмма и другие анализы, характеризующие показатели свертывающей системы крови.
Для инструментальной диагностики тромбофлебитов нижних конечностей могут применяться различные методы, но в большинстве случаев для получения детальной информации о состоянии вен и места локализации тромба бывает достаточно проведения дуплексного ультразвукового ангиосканирования с цветным доплеровским картированием (или дуплексного триплексного сканирования). Этот неинвазивный, безопасный и высокоинформативный способ обследования, в отличие от обычного дуплексного сканирования, дополнен возможностью кодировки информации при помощи цвета. При проведении этого исследования врач может проводить обследование сосудов в нескольких проекциях и получать следующую информацию:
- морфологическое состояние вен и артерий;
- состояние клапанного аппарата вен;
- характер тромба и место тромбоза;
- состояние кровотока;
- проходимость сосудов;
- наличие атеросклеротических бляшек.
При получении сомнительных результатов дуплексного ультразвукового ангиосканирования с цветным доплеровским картированием пациенту могут рекомендоваться другие методы инструментальной диагностики:
- флебография;
- флебоманометрия;
- рентгеноконтрастная КТ-флебография;
- флебосцинтиграфия;
- ретроградная илиокаваграфия;
- фотоплетизмография.
Лечение любой формы тромбофлебита должно быть своевременным, комплексным, длительным и курсовым. Оно должно осуществляться в флебологических или сосудистых хирургических отделениях врачами соответствующей специализации. При невозможности обращения в такие специализированные отделения, лечение тромбофлебита нижних конечностей может проводиться в общехирургических отделениях.
Госпитализация или амбулаторный режим?
В случае первичного возникновения воспаления в ранее здоровых венах и при поверхностном тромбофлебите вен стопы и голени консервативная терапия проводится врачом-флебологом в амбулаторном режиме. Госпитализация в таких случаях бывает показана при отсутствии положительной динамики через 10-14 дней от начала заболевания или при вовлечении в патологический процесс глубоких вен нижних конечностей. Также больные, проходящие амбулаторное лечение, должны быть обязательно проинформированы врачом о том, что, при появлении признаков поражения тромбозом вен бедра, им будет необходимо безотлагательно обратиться к врачу для госпитализации в хирургическое отделение.
Показаниями к госпитализации больных с тромбофлебитом нижних конечностей могут стать такие состояния:
- тромбофлебит глубоких вен;
- восходящий тромбофлебит голени;
- поражение тромбофлебитом вен бедра.
Постельный режим и двигательная активность
В зависимости от степени поражения вен больному рекомендуется ограничение двигательной активности: подъем тяжестей, бег, быстрая ходьба, выполнение действий, которые требуют напряжения мышц брюшного пресса и нижних конечностей должны быть исключены. Соблюдение строгого постельного режима при тромбофлебите показан небольшому числу пациентов, т. к. двигательный режим с достаточной активностью способствует устранению застоя крови в ногах. Обсуждение вопросов о длительности постельного режима определяется данными диагностического обследования:
- При поверхностном тромбозе и отсутствии угрозы отсоединения тромба от венозной стенки и развития ТЭЛА строгий постельный режим показан в первые 3-5 дней заболевания.
- При сомнительных данных УЗ-сканирования сосудов, подвздошно–бедренном тромбозе, присутствии четких данных об эмбологенного характера тромбофлебита или наличии в анамнезе больного ТЭЛА длительность соблюдения постельного режима определяется только врачом и может составлять от 10 до 12 суток.
В указанный врачом период нога больного должна находиться в возвышенном положении. Применение различных тепловых процедур массажа во время острого воспаления полностью исключается. В дальнейшем постельный режим и двигательная активность больного постепенно расширяются.
Медикаментозное лечение
Медикаментозная терапия тромбофлебита направлена на устранение тромбообразования, воспаления и болевого синдрома. Пациентам могут назначаться препараты различных фармакологических групп для наружного и внутреннего применения и в процессе их приема больной должен 1-2 раза в неделю проводить контроль показателей крови.
Для местного лечения тромбофлебита нижних конечностей могут использоваться такие мази и гели:
- на основе Гепарина: Гепариновая, Лиотон, Венобене, Гепаноловая, Гепатромбиновая, Тромбофоб, Гепароид Лечива и др.;
 на основе нестероидных противовоспалительных препаратов: Кетонал, Вольтарен Эмульгель, Индометацин-Акри, Финалгель, Долгит крем и др.;
на основе нестероидных противовоспалительных препаратов: Кетонал, Вольтарен Эмульгель, Индометацин-Акри, Финалгель, Долгит крем и др.;- на основе кортикостероидных препаратов: Гидрокортизон, Акортин, Преднизолон, Адвантан, Целостодерм, Лориден и др.;
- на основе флебопротекторов: Венитан, Гинкор-гель, Мисвенгал, Мадекассол, Троксевазин, Цикло 3 крем, Венорутон и др.
Мази и гели для лечения тромбофлебита рекомендуется наносить тонким слоем слегка втирающими движениями 3-4 раза в день. Местные препараты, относящиеся к различным фармакологическим группам, применяют с определенными интервалами в течение дня. После нанесения мази или геля ногу рекомендуется подержать в приподнятом положении в течение 20 минут, а затем забинтовать эластичным бинтом или надеть компрессионные чулки.
При наличии у больного трофических язв, некротических и гнойных осложнений могут назначаться мази:
- на основе антибактериальных препаратов: Диоксиколь, Левомиколь, Левосин;
- на основе ионизированного серебра: Дермазин, Аргосульфан;
- на основе протеолитических ферментов и депротеинизированных дериватов крови телят: Ируксол, Протеокс-ТМ, Протеокс-Т, Солкосерил и др.
В схему медикаментозной терапии тромбофлебита нижних конечностей включаются такие препараты для внутреннего применения:
- дезагреганты: Трентал, Пентоксифиллин, Курантил, Реоплиглюкин, Аспирин, Никотиновая кислота и ее производные;
- антикоагулянты: Гепарин, Анфибра, Фенилин, Фраксипарин, Фрагмин и др.;
 нестероидные противовоспалительные средства: Диклофенак, Кетопрофен, Реопирин, Ибупрофен и др.;
нестероидные противовоспалительные средства: Диклофенак, Кетопрофен, Реопирин, Ибупрофен и др.;- фибринолитические ферменты: Фибринолизин, Трипсин, Стрептокиназа, Химотрипсин, Урокиназа;
- ингибиторы ЦОГ-2: Мелоксикам, Целекоксиб, Нимесулид и др.;
- производные рутина: Аскорутин, Докси-Хем, Рутин, Троксевазин, Венорутон, Анавенол, Гливенол, Троксерутин;
- флеботоники и флебопротекторы: Детралекс, Эскузан, Доксиум, Репарил, Эндотелон, Вазобрал, Гинкор-форт, Цикло 3 Форт;
- антиоксиданты: Токоферол, АЕвит;
- энзимы: Флогэнзим, Вобэнзим;
- антигистаминные средства: Димедрол, Супрастин, Цетрин, Тавегил и др.
В последние годы флебологи редко применяют антибактериальные препараты для лечения тромбофлебита нижних конечностей, т. к. эти средства могут способствовать сгущению крови и тромбообразованию. Но при септической форме тромбофлебита, который осложняется метастатическими абсцессами в почках, головном мозге, легких или флегмоной конечности, в посеве крови выявляются патогенные бактерии – в таких случаях врач, исходя из данных анализа, может назначать антибиотикотерапию. Также антибиотики могут вводиться во время местных внутривенных новокаиновых блокад. Для этого в 0,25% раствор новокаина добавляется необходимый по показаниям антибиотик, а полученный раствор вводится в выбранный врачом участок вен.
Для устранения выраженного болевого синдрома могут применяться новокаиновые поясничные блокады по Вишневскому.
Компрессионная терапия
Применение эластического бинтования ног показано при тромбофлебите поверхностных вен. В первые дни воспалительного процесса рекомендуется использовать эластичные бинты средней растяжимости, а по мере стихания острого процесса можно отказываться от перевязки ног и переходить на ношение колгот, трико, чулок или гольфов II или III компрессионного класса.
Как правило, эластичное бинтование не применяется при поражении тромбофлебитом глубоких вен, т. к. создание компрессии препятствует венозному оттоку именно через глубокие вены и может вызывать максимальный застой крови в сосудах нижних конечностей. Также дополнительное сдавливание поверхностных вен будет способствовать усилению болевого синдрома. В таких случаях, врач может рекомендовать ношение компрессионного трикотажа уже на стадии выздоровления или ремиссии.
Длительность компрессионной терапии определяется клиническими проявлениями основного заболевания индивидуально для каждого пациента.
Физиотерапия
В первые дни развития или обострения тромбофлебита рекомендуется использование местного охлаждения кожи ног при помощи примочек или локальной криотерапии. Эта простая, но действенная мера, дает хороший обезболивающий и противовоспалительный эффект. Далее пациенту могут назначаться:
- электрофорез с 2% раствором Трентала, 1% раствором Никотиновой кислоты, Гепарином, 5% раствором Аспирина, Фибринолизином, 5% раствором Теоникола;
- магнитотерапия;
- УВЧ;
- инфракрасная лазерная терапия;
- парафиновые аппликации;
- СУФ-облучение;
- озокеритотерапия;
- гирудотерапия;
- душ Шарко;
- радоновые ванны;
- сероводородные ванны;
- хлоридно-натриевые ванны;
- местная дарсонвализация.
После стихания воспалительного процесса, вызванного тромбофлебитом, больному показаны курсы ЛФК, которые должны проводиться под наблюдением врача-физиотерапевта.
Малоинвазивные методики лечения

При неэффективности консервативной терапии для лечения тромбофлебита нижних конечностей могут применяться различные малоинвазивные методы.
На начальных стадиях заболевания больному могут быть показаны такие способы лечения:
- Радиочастотная облитерация сосудов. Операция не требует выполнения разрезов и может проводиться в амбулаторных условиях с использованием местного обезболивания. При помощи контролируемого дозированного теплового воздействия выполняется абляция (запаивание) вены над участком развития тромба. Процедура проводится под постоянным контролем УЗИ.
- Установка кава-фильтра. Процедура может назначаться при невозможности применения или неэффективности антикоагулянтной терапии. Проводится в условиях стационара при применении местного обезболивания. Хирург устанавливает в нижнюю полую вену металлический фильтр, который по своей форме напоминает песочные часы, зонт или птичье гнездо и не допускает попадание крупных тромбов в кровяное русло.
- Склеротерапия. В пораженную тромбофлебитом вену под контролем УЗИ вводятся склерозирующие препараты, вызывающие слипание сосудистых стенок.
- Эндовенозная лазерная коагуляция. Манипуляция может выполняться в амбулаторных условиях. Проводится путем воздействия пучком лазера, вызывающего окклюзию сосуда, на стенку пораженной вены.
- Венозная тромбоэктомия подвздошной или нижней полой вены. Процедура выполняется через микроразрез, в который вводиться специальный эндоскопический инструментарий, позволяющий извлекать или разрушать тромб.
Некоторые из вышеописанных способов малоинвазивного лечения могут использоваться и для лечения определенных форм тромбофлебита глубоких вен. В таких случаях больному параллельно назначаются и консервативные методики лечения.
Данные малоинвазивные методы обеспечивают хороший терапевтический и косметический эффект и не требуют длительного пребывания больного в стационаре и реабилитации.
Радикальное хирургическое лечение
Показаниями для проведения радикального оперативного вмешательства при тромбофлебите нижних конечностей являются:
- восходящий тромбофлебит ствола большой подкожной вены с локализацией тромба выше средней трети бедра;
- восходящий тромбофлебит малой подкожной вены.
Такие хирургические операции могут выполнять целый ряд лечебных задач: быстрое купирование заболевания и предотвращение его рецидивов, предотвращение развития тромбоза глубоких вен и его осложнений. При помощи радикальной операции хирург может удалить все тромбированные и не тромбированные пораженные варикозом вены и выполнить перевязку или коагуляцию клинически значимых участков вен.
В ряде тяжелых случаев хирургические операции проводятся с паллиативными целями. Такие вмешательства не обеспечивают избавление больного от тромбофлебита и его рецидивов, но позволяют предотвратить поражение глубоких вен и удалить тромб из подколенной или бедренной вены. Также паллиативные операции могут обеспечить предотвращение развития ТЭЛА, которая представляет реальную угрозу жизни больного.
В зависимости от данных диагностического обследования больного, ангиохирурги могут выполнять такие радикальные операции:
- Операция Троянова-Тренделленбурга. В области паховой складки выполняется косой разрез, пересечение и перевязка ствола большой подкожной вены в области ее устья.
- Кроссэктомия. Данная операция схожа с методикой Троянова-Тренделленбурга, но подразумевает выделение и перевязку всех пяти приустьевых притоков большой подкожной вены.
- Микрофлебэктомия. Операция выполняется через небольшой прокол кожи, в который вводится специальный крючок, позволяющий извлекать пораженную вену.
- Короткий и длинный стриппинг. Во время операции хирург удаляет участок пораженной вены.
Санаторно-курортное лечение
После завершения лечения пациентам с тромбофлебитом показано пребывание на бальнеологических курортах или в местных кардиологических санаториях. Для этого больного могут направлять на бальнеологические курорты с радоновыми, азотными, углекислыми, сероводородными или кремнистыми водами или сапропелевыми и сульфидно-иловыми грязями: Пятигорск, Белокуриха, Усть-Кут, Железноводск, Кожаново, Ямаровка, Зарамаг, Шмаковка, Кардамон, Кисегач и др.
- при остром тромбофлебите поверхностных вен бальнео-гидротерапия может проводиться через 2 месяца;
- при тромбофлебитах после родов или хирургического лечения бальнео-гидротерапия может проводиться через 6-8 месяцев;
- после операций на магистральных сосудах и наличии хронической венозной недостаточности показано пребывание в местных кардиологических санаториях сразу после хирургического лечения (если нет послеоперационных осложнений).
- риск развития ТЭЛА;
- мигрирующий тромбофлебит;
- гнойные венозные язвы;
- тромбозы глубоких вен с септическими осложнениями на протяжении 2 лет.
Больным с тромбофлебитом нижних конечностей рекомендуется изменение своего ежедневного рациона и исключение из него продуктов, которые способны повышать свертываемость крови и наносят вред сосудам.
Для укрепления сосудистых стенок и предупреждения повышенной свертываемости крови в рацион следует включать такие продукты:
- морская капуста;
- морепродукты;
- рыба;
- злаки и пророщенные зерна;
- кисломолочные продукты с низким процентом жирности;
- грецкие орехи;
- сухофрукты: изюм, курага, чернослив, инжир;
- овощи: свекла, томаты, морковь;
- фрукты и ягоды: дыни, арбузы, ананасы, облепиха, цитрусовые, клюква, виноград, брусника;
- растительные масла: оливковое, льняное;
- лук и чеснок;
- авокадо;
- специи: стручковый красный перец, корица, имбирь;
- зеленый чай.
В своем ежедневном рационе больным с тромбофлебитом следует ограничить потребление следующих продуктов:
- жирные сорта мяса и рыбы;
- маргарины;
- сливочное масло;
- колбасные изделия;
- субпродукты: печень, почки, паштеты;
- бульоны на кости и наваристые супы;
- сало;
- мучные и кондитерские изделия;
- сахар;
- соль;
- бобовые;
- соя;
- шиповник;
- бананы;
- черная смородина;
- алкогольные и кофеинсодержащие напитки.
Из рациона следует полностью исключить продукты питания с высоким уровнем витамина К:
- листовая и белокочанная капуста;
- шпинат;
- кресс-салат;
- говяжья и свиная печень.
Также из рациона должны исключаться жареные, копченые, острые и маринованные блюда.
Всем больным с варикозной болезнью и тромбофлебитом нижних конечностей, при отсутствии сопутствующих патологий сердечно-сосудистой системы рекомендуется соблюдать достаточный питьевой режим (до 2-3 литров жидкости в день).
Лечение обострений хронических форм тромбофлебита нижних конечностей проводится так же, как и терапия острой формы заболевания. Для профилактики рецидивов больным рекомендуется 2-3 раза в год проводить курсы приема флебопротекторов и физиотерапии.
Телеканал ТВЦ, передача «Доктор И» на тему «Лечение и опасность тромбофлебита»:
Тромбоз: УЗИ-диагностика тромбоза вен
Что такое тромбоз
Тромбоз это образование кровяного сгустка внутри сосуда. Тромбоз вен возникает в сосудах, несущих кровь от периферии к сердцу и к легким. При формировании тромбов возникает препятствие оттоку крови. Иногда от тромбов в венах могут отрываться фрагменты, которые попадая сначала в сердце, а затем в легкие, вызывают опасное для жизни состояние – тробоэмболию легочной артерии. Тромбы могут возникать в венах и артериях. Здесь мы коснемся вопросов диагностики тромбозов вен нижних конечностей. Тромбоз глубоких вен нижних конечностей наиболее частое состояние, вызывающее смертельно опасные осложнения, поэтому очень важно в кратчайшие сроки диагностировать это заболевание для того, чтобы быстро назначить лечение.
Как развивается тромбоз
Для развития тромбоза критически важно наличие трех факторов: повышенная вязкость крови, застой крови в венах, повреждение стенки вены. На практике вклад этих трех факторов весьма вариабелен, но в конечном итоге тромбоз запускается каскадом реакций, которые ведут к повреждению внутренней стенки вены, выбросу веществ (цитокинов), которые стимулируют активацию лейкоцитов и прилипание их к месту повреждения. Затем в этом месте начинает формироваться тромб. Дальнейшая «судьба» тромба зависит от состояния факторов свертывания пациента и от его система антикоагуляции. В норме эти две системы находятся в равновесии. Если возникает дефицит факторов антикоагуляции, происходит распространение тромбоза. Если наоборт, антикоагулянты плазмы имеют высокую активность, тромб уменьшается в размерах. Дополнительным фактором, усугубляющим распространение тромба в вене, является венозная недостаточность, проявляющаяся варикозом вен.
Основные причины тромбоза вен
Множество факторов, часто в комбинации, ведут к возникновению тромбоза глубоких вен. Все факторы можно разбить на приобретенные и врожденные.
Приобретенные факторы – например травмы, прием некоторых лекарственных препаратов. Врожденные – анатомические особенности строения венозного русла, нарушения системы свертывания крови, мутации. Частым пусковым механизмом тромбоза служит длительный венозный застой, например после поездок в автобусе на дальние расстояния, при трансконтинентальных перелетах, после длительного постельного режима.
Наиболее часто встречающиеся состояния, угрожающие развитием тромбоза:
- Снижение скорости кровотока в венах. Снижению скорости кровотока в венах способствует повышение вязкости крови и повышение венозного давления. Повышенная вязкость крови возникает при обезовоживании или при увеличенном количестве форменных элементов крови – например при полицитэмии (увеличении количества эритроцитов). Повышенное давление в глубоких венах ног возникает при сдавлении нижней полой вены. Наиболее часто это состояние наблюдается у беременных и у онкологических больных. Также снижение скорости кровотока в венах ног возникает при длительных поездках в автомобиле или при полетах на самолете. В этом случае вынужденная обездвиженность выключает работу «мышечной помпы» — мускулатуру голеней, сокращение которой приводит к выталкиванию крови из глубоких вен в направлении к сердцу.
- Анатомические отклонения. Чаще всего анатомические отклонения приводят к тромбозам нижней полой вены и подвздошных вен. Например при сужении или отсутствии нижней полой вены. Также известен синдром Кокетта, при котором возникают тромбозы в левой подвздошной вене из-за того, что она сдавливается одноименной артерией.
- Механические повреждения вен. Повреждение вен, например при операциях, может привести к тому, что на поверхности вен начинают вырабатываться факторы, способствующие свертыванию крови и наоборот, ослабляться действие противосвертывающих факторов. Также механические повреждения могут происходить при родах (повреждение подвздошных вен).
- Общие факторы риска. Наиболее значительные независимые факторы риска венозного тромбоза – возраст старше 75 лет, онкологические заболевания, предшествующие тромбозы, наличие острого инфекционного заболевания.
Суммарно факторы риска тромбоза глубоких вен:
- Возраст
- Неподвижное положение в течение 3 дней и более
- Беременность и послеродовый период
- Время после больших операций в течение 4 недель
- Длительные поездки в автомобиле или в самолете (более 4 часов) и последующие 4 недели
- Рак
- Предшествующие эпизоды тромбоза вен
- Инсульт
- Острый инфаркт миокарда
- Застойная сердечная недостаточность
- Сепсис
- Нефротический синдром
- Язвенный колит
- Спинальная травма
- Политравма
- Ожоги
- Переломы костей ног
- Системная красная волчанка
- Синдром Бехчета
- Гомоцистеинурия
- Истинная полицитэмия
- Тромбоцитоз
- Наследственные нарушения системы свертывания/антикоагуляции
- Дефицит антитромбина III
- Дефицит протеина С
- Дефицит протеина S
- Мутация протромбина 20210А
- Фактор V Лейдена
- Дисфибриногенэмия и нарушения активации плазминогена
- Внутривенное введение лекарств
- Прием противозачаточных средств
- Повышенный уровень эстрогенов (например в менопаузе)
- Индуцированная гепарином тромбоцитэмия
- Курение
Осложнения тромбоза вен нижних конечностей
Опасное состояние, которое развивается в результате тромбоза – тромбоэмболия легочной артерии. Эмбол это кусочек тромба, который отрывается от основной массы и током крови разносится по венам, а иногда и по артериям (в случае дефекта овального окна в межпредсердной перегородке). Наиболее опасными являются тромбы с нефиксированной к стенке сосуда верхушкой – флотирующие тромбы. Благодаря подвижности, нефиксированная часть может подвергаться фрагментированию. В дальнейшем фрагмент тромба, попадая в правое предсердрие, а затем и в правый желудочек, появляется в легочной артерии или в ее ветвях, вызывая смертельно опасное состояние – тромбоэмболию легочной артерии.
Другим осложнением является вероятность гангрены конечности. К счастью такое осложнение встречается редко, когда массивный тромбоз глубоких вен ног вызывает спазм артериальных сосудов.
После тромбоза глубоких вен ног возникает посттромбофлебитический синдром. Он заключается в том, что после того, как происходит лизирование тромба, в венозном сосуде разрушаются клапаны. В результате разрушения клапанов происходит застой крови в глубоких венах с отеком конечности, нарушением питания мягких тканей и кожных покровов.
Диагностика тромбоза глубоких вен ног
В данном разделе детально остановимся только на ультразвуковой диагностике тромбоза, уделив лишь в общих чертах внимание подробностям диагностики.
В мировой практике для диагностики тромбоза следуют 4 рекомендациям:
- Оценивается вероятность развития тромбоза по клиническим признакам, до выполнения специфических тестов.
- У группы пациентов с маловероятным развитием тромбоза глубоких вен ног или эмболии легочной артерии проводят измерение уровня D-димера сыворотки. D-димер – это частичка фибрина, которая появляется в крови под влиянием деятельности ферментов крови, отвечающих за растворение тромба. Повышенное количество D-димера может свидетельствовать о существовании тромбоза, а также других патологичских состояний, связанных с активацией свертывающей системы крови – например при травмах, инфекционных болезнях и т.д. Наоборот, нормальный уровень этого вещества полностью снимает вероятность тромбоза. Таким образом, если у группы больных с низкой вероятностью развития тромбоза уровень D-димера в норме, можно прекращать диагностический поиск тромбоза.
- Если у пациентов существует средняя и высокая вероятность развития тромбоза – им назначается проведение дуплексного сканирования вен ног.
- У пациентов со средней и высокой вероятностью развития тромбоэмболии легочной артерии и других эмболий, выполняются КТ исследования и другие исследования, позволяющие с высокой точностью диагностировать тромбоэмболию.
В настоящее время самым быстрым, безопасным и довольно точным методом диагностики тромбоза глубоких вен является узи исследование с использованием допплерометрии. Методика может быть затруднена у тучных пациентов, особенно при локализации тромбов в подвздошных венах. В этом случае, при высоком риске развития тромбоза, назначают инвазивное исследование – венографию, суть которого заключается в введении контрастного вещества в просвет вены и использование рентгеновских лучей для диагностики.
В случае проведения узи диагностики тромбозов вен очень большое значение имеет класс используемой аппаратуры – чувствительность цветного допплера, а также опыт врача, который проводит исследование.
Основная задача, которая достигается при исследовании пациента с подозрением на тромбоз глубоких вен ного, это выявление тромба, описание его плотности (иногда этот признак имеет значение для диагностики срока тромбоза), фиксации к стенкам вены, протяженности, наличие флотирующих участков, степени обструкции. Использование дуплексного сканирования ценно тем, что при помощи этого метода можно выявлить бессимптомные тромбы. Бессимптомные тромбы бывают в тех случаях, когда просвет вены закрыт не полностью или кровь хорошо дренируется по дополнительным парным венам или коллатеральным (обходным ) путям. Особенно важно выявление бессимптомных тромбов в аспекте того, что нераспознанные тромбы могут служить источником появления эмболов, вызывающих тяжелые осложнения. С определенной точностью при исследовании можно определить стпень свежести тромба — по эхоплотности и по наличию обходных путей. Также важно использовать динамическое наблюдение за состоянием тромба – его спонтанной реканализацией. При помощи узи в режиме дуплексного сканирования можно выявить проявления посттромбофлебитического синдрома – разрушение клапанов вен и обратный ток крови (регургитацию) в глубоких венах.
В завершении упомянем об объеме исследования. При подозрении на тромбоз в обязательном порядке исследуется две ноги! Объем исследования включает нижнуюю полую вену, подвздошные вены, глубокие вены бедра, подколенные и вены голени, а также поверхностные и перфорантные вены. Таким образом, даже если у пациента распухла голень, исследуются все сосуды на обеих ногах, так как если тромб образовался в одном месте, всегда существует вероятность бессимптомного тромбоза других отделов венозной системы.
Тромбоз глубоких вен
УЗИ является диагностическим методом первой линии при подозрении на тромбоз глубоких вен нижних конечностей. Этому способствует относительно низкая стоимость, доступность и высокая точность в условиях, когда диагностику выполняет опытный специалист. Для выявления тромбов в венах применяют метод компрессии. Методика компрессии при диагностике тромбоза глубоких вен заключается в надавливании на участок ноги, в проекции которого находится та или иная глубокая вена. Исследование захватывает всю ногу, от стопы до паха. При отсутствии тромба стенки вены смыкаются от надавливания. Если смыкание неполное или отсутствует вообще – в просвете вены находится тромб. Наиболее доступными для узи являются вены бедра и подколенной ямки. Наименее доступны для диагностики – тазовые и подвздошные вены.
Клинические результаты показывают, что отрицательная предсказательная ценность метода компрессии вен составляет 97-98% и достигает 99%, если больному проведено несколько последовательных узи. То есть, иными словами, если при узи не подтверждается тромбоз глубоких вен, значит вероятность этого достигает 98%. 2% в этом случае будут ложноотрицательными, то есть будет пропущен тромбоз глубоких вен. Это касается обычного узи в черно-белом режиме (2D). Если применить дуплексное сканирование – точность возрастает еще выше. При узи диагностике тромбозов глубоких вен ног используют такие приемы как : дефект заполнения сосудов кровью, усиление кровотока при сдавливании вены и влияние фаз дыхания на кровоток. Данное всестороннее исследование позволяет повысить отрицательную предсказательную ценность до 99.5%.
Основные признаки тромбоза глубоких вен при узи:
- Непосредственная визуализация тромба
- Отсутствие смыкания стенок вен при надавливании
- Отсутствие усиления кровотока выше места надавливания, если между этим местом и датчиком находится тромб
- Нарушение заполнения просвета сосуда кровью при цветовой допплерографии
На точность узи при диагностике тромбоза глубоких вен влияет несколько факторов: на первом месте размеры пациента. У пациентов с ожирением и выраженными отеками ног увидеть глубокие вены бывает очень затруднительно. Особенно это касается глубоких вен средней и нижней трети бедра, а также вен голени. Другим фактором, влияющим на качество исследования, является опыт врача. При достаточном опыте во многих случаях можно провести подробное исследование даже подвздошных вен, обычно труднодоступных для визуализации. Наиболее точные результаты достигаются при исследовании вен верхней трети бедра, подколенной вены и суральных вен ( находящихся в икроножных мышцах). При сравнении с венографией (контрастное рентгеновское исследование) точность достигает 95-99%. При исследовании вен голени точность падает до 50%. Большое внимание уделяется, и обязательно отмечается в протоколе, анатомическому строению поверхностной бедренной вены. В некоторых случаях она может иметь два ствола. При этом, если тромбируется только один ствол, у больного может отсутствовать клиническая симптоматика.
Ложноположительные результаты могут возникать, если врач принимает старые тромбы за свежий тромбоз. Ложноотрицательные – во всех тех случаях, когда бывает затруднена визуализация из- за ожирения пациента или отека ноги.
Современная диагностика тромбофлебита: методы и советы


Тромбофлебит возникает, когда воспалительные изменения в стенке вены приводят к образованию сгустка крови, чаще всего это происходит в нижних конечностях. Если поражаются сосуды, расположенные сразу под кожей, то такая ситуация называется поверхностный тромбофлебит. Тромбоз глубоких вен (ТГВ) — воспалительный процесс в сосудах, расположенных в толще мышц ног. Перед врачами, порой, стоит серьезная задача — дифференциальная диагностика тромбофлебита — определить воспаленные поверхностные или глубокие вены. Это очень важно, так как две патологии, имеющие довольно схожие симптомы, лечатся по-разному.
Читайте в этой статье
Поверхностный тромбофлебит или тромбоз глубоких вен
Присутствие дискомфорта и внешний вид ноги, пораженной тромбофлебитом, как правило, достаточно для врача, чтобы диагностировать это состояние. Но, в зависимости от кровеносных сосудов, вовлеченных в процесс (поверхностные или глубокие), симптомы могут быть очевидными или не очень. Пациенты с поверхностным тромбофлебитом часто описывают начало проблемы, как появление местной болезненности, после чего обнаруживаются покраснения по ходу вены. А также больные могут жаловаться, что уже имеющийся варикозный узел стал жестким и резко болезненным. Классические признаки тромбоза глубоких вен — отек ноги, болезненность и тепло, а также симптом Хоманса (появление боли при пассивном тыльном сгибании стопы).

Методы определения патологии
Диагностика тромбофлебита нижних конечностей начинается с опроса пациента и осмотра «вовлеченной» ноги. В таблице приведены клинические признаки поверхностного тромбофлебита и тромбоза глубоких вен, позволяющие доктору различить между собой эти два состояния, что помогает правильно выбрать дальнейшее обследование.
Для того чтобы определить, какие вены нижних конечностей затронуты воспалительным процессом (поверхностные или глубокие), врач может назначить и другие методы диагностики тромбофлебита.
Дуплексное ультразвуковое исследование
 Допплерография позволяет оценить циркуляцию крови в венах ног. Принцип методики базируются на эффекте Допплера. Специальное устройство (преобразователь) направляет звуковые волны высокой частоты (ультразвук) по направлению поверхностных и глубоких вен. Звуковые волны отражаются обратно на частотах, которые соответствуют скорости кровотока, после чего выводятся в виде графических записей на экран. Дуплексное сканирование сочетает ультразвуковую допплерографию в реальном времени с ультразвуковой визуализацией вен. Изображение отображается на мониторе, а также его можно сохранить для последующего анализа.
Допплерография позволяет оценить циркуляцию крови в венах ног. Принцип методики базируются на эффекте Допплера. Специальное устройство (преобразователь) направляет звуковые волны высокой частоты (ультразвук) по направлению поверхностных и глубоких вен. Звуковые волны отражаются обратно на частотах, которые соответствуют скорости кровотока, после чего выводятся в виде графических записей на экран. Дуплексное сканирование сочетает ультразвуковую допплерографию в реальном времени с ультразвуковой визуализацией вен. Изображение отображается на мониторе, а также его можно сохранить для последующего анализа.
Перед процедурой важно сообщить врачу обо всех препаратах, которые пациент принимал накануне. Особенно это касается лекарственных средств, действующих на кровяное давление и разжижающих кровь.
Венография
Долгое время этот метод исследования был «золотым стандартом» в диагностике тромбоза глубоких вен нижних конечностей. Тем не менее, текущее использование венографии значительно сократилось. Риск появления боли во время выполнения процедуры, повышенная чувствительность или токсическая реакция на контрастное вещество — причины, по которым флебография на сегодняшний день практически вытеснена неинвазивными методами диагностики тромбофлебита.
КТ венография
 Основная польза применения компьютерно-томографической флебографии — диагностика илеофеморального тромбоза (участка, где бедренная вена переходит в подвздошную), так как использование сонографии в этом месте ограничено. Подвздошные вены плохо визуализируются с помощью ультразвукового исследования.
Основная польза применения компьютерно-томографической флебографии — диагностика илеофеморального тромбоза (участка, где бедренная вена переходит в подвздошную), так как использование сонографии в этом месте ограничено. Подвздошные вены плохо визуализируются с помощью ультразвукового исследования.
Перед обычной контрастной и компьютерно-томографической венографией пациента проконсультируют по следующим вопросам:
- какие ему необходимо принимать лекарства;
- что есть и пить за несколько часов до процедуры.
При любом рентгенологическое исследование, женщина прежде всего должна сообщить врачу или лаборанту беременна она или нет. Это позволит избежать пагубного воздействия радиации на плод. В случае, если она ожидает ребенка, возможно назначение другого теста. А если рентген необходим, врач примет меры предосторожности, позволяющие минимизировать обучение эмбриона.
Магнитно-резонансная флебография (МРФ)
Данное исследования применяется при подозрении на тромбоз подвздошной или дистального участка нижней полой вены, когда КТ флебография противопоказана. Методика считается наиболее чувствительной при оценке сосудов голени в сравнении с другими неинвазивными исследованиями. Тем не менее, стоимость, отсутствие во многих медучреждениях, а также «технические проблемы» ограничивают ее применение.
D-димер анализ при тромбофлебите
Почти у всех пациентов с острым тромбозом в крови выявляется повышенный уровень продуктов распада фибрина, так называемый D-димер, признаки присутствия сгустков. Тем не менее он может быть повышен и при других патологических состояниях.
Тесты на тромбофилию
Иногда врачи назначают при тромбофлебите анализ крови на гиперкоагуляцию, чтобы выявить так называемую тромбофилию — унаследованное или приобретенное состояние организма, при котором наблюдается предрасположенность к образованию тромбов. Например, тестируются такие подтипы тромбофилии:
- С-протеиновая недостаточность,
- дефицит S-белка,
- антитромбина III,
- антифосфолипидные антитела,
- присутствие гена 2010-мутации протромбина.
Подготовка к лабораторным анализам при тромбофлебите имеет свои нюансы:
- сдавать кровь необходимо натощак (последний прием пищи за 9 часов до анализа), в этом промежутке пить только воду;
- если пациент принимает лекарства (особенно это касается разжижающих кровь препаратов), необходимо сообщить об этом врачу или лаборанту;
- за сутки до забора крови следует уменьшить потребление жиров, не пить спиртные напитки, ограничить физическую активность.
Лечение во многом зависит от степени тяжести воспалительных изменений в венах и их локализации, о чем расскажет анализ при тромбофлебите и компьютерная диагностика. Если возник поверхностный вариант, как правило, его продолжительность не превышает 1 — 2 недель. Терапия направлена на уменьшение отека и боли, для этого можно приобрести безрецептурный аспирин или ибупрофен, а местно прикладывать тепло в течение 15 — 30 минут 2 — 3 раза в день. Довольно часто хороший эффект оказывает ношение компрессионного трикотажа, что уменьшает отек, а также приподнимание ноги (предотвращает приток «лишней» жидкости).
В более тяжелых случаях требуется госпитализация. В больнице назначают внутривенно лекарственные средства, которые предотвращают дальнейшее увеличение тромбов, например, такие как “Гепарин”, препараты из группы низкомолекулярного (фракционированного) гепарина или “Фондапаринукс” (Arixtra). После чего больной на протяжении нескольких месяцев, а иногда и дольше, получает варфарин (Coumadin) с целью предотвращения повторного образования сгустка крови. Чтобы контролировать эффект лечения и предупредить нежелательные реакции, пациенту рекомендуется регулярно сдавать анализы крови.
Появились новые препараты, разжижающие кровь, которые не нуждаются в таком частом мониторинге, как варфарин, но их на сегодняшний день не рекомендуют в качестве терапии первой линии тромбофлебита. К тому же они достаточно дорогие и могут вызвать серьезные кровотечения. К ним относятся: апиксабан (Eliquis), дабигатрана (Pradaxa), ривароксабана (Xarelto).
Иногда при тяжелом тромбофлебите назначаются антибиотики. А также в некоторых случаях прибегают к хирургическому вмешательству. Удаляют воспаленную вену с тромбом или обходят поврежденный участок сосуда, накладывая шунт. Чтобы предупредить перемещение сгустков крови из нижних конечностей в легкие, пациенту могут предложить установить так называемый фильтр нижней полой вены.
Две наиболее часто встречаемые патологии периферических вен, поверхностный тромбофлебит и ТГВ, имеют сходные клинические проявления. Порой не всегда врачу удается на основании внешнего осмотра установить точный диагноз. На помощь приходят лабораторные тесты и методы медицинской визуализации. В настоящее время неинвазивные исследования (допплеровская ультрасонография и анализ на D-димер) по существу вытеснили венографию из списка необходимых диагностических процедур. Тем не менее, некоторые клинические ситуации требуют применения как компьютерно-томографической, магнитно-резонансной, так и обычной контрастной венографий.
Источники: http://doctor-cardiologist.ru/diagnostika-i-lechenie-tromboflebita-nizhnix-konechnostej, http://ultraclinic.com.ua/diagnostika/uzi/tromboz/, http://cardiobook.ru/diagnostika-tromboflebita/



