Тромбофлебит и заражение крови
Тромбофлебит и тромбоз сигмовидного синуса, сепсис и септикопиемия
Содержание
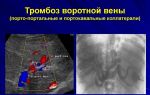
Тромбофлебит и тромбоз сигмовидного синуса
Тромбофлебит и тромбоз сигмовидного синуса — эти осложнение является одними из наиболее частых при воспалительных заболеваниях уха, фурункулах на лице. Вследствие непосредственного контакта с задневнутренней стенкой сосцевидного отростка в воспалительный ушной процесс иногда вовлекается сигмовидный синус, тем более что в него вливаются мелкие вены кости сосцевидного отростка.
Другие венозные синусы (каменистый, пещеристый) поражаются первично очень редко. Тромбофлебит и тромбоз сигмовидного синуса встречается примерно одинаково часто при остром и хроническом гнойном среднем отите (преимущественно осложненном холестеатомой).
Причины развития тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Возбудители тромбофлебита и тромбоза сигмовидного синуса — это стрептококк, стафилококк, пневмококк и другие бактерии. Преобладает смешанная бактериальная флора.
Тромбофлебит сигмовидного синуса возникает чаще всего контактным путем (вследствие воспалительного процесса в прилежащей кости или перисинуозного абсцесса), значительно реже с током крови или лимфы (гематогенным и лимфогенным путем при фурункулах на лице).
Наружная стенка сигмовидного синуса утолщается и изменяет окраску. Из голубой стенка сигмовидного синуса становится белой или желто-серой. В дальнейшем образуются грануляции или некроз. Если своевременно не производится операция, то воспалительный процесс распространяется на внутренний эндотелиальный слой стенки сигмовидного синуса.
Повреждение эндотелия и изменение биохимического состава крови, вызванные проникшими микробами или их токсинами в сочетании с замедлением тока крови, ведут к образованию вначале пристеночного, а затем обтурирующего (закупоривающего) тромба (тромбоз сигмовидного синуса).

Тромбоз сигмовидного синуса чаще бывает ограниченным, но он может иногда распространиться ретроградно на поперечный синус вплоть до слияния венозных синусов или даже на синусы противоположной стороны, а книзу — на луковицу яремной вены и яремную вену вплоть до безымянной вены. Возможно распространение процесса тромбофлебита и тромбоза на верхнюю и нижнюю каменистый и пещеристый синусы.
Образование тромба является защитной реакцией на проникновение инфекции, но вместе с тем и опасным осложнением тромбофлебита. При маловирулентной инфекции и хороших иммунобиологических реакциях организма тромб может остаться стерильным (известны случаи неожиданного нахождения старого тромба в сигмовидном синусе на МРТ головного мозга (ангиография) и у лиц, умерших от заболеваний, не связанных с ухом). Однако в преобладающем большинстве случаев тромб инфицируется, нередко нагнаивается и сам становится источником инфекции. С током крови инфицированные эмболы или бактерии попадают в малый или большой круг кровообращения.
При хроническом отите преобладают метастазы тромбов в легких. Возможно ретроградное распространение тромба на впадающие в поперечный синус вены мозговых оболочек с образованием абсцесса в мозжечке или затылочной доле мозга. Абсцесс мозжечка или головного мозга может возникнуть также при нагноившемся тромбе путем разрушения внутренней стенки пазухи и распространения процесса на субарахноидальное пространство и мозговую ткань.
Сепсис («заражение крови») может развиться в результате поступления микроба через стенку синуса и без образования тромба (чаще при остром отите). Наконец, очень редко встречается и такая форма сепсиса, которая вызывается поступлением инфекции в общий ток кровообращения из множественных тромбированных мелких костных вен сосцевидного отростка (остеофлебитическая пиемия).
Симптомы сепсиса
Сепсис в следствие отита — это общее инфекционное заболевание. Чаще сепсис (заражение крови) характеризуется следующей триадой синдромов:
- скачущий характер температуры (повышение до 40-41° С с быстрым снижением до нормы, сопровождающимся проливным потом, однократное, а иногда несколько раз в сутки)
- ознобы в фазе повышения температуры, чаще потрясающие
- метастатические абсцессы в легких, суставах, мышцах, подкожной клетчатке и т.д.
Реже сепсис протекает с высокой температурой типа continua без ознобов, без образования абсцессов, но с септическим поражением эндокарда, почек, печени, кишечного тракта и других органов, с тяжелой интоксикацией центральной нервной системы.
Течение сепсиса более тяжелое и быстро ведет к смерти. Однако чаще всего встречается смешанная форма сепсиса — так называемая септикопиемия.
Первый, наиболее частый, вид сепсиса (заражения крови) у детей обычно протекает без ознобов, с высокой температурой постоянного характера. У взрослых для представления об истинном характере температурной кривой необходимо измерять температуру каждые 3 ч. Пульс частый, малый, обычно соответствует температуре. Остающийся частым пульс после снижения температуры прогностически неблагоприятен. Лицо больного бледное, нередко имеет желтушный или землистый оттенок.
Иногда больные возбуждены, эйфоричны, иногда же вялы, апатичны. Вследствие циркуляторных нарушений, инфицирования мозговой ткани наблюдаются повышение внутричерепного давления, изменения глазного дна, очаговые мозговые симптомы. Возможен сопутствующий менингит или менингизм в результате токсического раздражения мозговых оболочек.
Изменения крови, выявляемые при сепсисе (заражении крови):
- снижается уровень гемоглобина
- появляются незрелые эритроциты и аномалийные формы с анизоцитозом, пойкилоцитозом, полихроматофилией, эритропенией
- характерны высокий лейкоцитоз, резкий сдвиг формулы влево, прогрессирующий при ухудшении
При тяжелых формах сепсиса (заражения крови) наблюдается также токсигенная зернистость нейтрофилов. Скорость оседания эритроцитов (СОЭ) при сепсисе резко повышена. Динамика изменений в крови имеет большое значение для оценки течения процесса и прогноза.
В зависимости от локализации метастазов могут возникать симптомы поражения тех или иных органов. Легочные метастазы чаще возникают при хроническом отите, они протекают по типу септической пневмонии с образованием множественных и мелких абсцессов, последние располагаются большей частью по периферии легкого (в местах конечного разветвления легочных артерий).
Абсцессы могут прорываться в бронх (благоприятный исход) или в полость плевры с образованием гнойного плеврита. Метастазы в суставные сумки могут привести к анкилозу суставов. Наиболее благоприятно протекают метастазы в подкожную клетчатку и мышцы.
Тромбоз сигмовидного синуса выявляется при:
Симптомы тромбоза сигмовидного синуса
Местные симптомы тромбоза сигмовидного синуса большей частью мало или совсем не выражены. Иногда наблюдающаяся отечность и болезненность при пальпации по заднему краю сосцевидного отростка (симптом Гризингера) могут быть следствием как тромбоза, так и перисинуозного абсцесса. Тромбоз луковицы яремной вены очень редко проявляется в виде поражения IX—XII черепных нервов. Иногда же это поражение является следствием не тромбоза, а перифлебита.
Более достоверно тромбоз луковицы яремной вены выявляется во время операции на сигмовидной пазухе (отсутствие кровотечения после удаления тромба из нижнего отрезка пазухи).
Симптомы тромбоза внутренней яремной вены также не характерны, болезненность при пальпации и прощупывание плотного тяжа по ходу вены (особенно в верхнем ее отрезке) могут быть проявлением как тромбоза, так и перифлебита.
Сепсис при отите (заражение крови) иногда имеет затяжное течение. В прошлом исход был большей частью смертельным вследствие прогрессирующей сердечной слабости, гангрены легкого, пиоторакса или гнойного менингита, абсцесса головного мозга или мозжечка. С внедрением хирургического метода лечения, а позднее сульфаниламидов и особенно антибиотиков большую часть больных удается вылечить.
Однако антибиотики значительно изменили симптоматику и течение отогенного сепсиса (заражения крови), что во многих случаях затрудняет диагностику. В связи со скудностью, иногда даже отсутствием симптомов описанная выше классическая картина сепсиса при отите в настоящее время встречается редко. Так, теперь часто наблюдается безтемпературное или субфебрильное течение, отсутствие ознобов, симптомов общей интоксикации, менингеальных симптомов. Значительно меньше выражены лейкоцитоз, сдвиг в лейкоцитарной формуле при анализе крови.
Еще реже, чем раньше, отмечаются местные симптомы перисинуозного абсцесса, синустромбоза, тромбофлебита и перифлебита яремной вены. Наконец, все чаще встречаются больные синустромбозом с сопутствующим отеком мозга, негнойным энцефалитом головного мозга или мозжечка, гидроцефалией. Это те больные, у которые раньше распространение инфицированного тромбоза на вены мозговых оболочек осложнялось гнойным менингитом или абсцессом мозга, ведущим к смерти. Применение антибиотиков ликвидировало угрозу гнойных оболочечных и мозговых осложнений, но не устранило застойных явлений связанных со стерильным тромбозом.
Диагностика сепсиса
В типичных случаях отогенного сепсиса (заражения крови) с характерными изменениями крови диагноз можно довольно быстро поставить, в особенности при наличии острого или обострении хронического гнойного среднего отита. Важно установить начальные симптомы этого осложнения, так как своевременная операция на ухе позволяет предупредить развитие метастазов. Следует тщательно собрать анамнез с учетом начальных симптомов заболевания, наблюдавшихся до назначения антибиотиков.
При отсутствии острого или обострения хронического отита и неясной клинической картине необходимо исключить малярию, брюшной тиф, пневмонию, милиарный туберкулез.
Большое значение имеет нахождение микробов в крови, однако стерильность посева крови не свидетельствует против сепсиса. Посев крови на стерильность следует делать в первые дни повышения температуры.
Лечение тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Прежде всего производят операцию на ухе (простая или общеполостная — соответственно характеру среднего отита). Обязательно обнажается стенка сигмовидного синуса. Если последняя патологически изменена, то рекомендуется широкое обнажение ее кверху и книзу от здорового на вид участка.
Затем производят пункцию синуса. Пункция синуса обязательна и в том случае, если стенка его не изменена, но имеется выраженная картина сепсиса (заражения крови). При обнаружении тромба наружная стенка синуса резецируется с образованием широкого окна. Тромб по возможности весь удаляют до появления кровотечения из верхнего и нижнего отрезков синуса. Кровотечение останавливают вкладыванием тампона между обоими отрезками синуса и костью.
При отсутствии выраженного эффекта от операции на синусе, особенно тогда, когда не удалось полное удаление тромба из нижнего отрезка его, в ближайшие дни производят перевязку внутренней яремной вены, верхний отрезок ее вшивают в кожу и через него вымывают тромб из луковицы яремной вены и прилежащего отрезка синуса. Операцию на яремной вене (резекцию вены) производят и при явных признаках ее тромбоза.
Послеоперационное лечение состоит в введении антибиотиков с сульфаниламидами. В зависимости от эффекта лечения или выявленной чувствительности микроба к антибиотику дополнительно назначают и другие антибиотики.
Применяют также антикоагулянты. Антикоагулянты, рассасывая тромб, способствуют проникновению антибиотиков в участки венозной системы, пораженной септическим тромбофлебитом, и усиливают эффект воздействия антибиотиков.
Антикоагулянты особенно показаны при вовлечении в тромботический процесс мало доступных для хирургического вмешательства венозных синусов черепа (пещеристый синус) и при обширном распространении тромбоза по венозной системе вне черепа (безымянная, подключичная вены).
При подозрении на абсцесс головного мозга от применения антикоагулянтов следует воздержаться. При лечении антикоагулянтами не реже одного раза в 2-3 дня следует определять протромбин, исследовать мочу (учитывая возможность появления гематурии, что является ранним признаком передозировки). Для уменьшения возможности тромбообразования содержание протромбина нужно понизить до 35-40%. Длительное снижение уровня протромбина ниже 50-60% недопустимо, так как ведет к появлению спонтанной кровоточивости.
Для профилактики и лечения поражений, связанных с применением антикоагулянтов, показаны витамины К, Р и аскорбиновая кислота.
Антикоагулянты противопоказаны при нарушении функции печени, язвенной болезни желудка и двенадцатиперстной кишки. Их не следует назначать во время менструации. Питание должно быть легкоусвояемым, богатым витаминами. Показано обильное питье.
Тромбофлебит
Тромбофлебит — это заболевание сосудов, при котором происходит воспаление венозной стенки, на фоне которого в просвете вены образуются тромбы. К тромбофлебиту относятся подобные процессы, происходящие в поверхностных венах.
При воспалении внутренней оболочки вены организм задействует защитные механизмы: кровь на этом участке начинает течь медленно, повышается ее вязкость. Это приводит к образованию тромба. Наличие тромбов препятствует нормальной циркуляции и оттоку крови из вены. Возникают боль и отеки. Кроме того, есть риск, что тромб оторвется и закупорит вену или с током крови попадет в артерию и закупорит ее, в этом случае разовьется угрожающее жизни состояние — эмболия.
Что такое тромбофлебит?
Женщины страдают от тромбофлебита чаще, чем мужчины. Это заболевание в большинстве случаев возникает в возрасте 40 лет и старше, но иногда оно развивается и в более раннем возрасте.
Чаще всего тромбофлебит возникает в венах ног, но бывают случаи, когда тромбофлебит затрагивает вены шеи, верхних конечностей и даже грудной клетки. В большинстве случаев тромбофлебит затрагивает нижнюю треть бедра, верхнюю часть голени, паховую область.
Во многих случаях тромбофлебит развивается на фоне варикозного расширения вен. Вызвать воспаление сосудов могут многие факторы: травмы, хирургические операции, внутривенные инъекции, инфекционные, аллергические, аутоиммунные, эндокринные, онкологические заболевания, прием гормональных и других лекарственных препаратов, заражение крови, чрезмерные физические нагрузки, лишний вес, курение и злоупотребление алкоголем. У людей, страдающих от ожирения, риск возникновения тромбофлебита в 10 раз выше, чем у людей с нормальным весом.
При тромбофлебите на коже над участком с тромбом образуется покраснение, местно повышается температура кожи, при ощупывании это место становится болезненным, появляется отек. Часто тромбофлебит проявляется, когда заболевание уже находится в тяжелой стадии. При легкой степени тромбофлебита возможно отсутствие симптомов, поэтому люди, страдающие от варикозного расширения вен, должны время от времени проводить диагностику тромбофлебита.
Людям, страдающим от тромбофлебита, на протяжении всей жизни необходимо осуществлять мероприятия по предотвращению застоя крови, носить компрессионное белье, отказаться от «сидячей» или «стоячей» работы.
Причины тромбофлебита
Первостепенной причиной тромбофлебита является варикозное расширение вен. В варикозно измененных сосудах, стенки которых растянуты и нарушена работа венозных клапанов, создаются все условия для воспаления венозных стенок, нарушения циркуляции и сгущения крови. Около 90 % людей с варикозным расширением вен при отсутствии должного лечения рано или поздно зарабатывают тромбофлебит.
Высокий риск возникновения тромбофлебита есть и у людей с избыточной массой тела. Избыточный вес повышает нагрузку на вены нижних конечностей, провоцируя воспалительные процессы в сосудах и застой крови в них. По той же причине тромбофлебит может развиться во время беременности и при «стоячей работе». Люди, проводящие большое количество времени в сидячем положении (офисные работники, шоферы, работники интеллектуального труда), имеют повышенный риск тромбофлебита, поскольку при длительном пребывании в сидячем положении нарушается циркуляция крови в венах нижних конечностей. Нарушается циркуляция крови и при длительном пребывании в лежачем положении, например, при долгом соблюдении постельного режима.
На состояние сосудов влияют и различные заболевания. Воспалительным процессам в сосудах способствуют васкулиты, сахарный диабет, системная красная волчанка и другие аутоиммунные, эндокринные заболевания и нарушения обменных процессов в организме. Любые инфекционные заболевания повышают риск возникновения тромбофлебита. Это заболевание может развиться даже вследствие перенесенного гриппа. Воспаление сосудов могут вызвать аллергические реакции. Длительное применение гормональных препаратов и некоторых других лекарственных средств (например, препаратов против кровотечений) также может спровоцировать появление тромбофлебита.
Заболевания крови, заражение крови, повышенная свертываемость крови, расположение рядом с крупными кровеносными сосудами гнойных кожных образований, например, фурункулов, воспаления внутренних органов, онкологические заболевания, проведение химиотерапии являются непосредственной причиной воспаления сосудов, которое может привести к развитию тромбофлебита. Вызвать воспаление сосудов могут частые внутривенные инъекции, постановка внутривенного катетера, травмы сосудов, хирургические операции, аборты. Риск возникновения тромбофлебита повышается при длительной компрессии нижней конечности, например, при длительном ношении гипса или тугом бинтовании.
Тромбофлебит может возникнуть после родов. Во время этого процесса серьезно повышается внутрибрюшное давление, а в нижних конечностях снижается тонус и происходит расширение вен. Это способствует развитию острого тромбофлебита.
Увлечение банями и саунами также вызывает повышенную свертываемость крови и может стать причиной тромбофлебита. Еще одними из факторов, предрасполагающими к возникновению тромбофлебита, являются курение и злоупотребление алкоголем.
Факторы риска
Спровоцировать появление тромбофлебита могут:
- варикозное расширение вен и другие нарушения кровотока;
- избыточный вес;
- беременность;
- повышенная свертываемость крови;
- «стоячая» или «сидячая» работа;
- длительное пребывание в лежачем положении;
- роды;
- травмы вен;
- хирургические операции;
- частые внутривенные инъекции;
- длительное использование венозного катетера;
- заражение крови;
- аборты;
- инфекционные заболевания;
- эндокринные заболевания;
- аутоиммунные заболевания;
- аллергические заболевания;
- онкологические заболевания;
- кожные гнойные образования;
- использование гормональных и некоторых других видов лекарственных препаратов;
- длительный прием оральных контрацептивов;
- постоянное физическое перенапряжение;
- злоупотребление согревающими процедурами (например, слишком частое посещение саун и бань);
- злоупотребление алкоголем;
- курение.
Характеристика тромбофлебита: суть патологии, симптомы и лечение
Из этой статьи вы узнаете: какую патологию называют тромбофлебитом, как она развивается, характерные признаки поверхностного и глубокого тромбофлебита. Причины появления, основные симптомы, возможные осложнения заболевания. Диагностика, лечение и прогноз.
Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Тромбофлебит – это процесс тромбообразования на фоне острого или хронического воспаления венозной стенки.
Что происходит при патологии? По разным причинам (варикозное расширение, инфекционные и аутоиммунные аллергические реакции, травмы) нарушается целостность стенки вены, в месте повреждения формируется образование, состоящее из тромбоцитов, специфических белков плазмы (фибрина) и эритроцитов – тромб. Повышенная свертываемость и медленный кровоток способствуют быстрому увеличению тромба, со временем он полностью или частично перекрывает кровоток, нарушая кровоснабжение органов и тканей.
Заболевание начинается с поражения поверхностных (подкожных) вен, процесс захватывает восходящую сеть венозных сосудов и глубокие вены бедер и малого таза. Реже его диагностируют в других местах (шейный, грудной тромбофлебит).

Патология опасна осложнениями:
- развитием венозной недостаточности (тромбы увеличиваются в размерах и перекрывают просвет вены в месте образования, провоцируя нарушения кровоснабжения органов и тканей);
- гнойным расплавлением тромба (из-за бактериальной инфекции тканей вокруг вены, в результате развиваются острые воспалительные осложнения – гнойный абсцесс, флегмона тканей, сепсис);
- развитием смертельной в 90% случаев тромбоэмболии (тромб внезапно отрывается и закупоривает жизненно важные сосуды, например, легочную артерию).
Тромбофлебит излечивается полностью, если удалось диагностировать его на ранних стадиях, установить и устранить причину появления. Чаще к врачам обращаются с выраженными симптомами заболевания, которое становится осложнением варикозного расширения вен. Оно быстро прогрессирует до хронической формы, у такого тромбофлебита цель лечения – предотвратить поражение глубоких вен и развитие тромбоэмболии.
Наблюдает и лечит больного при тромбофлебите врач-флеболог или ангиохирург.
Механизм развития тромбофлебита
Для формирования тромбофлебита необходимо сочетание факторов:
- Нарушение целостности стенки сосуда (воспаление и нарушения проницаемости в результате травмы, инфекционных и аллергических болезней).
- Повышенная свертываемость крови (заболевания крови, нарушение обмена веществ).
- Замедление движения крови по сосудистому руслу (варикозное расширение вен, вынужденный постельный режим после операции).
При повреждении целостности стенки развивается защитная реакция – к месту травмы стягиваются тромбоциты, из плазмы поступает особый белок – фибрин, из них формируется «заплата» для травмированного сосуда.
Из-за сниженной скорости кровотока и повышенной свертываемости крови на сгусток «налипают» красные кровяные тельца – эритроциты, благодаря этому тромб быстро увеличивается в размерах и способен полностью или частично перекрыть просвет сосуда. Препятствие на пути кровотока вызывает застойные явления, нарушает кровоснабжение тканей и усиливает воспаление сосудистых стенок.
Таким образом, на вопрос «Тромбофлебит – что же это такое?» можно ответить так: патология представляет собой своего рода замкнутый круг (воспаление – образование тромба – застой – воспаление).
Тромбы отличаются друг от друга по форме:
- пристеночный почти плоский, распластанный, мало препятствует кровотоку, но со временем может увеличиваться в размерах;
- окклюзивный – полностью закрывает сосудистое русло, создавая препятствие для кровотока;
- флотирующий – особенной формы (часто на тонкой ножке), с длинной незакрепленной верхушкой, или «хвостом», которая свободно плавает, «флотирует» в русле. Именно такие тромбы чаще всего становятся причиной тромбоэмболии.
Причинами отрыва тромбов могут быть скачки артериального давления, травмы, физическое напряжение, любое действие или состояние, способное вызвать сужение сосуда и усиление кровотока.
Иногда тромбы могут рассасываться, без последствий освобождая сосудистое русло. Но в большинстве случаев (70%) после того, как удается устранить воспаление вены, в них прорастает соединительная ткань или откладывается кальций. После этого кровоток в вене можно восстановить только хирургическим методом.
Две разновидности патологии
- Самая распространенная форма тромбофлебита (90%) – острое воспаление поверхностных (подкожных вен) с выраженными симптомами и болевыми ощущениями.
- В 10% случаев симптомы тромбофлебита постепенно усиливаются, патология прогрессирует и распространяется на глубокие вены бедра и малого таза, вызывая поражение глубоких вен. Эта форма опасна развитием смертельных осложнений – тромбозов (перекрытие сосуда тромбом) и тромбоэмболией жизненно важных сосудов.
В 60% острая форма со временем превращается в хроническую, которая протекает легче, но характеризуется частыми рецидивами (повторными обострениями). У нее симптомы смазаны, иногда настолько, что невозможно заподозрить тромбофлебит.
 Тромбофлебит глубоких вен
Тромбофлебит глубоких вен
Основные причины появления тромбофлебита симптомов – повреждение сосудистых стенок, нарушение свертываемости крови и застой или замедление кровотока из-за:
- варикозного расширения вен (в 90% случаев тромбофлебит становится осложнением варикоза);
- перенесенного тромбоза вен (посттромбофлебитической болезни);
- хронических заболеваний сердечно-сосудистой системы (артериальной гипертензии, сердечно-сосудистой недостаточности);
- острого воспалительного процесса тканей вокруг сосудов (остеомиелита, фурункулов, абсцессов);
- острых и хронических инфекционных заболеваний (хронического тонзиллита, туберкулеза, пневмонии);
- заболеваний крови с нарушениями свертываемости (повышенной вязкости, увеличенного количества тромбоцитов);
- нарушений обмена веществ (онкологических опухолей);
- травм, порезов, проколов (случайных или в результате медицинских инъекций, хирургических операций);
- инфицирования ран (попадания в травмированную вену инфекции);
- родовой деятельности.
 Варикозное расширение вен
Варикозное расширение вен
Факторы риска, увеличивающие вероятность развития патологии:
- прием гормональных контрацептивов и лекарственных препаратов, влияющих на увеличение вязкости крови;
- курение;
- вынужденная (постельный режим из-за болезни или операции, сидячая работа) или добровольная гиподинамия;
- алкогольная интоксикация;
- ожирение.
У пожилых людей риск развития тромбофлебита увеличивается в несколько раз.
Источники: http://www.minclinic.ru/cns_angio/tromboz_sepsis.html, http://admin.informed.ru/bolezni/tromboflebit, http://okardio.com/bolezni-sosudov/tromboflebit-605.html