Тромбофлебит легочной артерии диагностика
Обзор тромбоэмболии легочной артерии: что это, симптомы и лечение
Из этой статьи вы узнаете: что такое тромбоэмболия легочной артерии (сокращенно ТЭЛА), какие причины приводят к ее развитию. Как проявляется и чем опасно это заболевание, как его лечить.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности «Лечебное дело».
При тромбоэмболии легочной артерии происходит перекрытие тромбом артерии, несущей венозную кровь из сердца в легкие для обогащения кислородом.

Эмболия бывает разной (например, газовой – когда сосуд закупоривается пузырьком воздуха, бактериальной – закрытие просвета сосуда сгустком микроорганизмов). Обычно просвет легочной артерии блокируется тромбом, сформировавшимся в венах ног, рук, таза или в сердце. С током крови этот сгусток (эмбол) переносится в малый круг кровообращения и блокирует легочную артерию или одну из ее веток. Это нарушает кровоток в части легкого, из-за чего страдает обмен кислорода на углекислый газ.
Если тромбоэмболия легочной артерии тяжелая, то организм человека получает мало кислорода, что и вызывает клинические симптомы болезни. При критической нехватке кислорода появляется непосредственная опасность для жизни человека.
Проблемой ТЭЛА занимаются врачи различных специальностей, включая кардиологов, кардиохирургов, анестезиологов.
Причины ТЭЛА
Патология развивается вследствие тромбоза глубоких вен (ТГВ) в ногах. Тромб в этих венах может оторваться, перенестись в легочную артерию и блокировать ее. Причины образования тромбоза в сосудах описывает триада Вирхова, к которой принадлежат:
- Нарушение кровотока.
- Повреждение сосудистой стенки.
- Усиление свертываемости крови.

1. Нарушение кровотока
Основной причиной нарушений кровотока в венах ног является малоподвижность человека, которая приводит к застою крови в этих сосудах. Обычно это не является проблемой: как только человек начинает двигаться, кровоток усиливается, и тромбы не образуются. Однако длительная иммобилизация приводит к значительному ухудшению циркуляции крови и развитию тромбоза глубоких вен. Такие ситуации встречаются:
- после перенесенного инсульта;
- после операции или травмы;
- при других тяжелых заболеваниях, которые становятся причиной лежачего положения человека;
- при длительных перелетах в самолете, путешествиях в автомобиле или поезде.
2. Повреждение сосудистой стенки
При повреждении стенки сосуда его просвет может быть сужен или перекрыт, что приводит к формированию тромба. Кровеносные сосуды могут быть повреждены при травмах – при переломе костей, во время операций. Повреждать сосудистую стенку могут воспаление (васкулит) и определенные медикаменты (например, средства, применяемые для химиотерапии при раке).
3. Усиление свертываемости крови
Тромбоэмболия легочной артерии очень часто развивается у людей, имеющих заболевания, при которых кровь сворачивается легче, чем в норме. К таким болезням принадлежат:
- Злокачественные новообразования, применение химиотерапевтических препаратов, проведение лучевой терапии.
- Сердечная недостаточность.
- Тромбофилия – наследственное заболевание, при котором кровь человека имеет усиленную склонность к образованию тромбов.
- Антифосфолипидный синдром – заболевание иммунной системы, которое вызывает увеличение густоты крови, из-за чего легче образуются тромбы.
Другие факторы, увеличивающие риск ТЭЛА
Существуют другие факторы, повышающие риск развития ТЭЛА. К ним принадлежат:
- Возраст старше 60 лет.
- Ранее перенесенный тромбоз глубоких вен.
- Наличие родственника, который в прошлом имел тромбоз глубоких вен.
- Избыточный вес или ожирение.
- Беременность: риск ТЭЛА увеличен до 6 недель после родов.
- Курение.
- Прием противозачаточных таблеток или проведение гормональной терапии.
Характерные симптомы
У тромбоэмболии легочной артерии симптомы следующие:
- Боль в груди, имеющая обычно острый характер и ухудшающаяся при глубоком дыхании.
- Кашель с кровянистой мокротой (кровохарканье).
- Одышка – человек может иметь затрудненное дыхание даже в состоянии покоя, а при физической нагрузке одышка ухудшается.
- Увеличение температуры тела.

В зависимости от величины перекрытой артерии и количества легочной ткани, в которой нарушен кровоток, жизненные показатели (артериальное давление, частота сердечных сокращений, насыщение крови кислородом и частота дыхания) могут быть нормальными или патологическими.
Классические признаки ТЭЛА включают:
- тахикардию – повышенная частота сердечных сокращений;
- тахипноэ – увеличенная частота дыхания;
- снижение насыщения крови кислородом, которое приводит к цианозу (изменению цвета кожи и слизистых оболочек на синий);
- гипотензия – падение артериального давления.
Дальнейшее развитие болезни:
- Организм пытается компенсировать нехватку кислорода путем повышения частоты сердечных сокращений и дыхания.
- Это может стать причиной слабости и головокружения, так как органам, особенно головному мозгу, недостаточно кислорода для нормального функционирования.
- Тромб больших размеров может полностью перекрыть кровоток в легочной артерии, что приводит к немедленной смерти человека.
Так как большинство случаев легочной эмболии вызвано тромбозом сосудов в ногах, врачи обязательно обращают особое внимание на симптомы этого заболевания, к которым принадлежат:
- Боль, отек и повышенная чувствительность в одной из нижних конечностей.
- Горячая кожа и покраснение над местом тромбоза.
Диагностика
Диагноз тромбоэмболии устанавливают на основании жалоб пациента, врачебного осмотра и с помощью дополнительных методов обследования. Иногда легочную эмболию очень трудно диагностировать, так как ее клиническая картина может быть очень разнообразной и подобной другим заболеваниям.
Для уточнения диагноза проводят:
- Электрокардиографию.
- Анализ крови на Д-димер – вещество, уровень которого увеличивается при наличии тромбоза в организме. При нормальном уровне Д-димера тромбоэмболия легочной артерии отсутствует.
- Определение уровня кислорода и углекислого газа в крови.
- Рентгенографию органов грудной полости.
- Вентиляционно-перфузионное сканирование – используется для изучения газообмена и кровотока в легких.
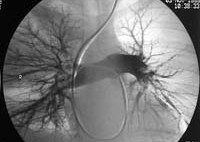
- Ангиографию легочной артерии – рентгенологическое обследование сосудов легких с помощью контрастирования. С помощью этого обследования можно выявить эмболы в легочной артерии.
- Ангиографию легочной артерии с помощью компьютерной или магнитно-резонансной томографии.
- Ультразвуковое обследование вен нижних конечностей.
- Эхокардиоскопию – ультразвуковое исследование сердца.
Методы лечения
Выбор тактики лечения легочной эмболии осуществляет врач на основании наличия или отсутствия непосредственной опасности для жизни пациента.
При ТЭЛА лечение главным образом осуществляется с помощью антикоагулянтов – лекарственных средств, которые ослабляют сворачиваемость крови. Они предотвращают увеличение размеров тромба, благодаря чему организм медленно их рассасывает. Антикоагулянты также уменьшают риск дальнейшего образования тромбов.
В тяжелых случаях необходимо лечение, направленное на устранение тромба. Это можно сделать с помощью тромболитиков (препараты, расщепляющие тромбы) или хирургического вмешательства.
Антикоагулянты
Антикоагулянты часто называют кроверазжижающими препаратами, но они на самом деле не обладают способностью разжижать кровь. Они оказывают влияние на факторы свертываемости крови, благодаря чему предотвращают легкое образование тромбов.
Главными антикоагулянтами, которые применяются при легочной эмболии, являются гепарин и варфарин.

Гепарин вводится в организм с помощью внутривенных или подкожных инъекций. Этот препарат применяется в основном на начальных этапах лечения ТЭЛА, так как его действие развивается очень быстро. Гепарин может вызвать следующие побочные эффекты:
- повышение температуры тела;
- головные боли;
- кровотечения.
Большинству пациентов с легочной тромбоэмболией необходимо лечение гепарином в течение как минимум 5 дней. Затем им назначают пероральный прием таблеток варфарина. Действие этого препарата развивается медленнее, его назначают для длительного приема после прекращения введения гепарина. Этот препарат рекомендуют принимать не менее 3 месяцев, хотя некоторым пациентам нужно более длительное лечение.
Так как варфарин действует на сворачиваемость крови, пациентам нужно тщательно контролировать его действие с помощью регулярного определения коагулограммы (анализ крови на сворачиваемость). Эти анализы проводят амбулаторно.
В начале курса лечения варфарином может понадобиться 2–3 раза в неделю сдавать анализы, это помогает определить подходящую дозу препарата. После этого частота определения коагулограммы – примерно 1 раз в месяц.
На действие варфарина влияют различные факторы, включая питание, прием других лекарственных средств, функционирование печени.
Тромбоэмболия легочной артерии — симптомы и лечение

Кардиолог, стаж 29 лет
Дата публикации 14 мая 2018 г.
Содержание
Что такое тромбоэмболия легочной артерии? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 29 лет.
Определение болезни. Причины заболевания
Тромбоэмболия лёгочной артерии (ТЭЛА) — закупорка артерий малого круга кровообращения кровяными сгустками, образовавшимися в венах большого круга кровообращения и правых отделах сердца, принесёнными с током крови. В результате чего прекращается кровоснабжение лёгочной ткани, развивается некроз (отмирание тканей), возникает инфаркт-пневмония, дыхательная недостаточность. Увеличивается нагрузка на правые отделы сердца, развивается правожелудочковая недостаточность кровообращения: цианоз (посинение кожи), отёки на нижних конечностях, асцит (скопление жидкости в брюшной полости). Заболевание может развиваться остро или постепенно, в течение нескольких часов или дней. В тяжёлых случаях развитие ТЭЛА происходит стремительно и может привести к резкому ухудшению состояния и гибели больного.
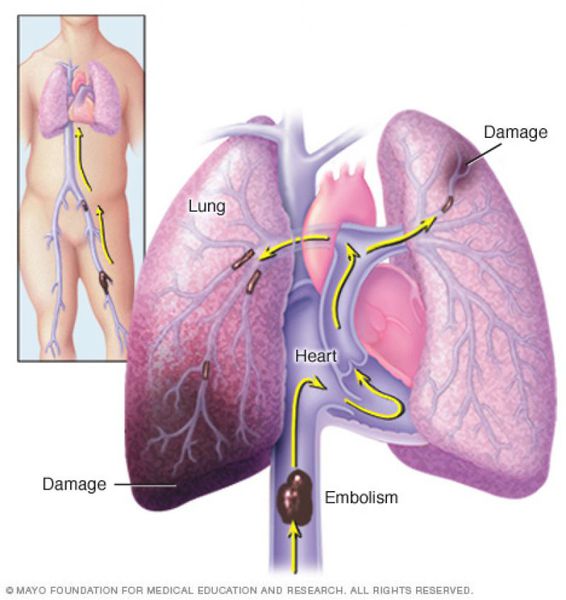
Каждый год от ТЭЛА умирает 0,1% населения земного шара. По частоте смертельных исходов заболевание уступает только ИБС (ишемической болезни сердца) и инсульту. Больных ТЭЛА умирает больше, чем больных СПИДом, раком молочной, предстательной желез и пострадавших в дорожно-траспортных проишествиях вместе взятых. Большинству больным (90%), умершим от ТЭЛА, вовремя не был установлен правильный диагноз, и не было проведено необходимое лечение. ТЭЛА часто возникает там, где её не ожидают — у больных некардиологическими заболеваниями (травмы, роды), осложняя их течение. Смертность при ТЭЛА достигает 30%. При своевременном оптимальном лечении смертность может быть снижена до 2-8%. [2]
Проявление заболевания зависит от величины тромбов, внезапности или постепенного появления симптомов, длительности заболевания. Течение может быть очень разным — от бессимптомного до быстропрогрессирующего, вплоть до внезапной смерти.
ТЭЛА — болезнь-призрак, которая носит маски других заболеваний сердца или лёгких. Клиника может быть инфарктоподобная, напоминать бронхиальную астму, острую пневмонию. Иногда первым проявлением болезни является правожелудочковая недостаточность кровообращения. Главное отличие — внезапное начало при отсутствии других видимых причин нарастания одышки.
ТЭЛА развивается, как правило, в результате тромбоза глубоких вен, который предшествует обычно за 3-5 дней до начала заболевания, особенно при отсутствии антикоагулянтной терапии.
Факторы риска тромбоэмболии лёгочной артерии

При диагностике учитывают наличие факторов риска тромбоэмболии. Наиболее значимые из них: перелом шейки бедра или конечности, протезирование бедренного или коленного сустава, большая операция, травма или поражение мозга.
К опасным (но не столь сильно) факторам относят: артроскопию коленного сустава, центральный венозный катетер, химиотерапию, хроническую сердечную недостаточность, гормонзаместительную терапию, злокачественные опухоли, пероральные контрацептивы, инсульт, беременность, роды, послеродовой период, тромбофилию. При злокачественных новообразованиях частота венозной тромбоэмболии составляет 15% и является второй по значимости причиной смерти этой группы больных. Химиотерапевтическое лечение увеличивает риск венозной тромбоэмболии на 47%. Ничем не спровоцированная венозная тромбоэмболия может быть ранним проявлением злокачественного новообразования, которое диагностируется в течение года у 10% пациентов эпизода ТЭЛА. [2]
К наиболее безопасным, но всё же имеющим риск, факторам относят все состояния, сопряжённые с длительной иммобилизацией (неподвижностью) — длительный (более трёх суток) постельный режим, авиаперелёты, пожилой возраст, варикозное расширение вен, лапароскопические вмешательства. [3]
Некоторые факторы риска — общие с тромбозами артериального русла. Это те же факторы риска осложнений атеросклероза и гипертонической болезни: курение, ожирение, малоподвижный образ жизни, а также сахарный диабет, гиперхолестеринемия, психологический стресс, низкий уровень употребления овощей, фруктов, рыбы, низкий уровень физической активности.
Чем больше возраст больного, тем более вероятно развитие заболевания.
Наконец, сегодня доказано существование генетической предрасположенности к ТЭЛА. Гетерозиготная форма полиморфизма V фактора увеличивает риск исходных венозных тромбоэмболий в три раза, а гомозиготная форма — в 15-20 раз.
К наиболее значимым факторам риска, способствующим развитию агрессивной тромбофилии, относятся антифосфолипидный синдром с повышением антикардиолипиновых антител и дефицит естественных антикоагулянтов: протеина С, протеина S и антитромбина III.
Симптомы тромбоэмболии легочной артерии
Симптомы заболевания разнообразны. Не существует ни одного симптома, при наличии которого можно было точно сказать, что у больного возникла ТЭЛА.
При тромбоэмболии лёгочной артерии могут встречаться загрудинные инфарктоподобные боли, одышка, кашель, кровохарканье, артериальная гипотония, цианоз, синкопальные состояния (обмороки), что также может встречаться и при других различных заболеваниях.
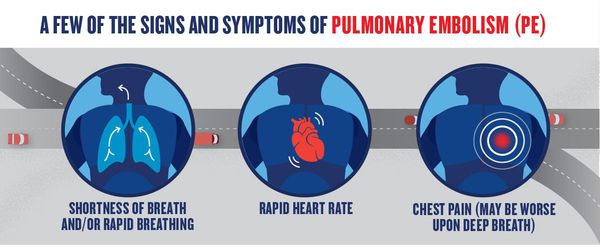
Часто диагноз ставится после исключения острого инфаркта миокарда. Характерной особенностью одышки при ТЭЛА является возникновение её без связи с внешними причинами. Например, больной отмечает, что не может подняться на второй этаж, хотя накануне делал это без усилий. При поражении мелких ветвей лёгочной артерии симптоматика в самом начале может быть стёртой, неспецифичной. Лишь на 3-5 день появляются признаки инфаркта лёгкого: боли в грудной клетке; кашель; кровохарканье; появление плеврального выпота (скопление жидкости во внутренней полости тела). Лихорадочный синдром наблюдается в период от 2 до 12 дней.
Полный комплекс симптомов встречается лишь у каждого седьмого больного, однако 1-2 признака встречаются у всех пациентов. При поражении мелких ветвей лёгочной артерии диагноз, как правило, выставляется лишь на этапе образования инфаркта лёгкого, то есть через 3-5 суток. Иногда больные с хронической ТЭЛА длительное время наблюдаются у пульмонолога, в то время как своевременная диагностика и лечение позволяют уменьшить одышку, улучшить качество жизни и прогноз.
Поэтому с целью минимизации затрат на диагностику разработаны шкалы для определения вероятности заболевания. Эти шкалы считаются практически равноценными, но Женевская модель оказалась более приемлемой для амбулаторных пациентов, а шкала P.S.Wells — для стационарных. Они очень просты в использовании, включают в себя как основные причины (тромбоз глубоких вен, новообразования в анамнезе), так и клинические симптомы.
Параллельно с диагностикой ТЭЛА врач должен определить источник тромбоза, и это довольно трудная задача, так как образование тромбов в венах нижних конечностей часто протекает бессимптомно.
Патогенез тромбоэмболии легочной артерии
В основе патогенеза лежит механизм венозного тромбоза. Тромбы в венах образуются вследствие снижения скорости венозного кровотока из-за выключения пассивного сокращения венозной стенки при отсутствии мышечных сокращений, варикозном расширении вен, сдавлении их объёмными образованиями. На сегодняшний день врачи не могут поставить диагноз расширение вен малого таза (у 40% больных). Венозный тромбоз может развиваться при:
- нарушении свертывающей системы крови — патологическом или ятрогенном (полученном в результате лечения, а именно при приёме ГПЗТ);
- повреждении сосудистой стенки вследствие травм, оперативных вмешательств, тромбофлебита, поражения её вирусами, свободными радикалами при гипоксии, ядами.
Тромбы могут быть обнаружены с помощью ультразвука. Опасными являются те, которые прикреплены к стенке сосуда и двигаются в просвете. Они могут оторваться и с током крови переместиться в лёгочную артерию. [1]
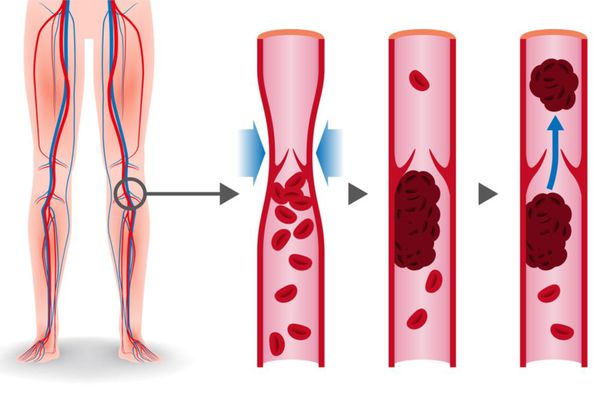
Гемодинамические последствия тромбоза проявляются при поражении свыше 30-50% объёма лёгочного русла. Эмболизация сосудов лёгких приводит к повышению сопротивления в сосудах малого круга кровообращения, повышению нагрузки на правый желудочек, формированию острой правожелудочковой недостаточности. Однако тяжесть поражения сосудистого русла определяется не только и не столько объёмом тромбоза артерий, сколько гиперактивацией нейрогуморальных систем, повышенным выбросом серотонина, тромбоксана, гистамина, что приводит к вазоконстрикции (сужению просвета кровеносных сосудов) и резкому повышению давления в лёгочной артерии. Страдает перенос кислорода, появляется гиперкапния (увеличивается уровень содержания углекислого газа в крови). Правый желудочек дилятируется (расширяется), возникает трикуспидальная недостаточность, нарушение коронарного кровотока. Снижается сердечный выброс, что приводит к уменьшению наполнения левого желудочка с развитием его диастолической дисфункции. Развивающаяся при этом системная гипотензия (снижение артериального давления) может сопровождаться обмороком, коллапсом, кардиогенным шоком, вплоть до клинической смерти.
Возможная временная стабилизация артериального давления создает иллюзию гемодинамической стабильности пациента. Однако через 24-48 часов развивается вторая волна падения артериального давления, причиной которой являются повторные тромбоэмболии, продолжающийся тромбоз вследствие недостаточной антикоагулянтной терапии. Системная гипоксия и недостаточность коронарной перфузии (прохождения крови) обусловливают возникновение порочного круга, приводящего к прогрессированию правожелудочковой недостаточности кровообращения.
Эмболы небольшого размера не ухудшают общего состояния, могут проявляться кровохарканьем, ограниченными инфаркт-пневмониями. [5]
Классификация и стадии развития тромбоэмболии легочной артерии
Существует несколько классификаций ТЭЛА: по остроте процесса, по объёму поражённого русла и по скорости развития, но все они сложны при клиническом применении.
По объёму поражённого сосудистого русла различают следующие виды ТЭЛА:
- Массивная — эмбол локализуется в основном стволе или главных ветвях лёгочной артерии; поражается 50-75% русла. Состояние больного — крайне тяжёлое, наблюдается тахикардия и снижение артериального давления. Происходит развитие кардиогенного шока, острой правожелудочковой недостаточности, характеризуется высокой летальностью.
- Эмболия долевых или сегментарных ветвей лёгочной артерии — 25-50% поражённого русла. Имеются все симптомы заболевания, но артериальное давление не снижено.
- Эмболия мелких ветвей лёгочной артерии — до 25% пораженного русла. В большинстве случаев бывает двусторонней и, чаще всего, малосимптомной, а также повторной или рецидивирующей.
Клиническое течение ТЭЛА бывает острейшим («молниеносным»), острым, подострым (затяжным) и хроническим рецидивирующим. Как правило, скорость течения заболевания связана с объёмом тромбирования ветвей лёгочных артерий.
По степени тяжести выделяют тяжёлую (регистрируется у 16-35%), среднетяжёлую (у 45-57%) и лёгкую форму (у 15-27%) развития заболевания.
Большее значение для определения прогноза больных с ТЭЛА имеет стратификация риска по современным шкалам (PESI, sPESI), включающий 11 клинических показателей. На основании этого индекса пациент относится к одному из пяти классов (I-V), в которых 30-дневная летальность варьирует от 1 до 25%.
Осложнения тромбоэмболии легочной артерии
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При постепенном развитии возникает хроническая тромбоэмболическая лёгочная гипертензия, прогрессирующая правожелудочковая недостаточность кровообращения.
Хроническая тромбоэмболическая лёгочная гипертензия (ХТЭЛГ) — форма заболевания, при которой происходит тромботическая обструкция мелких и средних ветвей лёгочной артерии, вследствие чего повышается давление в лёгочной артерии и увеличивается нагрузка на правые отделы сердца (предсердие и желудочек). ХТЭЛГ — уникальная форма заболевания, потому что может быть потенциально излечима хирургическими и терапевтическими методами. Диагноз устанавливается на основании данных катетеризации лёгочной артерии: повышения давления в лёгочной артерии выше 25 мм рт. ст., повышения лёгочного сосудистого сопротивления выше 2 ЕД Вуда, выявления эмболов в лёгочных артериях на фоне продолжительной антикоагулянтной терапии более 3-5 месяцев.
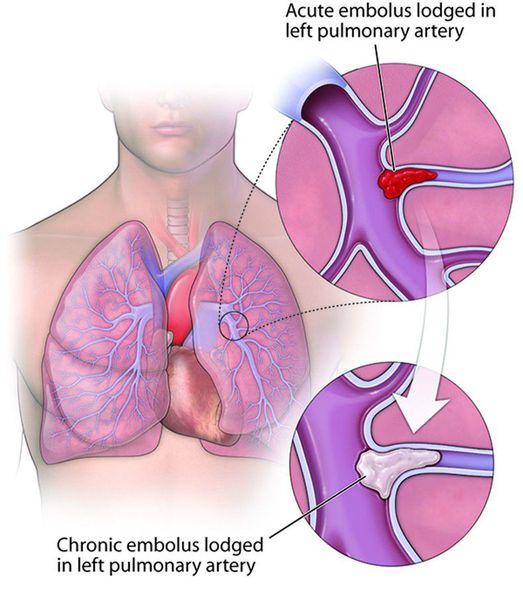
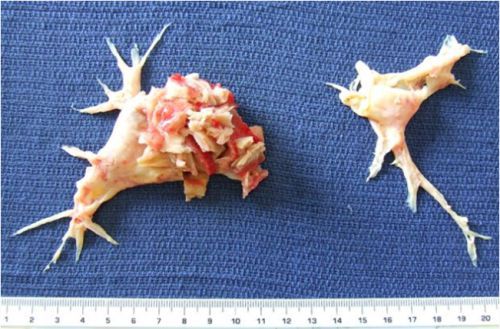
Тяжёлым осложнением ХТЭЛГ является прогрессирующая правожелудочковая недостаточность кровообращения. Характерным является слабость, сердцебиение, снижение переносимости нагрузок, появление отёков на нижних конечностях, накопление жидкости в брюшной полости (асцит), грудной клетке (гидроторакс), сердечной сумке (гидроперикард). При этом одышка в горизонтальном положении отсутствует, застоя крови в лёгких нет. Часто именно с такими симптомами пациент впервые попадает к кардиологу. Данные о других причинах болезни отсутствуют. Длительная декомпенсация кровообращения вызывает дистрофию внутренних органов, белковое голодание, снижение массы тела. Прогноз чаще всего неблагоприятный, возможна временная стабилизация состояния на фоне медикаментозной терапии, но резервы сердца быстро исчерпываются, отёки прогрессируют, продолжительность жизни редко превышает 2 года.
Диагностика тромбоэмболии легочной артерии
Методы диагностики, применяемые к конкретным больным, зависят прежде всего от определения вероятности ТЭЛА, тяжести состояния пациента и возможностей лечебных учреждений.
Диагностический алгоритм представлен в исследовании PIOPED II (the Prospective Investigation of Pulmonary Embolism Diagnosis) 2014 года. [1]
На первом месте по своей диагностической значимости находится электрокардиография, которая должна выполняться всем пациентам. Патологические изменения на ЭКГ — остро возникшая перегрузка правого предсердия и желудочка, сложные нарушения ритма, признаки недостаточности коронарного кровотока — позволяют заподозрить заболевание и выбрать правильную тактику, определяя тяжесть прогноза.
Оценка размеров и функции правого желудочка, степени трикуспидальной недостаточности по ЭХОКГ позволяет получить важную информацию о состоянии кровотока, давлении в лёгочной артерии, исключает другие причины тяжёлого состояния пациента, такие как тампонада перикарда, диссекцию (рассечение) аорты и другие. Однако это не всегда выполнимо в связи с узким ультразвуковым окном, ожирением пациента, невозможностью организовать круглосуточную службу УЗИ, часто с отсутствием чрезпищеводного датчика.
Метод определения D-димера доказал свою высокую значимость при подозрении на ТЭЛА. Однако тест не является абсолютно специфичным, так как повышенные результаты встречаются и при отсутствии тромбоза, например, у беременных, пожилых людей, при фибрилляции предсердий, злокачественных новообразованиях. Поэтому пациентам с высокой вероятностью заболевания это исследование не показано. Однако при низкой вероятности тест достаточно информативен для исключения тромбообразования в сосудистом русле.
Для определения тромбоза глубоких вен высокую чувствительность и специфичность имеет УЗИ вен нижних конечностей, которое для скрининга может проводиться в четырёх точках: паховых и подколенных областях с обеих сторон. Увеличение зоны исследования повышает диагностическую ценность метода.
Компьютерная томография грудной клетки с контрастированием сосудов — высокодоказательный метод диагностики тромбоэмболии лёгочной артерии. Позволяет визуализировать как крупные, так и мелкие ветви лёгочной артерии.
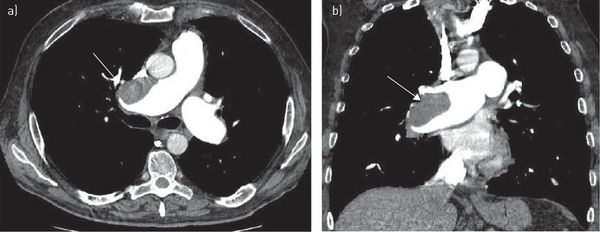
При невозможности выполнения КТ грудной клетки (беременность, непереносимость йодсодержащих контрастных веществ и т.д.) возможно выполнение планарной вентиляционно-перфузионной (V/Q) сцинтиграфии лёгких. Этот метод может быть рекомендован многим категориям больных, однако на сегодняшний день он остаётся малодоступным.
Зондирование правых отделов сердца и ангиопульмонография является наиболее информативным в настоящее время методом. С его помощью можно точно определить как факт эмболии, так и объём поражения. [6]
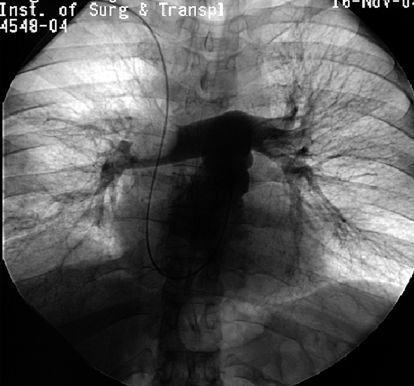
К сожалению, не все клиники оснащены изотопными и ангиографическими лабораториями. Но выполнение скрининговых методик при первичном обращении пациента — ЭКГ, обзорная рентгенография грудной клетки, УЗИ сердца, УЗДГ вен нижних конечностей — позволяет направить больного на МСКТ (многосрезовую спиральную компьютерную томографию) и дальнейшее обследование.
Лечение тромбоэмболии легочной артерии
Основная цель лечения при тромбоэмболии лёгочной артерии — сохранение жизни больного и профилактика формирования хронической лёгочной гипертензии. В первую очередь для этого необходимо остановить процесс тромбооразования в лёгочной артерии, который, как уже говорилось выше, происходит не одномоментно, а в течение нескольких часов или дней.
При массивном тромбозе показано восстановление проходимости закупоренных артерий — тромбэктомия, так как это приводит к нормализации гемодинамики.
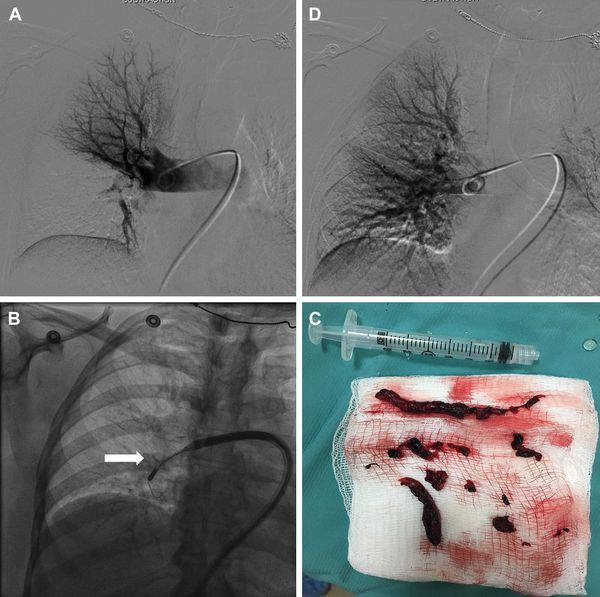
Для определения стратегии лечения используют шкалы определения риска смерти в ранний период PESI, sPESI. Они позволяют выделить группы больных, которым показана амбулаторная помощь либо необходима госпитализация в стационар с выполнением МСКТ, экстренной тромботической терапии, хирургической тромбэктомии или чрезкожного внутрисосудистого вмешательства.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии (ТЭЛА) – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.
Причины развития ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска тромбозов вен и ТЭЛА — это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования — некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация ТЭЛА
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) — сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную — объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) — наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме — отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром — субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Осложнения ТЭЛА
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
Диагностика ТЭЛА
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)
Лечение ТЭЛА
Пациентов с ТЭЛА помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
Прогноз и профилактика ТЭЛА
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА.
Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.
Источники: http://okardio.com/bolezni-sosudov/tehla-324.html, http://probolezny.ru/tromboemboliya-legochnoy-arterii/, http://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/pulmonary-embolism