Тромбофлебит нижних конечностей анализы
Обследования для диагностики тромбофлебита
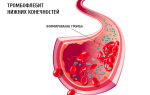
Тромбофлебит нижних конечностей — это заболевание, характеризующееся развитием воспаления в стенках вен ног и формированием в этом месте тромбов. Как правило, тромбофлебитическое поражение вен происходит на фоне варикозного расширения сосудов нижних конечностей. Заболевание может развивать остро или иметь хронический тип течения. Независимо от типа течения, места локализации поражения или внешних проявлений болезни тромбофлебит нижних конечностей может осложняться таким тяжелым состоянием, как тромбоэмболия легочной артерии. Поэтому так важно вовремя выявить эту патологию и своевременно начать ее лечение.
Обычно, хирургу, врачу-флебологу и даже участковому терапевту несложно поставить диагноз «тромбофлебит». Яркая клиническая картина, характерные жалобы и анамнез болезни позволяют достаточно точно установить заболевание, локализацию пораженных венозных стволов и степень закупорки сосудов. Однако, не всегда можно обойтись без дополнительных диагностических методик. Решение вопроса об оперативном лечении, определение месторасположения тромба с точностью до миллиметров, поиск флотирующих тромбов требует специализированных медицинских тестов.
Современная медицинская практика обладает большим разнообразием точных диагностических методик. Лабораторные анализы и исследования крови, различные методы визуализации, аппаратная диагностика тромбофлебита помогают в постановке точного диагноза и определении тактики лечения пациента.

Осмотр и опрос пациента с тромбофлебитом
Если есть подозрение на развитие тромбофлебита нижних конечностей, в первую очередь, необходима консультация врача-флеболога. Его задача провести анализ состояния венозных стволов нижних конечностей, определить какие нужны лабораторные и аппаратные обследования, а затем выбрать адекватный путь лечения.
Поводом для обращения к врачу являются следующие жалобы и изменения в ногах:
- кожные покровы над венами, преимущественно варикозно расширенными, красные, болезненные на ощупь;
- в нижних конечностях появляется ощущение тяжести, распирания;
- боль в мышцах голени при ощупывании;
- венозные стволы болезненные и при прощупывании определяются как плотные шнуры;
- к вечеру появляются отеки ног, становится трудно застегивать молнию сапог, ботинки надеваются с трудом.
В первую очередь, врач проведет физикальное обследование пациента. Тщательный осмотр нижних конечностей от стоп до паховой области поможет выявить следующие признаки заболевания:
- утолщенные и болезненные поверхностные венозные стволы;
- отек нижней конечности разного уровня, от стопы до лобковой области;
- кожные покровы синюшные;
- при пальпации (ощупывании) определяется повышение температуры кожных покровов над пораженным участком вены.
Кроме осмотра нижних конечностей и уточнения жалоб пациента, проводятся специальные функциональные пробы. Такие пробы помогают выявить даже скрыто протекающее тромбофлебитическое поражение вен ног:
- Симптом Хоманса. Пациент находится в положении лежа на спине, нижние конечности наполовину согнуты в коленях. Если во время выполнения вращательных движений ступнями в этом положении возникает сильный дискомфорт в голеностопном суставе, боли, то симптом считается положительным на наличие тромбофлебита.
- Проба Мозеса. Проба считается положительной если появляется боль при сдавлении передней и задней поверхностей голени. Если в этом же случае сдавить голень с боковых сторон, то боли не должно быть.
- Проба Ловенберга. Необходимо наложить манжетку аппарата для измерения давления на среднюю треть голени. Если после того как манжетка будет накачана выше 150 мм рт. ст. воздухом появится боль в нижних третях голени, то проба на тромбофлебит считается положительной.
- Проба Опитца-Раминеса. Принцип выполнения такой же, как в пробе Ловенберга. Отличие заключается в месте наложения манжеты: выше коленного сустава. Болезненные ощущения появляются в подколенной области и в мышцах голени.
- Признак Лувеля. Если болезненность в нижних конечностях появляется во время кашля или чиха, то можно думать о воспалительном процессе в глубоких сосудах ног.
- Симптом Бисхарда. При надавливании на внутреннюю сторону пяточной кости или голени усиливается болезненность.
Лабораторные методы исследования
Не всегда удается поставить точный диагноз только на основании жалоб и физикального осмотра. Необходимо проводить дополнительные лабораторные обследования. Какие сдать анализы крови, чтобы диагностировать воспаление и тромбообразование?
- Общий анализ крови и биохимический анализ крови покажут ускорение СОЭ, повышение числа лейкоцитов. При остром процессе появляется положительная реакция на С-реактивный белок. Увеличивается концентрация фибриногена.
- Коагулограмма показывает сдвиг свертывающей системы в стороны усиления коагуляции крови.
- Исследование крови на Д-димер выявляет повышение его концентрации в течение недели при обострении тромбофлебита.
Инструментальные и аппаратные методики исследования
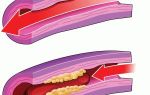
Более информативной является инструментальная и аппаратная диагностика. С помощью такой диагностики можно определить глубину и объем поражения, изучить состояние глубоких вен, клапанов и степень сужения просвета сосудов, а также увидеть количество тромботических масс, наличие плавающего хвоста у тромба, обратного тока крови по венам. Важность таких обследований состоит в том, что по их результатам определяется какое будет применяться лечение.

Основу аппаратных обследований при тромбофлебите нижних конечностей составляют методы рентгенологической и ультразвуковой диагностики. Отличие их состоит в глубине проникновения, дозировке облучения, продолжительности исследования и ее себестоимости.
Какие аппаратные методики используют для диагностики тромбофлебита нижних конечностей?
- Ультразвуковая (УЗИ) ангиография ног. Главным принципом методики УЗИ является регистрация сигналов с разной степенью поглощения и отражения ультразвуковых волн в тканях организма. В процессе исследования применяют цветное картирование тока крови в сосудах. Полученный результат УЗИ находится в сильной зависимости от ультразвукового сканера и опыта врача-УЗИста. УЗИ позволяет быстро и безболезненно обнаружить патологические изменения.
- Ультразвуковая допплерография. С помощью УЗИ определяют направление, силу тока крови по венозным стволам, выявляют узкие участки в сосудах или дилатированные варикозные узлы. УЗИ позволяет визуализировать тромботические массы в просвете сосудов. Таким образом оценивают работу системы кровотока нижних конечностей. Чувствительность метода УЗИ высокая (до 90%) при обследовании поверхностных вен (бедренной и подколенной), при исследовании глубоких вен голени методика УЗИ менее показательна.
- Флебосцинтиграфия. Для диагностики используют контрастный препарат (радиоактивный изотоп с коротким периодом полураспада), который вводят в вену. Как распределится вещество по кровеносной системе определяют специальным чувствительным прибором.
- Флебография. Внутривенно вводят рентгеноконтрастное вещество (содержащее йод) и с помощью рентгенологического аппарата определяют характер распределения этого вещества по сосудистым стволам. Анализ флебограммы может выявить прерывание тока крови, что обозначает полные закупорки сосудов.
- Миография. Проводят регистрацию сокращения мышц нижних конечностей. При тромбофлебите оно резко занижено, иногда до полного исчезновения.
- Магнитно-резонансная томография. Позволяет сделать срезы на разных уровнях нижней конечности и увидеть состояние всех ее структур, в том числе вен, их клапанов. Методика позволяет увидеть все тромбы, определить их характер (пристеночные они или флотирующие) и размер. Это влияет на метод последующего лечения: медикаментозное или хирургическое. Из-за дороговизны этого диагностического метода его назначают если анализ других методик не показал результата.
- Рентгенография грудной клетки. Назначается всем пациентам, у которых впервые выявлен острый тромбофлебит нижних конечностей или имеется рецидивирующий процесс. Цель исследования: исключить тромбоэмболию легочной артерии. Ранняя диагностика этого состояния дает возможность провести эффективную терапию.
Дифференциальная диагностика заболевания
Во время обследования на тромбофлебит нижних конечностей необходимо провести дифференциальную диагностику. Существует несколько заболеваний, имеющих сходную клиническую картину, и уточнение диагноза помогает определиться с тактикой ведения и лечения пациента:
- Мигрирующий тромбофлебит нижних конечностей. Упорно повторяется, имеет затяжное течение. Чаще поражает большую подкожную вену. Вначале появляются узелки по ходу венозных стволов, практически безболезненные.
- Послеоперационные и инфекционные тромбофлебиты. Их отличие в месте локализации. Послеоперационные обычно развиваются в глубоких венах ног, преимущественно проявляется закупорками сосудов. Инфекционные тромбофлебиты поражают поверхностные сосуды. От характера поражения вен несколько меняется лечение.
- Тромбофлебиты на фоне злокачественных новообразований. Чаще затрагивают глубокие венозные сосуды. Такой процесс проявляется в результате общих изменений в организме. Считается, что отечность в области стоп и голеней у больных с опухолями появляется вследствие тромофлебитического поражения глубоких вен.
- Тромбофлебитическое поражение на фоне варикозной дилатации вен. Чаще всего локализуется в нижних двух третях бедра и верхней части голени. Всегда сочетается с расширением подкожных венозных стволов. Если при варикозе имеются трофические изъязвления кожи, экземы и изменения подкожно-жировой клетчатки, то почти всегда в этих местах развивается воспаление и тромбообразование. Характерны: выраженный болевой синдром, острое течение и распространение поражения на большую площадь ноги.
- Целлюлит. Дистрофическое или инфекционное поражение подкожно-жировой клетчатки ног. Острый целлюлит проявляется отеками и болями в конечностях.
- Лимфедема. Отек ноги, связанный с нарушением оттока лимфы по лимфатическим сосудам.
- Острое растяжение или разрыв мышц голени. Характерны отек, боли, синюшность кожных покровов. Анализы не покажут воспалительных изменений и гиперкоагуляции крови.
Современная медицина характеризуется быстрой диагностикой различных заболеваний. Она должна обеспечивать качественное обследование больного для корректной постановки диагноза и определения тактики лечения. Нередко жизнь пациента, особенно с осложненным тромбофлебитическим процессом, зависит от быстроты проведенной диагностики и скорости начатого лечения.
Тромбофлебит нижних конечностей
При повреждении выстилающего стенки сосудов эндотелия поддерживаемый им процесс образования и разрушения тромбов и общая гемодинамика нарушаются, и это – одно из главных условий развития тромбофлебита. В большей мере страдают вены, так как более 60% крови находится именно в них. Любое повреждение внутренних тканей вен вызывает воспалительную реакцию с немедленной адгезией (слипанием) тромбоцитов крови в месте повреждения, и данное заболевание чаще локализуется в сосудах ног и называется тромбофлебит нижних конечностей. Это болезнь системы кровообращения, код по МКБ 10 – I80.0-I80.3, I82.1 (класс IX).
Код по МКБ-10
Причины тромбофлебита нижних конечностей
Патогенез воспалительно-тромботических нарушений связан с тем, что сгусток крови прикрепляется к внутренней оболочке вены (интиме), что приводит к началу воспалительного процесса в эндотелии.
Поверхностный тромбофлебит нижних конечностей может возникать спонтанно или как осложнение медицинского вмешательства (например, при внутривенной инфузии).
Хотя истинная этиология часто остается невыясненной, тромбофлебит нижних конечностей, поражающий поверхностные вены, как правило, ассоциируется с одним из компонентов так называемой триады Вирхова, а именно: повреждением интимы (которое может быть вызвано травмами и инфекцией); снижением скорости венозного кровотока или застоем крови; изменениями состава крови с повышением ее прокоагуляционных факторов, увеличивающих свертываемость (тромбоспондина, эндотелина, фибронектина, активатора плазминогена и т.д.), или снижением факторов антикоагуляционных (простациклина, тромбомодулина и др.).
Причины тромбофлебита нижних конечностей в любом случае кроются в патологических изменениях эндотелия вен, поскольку синтезируемые эндотелиоцитами или находящиеся в его клетках протеины и протеиновые рецепторы обеспечивают динамическое равновесие всей системы гемостаза.
Перечисляя возможные причины тромбофлебита нижних конечностей, в том числе глубоких вен, специалисты относят к ним следующие факторы риска возникновения данной патологии:
- расширение вен при варикозе (у 55-60% пациентов с варикозом со временем развивается тромбофлебит);
- повышенный уровень эстрогена (при беременности, гормональной терапии, длительном использовании пероральных противозачаточных средств);
- генетически обусловленное нарушение свертывания крови (дефицит циркулирующего в крови фактора протромбинового комплекса белка S);
- врожденную тромбофилию (дефицит в плазме крови синтезируемого печенью белка-антикоагулянта C);
- дефицит антитромбина III;
- наследственную гиперкоагуляцию (фактор V Лейдена);
- аутоиммунный антифосфолипидный синдром (синдром антифосфолипидных антител APS или APLS);
- дисбаланс тромбоцитарного фактора роста, синтезируемого клетками костного мозга;
- недостаточный синтез гепарина печенью (гепарин-ассоциированная тромбоцитопения);
- васкулит, в том числе болезнь Бехчета;
- полиартериит, периартериит, болезнь Бюргера;
- системную красную волчанку;
- полицитемию (гиперплазию клеточных элементов костного мозга);
- повреждение стенок сосудов при повышенном уровне гомоцистеина в крови (гомоцистеинемии);
- наследственное нарушение обмена метионина (гомоцистинурию);
- повышение в крови уровня липидов (гиперлипидемию); бактериальные и грибковые инфекции;
- курение;
- ожирение;
- инсульт или инфаркт;
- рак поджелудочной железы, желудка или легких (мигрирующий тромбофлебит);
- пожилой возраст;
- длительную иммобилизацию конечностей (например, при постельном режиме);
- ятрогенные факторы (применение противогельминтного средства левамизол, фенотиазинов, цитостатиков и др.).
Симптомы тромбофлебита нижних конечностей
Первые признаки любого тромбофлебита нижних конечностей ощущаются тяжестью в ногах и их отечностью. Затем к ним присоединяются покраснение и болезненность кожи над пораженным сосудом.
Симптомы тромбофлебита нижних конечностей в острой форме манифестируют болью различной интенсивности. В случаях острого тромбофлебита глубоко расположенных вен на участке пораженного сосуда возникает сильная боль, отмечается синюшность кожи, ее болезненность и развитие отека подлежащих мягких тканей; температура тела может подскочить до +39°С. В таких ситуациях требуется срочная медицинская помощь, до оказания которой человека нужно уложить и ничего без врача не предпринимать, чтобы не спровоцировать отрыв сгустка крови от стенки сосуда.
При остром поверхностном тромбофлебите ног чаще всего поражаются большие подкожные вены задней поверхности голени и бедра, кожа над которыми становится сначала красной, а потом синеет. При пальпации вена плотная и болезненная, нога отекает, фиксируется повышение температуры тела.
В клинической флебологии отмечают такие типичные симптомы тромбофлебита нижних конечностей, как:
- усиливающиеся при движении болевые ощущения; при этом боли при тромбофлебите нижних конечностей бывают ноющими, распирающими, жгущими; могут ощущаться только вдоль пораженного сосуда либо охватывать всю ногу;
- односторонняя отечность мягких тканей конечности;
- вдоль пораженной наружной вены отчетливая гиперемия и припухлость, кожа горячая;
- гиперчувствительность кожи на ногах или парестезия (выражается онемением и «мурашками»);
- поверхностные вены налиты кровью;
- вена может быть растянута проксимальнее места прикрепления тромба к эндотелию;
- изменение внешнего вида кожи на больной ноге: сначала она бледная, затем красная или синевато-лиловая;
- наличие симптома Пратта (глянцевый вид кожи).
Наиболее частые осложнения появляются при поверхностном тромбофлебите большой подкожной вены или поражении глубоко расположенных вен. Во-первых, происходит нарушение работы венозных клапанов, вследствие чего развивается хроническая венозная недостаточность (часто называемая постфлебитным или посттромботическим синдромом). Это выражается болями в ногах, отеками и парестезиями.
Из-за нарушения трофики (питания тканей) в качестве осложнений могут образовываться сначала экзематозные очаги на поверхности кожи, а затем, на их месте, появляются трофические язвы при тромбофлебите нижних конечностей (в 10-15% случаев).
Самые опасные последствия данного заболевания могут быть при отрыве кровяного сгустка от стенки вены и попадании его в кровоток. В этом случае угроза легочной эмболии (тромбоэмболии легочной артерии) – с возможным летальным исходом – абсолютно реальна. По данным клинической статистики, чаще всего этот риск возникает при тромбофлебите подкожных бедренных и глубоких вен. При этом симптоматика легочной эмболии отмечается у 2-13% пациентов, и при отсутствии лечения смертность от нее доходит до 3%.
Классификация тромбофлебита нижних конечностей
При всей многофакторности патогенеза данного заболевания классификация тромбофлебита нижних конечностей учитывает только локализацию патологии и клиническую форму болезни.
Поверхностный тромбофлебит нижних конечностей возникает в большой или малой подкожных венах, реже во внешней яремной вене; врачи-флебологи чаще определяют его как тромбофлебит подкожных вен нижних конечностей (ТПВ). По многолетним наблюдениям, поверхностный тромбофлебит при отсутствии варикозных вен развивается относительно редко (5-10% всех случаев). Специалисты отмечают, что тромбофлебит большой подкожной вены (на который приходится в среднем 70% случаев) может прогрессировать в глубокую венозную систему.
Тромбофлебит глубоких вен нижних конечностей (ТГВ) развивается в венах, находящихся между мышцами (например, в передних и задних большеберцовых, малоберцовых, бедренной вене). Данная разновидность болезни может именоваться как внутренний тромбофлебит нижних конечностей.
Оба вида тромбофлебита почти в 57% случаев диагностируются одновременно у одного пациента. Обычно они имеют хронический характер (отек и боли выражены незначительно с усилением после физических нагрузок), но отличаются рецидивирующим течением (в 15-20% случаев). Поэтому бывает периодическое обострение тромбофлебита нижних конечностей – с усилением проявления симптомов.
Отдельно рассматривается неожиданно возникающий острый тромбофлебит вен нижних конечностей, который может быть как поверхностным, так и глубоким. Боль может развиваться и прогрессировать быстро в течение нескольких часов; в патологический процесс может быть вовлечен только изолированный сегмент вены либо затронут весь сосуд. Данная клиническая форма заболевания, по мнению исследователей, чаще всего связана с патологической гиперкоагуляцией.
Если сгусток крови и ткани стенки подкожной вены воспаляются и подвергаются некрозу, то их гнойное расплавление вызывает гнойный тромбофлебит нижних конечностей (чаще всего в него трансформируется острый поверхностный тромбофлебит). Септический гнойный тромбофлебит может быть диагностирован у пациентов с постоянной бессимптомной бактериемией (наличием бактерий в кровяном русле) или имеющих периваскулярные воспаления.
Травматическим (химическим) тромбофлебитом нижних конечностей принято считать тромбофлебит, который развивается после склеротерапии, применяемой для лечения варикозного расширения вен.
Посттравматический тромбофлебит нижних конечностей – следствие переломов костей или повреждения мягких тканей, к примеру, ее гиперкомпрессии при ушибах. При злокачественных заболеваниях, поражающих поджелудочную железу или желудок, может развиваться мигрирующий тромбофлебит ног (синдром Труссо) с характерным появлением небольших тромбов в разных местах поверхностных вен.
Хирурги также делят тромбофлебит нижних конечностей в зависимости от отсутствия или наличия варикозного расширения вен.
Диагностика тромбофлебита нижних конечностей
Внешний вид вен при их простом визуальном осмотре и пальпация не является стопроцентно надежным методом определения состояния периферической венозной системы, поскольку такие клинические признаки, как эритема, отек и боль, являются общими для многих других заболеваний нижних конечностей.
Современная диагностика тромбофлебита нижних конечностей включает анализы крови, в том числе коагулограмму крови – исследование сворачиваемости и определением сывороточных уровней тромбоцитов, фибриногена, антитромбина и др. Также берется анализ крови на выявление антител к фосфолипидам.
Проводится развернутая инструментальная диагностика с помощью:
- контрастирующей ангиографии,
- УЗИ тромбофлебита нижних конечносте – ультразвуковой допплерографии и дуплексного (одновременно в двух УЗ-режимах) ангиосканирования вен обеих ног. Дуплекс УЗИ выявляет наличие, расположение и степень венозного тромбоза, а также дает возможность установит наличие других патологий, которые могут быть источником жалоб пациента.
Также назначается УЗИ-сканирование грудной клетки, чтобы не пропустить наличия тромба в легочной артерии: по некоторым данным, бессимптомная легочная эмболия обнаруживается у 24% пациентов.
При тромбофлебитах необходима дифференциальная диагностика, чтобы отличить их от таких патологий, как лимфангит, неврит, разрыв медиальной головки икроножной мышцы, тендинит, липодерматосклероз, лимфедема и др.
К кому обратиться?
Лечение тромбофлебита нижних конечностей
Для подавляющего большинства пациентов с поверхностной локализацией заболевания (ТПВ) лечение тромбофлебита нижних конечностей является симптоматическим и состоит из приема нестероидных противовоспалительных препаратов типа Ибупрофена – для уменьшения боли и снятия воспаления; приема антикоагулянтов (Варфарина или Гепарина) — для предотвращения образование новых тромбов; внутривенных инъекций тромболитического средства Стрептокиназа (Альтипаза) – для растворения существующего тромба; поддержки вен компрессионным трикотажем или бинтованием ног эластичным бинтом – для уменьшения дискомфорта. Если есть доказательства инфекции, может быть предписан короткий курс антибиотиков.
Также рекомендуется делать теплые компрессы с сульфатом магния, наносить на кожу Гепариновую мазь и не держать ноги в опущенном положении.
В каждом случае должны рассматриваться факторы риска конкретного пациента, включая нарушения коагуляции или злокачественные заболевания, и это позволяет индивидуализировать план лечения.
В некоторых ситуациях флебологом может быть рекомендовано хирургическое лечение тромбофлебита нижних конечностей, вплоть до удаления поврежденного отрезка вены.
Рекомендуемая медиками профилактика ставит перед собой цель – минимизировать действие факторов, способствующих формированию в венах тромбов. Для этого нужно больше ходить пешком и вообще двигаться, сбросить лишний вес, не носить тесной одежды, подолгу не сидеть и не стоять. Что еще нам по силам? Посмотрите еще раз раздел Причины тромбофлебита нижних конечностей, и, возможно, ваш перечень профилактических мер расширится.
И если по всем правилом лечить тромбофлебит нижних конечностей, то его прогноз может быть вполне приемлемым, если не обращать внимания на осложнения, точнее, постараться их избежать.
Современная диагностика тромбофлебита: методы и советы


Тромбофлебит возникает, когда воспалительные изменения в стенке вены приводят к образованию сгустка крови, чаще всего это происходит в нижних конечностях. Если поражаются сосуды, расположенные сразу под кожей, то такая ситуация называется поверхностный тромбофлебит. Тромбоз глубоких вен (ТГВ) — воспалительный процесс в сосудах, расположенных в толще мышц ног. Перед врачами, порой, стоит серьезная задача — дифференциальная диагностика тромбофлебита — определить воспаленные поверхностные или глубокие вены. Это очень важно, так как две патологии, имеющие довольно схожие симптомы, лечатся по-разному.
Читайте в этой статье
Поверхностный тромбофлебит или тромбоз глубоких вен
Присутствие дискомфорта и внешний вид ноги, пораженной тромбофлебитом, как правило, достаточно для врача, чтобы диагностировать это состояние. Но, в зависимости от кровеносных сосудов, вовлеченных в процесс (поверхностные или глубокие), симптомы могут быть очевидными или не очень. Пациенты с поверхностным тромбофлебитом часто описывают начало проблемы, как появление местной болезненности, после чего обнаруживаются покраснения по ходу вены. А также больные могут жаловаться, что уже имеющийся варикозный узел стал жестким и резко болезненным. Классические признаки тромбоза глубоких вен — отек ноги, болезненность и тепло, а также симптом Хоманса (появление боли при пассивном тыльном сгибании стопы).

Методы определения патологии
Диагностика тромбофлебита нижних конечностей начинается с опроса пациента и осмотра «вовлеченной» ноги. В таблице приведены клинические признаки поверхностного тромбофлебита и тромбоза глубоких вен, позволяющие доктору различить между собой эти два состояния, что помогает правильно выбрать дальнейшее обследование.
Для того чтобы определить, какие вены нижних конечностей затронуты воспалительным процессом (поверхностные или глубокие), врач может назначить и другие методы диагностики тромбофлебита.
Дуплексное ультразвуковое исследование
 Допплерография позволяет оценить циркуляцию крови в венах ног. Принцип методики базируются на эффекте Допплера. Специальное устройство (преобразователь) направляет звуковые волны высокой частоты (ультразвук) по направлению поверхностных и глубоких вен. Звуковые волны отражаются обратно на частотах, которые соответствуют скорости кровотока, после чего выводятся в виде графических записей на экран. Дуплексное сканирование сочетает ультразвуковую допплерографию в реальном времени с ультразвуковой визуализацией вен. Изображение отображается на мониторе, а также его можно сохранить для последующего анализа.
Допплерография позволяет оценить циркуляцию крови в венах ног. Принцип методики базируются на эффекте Допплера. Специальное устройство (преобразователь) направляет звуковые волны высокой частоты (ультразвук) по направлению поверхностных и глубоких вен. Звуковые волны отражаются обратно на частотах, которые соответствуют скорости кровотока, после чего выводятся в виде графических записей на экран. Дуплексное сканирование сочетает ультразвуковую допплерографию в реальном времени с ультразвуковой визуализацией вен. Изображение отображается на мониторе, а также его можно сохранить для последующего анализа.
Перед процедурой важно сообщить врачу обо всех препаратах, которые пациент принимал накануне. Особенно это касается лекарственных средств, действующих на кровяное давление и разжижающих кровь.
Венография
Долгое время этот метод исследования был «золотым стандартом» в диагностике тромбоза глубоких вен нижних конечностей. Тем не менее, текущее использование венографии значительно сократилось. Риск появления боли во время выполнения процедуры, повышенная чувствительность или токсическая реакция на контрастное вещество — причины, по которым флебография на сегодняшний день практически вытеснена неинвазивными методами диагностики тромбофлебита.
КТ венография
 Основная польза применения компьютерно-томографической флебографии — диагностика илеофеморального тромбоза (участка, где бедренная вена переходит в подвздошную), так как использование сонографии в этом месте ограничено. Подвздошные вены плохо визуализируются с помощью ультразвукового исследования.
Основная польза применения компьютерно-томографической флебографии — диагностика илеофеморального тромбоза (участка, где бедренная вена переходит в подвздошную), так как использование сонографии в этом месте ограничено. Подвздошные вены плохо визуализируются с помощью ультразвукового исследования.
Перед обычной контрастной и компьютерно-томографической венографией пациента проконсультируют по следующим вопросам:
- какие ему необходимо принимать лекарства;
- что есть и пить за несколько часов до процедуры.
При любом рентгенологическое исследование, женщина прежде всего должна сообщить врачу или лаборанту беременна она или нет. Это позволит избежать пагубного воздействия радиации на плод. В случае, если она ожидает ребенка, возможно назначение другого теста. А если рентген необходим, врач примет меры предосторожности, позволяющие минимизировать обучение эмбриона.
Магнитно-резонансная флебография (МРФ)
Данное исследования применяется при подозрении на тромбоз подвздошной или дистального участка нижней полой вены, когда КТ флебография противопоказана. Методика считается наиболее чувствительной при оценке сосудов голени в сравнении с другими неинвазивными исследованиями. Тем не менее, стоимость, отсутствие во многих медучреждениях, а также «технические проблемы» ограничивают ее применение.
D-димер анализ при тромбофлебите
Почти у всех пациентов с острым тромбозом в крови выявляется повышенный уровень продуктов распада фибрина, так называемый D-димер, признаки присутствия сгустков. Тем не менее он может быть повышен и при других патологических состояниях.
Тесты на тромбофилию
Иногда врачи назначают при тромбофлебите анализ крови на гиперкоагуляцию, чтобы выявить так называемую тромбофилию — унаследованное или приобретенное состояние организма, при котором наблюдается предрасположенность к образованию тромбов. Например, тестируются такие подтипы тромбофилии:
- С-протеиновая недостаточность,
- дефицит S-белка,
- антитромбина III,
- антифосфолипидные антитела,
- присутствие гена 2010-мутации протромбина.
Подготовка к лабораторным анализам при тромбофлебите имеет свои нюансы:
- сдавать кровь необходимо натощак (последний прием пищи за 9 часов до анализа), в этом промежутке пить только воду;
- если пациент принимает лекарства (особенно это касается разжижающих кровь препаратов), необходимо сообщить об этом врачу или лаборанту;
- за сутки до забора крови следует уменьшить потребление жиров, не пить спиртные напитки, ограничить физическую активность.
Лечение во многом зависит от степени тяжести воспалительных изменений в венах и их локализации, о чем расскажет анализ при тромбофлебите и компьютерная диагностика. Если возник поверхностный вариант, как правило, его продолжительность не превышает 1 — 2 недель. Терапия направлена на уменьшение отека и боли, для этого можно приобрести безрецептурный аспирин или ибупрофен, а местно прикладывать тепло в течение 15 — 30 минут 2 — 3 раза в день. Довольно часто хороший эффект оказывает ношение компрессионного трикотажа, что уменьшает отек, а также приподнимание ноги (предотвращает приток «лишней» жидкости).
В более тяжелых случаях требуется госпитализация. В больнице назначают внутривенно лекарственные средства, которые предотвращают дальнейшее увеличение тромбов, например, такие как “Гепарин”, препараты из группы низкомолекулярного (фракционированного) гепарина или “Фондапаринукс” (Arixtra). После чего больной на протяжении нескольких месяцев, а иногда и дольше, получает варфарин (Coumadin) с целью предотвращения повторного образования сгустка крови. Чтобы контролировать эффект лечения и предупредить нежелательные реакции, пациенту рекомендуется регулярно сдавать анализы крови.
Появились новые препараты, разжижающие кровь, которые не нуждаются в таком частом мониторинге, как варфарин, но их на сегодняшний день не рекомендуют в качестве терапии первой линии тромбофлебита. К тому же они достаточно дорогие и могут вызвать серьезные кровотечения. К ним относятся: апиксабан (Eliquis), дабигатрана (Pradaxa), ривароксабана (Xarelto).
Иногда при тяжелом тромбофлебите назначаются антибиотики. А также в некоторых случаях прибегают к хирургическому вмешательству. Удаляют воспаленную вену с тромбом или обходят поврежденный участок сосуда, накладывая шунт. Чтобы предупредить перемещение сгустков крови из нижних конечностей в легкие, пациенту могут предложить установить так называемый фильтр нижней полой вены.
Две наиболее часто встречаемые патологии периферических вен, поверхностный тромбофлебит и ТГВ, имеют сходные клинические проявления. Порой не всегда врачу удается на основании внешнего осмотра установить точный диагноз. На помощь приходят лабораторные тесты и методы медицинской визуализации. В настоящее время неинвазивные исследования (допплеровская ультрасонография и анализ на D-димер) по существу вытеснили венографию из списка необходимых диагностических процедур. Тем не менее, некоторые клинические ситуации требуют применения как компьютерно-томографической, магнитно-резонансной, так и обычной контрастной венографий.
Источники: http://sosudpro.ru/bolezni/tromboflebit/diagnostika.html, http://m.ilive.com.ua/health/tromboflebit-nizhnih-konechnostey_109624i15949.html, http://cardiobook.ru/diagnostika-tromboflebita/