Тромбофлебит нижних конечностей после перелома
Экстренная медицина




.jpg) Одним из частых, грозных, нередко смертельных, осложнений переломов костей в раннем периоде после травмы является тромбоэмболия легочной артерии. По сводной статистике, летальность от тромбоэмболии легочной артерии составляет 10—20%. Тромбоэмболия легочной артерии наблюдается главным образом при переломах нижних конечностей.
Одним из частых, грозных, нередко смертельных, осложнений переломов костей в раннем периоде после травмы является тромбоэмболия легочной артерии. По сводной статистике, летальность от тромбоэмболии легочной артерии составляет 10—20%. Тромбоэмболия легочной артерии наблюдается главным образом при переломах нижних конечностей.
Главным источником тромбов является тромбоз глубоких вен голени, бедра, таза. Установлено флебографическим методом, что в первые 6—10 дней после травмы флеботромбоз развивается у 60% больных.
Предрасполагающими факторами развития флеботромбоза при травмах нижних конечностей являются замедление кровотока в венах конечностей при постельном режиме и длительной иммобилизации, нарушение оттока крови из поврежденной конечности вследствие сдавления тканей гематомой и развивающимся травматическим отеком, а также- поступлением в кровяное русло тканевого тромбопластина из поврежденных тканей. Определенную роль в возникновении тромбоза в глубоких венах голени играет длительное давление на область икроножных мышц. Кроме флеботромбоза, тромбоэмболические осложнения могут быть обусловлены тромбофлебитом нижних конечностей и хронической венозной недостаточностью. Почти у всех больных с переломами костей нижних конечностей наблюдаются изменения гемокоагулограммы в сторону гиперкоагуляции, что является важным фактором, способствующим развитию флеботромбоза и последующей тромбоэмболии легочной артерии.
Своевременная ранняя диагностика тромбоза глубоких вен затрудняется из-за того, что нередко флеботромбоз протекает без выраженных клинических проявлений, а если появляются отек и боли в ноге, то их связывают с переломом.
Диагноз тромбоэмболии легочной артерии ставится значительно реже, чем это бывает в действительности. Основной причиной этого является трудность диагностики.
Известны два варианта развития и клинического течения тромбоэмболии легочной артерии (ТЭЛА).
1. Молниеносная эмболия крупным тромбом, приводящая к немедленной смерти.
2. Постепенно развивающийся тромбоз легочной артерии.
Первый вариант эмболии развивается внезапно, чаще у больных, длительно пребывающих на строгом постельном режиме, когда изменяется режим и больной начинает вставать.
Клиника тромбоэмболии характеризуется внезапным резким ухудшением состояния больного, вплоть до коллапса, сознание теряется, появляются цианоз, особенно верхней половины туловища, одышка. Иногда этому предшествуют чувство удушья, боли за грудиной, симулирующие инфаркт миокарда, коллапс прогрессирует, вскоре может наступить остановка сердца. При медленно развивающемся тромбозе легочной артерии можно более отчетливо наблюдать клиническую картину.
Наиболее частым симптомом является расстройство дыхания, развивается диспноэ или нарастающая тахипноэ с чувством нехватки воздуха. В первый период тромбоэмболии не удается выявить каких-либо физикальных симптомов. Шум трения плевры является признаком инфаркта легкого и возникает позже. Иногда тромбоэмболия легочной артерии проявляется в виде астматического статуса. Иногда тромбоэмболию легочной артерии принимают за острую сердечную недостаточность, пневмонию или инфаркт миокарда. Тромбоэмболия чаще возникает у лиц пожилого и старческого возраста и у лиц с соматическими сопутствующими заболеваниями (атеросклероз, гипертоническая болезнь, хронические заболевания), создающими гиперкоагуляционный фон крови.
Оперативные вмешательства, произведенные у больных с переломами, также способствуют возникновению тромбоэмболии легочной артерии. Клиническую картину тромбоза глубоких вен травмированной или здоровой конечности можно выявить в день развития тромбоэмболии легочной артерии. Тромбоэмболия легочной артерии возникает в первые 2 нед после травмы или операции. Инфаркт легкого составляет около 10% случаев. Клинические признаки тромбоэмболии легочной артерии достаточно выражены. Первым признаком является внезапно возникающая острая, прокалывающая боль в какой-либо половине грудной клетки, реже за грудиной, сопровождающаяся чувством нехватки воздуха, страха, иногда головокружением и тошнотой. Через несколько часов повышается температура, понижается артериальное давление, возникают тахикардия, одышка, цианоз губ, акроцианоз, гиперемия щек или резкая бледность.
При аускультации легких отмечается ослабление дыхания на пораженной стороне, а через несколько часов выслушивается шум трения плевры. Влажные хрипы появляются через несколько дней при развитии инфарктной пневмонии, последняя сопровождается иногда геморрагическим выпотом в плевральную полость. Кровохарканье появляется на 3—7-й день. При аускультации следует обращать внимание на появление акцента II тона над легочной артерией, изменений на ЭКГ в виде признаков нагрузки на правое сердце и гипоксии миокарда. Нарушение ритма сердечной деятельности проявляется в виде пароксизма мерцательной тахиаритмии и пароксизмальной тахикардии. Электрокардиографические изменения могут быть такими же, как при инфаркте миокарда (гипоксия миокарда, аритмия). Рентгенологическая картина при тромбоэмболии легочной артерии дает пневмониеподобные тени, обеднение сосудистого рисунка легочных полей, «обрубленный» корень легкого, расширение корней легкого, повышение уровня диафрагмы на стороне поражения, конусовые уплотнения на поверхности плевры, в нижних отделах легкого изменения гемокоагулограммы в сторону гиперкоагуляции. Информативным тестом является время свертываемости крови, которое укорачивается. Протромбиновый индекс около 100% и выше.
Профилактика флеботромбоза, следовательно и тромбоэмболии легочной артерии, сводится к назначению с первых дней после травмы дегидратационных препаратов и антикоагулянтов непрямого действия, а также бинтованию эластическим лечебным бинтом здоровой нижней конечности, ранней лечебной гимнастики.
Лечение тромбоэмболии легочной артерии должно быть комплексным, под чем подразумевается назначение антикоагулянтов прямого и непрямого действия, дезагрегационных средств, сосудорасширяющих и сердечно-сосудистых антигистаминных препаратов.
При такой терапии удается добиться положительных результатов. Рецидивы тромбоэмболии легочной артерии возникали иногда у больных на фоне лечения антикоагулянтами непрямого действия, после длительной терапии антикоагулянтами прямого действия (фибринолизин, гепарин) при протромбине 45—60%.
При установленном диагнозе тромбоэмболии легочной артерии терапия начинается с внутривенного введения гепарина 10 000 ЕД и фибринолизина 100 000 ЕД (или стрептазы) капельно в течение 6 ч. Свертываемость крови поддерживается до 20 мин. В дальнейшем гепарин вводится по 5000 ЕД через каждые 4 ч внутривенно. Спустя 2 сут дозу гепарина снижают до 20 000 ЕД (по 5000 4 раза), а затем до 10 000 ЕД (по 2500 4 раза). После стабилизации свертывающей системы крови спустя 6 дней переходят к назначению антикоагулянтов непрямого действия — фенилина по 0,03 г 3 раза. В целях уменьшения вязкости крови и улучшения микроциркуляции вводят 800 мл реополиглюкина капельно в течение суток с добавлением 3 мл 1% раствора витамина РР и 5% раствора витамина С. В комплекс лечения дополнительно внутривенно вводят по 200 мл 0,5% раствора новокаина и 5% раствора глюкозы. Из спазмолитических средств назначают 2 мл 2% раствора но-шпы и 1 мл внутривенно комплами-на.
Наиболее эффективным в диагностике тромбоэмболии легочной артерии является ангиопульмонография, этот метод небезопасный, но с другой стороны, если при ангиографии выявляется тромбоэмболия, то через катетер, располагающийся в соответствующей ветви легочной артерии, можно ввести стрептазу или фибринолизин и продолжить лечение гепарином.
Под рентгеновским контролем введенного рентгеноконтрастного специального катетера, после реканализации тромба через катетер вводят лизирующие тромб средства — 250 000 ЕД стрептазы в течение 15—20 мин, затем 1 000 000 ЕД стрептазы кэчельно внутривенно в течение 6—7 ч. После окончания лечения стрептазой продолжают лечение гепарином. Суточная доза гепарина 60 000—80 000 ЕД, постепенно в течение 6—7 дней ее уменьшают до 10 000 ЕД, после чего назначают антикоагулянты непрямого действия.
Травматология и ортопедия. Юмашев Г.С., 1983г.
Тромбофлебит при переломе: что нужно делать?
Одной из актуальных проблем при травме является образование тромбофлебита. Чаще всего тромбофлебит при переломе возникает из-за наложения гипса или длительной неподвижности конечности.
Опасность тромбоза в том, что тромбы, образующиеся в венах, могут по крови попадать в другие органы. Худшее что может произойти – это попадание тромба в легочную артерию. В этом случае возможен летальный исход.
Чаще всего тромбы возникают при переломе копчика, тазовой области, бедра, голеностопного сустава, грудной клетки и верхних конечностях. Важно знать: вредные привычки усугубляют тромбоз, кровь становится густой.
Причины появления тромбофлебита при переломе
- длительное время без движения;
- наложение гипса;
- хирургическое вмешательство под наркозом;
- ожирение;
- варикозное расширение вен;
- введение лекарств внутривенно.
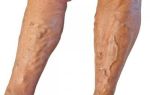
Открытый перелом голеностопного сустава признаки тромбофлебита
Признаки острого тромбофлебита:
- варикозные узлы становятся болезненными и плотными;
- стопа отекает и увеличивается в размере;
- могут возникать резкие боли в месте перелома;
- появляется озноб и температура;
- сохраняется общая слабость;
- увеличиваются лимфоузлы под мышками.
Диагностика тромбофлебита при переломе
При осмотре врач сравнивает две конечности полностью, по необходимости измеряет воспалившуюся ногу в диаметре. Также врач оценивает кожный покров, отечность и болезненность ощущений.

Обязательно назначается прохождение УЗИ вен ног. Также существуют следующие виды диагностики:
- Электромагнитно-резонансной импендансометрии конечностей и сравнительного волюметрического мониторинга. Помогают на начальной стадии диагностировать тромбоз берцовых вен при переломе;
- Ультрозвуковая допплерография–благодаря этому методу диагностики, можно обнаружить тромбоз и место его образования. Метод не подходит для достоверного установления тромбофлиботического процесса и состояния венозной стенки;
- Дуплексное ангиосканирование— можно оценить состояние венозной стенки, установить вид тромбоза, определить местоположение и размер тромба, проходимость вен и судить о выраженности воспалительного процесса;
- Рентгеноконтрастная флебография- позволяет четко определить проксимальную границу тромба, его характер и выбрать тактику дальнейшего лечения.
Лечение тромбофлебита при переломе
При тромбофлебите нужно первым делам ограничить активность и физические нагрузки. Нельзя напрягать ногу после перелома. Мои пациенты использовали проверенное средство, благодаря которому можно избавится от варикоза за 2 недели без особых усилий.
Желательно соблюдать постельный режим, при острой форме заболевания назначается постоянный постельный режим, а ноги должны находиться на возвышении. Также назначается:
- использование эластичного бинта, компрессионного белья;
- чтобы уменьшить болевые ощущения врач может назначить ледяные компрессы (прикладывать в течение дня на 20 минут);
- применение антигулянтной терапии: надропарин, эноксапарин;
- нестероидные противовспалительные препараты: Диклофенак, кетопрофен;
- ангиопротекторы – улучшают состояние венозной стенки: рутозид, диосмин;
- антибиотики;
- антитромбоцитарные препараты: Дипиридамол, ацетиловая кислота;
- препараты, разжижающие кровь: Фрагмин, Флебодиа;
- применение мазей, содержащих гепарин, который обладает противовоспалительным действием и снимает отеки: гепариновая мазь, кетонал 5%, лиотон-гель и другие;
- физиопроцедуры: ультрафиолетовое облечение, инфракрасное излучение, электрофорез, магнитотерапия, лазеротерапия, ДАрсонваль, баротерапия.
Если консервативная терапия безрезультатна, врач может назначить оперативное вмешательство. Суть такой операции заключается в том, чтобы не дать крови из глубоких переходить в поверхностные.


Есть несколько видов оперативного вмешательства:
- венэктомия – удаление вены;
- удаление тромбированных узлов вен;
- тромбэктомия;
- кроссэктомия – перевязка большой подкожной вены;
- удаление ствола большой подкожной вены с помощью зонда Бебкокка.
Профилактика тромбоза
Чтобы избежать повторного появления тромбоза после перелома нужно придерживаться простых правил:
- стараться избегать травм;
- выпивать в день не менее 2 литров чистой воды;
- отказаться от вредных привычек;
- наладить правильное питание (употреблять больше чеснока и лука);
- следить за весом;
- ночью ноги держать на возвышении, для лучшего оттока крови;
- смазывать ноги гепариновой мазью.
Проверенный способ лечения варикоза в домашних условиях за 14 дней!
Как проявляется и лечится посттравматический тромбоз


Тромбозом называется образование в просвете сосуда кровяного сгустка, который создает препятствие для свободного движения крови по системе артерий или вен. Формирование тромба – это защитная реакция организма на повреждение, а его возникновение призвано остановить кровотечение.
Развитие тромбов после травм или операций связано с нарушением целостности сосудистой стенки. Острая форма болезни сопровождается выраженным болевым синдромом, отечностью пораженной конечности, повышенной температурой тела.
Читайте в этой статье
Причины посттравматического тромбоза
Главным фактором, который вызывает повышение свертывающей активности крови после травмы, является тканевой белок тромбопластин. Он в больших количествах попадает в кровеносную систему из разрушенных клеток. В присутствии ионов кальция и других факторов свертывания протромбин трансформируется в тромбин.
Наиболее распространенные причины тромбоза сосудов:
- переломы костей конечностей и позвоночника,
- операции (протезирование и остеосинтез) на тазобедренных и коленных суставах.
У пожилых больных обычно имеются отягощающие факторы – сердечная недостаточность, атеросклероз, нарушения углеводного и жирового обмена, длительный период иммобилизации при таких состояниях практически в 100% случаев приводит к тромбозу без правильного лечения.
 Рекомендуем прочитать статью о профилактике тромбоза сосудов. Из нее вы узнаете о причинах тромбообразования, предотвращении развития заболевания, правильном питании и мерах профилактики.
Рекомендуем прочитать статью о профилактике тромбоза сосудов. Из нее вы узнаете о причинах тромбообразования, предотвращении развития заболевания, правильном питании и мерах профилактики.
А здесь подробнее о диагностике тромбофлебита.
Клиническая картина развития острой формы
Самыми первыми и выраженными признаками острого тромбоза являются боль, чувство распирания в ногах и отечность, которую можно обнаружить не только на передней поверхности голени, но и по всей задней части. Отеки плотные, твердые, ткани нижних конечностей малоподвижные. При сгибании стопы боль становится сильнее.
Кожные покровы обычно покрасневшие, горячие на ощупь, возможно повышение температуры тела при присоединении воспалительного процесса. Так как болезнь развивается быстро, то трофических нарушений нет, что отличает тромбоз от варикозного расширения вен.
Тромбоэмболия проявляется такими симптомами:
- затрудненное дыхание,
- кашель и кровохаркание,
- высокая температура тела,
- боль в грудной клетке.
Массивная закупорка легочных сосудов приводит к шоковому состоянию и может закончиться летальным исходом.
Методы диагностики
При осмотре обнаруживается плотный отек кожи, ее цвет может быть красным или цианотичным. При надевании манжетки от тонометра на голень давление выше 150 мм рт. ст. вызывает резкую боль. Для исследования свертывающей активности крови проводится анализ таких показателей:
- измерение физической прочности тромба (тромбоэластография);
- тромбиновый потенциал – тест на образование тромбина;
- проба на тромбодинамику;
- тест на протромбин.
Для уточнения диагноза используется радиоизотопное сканирование при помощи меченого фибриногена. При обнаружении его высокой концентрации на участке повреждения можно подтвердить наличие тромба.

Самым распространенным способом обнаружения сгустка является УЗИ по методу дуплексного сканирования. Оно позволяет исследовать просвет вен голени, бедра, нижней полой вены, выявить степень уменьшения просвета сосуда, его закупорку, фиксацию сгустка на сосудистой стенке. Если в вене есть тромботичекие массы, то ее диаметр увеличивается, в просвете визуализируются плотные включения.
Флебографию применяют для проведения дифференциальной диагностики с лимфатическим застоем, сдавлением вен осколками костей. Противопоказано исследование при признаках гангрены конечностей. Критериями, свидетельствующими в пользу острого тромбоза, являются:
- дефект наполнения сосуда,
- отсутствие контрастного вещества в виде ампутированной вены,
- расширенные поверхностные вены с медленным высвобождением из них контраста.

Лечение вен нижних конечностей
Сложность при терапии острого тромбоза после операции или травмы состоит в том, что использование антикоагулянтов может привести к развитию массивного кровотечения, что утяжеляет состояние больного и тормозит процесс заживления раны.
Поэтому назначение тромболитиков оправдано чаще всего в профилактических целях под постоянным контролем свертываемости крови.
Медикаментозная терапия
Чаще всего вначале вводится болюсная доза Гепарина внутривенно, а затем переходят на медленное инфузионное введение растворов, содержащих препарат.
Всего за сутки можно использовать от 30 до 40 тысяч ЕД этого средства для разжижения крови. В последнее время назначают низкомолекулярные аналоги (Клексан, Фраксипарин), инъекции которых проводятся 1 или 2 раза в день.
Рекомендуются также антиагреганты (Тиклопидин), медикаменты для улучшения периферической микроциркуляции (Пентоксифиллин), фибринолитики (Стрептокиназа).
Смотрите на видео о тромбозе и его лечении:
Операция и показания к ней
При неэффективности (или невозможности) проведения антикоагулянтной медикаментозной терапии назначается удаление тромба при помощи катетера Фогарти. Операция проводится только в первую неделю после возникновения кровяного сгустка, пока он неплотно соединился со стенкой вены. Недостатком этого метода является частое рецидивирование болезни.

Для профилактики закупорки легочной артерии используют самоприкрепляющийся кава-фильтр. Он имеет вид спиц зонтика и отлавливает сгустки крови, давая возможность свободно двигаться по вене ее жидкой части. При большом размере пойманного тромба устройство удаляют. Если данная методика не может быть применена, то в качестве альтернативы производится прошивание стенки нижней полой вены редкими скрепками – венозная пликация.
Восстановление после лечения
При остром тромбозе рекомендуется находиться в положении лежа с приподнятыми ногами (под углом около 20 градусов). Строгий постельный режим показан до стихания острой боли и уменьшения отечности тканей. После этого назначается дозированная физическая активность в виде лечебной гимнастики.
Профилактика появления тромбоза после травмы
 Для предотвращения формирования тромбов, особенно у пожилых пациентов с болезнями сердца и сосудов, ожирением, при сахарном диабете используют такие профилактические меры:
Для предотвращения формирования тромбов, особенно у пожилых пациентов с болезнями сердца и сосудов, ожирением, при сахарном диабете используют такие профилактические меры:
- бинтование ног эластичными бинтами для усиления скорости движения крови по глубоким венам;
- пневматическая компрессия специальным аппаратом;
- использование с первых часов лечения Гепарина или низкомолекулярных аналогов;
- раннее вставание с постели после оперативного лечения (при возможности).
 Рекомендуем прочитать статью о мигрирующем тромбофлебите. Из нее вы узнаете о патологии и причинах ее развития, клинических проявлениях и способах лечения.
Рекомендуем прочитать статью о мигрирующем тромбофлебите. Из нее вы узнаете о патологии и причинах ее развития, клинических проявлениях и способах лечения.
А здесь подробнее о лечении тромбофлебита нижних конечностей в домашних условиях.
Острый тромбоз после травмы развивается в ответ на поступление в кровь тканевых факторов свертывания из разрушенных клеток. Провоцирующими причинами являются замедленный ток крови в венах нижних конечностей и повышенная вязкость крови.
Основными проявлениями является боль, отек и покраснение кожи над тромбированным участком.Самое опасное осложнение – закупорка легочных артерий оторвавшимся сгустком крови. Для ее профилактики назначают антикоагулянты или используют хирургические методы лечения.

Зачастую тромбоз глубоких вен несет серьезную угрозу жизни. Острый тромбоз требует немедленного лечения. Симптомы на нижних конечностях, особенно голени, могут диагностироваться не сразу. Операция требуется также не всегда.

Из-за физического влияния на кожу может возникнуть травма сосудов. Могут быть повреждены артерии, вены, кровеносные сосуды головы и шеи, нижних и верхних конечностей. Что нужно делать?

О начале онкопроцесса человеку может подсказать организм, выдав определенные симптомы. Один из них — мигрирующий тромбофлебит. Как его выявляют и лечат?

Не каждый врач с легкостью ответит, как различить тромбоз и тромбофлебит, флеботромбоз. В чем принципиальная разница? К какому врачу обращаться?

Из-за ряда заболеваний, даже из-за сутулости может развиться подключичный тромбоз. Причины его появления в артерии, вене очень разнообразны. Симптомы проявляются посинением, болью. Острая форма требует незамедлительного лечения.

Преимущественно из-за длительного пребывания в одном положении может возникнуть илеофеморальный тромбоз. Симптомы — синюшность, вздутие вен, онемение ноги и т. д. Диагностика основывается на УЗИ, КТ. Лечение острого венозного тромбоза начинают с установки кава-фильтров и разжижающих препаратов.

Крайне опасный флотирующий тромб отличается тем, что не примыкает к стенке, а свободно плывет по венам нижней полой вены, в сердце. Для лечения может быть применена реканализация.

При закупорке различных сосудов тромбом проводится операция тромбэктомия. Она может быть аспирационная, легочная, выполняется также при геморрое. Однако изначально проводится лечение медикаментами. Восстановление после тромбэктомии короткое.

Образоваться пристеночный тромб может в сердце (в верхушке, левом и правом желудочке), аорте. Опасность возникает в момент отрыва от постоянного места дислокации. Тяжелый случай — аневризма аорты с пристеночным тромбом. Лечение только хирургическое.
Источники: http://extremed.ru/travma/55-povkonech/3032-tromboembolia, http://lechenieus-varikozus.ru/тромбофлебит-при-переломе-что-нужно-д/, http://cardiobook.ru/posttravmaticheskij-tromboz/