Тромбофлебит температура после операции
Отек шва после тромбэктомии: когда стоит бить тревогу
Симптомы и факторы
Местный отек является результатом хирургического вмешательства. Операция — это тоже своего рода травма, иммунная система включила защитные силы, к ране увеличился приток лимфы. Это норма. Иммунитет пытается привести организм в порядок. Кроме того, в этом месте нарушен кровоток, это тоже служит причиной появления отека.
Отеки могут быть и результатом воспалительного процесса. Симптомы воспаления шва через несколько дней после операции:
- появление болезненных ощущений;
- покраснение и припухлость ;
- могут появиться выделения кровянистые или гнойные;
- на фоне развития инфекции повышается температура.
Факторы, влияющие на степень отечности :
- состояние здоровья пациента;
- сложность, длительность проводимой операции;
- особенности организма;
- соблюдение рекомендаций доктора.

Меры предупреждения отеков
После операции следует соблюдать рекомендации врача:
- Компрессионный трикотаж обязательно носится в первый месяц после операции круглосуточно на обе ноги, даже если прооперирована была одна. Для облегчения оттока крови в ночное время ногу следует класть под углом 15°. Врач может продлить ношение компрессионных чулок или колгот.
- Гигиена прооперированной ноги можно проводить только на десятый день после операции. Вода должна быть теплой, мягкое детское мыло без добавок и нежная мочалка. Не лишним будет и контрастный душ для ног. Промокнуть рану нужно чистым и сухим полотенцем из натуральной ткани, чтобы ворсинки не цепляли рану. На 3 месяца после операции нужно отказаться от посещения бани, сауны, горячих ванн и сеансов депиляции.
- Шов нужно обрабатывать спиртом или йодом. Засохшие корочки или запекшуюся кровь нельзя сдирать — это может привести к увеличению раны и занесению инфекции.
- Нужно уменьшить пребывание в положении сидя или стоя, не заниматься активными видами спорта и не поднимать тяжести. Стараться беречь шов от травм и ударов. Такие указания соблюдаются в течение полугода после операции.
- Необходимо скорректировать питание. Не употреблять соленую пищу. Так как соль задерживает жидкость в организме, это может вызвать сильную отечность . Меньше пряного, что тоже вызывает жажду.
- Пить достаточное количество жидкости, не давать крови сгущаться.
Для устранения отеков нужно восстановить нормальную циркуляцию крови и лимфы. Для ног используют такие препараты, как Лиотон, Гепатромбин, Венолайф, Контрактубекс, Долобене, Гепариновая мазь.
Эти препараты имеют комплексный состав и действуют в нескольких направлениях. Снимают отек и воспаление, улучшают кровоток, имеет умеренное обезболивающее действие. Улучшаются обменные процессы в тканях, устраняется венозный застой, восстанавливаются поврежденные ткани, укрепляются стенки сосудов. Существуют также народные рецепты травяных настоев и примочек против отеков послеоперационных швов.
Показания для операции
Показания к тромбэктомии геморроидального узла:
- симптомы острого геморроя, которые сопровождаются образование узла;
- неэффективная медикаментозная терапия;
- труднотерпимые боли, не успокаивающиеся после приема обезболивающих средств;
- желание пациента быстро облегчить состояние;
- опасность в образовании некроза тканей вокруг геморроидального узла.
Тромбэктомия нижних конечностей — самый популярный и эффективный метод лечения тромбофлебита. Другие показания к операции на нижних конечностях:
- отсутствие эффекта после лекарственной терапии;
- резкая дергающая боль области тромбоза;
- тяжелое состояние больного;
- прогрессирование болезни;
- травматический флеботромбоз;
- тромбофлебит;
- флотирующие тромбы.
Выраженная отечность с сильными болями может быть проявлением послеоперационного тромбоза глубоких вен. Образование тромбов — это ответная реакция организма на оперативное вмешательство и травмы вен и клетчатки.
Операция как решение проблемы
Тромбэктомия — это операция, при которой просветы крупных вен полностью очищаются от сгустков. При этом наступает значительное улучшение циркуляции крови. Делается надрез не более 5 мм, вводится катетер, через который врач вводит специальные вещества для разжижения крови. Если размеры тромба большие, то вводится физиологический раствор, тромб размягчается, и его извлекают частично, не нанося травмы.

Операция длится недолго. Пациент возвращается домой. Ему назначаются препараты Гепарина для предупреждения вторичного тромбообразования. Шов после тромбэктомии небольшой , естественными будут незначительные припухлости и отечность прооперированного участка. Может снизиться чувствительность в области надреза. По истечении нескольких месяцев симптомы пройдут, восстановится микроциркуляция.
Тромбоэктомию также проводят для купирования инсультов и инфарктов. При помощи компьютерной ангиографии легко определяется место нахождения всех тромбов, оценивается степень поражения тканей и последствия после операции.
После тромбэктомии геморроидального узла при несоблюдении личной гигиены может возникатьвоспалительный процесс или кровотечение. Может происходить спазм и сильная боль в области анального отверстия. Назначаются обезболивающие препараты. После каждого акта дефекации следует подмываться проточной водой, накладывать повязку с мазью. Назначаются препараты для вен.
Следует вести активный образ жизни, избегать длительного сидения. После удаления геморроидального тромба нужно соблюдать диету для обеспечения мягкого стула. Не употреблять пищу, раздражающую кишечник.
В любом случае, при сильных отеках и нестерпимых болях следует обращаться к лечащему доктору. Он совершит осмотр и назначит лечение.
Образование тромбов после операции: причины
Воспаление стенок сосудов и образование в просвете сгустка крови называют тромбофлебитом. Тромб, который оторвался от стенки сосуда и продвигается дальше с током крови, называется эмбол. Его проникновение в легочную артерию вызовет тромбоэмболию, закупорку просвета сосуда сгустком крови, опасное послеоперационное осложнение.
Чтобы избежать возникновения возможных последствий, необходимо тщательно соблюдать профилактические меры.
Предрасполагающие факторы
Процесс образования тромбов относится к защитным функциям организма. Во время хирургического вмешательства нарушается целостность тканей и всевозможных кровеносных сосудов (капилляры, вены). Включаются защитные механизмы организма и появляются небольшие сгустки крови, которые закрывают повреждение.
Важным фактором в образовании тромбов является длительная неподвижность пациента. В этом случае нарушается нормальное кровообращение, замедляется венозный кровоток. Наиболее часто такая ситуация возникает при проведении операций на нижних конечностях с последующим наложением гипса.
Помимо этого, необходим ряд факторов, наличие которых повышает риск развития тромбов:
- Высокая свертываемость крови.
- Возраст, превышающий 40-летний рубеж.
- Длительная неподвижность пациента, вызванная параличом, сложным переломом или возникшая по иной причине.
- Ожирение.
- Сахарный диабет.
- Варикозное заболевание вен.
- Злокачественные новообразования.
- Патологические процессы сердечно-сосудистой системы. Инфаркты, ишемия, сердечно-сосудистая, венозная недостаточность и другие.
- Воспалительные заболевания кишечника.
- Длительный прием эстрогенов.
- Объемные хирургические операции, длительное время оперативного вмешательства.
- Переломы костей таза, нижних конечностей.
При наличии факторов, повышающих риск образования тромбов, в естественном защитном процессе происходит сбой и получившийся сгусток крови не просто закрывает поврежденное место в сосуде, но и может полностью перекрыть просвет вены или артерии.
Какие операции увеличивают риск образования тромбов?
Пациентов принято подразделять на три основные группы риска:
- Группа минимального риска. Сюда относят пациентов без наличия в анамнезе параличей, приема гормональных препаратов или иных провоцирующих факторов. А планируемое оперативное вмешательство не займет много времени. Вероятность развития тромбозов после операции в этой группе не превышает 10%.
- Группа среднего риска. В эту группу попадают пациенты с 40-летнего возраста, которым предстоит объемное или длительное хирургическое вмешательство. Однако при этом необходимо полное отсутствие факторов риска. Развитие тромбоза сосудов несколько выше, примерно 20-40%.
- Группа высокого риска.Сюда относят пациентов, у которых совпадает несколько провоцирующих факторов. Риск развития осложнения в виде тромбоэмболии и тромбозов самый высокий – до 80%.
Вид проведенной операции тоже влияет на развитие образования тромбов. Наибольшую опасность в этом случае имеют хирургические манипуляции по поводу варикозного расширения вен, ампутации конечностей, злокачественных новообразований, хирургическое лечение травм и переломов нижних конечностей.
Например, при проведении операции на органах брюшной полости, после которых пациенты с трудом, но могут двигаться, риск развития тромбов не превышает 35%. В то же время после протезирования тазобедренных или коленных суставов риск возрастает до 70%. В этом случае пациент практически не может двигаться, вставать и ходить. В результате замедляется венозный кровоток и увеличивается вероятность развития тромбов.
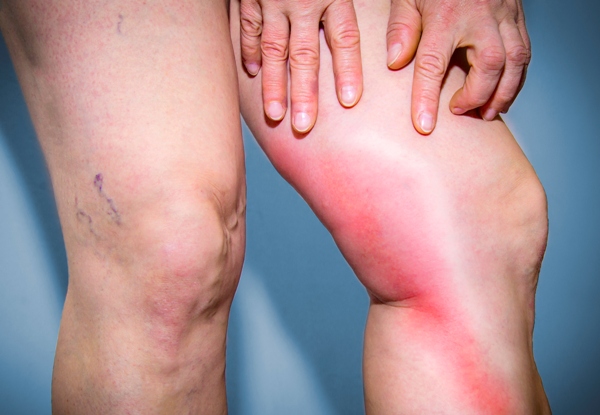
Проявление клинических симптомов будет зависеть от того, какие вены подверглись патологическим процессам. Наиболее часто возникает тромбоз вен нижних конечностей. Примерно в 70-80% всех случаев наблюдается тромбофлебит правой ноги.
Если явления тромбофлебита возникли в поверхностно расположенных венах, то симптоматика будет слабо выражена. При закупорке глубоких вен клинические проявления возникнут быстро (остро), а внешние изменения будут носить выраженный характер.
Изначально наблюдается небольшой отек и болезненность пораженной конечности. В дальнейшем отмечается увеличение отечности. Изменяется окрас кожных покровов: выше места закупорки сосуда кожа становится красной, а ниже – приобретает синюшный оттенок. Пораженный сосуд выглядит как плотный шнур специфического фиолетового цвета. Постепенно нарастает болевой синдром.
Появляются признаки интоксикации организма: тошнота, повышение температуры, озноб, слабость, вялость, испарина и учащенное сердцебиение.
Такая ситуация грозит образованием некроза тканей, отрывом тромба и образованием тромбоэмболии.
Какой врач лечит тромбоз после операции?
До недавнего времени патологиями кровеносной системы занимались хирурги и кардиологи. Но прогресс не стоит на месте. В медицинской практике появилось отдельная структура – флебология, основной функцией которого является лечение патологий, связанных с сосудами. Соответственно, специалистом, лечащим тромбоз после операции, станет флеболог.
Врачебная тактика будет зависеть от сложности процесса.
Медикаментозная помощь
Терапия будет направлена на рассасывание тромба, с последующей нормализацией кровообращения:
- Препараты для рассасывания сгустка крови: Стрептокиназа, Урокиназа, Альтеплаза, Тенектеплаза.
- Препараты для разжижения крови, препятствующие образованию новых сгустков: Гепарин, Курантил, Аспирин и другие.
- Таблетки противовоспалительного действия: Ибупрофен, Кетофен. По показаниям возможно применение антибиотиков.
- С целью снятия спазмов и уменьшения болевого синдрома, применяют Спазмолгон, Но-Шпу.
- Используют внутривенно-капельное введение физраствора, глюкозы, аскорбиновую кислоту. Это способствует разжижению крови.
- В обязательном порядке назначают постельный режим и использование специального белья (компрессионного).
В тех случаях, когда лечение не приносит результатов или наблюдается очень глубокий процесс, проводят хирургическое лечение.
Хирургическая помощь
При тромбофлебите нижних конечностей проводят следующие манипуляции:
- Тромбэктомия– удаление тромба из сосуда хирургическим путем.
- Эндоваскулярная операция – удаление тромбов с помощью введения в сосуд специального катетера и зонда.
- Радиоволновая операция – разрушение сгустков крови радиоволнами, в просвет сосуда вводят катетер с радиоволновой головкой.
Выбор оперативного вмешательства зависит от тяжести патологического процесса и состояния пациента. Решение принимает врач, однако мнение пациента тоже имеет значение.
Профилактика
Основные меры по профилактике образования тромбов после операции:
- Минимизировать время неподвижности пациента. Очень часто больных заставляют садиться или ходить по палате уже в первые сутки после операции. Данная мера направлена на восстановление нормального кровотока, в том числе и венозного.
- Лечебная гимнастика. Назначается посильная физическая нагрузка: сгибание стопы, подъем ноги и так далее. Даже такая минимальная работа связок, мышц и сухожилий позволяет предотвратить венозный застой.
- Ношение компрессионного белья.
- Использование медикаментов. Назначают таблетки Продакса, Эликвис и другие. Курс применения составляет от двух до пяти недель.
Тромбофлебит после операции – серьезная патология, угрожающая здоровью и жизни человека. Игнорирование симптомов тромбоза вен может привести к развитию легочной тромбоэмболии и смертельному исходу.
В процессе подготовки к операции пациент может поспособствовать в минимизации рисков развития тромбозов вен. Для этого необходимо отказаться от вредных привычек, рационализировать питание, уменьшить избыток веса. Перед проведением планового вмешательства нелишним станет обследование на наличие варикозной болезни вен.
Автор: Надежда Мустафаева, врач,
специально для xVarikoz.ru
Полезное видео про тромбы
Тромбофлебит после операции
Тромбофлебит, развивающийся после операции, характеризуется малым числом симптомов, их неспецифичностью, недостоверностью.
Иногда первым признаком тромбоза служит стремительно развивающаяся тромбоэмболия легочной артерии с летальным исходом.
Если тромбоз нижних конечностей после операции вовремя не определен, не назначено лечение, это приведёт к развитию повторного образования тромбов.
Пациентам хирургического профиля назначаются мероприятия, предупреждающие тромбоз.
Предрасполагающие факторы
Существуют клинические и патогенетические факторы, которые служат группой риска по развитию тромбообразования в послеоперационном периоде. К ним относятся:
- Возраст пациента старше 40 лет.
- Паралич скелетной мускулатуры, продолжительная иммобилизация в связи с травмой, повлекшие длительную обездвиженность.
- Онкологические заболевания.

Группы риска
По степени риска развития тромбоза пациентов подразделяют на три большие группы.
Высокий риск: наличие множественных факторов, пожилой возраст, особенно после перелома, инсульта. При отсутствии профилактических мер летальность в этой группе достигает 1%, развитие тромбоза глубоких вен голени отмечается в 40 % случаев.
Группа среднего риска: больные старше 40 лет, с нормальной массой тела, перенесшие обширные операции без длительного обездвиживания, сопутствующего паралича нижних конечностей, злокачественных новообразований, варикозной болезни, не принимающие эстрогенные препараты.
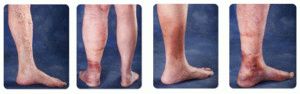
При отсутствии адекватной профилактики у таких пациентов развивается тромбоз глубоких вен нижней конечности в 10 — 20% случаев. Частота летальных исходов — 0,4%.
Низкий риск осложнений отмечается у пациентов с сохраненными двигательными функциями, нормальной массой тела, не получающих лечения гормональными препаратами, которым проводились небольшие операции без осложнений. Тромбоз глубоких вен голени составляет 2%, риск появления тромбоэмболии с летальным исходом — до 0,002%.
Предрасположенность к появлению тромбоза обусловлена нарушениями свертывающих факторов крови. Повышается устойчивость к активированному белку С, снижается количество антитромбиновых фракций, нарушается активация плазмина. Способствует тромбообразованию появление в крови специфических антител при системных коллагенозах, тромбоцитопатиях.
Клинические проявления
На начальных стадиях тромбофлебит нижних конечностей после операции проявляется острой болью по ходу вен, небольшой отечностью на ноге. Сопутствующими симптомами являются слабость, общее недомогание. Возможен резкий подъём температуры тела, озноб. При осмотре видны красные линии в проекции поражённой вены. Кожа нижней конечности сине-багровая, отечная.
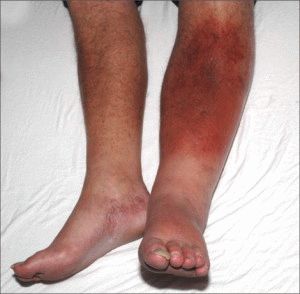
При поражении глубоких вен через 2-3 суток на ноге, из-за развития коллатерального кровотока, появляется сосудистая сетка. Больной стремится удержать ногу в приподнятом положении, так чувствуется облегчение. Глубокий вдох, кашель вызывают усиление боли.
Когда развивается восходящий тромбоз, тромб смещается по бедренной вене, появляется отек бедра, боль в ноге по ходу сосуда.
При развитии тромбоэмболии легочной артерии развивается клиническая картина острой сердечной, сосудистой недостаточности. Снижается артериальное давление, резко учащается пульс, нарушается сердечный ритм. Больные жалуются на острую боль в грудной клетке, чувство нехватки воздуха.
Восходящий тромбоз глубоких сосудов вызывает острую сосудистую недостаточность, приводящую к развитию инсультов, появлению параличей, парезов, острых психотических расстройств.
Характерной клиникой тромбоза сосудов брыжейки служит выраженная острая боль в области живота. Болевой синдром сочетается с тошнотой, рвотой, жидким стулом. Появляется примесь крови в стуле.
Консервативная терапия послеоперационного тромбофлебита:
-
Пациенту назначается постельный режим в острой фазе болезни. Пораженная нижняя конечность фиксируется в приподнятом положении на специальной шине. Проводится эластичное бинтование конечностей, наложение компрессов с противовоспалительными и рассасывающими мазями.

Лечение осложнений, как ТЭЛА, тромбоз мезентериальных сосудов проводят в условиях реанимации и интенсивной терапии.
При закупорке магистральных сосудов проводится оперативное лечение. Цель — восстановление проходимости просвета сосудов.
После операции необходимо эластичное бинтование поражённой конечности.
Предупреждение развития тромбозов
Профилактика появления после операции тромбофлебита проводится с использованием невысоких дозировок гепарина.
Схема введения больному гепарина следующая: за 2 часа до операции пациенту вводят под кожу 5000 ЕД гепарина. Продолжают инъекции каждые 12 часов после завершения операции до перевода пациента на амбулаторный режим или полной выписки. Назначение гепарина в небольших дозах снижает частоту осложнений после оперативных вмешательств в три раза. Риск развития тромбоэмболии легочной артерии с летальным исходом снижается на 50% при профилактике малыми дозами гепарина.
Менее эффективно в профилактике тромбоза глубоких сосудов нижних конечностей применение декстрана – полисахарида с высокой молекулярной массой. Для профилактики ТЭЛА это средство эффективно. Но декстран не получил применения в профилактике послеоперационных осложнений из-за высокой стоимости, нередких побочных эффектов в виде анафилаксии. Применение декстрана противопоказано в ряде послеоперативных вмешательств.
Назначение с профилактической целью препаратов на основе салициловой кислоты неэффективно.
Механическая профилактика
Немедикаментозным способом профилактики является назначение периодической компрессии. Метод удобен тем, что не повышает риск развития кровотечений.
Разработаны специальные пневматические компрессионные приспособления для дозированной компрессии. Обеспечивают сдавливание извне, уменьшают застойные явления в нижних конечностях, стимулируют естественный фибринолиз. Прерывистая компрессия показана пациентам хирургического профиля, входящего в группу риска по развитию тромбоза вен нижних конечностей. Эффективность применения малых доз гепарина и дозированной компрессии приблизительно равная.
Для снижения риска развития тромбоза глубоких вен нижних конечностей применяется компрессионное белье — чулки, гольфы, колготы.
Источники: http://flebdoc.ru/tromb/otek-shva-posle-udaleniya.html, http://xvarikoz.ru/bolezni/tromboz-ven/posle-operacii.html, http://otnogi.ru/bolezn/tromboz/tromboflebit-posle-operacii.html