Тромбофлебит в анамнезе что это
Симптомы и лечение тромбофлебита вен нижних конечностей
Тромбофлебит – это воспалительное заболевание сосудов венозной системы, возникающее из-за формирования тромба (кровяного сгустка) в просвете вены. На начальной стадии, когда воспалительные изменения выражены незначительно, заболевание называют флеботромбозом (тромбоз вен без воспаления).
Тромбофлебит может развиваться как в глубоких, так и в поверхностных венах. Чаще – в поверхностных венах конечностей. Такую форму заболевания называют поверхностный тромбофлебит.
К развитию данного заболевания может привести любая травма сосуда. Так как вены не имеют собственных мышечных структур, формирующиеся в них тромбы не отрываются и продолжают развиваться в поверхностных сосудах, вызывая продолжительное нарушение кровообращения на отдельном участке конечности.
При тромбозе глубоких вен, залегающих в толще мышечной ткани, при перепадах давления тромбы могут отрываться от стенки сосуда и закупоривать мелкие сосуды в других частях тела (мозг, легкие, сердце). В этом случае тромбоз становится причиной тяжелого осложнения – эмболии, которое может стать причиной смерти больного.
Интересные случаи
- Бывший президент США Ричард Никсон и бывший вице-президент Дэн Куэйл были больны тромбофлебитом;
- Во время съемок фильма «Разум и чувства» (1995) актриса Кейт Уинслет, сыгравшая роль Марианны Дэшвуд, страдала тромбофлебитом;
- Марио Ланца болел тромбофлебитом, а причиной его смерти стала легочная эмболия (закупорка легочных сосудов тромбом, оторвавшимся от стенки сосуда на ноге);
Влияние на национальную культуру
- В одной из серий «Симпсонов», когда Барт получает «двойку», школьная медсестра подозревает, что у него флебит;
- Персонаж Питера Бойла в ситкоме «Все любят Рэймонда» страбает тромбофлебитом. Или делает вид, что страдает, чтобы избежать выполнение определенных семейных обязанностей;
- В анимационном сериале «Царь горы», когда мистер Стриклэнд посещал курсы изучения библии в бассейне с Луанной, Хэнк сказал, что «это полезно для его тромбофлебита»;
- В эпизоде «Молодые и дерзкие» сериала «Госпиталь M.A.S.H.» полковник Поттер страдает от обострения тромбофлебита, вызванного его собственным отказом признать наличие заболевания;
- В мультсериале «Футурама» голова Ричарда Никсона предается воспоминаниям о его «Славном теле республиканца, пронизанном флебитом».
Причины тромбофлебита
Причиной тромбофлебита поверхностных вен является повреждение стенки сосуда. Это происходит из-за неправильной постановки катетера или иглы для внутривенных инфузий. Тромбофлебит нижних конечностей обычно развивается из-за варикозного расширения вен.
Среди причин тромбофлебита глубоких вен выделяют:
- Малоактивный образ жизни. При длительном отсутствии адекватных физических нагрузок тромб разрастается до весьма крупных размеров и вызывает серьезные нарушения кровообращения в пораженном сосуде;
- Повреждение стенки вены вследствие раздражения катетером или иглой, травмы, инфекции, попадания в просвет сосуда раздражающих химических веществ.
- Врожденные или приобретенные аномалии свертывающей системы крови.
К факторам риска развития заболевания относят:
- Длительное вынужденное положение с ограничением подвижности конечностей (затяжная поездка, авиаперелеты на большие расстояния, постоянное нахождение в постели из-за болезни или после оперативного вмешательства);
- Ожирение;
- Курение, в особенности одновременно с заместительной гормональной терапией или приемом гормональных противозачаточны х препаратов (применение оральных контрацептивов нового поколения значительно снижает риск тромбообразовани я);
- Беременность. Увеличенная матка может сдавливать крупные вены в малом тазу, повышая риск тромбоза;
- Онкологические заболевания, гематологические заболевания;
- Алкоголизм;
- Травмы конечностей.
Согласно исследованиям 2004 года, женщины, получающие комбинированное гормональное лечение (эстроген и прогестин) в постменопаузальн ом периоде имеют вдвое больший риск развития венозного тромбоза по сравнению с контрольной группой женщин, не принимающих гормональные препараты.
Симптомы тромбофлебита
Поверхностный тромбофлебит развивается постепенно и начинается с легкого покраснения и уплотнения участка кожи в области пораженной вены. По мере прогрессирования воспаления участок покраснения распространяется дальше по ходу вены. Обычно он определяется как тонкий плотный и болезненный тяж, повторяющий контуры сосуда. Воспаление может развиваться в виде паутины, вовлекая в патологический процесс более мелкие вены, отходящие от пораженного сосуда.
Характеризующие тромбофлебит симптомы даже в тяжелых случаях могут проявляться невыраженно и иметь местный характер. В участке воспаления кожа становится плотной, горячей и болезненной.
Чаще развивается тромбофлебит нижних конечностей, симптомы которого включают появление выраженной гиперемии и выделение венозного рисунка в участке воспаления. Иногда тромб может приводить к нарушению кровообращения в конечности, приводя к ее посинению.
Кожа над веной отекает, больной ощущает постоянный кожный зуд, боль становится пульсирующей, жгучей. При быстрой перемене положения ног симптомы могут ухудшаться. Например, утром при опускании ног с кровати. Больные могут жаловаться также на боли при ходьбе.
Постепенно нарастает лихорадка. Обычно температура тела не превышает 37,5 – 38 градусов Цельсия. Для пациентов послеродового отделения развитие лихорадки в течение 4 – 10 дней после родоразрешения может указывать на наличие тромбофлебита.
При присоединении инфекции лихорадка усиливается, появляются выраженные болезненные ощущения, под кожей может формироваться абсцесс, который прорывается с выходом гнойного отделяемого.
Тромбофлебит глубоких вен
Симптомы тромбофлебита глубоких вен включают:
- Покраснение (иногда – посинение или побледнение);
- Локальное повышение температуры;
- Отек;
- Боль в пораженной конечности.
Симптомы тромбофлебита ног при тромбозе глубоких вен характеризуются более выраженным отеком пораженной конечности, чем при поверхностном поражении. При осмотре разница между здоровой и больной стороной видна очень отчетливо. Кроме того, пациенты ощущают ригидность (напряженность) мышц в пораженной конечности.
Лечение тромбофлебита
При возникновении такого заболевания, как тромбофлебит, симптомы и лечение тесно связаны, так как принципы терапии тромбофлебита поверхностных и глубоких вен существенно различаются.
Как правило, пациентам с диагнозом тромбофлебит нижних конечностей лечение назначается в минимальном объеме. Иногда он проходит самостоятельно вообще без лечения. Это состояние больной может контролировать самостоятельно в домашних условиях.
Если у больного развился острый тромбофлебит нижних конечностей, лечение сводится к приему противовоспалите льных препаратов и поддержании пораженной конечности в приподнятом положении. Допускается применение мазей для улучшения кровотока, снятия отека и повышения тонуса сосудов.
- Рекомендуется теплый компресс.
- А также прием нестероидных противовоспалите льных препаратов (аспирин, ибупрофен) для достижения обезболивающего и антикоагуляционн ого (противосвертыва ющего) эффекта.
- Допускается применение местных лекарственных форм (мазей, гелей), имеющих в составе нестероидные противовоспалите льные средства: фастум гель, вльтарен эмульгель, мази диклофенака или ортофена и др. (см. НПВС в виде мазей от боли).
- Доказана эффективность ношения специальных эластичных чулок и повязок (см. компрессионное белье при варикозе).
Эластичное бинтование и ношение чулок показано пациентам с диагнозом тромбофлебит вен нижних конечностей, лечение которого может оказаться неэффективным или иметь побочные эффекты при отсутствии достаточного венозного тонуса. Чулки оказывают достаточно сильное давление на вены, чтобы препятствовать их расширению и отрыву тромба.
В зависимости от высоты поражения применяют чулки разного размера (до колена, до верхней трети бедра). Их применение ограничивает отек и снижает риск развития тромбоза глубоких вен, а также вероятность тромбоэмболии. Тромб рассасывается в течение нескольких дней или недель, после чего симптомы заболевания исчезают.
- Применение антибиотиков показано только при присоединении инфекции. Иначе назначение антибактериально й терапии окажется неоправданным и не приведет к улучшению состояния.
- Лечение тромбофлебита включает специальные мази и препараты для местного применения с гепарином (гепатромбин, лиотон).
Гепарин в их составе может заменить суточную инъекционную дозировку, что позволяет избежать парентеральное введение препаратов, заменив их местными средствами. Хотя концентрация гепарина в препарате Гепатромбин меньше, чем в Лиотоне, его эффективность несколько выше за счет дополнительных ингредиентов, обеспечивающих комплексное антитромботическое и противовоспалительное действие.
- Лечение тромбофлебита глубоких вен – более сложный процесс, требующий проведения терапии антикоагулянтами , а также поддержания конечности в приподнятом положении.
Основная задача лечения в данном случае – предупреждение тромбоэмболии легочной артерии. На время лечения пациент госпитализируетс я в специализированн ое отделение.
Исследования показали, что применение гепарина, а затем — низкодозированно го варфарина (непрямой антикоагулянт) позволяет предотвратить тромбоэмболическ ие осложнения у больных тромбофлебитом. Еще больше снизить частоту развития тромбоза глубоких вен и тромбоэмболии позволило назначение нового антикоагулянта — Ксимелагатрана. Эффект от данных препаратов развивается в течение нескольких суток.
В некоторых случаях наряду с антикоагулянтами лечение глубокого тромбофлебита включает назначение тромболитических препаратов, вызывающие рассасывание тромба. Их применение позволяет существенно снизить время лечения, но повышает риск отрыва тромба и развития эмболии. С этой целью пациентам назначается эноксапарин (Ловенокс) – быстродействующи й препарат для рассасывания тромба, вводимый парентерально (подкожно, внутривенно). 
Учитывая отсроченный терапевтический эффект антикоагулянтов, тромболитики играют роль «моста» от начала лечения и развития лечебного эффекта от основных препаратов.
Для определения эффективности лечения варфарином, а также с целью коррекции вводимой дозы препарата используется показатель МНО, определяемый в ходе коагуологическог о исследования крови. Он отражает состояние свертывающей системы крови пациента. Анализ повторяется ежедневно в течение всего периода лечения.
- Дополнительными препаратами, эффективными при тромбофлебите, являются ангиопротекторы (венорутон, троксевазин) и венотоники (флебодиа, детралекс).
Они предотвращают дальнейшее прогрессирование поражения стенок сосудов, обеспечивая непосредственно лечение вен при тромбофлебите, и обладают противовоспалите льными свойствами. Рекомендуется прием таблетированных форм, так как мази обладают раздражающим действием.
Хирургическое лечение
При отсутствии эффекта от проводимой терапии и прогрессировании воспаления пациентам назначаются хирургические методы лечения тромбофлебита, так как продолжающееся повышенное тромбообразовани е в пораженной вене значительно повышает риск развития эмболии и, как следствие, смерти больного.
Ретроспективный анализ выявил, что около ¼ случаев тромбофлебита глубоких вен с неадекватной терапией заканчивались тромбоэмболией.
При развитии поверхностного флеботромбоза в паху, в месте слияния поверхностных и глубоких вен, вероятность возникновения эмболии повышается. В этом случае формирующиеся в поверхностных венах тромбы могут проникать в более крупные глубокие вены, где впоследствии происходит их отрыв. Лечение заключается в удалении или перевязке пораженных вен для предотвращения тромбоэмболическ их осложнений. После операции перевязки вен, которая проводится под местной анестезией, пациент может быть выписан незамедлительно и в тот же день вернуться к полноценной жизни без ограничения физической активности.
Кроме того, современное техническое оснащение позволяет точно определить место развития тромба и провести щадящую операцию по его удалению без удаления всего сосуда. После улучшения состояния возможно проведение дополнительного оперативного вмешательства для удаления варикозных узлов, способных вызвать повторное развитие заболевания.
Лечение тромбофлебита народными средствами
Лечение тромбофлебита народными средствами предполагает применение отваров и настоев растений, обладающих противовоспалите льными свойствами. К ним относятся:
- Настой крапивы по 1/3 стакана внутрь три раза в день;
- Листья золотого уса местно;
- Чай из листьев орешника;
- Мед в виде компресса на область пораженных вен;
- Капустный лист местно, предварительно раздавив или надломив для выделения сока. Перед прикладыванием смазать растительным маслом;
- Настойка на березовых почках местно;
- Смесь кашицы из полыни горькой с простоквашей местно в виде компресса.
Помните, что такого заболевания, как тромбофлебит, народное лечение не обеспечивает полное избавление от болезни, а только приводит к временному улучшению за счет снятия симптомов. Для предотвращения повторного развития тромбофлебита обратитесь за помощью к специалисту.
Профилактика
Основной метод профилактики тромбофлебита – активный образ жизни. Рекомендуется ежедневная физическая активность (прогулки, плавание, бег трусцой, танцевальные курсы и другие виды спорта). Для предотвращения заболевания рекомендуется:
- Избегать длительного нахождения в одном положении лежа или сидя;
- Избегать длительного горизонтального положения. Если нет возможности подняться с кровати (травмы, болезнь), необходимо носить эластичные чулки;
- Во время долгих переездов и перелетов обязательно вставайте, пройдитесь по салону автобуса или самолета. Если вы едете на автомобиле, совершайте остановки через каждые 100 – 150 км и делайте разминку;
- Избегайте обезвоживания. Пейте больше жидкости;
- В медицинских учреждениях мерой профилактики тромбофлебита является периодическая смена внутривенных катетеров.
Тромбоз поверхностных вен редко прогрессирует до тяжелых форм и обычно не приводит к опасным осложнениям, хотя встречаются случаи тромбоэмболии мелких сосудов, не приводящие к смерти пациента.
Тромбоз глубоких вен имеет повышенный риск развития тромбоэмболии легочных артерий, а также артерий других жизненно важных органов. Это тяжелое осложнение, которое очень часто оканчивается летальным исходом.
Результатом тромбоза глубоких вен может стать посттромбофлебит ический синдром — повреждение стенки сосуда с развитием хронического отека конечности, сопровождаемого выраженными болезненными ощущениями.
Info-Farm.RU
Фармацевтика, медицина, биология
Тромбоз глубоких вен
Тромбоз глубоких вен (ТГВ) -это формирование сгустка крови («тромба») в глубоких венах. В 1865 году Вирхов описал сочетание патологических факторов, которые являются основным пусковым механизмом внутрисосудистого образования тромбов и известных как триада Вирхова. Она включает в себя изменение свойств крови (состояние гиперкоагуляции), травму стенки сосуда (повреждение эндотелия) и замедление тока крови (стаз). Дальнейшее развитие учения о тромбоз показало, что компоненты «триады Вирхова» отнюдь не равнозначны и значение каждого из перечисленных факторов до сих пор является предметом дискуссии.
Предпосылки к развитию венозного тромбоза
Операция и травма
Высокая распространенность и отсутствие тенденции к снижению частоты венозного тромбоза связанные с растущим числом оперативных вмешательств и расширением их объема, применением общего обезболивания с использованием миорелаксантов, увеличением среди оперированных пожилых людей с тяжелой сопутствующей патологией. Так, подсчитано, что только на 1200000 операций на органах брюшной полости, сделанных в США в течение года у больных в возрасте старше 40 лет, развивается 158 тыс. Случаев тромбоза глубоких вен нижних конечностей.
Иммобилизация нижних конечностей
Венозный тромбоз обычно возникает в «голубином гнезде» клапанов или в венозных синусах (мешочках) икроножной и камбаловидного мышц. Кинофлебография ясно показала, что кровоток в этих структурах у здоровых людей в состоянии покоя особенно слаб, что еще более выражено при иммобилизации и горизонтальном положении (M. Verstraete et al, 1984). Признаки тромбоза глубоких вен отмечены клинически у 12% больных с параплегией. В первые три месяца после инсульта 3% больных с церебрососудистый нарушениями умирают от Т. Е.Л. А. В Америке существует термин «телевизионный тромбофлебит». Речь идет о пожилых людях, что долгими часами просиживают у экрана телевизора в креслах, причем ребро сиденья нарушает в них венозный отток. Длительное нахождение ног в согнутом положении, например, в автомобиле, может вызвать перегиб подколенной вены и затруднение оттока крови. Изучая спровоцированы продолжительными перелетами на авиалайнерах тромбоэмболические осложнения, связанные с длительной компрессией магистральных вен и затруднением венозного кровотока в конечностях, Саймигтон и Стак (1977) впервые применили термин «синдром экономического класса». В связи с этим заслуживают внимания исследования Вьирхове и Бруйнинча (1984; 1988), которые перед началом 5-ти часового полета добровольцам вводили фибриноген сто двадцать пятый. После окончания рейса в 7% наблюдений выявлено накопления меченого фибриногена «растущим» тромбом в внутримышечных венах голени. Подставки для ног имеют значения, предупреждая давление на бедра, ребра сиденья. Запрет круглых подвязок, движения ногами при длительном постельном режиме, тепло к ногам, что ускоряет местный кровоток, и, наконец, своевременное назначение кардиологической терапии — все это меры профилактики тромбозов, которые иногда не принимаются во внимание. К факторам риска, приводящих к венозного тромбоза, относят анестезию. Обнаружено, что общая анестезия с применением мышечных релаксантов значительно чаще сопровождается тромбозом глубоких вен нижних конечностей, чем при использовании регионарных методов анестезии (спинальная, эпидуральная, проводниковая). Решающую роль в этом играют длительная иммобилизация конечности и выключение мышечной помпы.
Данные литературы свидетельствуют об увеличении риска послеоперационного тромбоза при ожирении. Причинами склонности больных с ожирением к венозным тромбоэмболических осложнений считают нарушение фибринолитической активности, физической активности и длительный срок иммобилизации в послеоперационном периоде.
Беременность и роды
В промышленных развитых странах осложнение тромбоза глубоких вен нижних конечностей — эмболия легочной артерии — основная причина материнской смертности. Частота летальных исходов этого генеза при поражении малого круга кровообращения составляет 1-3 на 100 000 родов (MR Toglia, 1996). Риск развития проявляется клинически Т. Е.Л. А. у беременных женщин составляет в среднем 0,1-0,2% на 1000 родов в антенатальном и 0,1-0,8% на 1000 родов — в постнатальном периодах. Тромбоз глубоких вен, как источник эмболии, развивается преимущественно в третьем триместре с частотой 1 на 200, или 5,9 / 1000 родов (D. Bergqvist et al., 1983). Поэтому в послеродовом периоде частота возникновения тромбоэмболии в 3-6 раз выше, чем до родов. К факторам, способствующим тромбообразованию и увеличивают риск развития эмболии у беременных, относят: операцию, осложненные и повторные роды, длительный, более 2-х суток постельный режим, преэклампсии, возраст старше 35 лет, наличие операций и травм нижних конечностей и таза в анамнезе , варикозное расширение вен и, особенно, посттромбофлебитической болезнь нижних конечностей.
С увеличением возраста значительно снижается мобильность пациента, увеличиваются нарушения кровотока и венозный стаз, уменьшаются эластичность и тонус сосудистой стенки за счет структурных изменений, усиливает Тромбогенные дилатацию вен. Прогрессирующие с возрастом функциональные изменения в системе гемостаза обусловливают развитие «претромботичного» состояния, проявляется повышением активности свертывания, снижением фибринолиза.
Онкологические заболевания
Впервые элементы патогенеза взаимосвязи онкологических заболеваний и тромботических осложнений были представлены известным парижским врачом Армандо Трузао в 1861 г.. В его знаменитой лекции о сочетании phlegmasia alba dolens и опухолевой кахексии (A.Trousseau, 1865). Позже, на основании развития тромбоза глубоких вен голени, сам лектор диагностировал у себя диссеминированным раком желудка. С тех пор наличие у пациента сочетание опухолевой патологии и тромбоза вен известно в медицине под названием «синдрома Труссо». Предыдущие манифестации опухоли, появление тромботических осложнений определяется термином — «тромботическая маска». В настоящее время сформировалось клиническое правило: необходимо обследовать пациентов с венозным тромбозом, особенно в пожилом возрасте, с целью поиска онкологической патологии. У этой категории больных тромбоз может поражать вены различной локализации, как поверхностные, так и глубокие. Иногда он резистентный к антикоагулянтной терапии. Частота тромбоза после хирургических вмешательств по поводу злокачественных новообразований в 2-3 раза выше, чем после аналогичных операций, но выполненных при других заболеваниях. Таким образом, происходит суммирование рисков, обусловленных онкологической патологией и самой операцией.
Нефротический синдром
Наличие его сопровождается увеличением частоты венозного тромбоза, обычной локализацией которого являются почечные вены. Основным механизмом этого осложнения служит потеря антитромбина III с мочой.
Заболевания печени
Печень играет важную роль в регуляции каскада коагуляции путем удаления из крови и инактивацею факторов свертывания. Нарушение функции печени препятствуют реализации этого защитного механизма.
Венозные тромбозы в анамнезе
Наличие в анамнезе сведений об эпизоде венозного тромбоза в 3-4 раза увеличивает риск повторного его развития после травмы или операции. У таких больных возрастает опасность ретромбоза после прекращения антикоагулянтной терапии. В патогенезе рецидивирующего флеботромбоза играет роль дефицит ингибиторов коагуляции (антитромбин III, протеин С).
Клинический диагноз тромбоза глубоких вен
Клиническая семиотика. Клинические проявления тромбоза глубоких вен состоят из комплекса симптомов, характеризующих внезапно возникшие нарушения венозного оттока при сохраненном притоке артериальной крови конечности. Отек, цианоз конечности, распирающие боли, локальное повышение кожной температуры, переполнения подкожных вен, боли по ходу сосудистого пучка характерны в той или иной степени для тромбоза любой локализации. Движения в суставах конечности и чувствительность практически не меняются. Общие признаки асептического флебита и перифлебитах, такие, как субфебрилитет, слабость, адинамия, небольшой лейкоцитоз встречаются у большей части больных. Клинический диагноз в целом и топический диагноз частности основываются на анализе симптомов, выраженность которых обусловлена расстройствами регионарной гемодинамики, во многом зависит от локализации поражения.
Клиническая картина
Тромбоз глубоких вен голени
Окклюзия двух-трех берцовых вен, при сохраненной проходимости других не вызывает значительных нарушений венозного оттока из конечности. Вот почему клиническое распознавание тромбоза этой локализации представляет наибольшие трудности. Именно при поражении глубоких вен голени наиболее высокая доля диагностических ошибок, причем возможна как гипо-, так и гипердиагностика. Клиническая картина тромбоза глубоких вен голени чрезвычайно скудна. Заболевания совсем не вызывает у больного, а порой и у врача, ощущение опасности. Часто единственным симптомом тромбоза является умеренные боли в икроножных мышцах, усиливающиеся при ходьбе, движениях в голеностопном суставе или просто в вертикальном положении пациента. Диагностика заболевания существенно облегчается, если у пациента есть отек дистальных отделов конечности. Отек никогда не бывает значительным и чаще локализуется в области лодыжек. При физикальном исследовании выявляются положительные симптомы Хоманса (боли в трехглавой мышцы при тыльном сгибании стопы), Мозеса (болезненность при сдавливании голени в передне-заднем направлении), Ловенберга (боли в мышцах голени при давлении до 150 мм рт. Ст. , создаваемом манжетой сфигмоманометра). Информативность этих симптомов не следует преувеличивать. Диагноз существенно упрощается, когда тромбируются все глубокие вены голени (передние и задние большеберцовая, малоберцовые), что бывает редко. При этом, как и при тромбозе подколенной вены, существенно нарушается венозный отток из голени. Она становится отечной, напряженной, периметр ее в средней трети увеличивается на 4 см и более. Появляется выраженный болевой синдром, возникают чувство распирания, тяжести, напряжения в концовке, цианоз кожи, заметно увеличивается в вертикальном положении пациента и после ходьбы. На голени образуется сеть расширенных подкожных вен. При переходе тромбоза на подколенную вену болезненность начинает определяться в пидколиннии ямке, и иногда усиления боли полное разгибание конечности в коленном суставе становится невозможным.
Тромбоз бедренных вен
Симптоматика тромбоза бедренной вены во многом зависит от распространенности и степени сужения просвета сосуда тромбом. Наибольшие клинические проявления наблюдаются при полной окклюзии всей вены. При частичной окклюзии, или неоклюзивному тромбозе нарушения гемодинамики и, соответственно, клиническая симптоматика (отек, боль, цианоз кожных покровов) выражены меньше, что связано с хорошо развитым коллатеральным кровообращением и возможностью оттока крови из глубокой вены бедра. Тромбоз общей бедренной вены оказывается ярче клинической симптоматикой. Развивается окклюзия устья глубокой вены бедра «исключает» большинство основных венозных коллатералей нижней конечности. Полная окклюзия общей бедренной вены характеризуется внезапным отеком большей части конечности. Именно момент появления выраженного отека нередко расценивается больным и врачом как начало заболевания, даже если тромботической процесс распространился из вен голени. При осмотре обнаруживают увеличение объема голени, цианоз кожных покровов, интенсивность которого возрастает по направлению к периферии. Отмечается расширение подкожных вен в дистальной части бедра и на голени. Если тромбоз бедренной вены обтурирует устье большой подкожной вены бедра, то гипертензия, развивается в поверхностной венозной системе, приводит к включению анастомозов, перекрестных с контралатеральной конечностью. При этом наблюдается усиление картины подкожных вен паховой и надлобковой областей. При пальпации определяется болезненность по проекции магистральных сосудов на всем протяжении бедра. Оказывается заметное увеличение паховых лимфатических узлов. Гипертермия может достигать 38 ° С Период выраженного венозного застоя длится 3-4 дня, после чего наступает медленное уменьшение отека.
Видео по теме
Тромбофлебит — симптомы и лечение

Флеболог, стаж 33 года
Дата публикации 13 марта 2018 г.
Содержание
Что такое тромбофлебит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 33 года.
Определение болезни. Причины заболевания
Тромбофлебит — заболевание системы кровообращения, характеризующееся повреждением внутренних тканей стенки вены с развитием местной воспалительной реакции, сопровождающейся быстрой адгезией (слипанием) тромбоцитов в месте поражения.
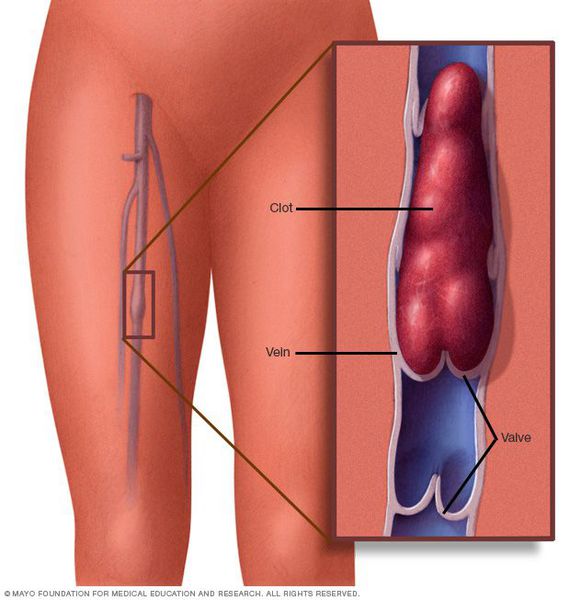
Причины развития данного заболевания:
- варикозное поражение вен — по статистике у 60% пациентов с варикозной болезнью со временем развивается тромбофлебит;
- важную роль в выявлении причины тромбоза, особенно спонтанного, у молодых людей играет генетическое исследование на тромбофилию — дефицит фактора протромбинового комплекса протеина S, дефицит антикоагулянта протеина С, дефицит антитромбина III (далее — АТ III), мутация фактора свертывания V (Лейденская мутация).
- высокий уровень эстрогена — беременность;
- заместительная гормональная терапия;
- продолжительное применение пероральных контрацептивов также может стать пусковым механизмом для тромбообразования.
Существует ряд других факторов, влияющих на развитие данного заболевания:
- табакокурение;
- ассоциированная тромбоцитопения (снижение синтеза гепарина в печени);
- нарушение синтеза тромбоцитарного фактора роста в костном мозге;
- грибковые и бактериальные инфекции;
- аутоиммунный антифосфолипидный синдром;
- избыточная масса тела;
- злокачественные новообразования (особенно опухоли поджелудочной железы, легких, желудка);
- преклонный возраст пациента;
- длительная иммобилизация;
- применение некоторых лекарственных препаратов (в частности, цитостатиков);
- наличие венозных тромбоэмболических осложнений в анамнезе.
Частота развития тромбофлебита зависит от многих факторов. Есть значимое различие между возрастными категориями. Ежегодно дебют тромбофлебита регистрируется у 0,3 – 0,6 на 1000 человек в возрасте до 30 лет и у 1,2 – 1,8 на 1000 пожилых пациентов.
Различия также регистрируются по половому признаку. Так, у мужчин тромбофлебит развивается в среднем в 0,05 – 1,4 на 1000 человек. У женщин этот показатель значительно выше — от 0,31 до 2,2 на 1000 человек.
Последние исследования подтверждают значимость генетически детерминированной тромбофилии в развитии тромбофлебита, особенно у пациентов без предшествующей травматизации сосудистой стенки. Тромбофилия — это патология, которой свойственна предрасположенность к формированию сосудистых тромбозов разной локализации, склонных к рецидиву. Причина данного заболевания заключается в наличии дефекта свертывающей системы крови, а также генетической или приобретенной патологии клеток крови. Клиническими проявлениями тромбофилии являются множественные тромбозы самой различной локализации, которые сопровождаются проявлением отеков и болью в ногах, синюшностью кожных покровов и лёгочной эмболией. Неоднократно встречающиеся рецидивирующие тромбозы в анамнезе больного могут говорить о наличии тромбофилии, которую можно подтвердить, проведя лабораторные исследования. Выбор дальнейшей терапии тромбофилии напрямую зависит от ее вида. Обычно используют тромболитики, антикоагулянты и дезагреганты.
Лейденскую мутацию обнаруживают у 23% пациентов. Значимыми являются также мутации протромбина, АТ III, кофактора гепарина, системы протеинов С и S. По локализации возникновения тромбофлебита также имеется большой разброс частоты встречаемости. В 65 – 80% случаев поражается система большой подкожной вены, в 10 – 20% случаев встречается система малой подкожной вены, тогда как билатеральный вариант тромбофлебита встречается лишь в 5 – 10% случаев.
Одним из наиболее значимых факторов развития тромбофлебита является наличие варикозной болезни. До 62% пациентов с тромбофлебитом имеют данную патологию. Посттравматические тромбофлебиты развиваются после внутривенного введения различных лекарственных препаратов, а также в случае катетеризации вены.
Симптомы тромбофлебита
Место локализации, распространенность и сроки развития патологического процесса, а также этиологический фактор являются причинами, обуславливающими клинические проявления тромбофлебита.
При развитии тромбофлебита на фоне варикозной болезни чаще поражаются поверхностные вены нижних конечностей, особенно ствол и притоки большой подкожной вены.
При поражении сосудов нижних конечностей происходит образование плотных тяжей багрового цвета в проекции пораженных сосудов, в симптоматику которого входит ярко выраженная гиперемия и произвольная болезненность или же болезненность при пальпации.
При ярко выраженном воспалении поверхностных вен на прилегающих кожных покровах проявляются такие симптомы, как покраснение, болезненность, повышение температуры и отек. Тромбофлебит может распространяться на систему глубоких вен. Наиболее опасной локализацией для развития данного осложнения служит первичное расположение патологического процесса вблизи от сафено-бедренного и сафено-подколенного соустий, а также перфорантных вен подколенной области. Важно отметить, что глубокие венозные стволы и многочисленные коллатерали являются главными причинами слабо выраженной симптоматики тромбофлебита глубоких вен голени.
При опускании ног вниз в икроножных мышцах появляется боль распирающего характера. Также данной патологии присуще развитие отеков дистальных отделов конечности, постепенно распространяющихся выше по ноге. Возможно даже расширение сети поверхностных вен голени, бедра и передней брюшной стенки. Бедренно-подколенный венозный сегмент будет проявляться более выраженно по причине наличия тяжелых отклонений в работе системы оттока и сложности протекания процесса компенсации кровотока.
Острый тромбофлебит несет наибольшую угрозу, поскольку может вызвать серьезные нарушения кровоснабжения конечности и тромбоэмболические осложнения, опасные для жизни. Так, у больных образуется напряженный отек конечности с характерными острыми болями. В дальнейшем этот отек может локализоваться в пахово-мошоночной области, в области ягодиц и передней брюшной стенке. Симптоматика тромбозов нижней полой вены выражается интенсивностью отека нижней половины туловища и обеих нижних конечностей. Также характерными признаками данного вида тромбоза являются расширение вен передней брюшной стенки и тромбозы печеночных и почечных вен, в конечном итоге определяющие клинику и ее исходы.
Для вены верхней конечности характерен посттравматический тромбофлебит, который возникает в результате внутривенных инъекций, а также катетеризации вены, повреждающих эндотелий. Наиболее типичным является поражение в области локтевой ямки. Клинически проявляется болью, уплотнением, покраснением и отеком по ходу пораженной вены. Распространение на глубокую венозную систему и систему легочной артерии практически никогда не происходит.
Тромбофлебит после эндоваскулярного лечения варикозной болезни встречается редко, всего в 0,1 – 1,2% всех случаев осложнений этого метода лечения. Наибольшая частота характерна для склеротерапии. Профилактика данного осложнения достигается немедленной мобилизацией пациента после манипуляции и использованием низкомолекулярных гепаринов в профилактических дозах.
Патогенез тромбофлебита
Тромбообразование — это приспособительная реакция организма, в ходе которой происходит выработка факторов свертывания крови, направленных на образование тромба и остановку кровотечения. При повреждении или нарушении внутренней стенки сосуда развивается местная воспалительная реакция. В зоне повреждения прикрепляется лейкоцитарный, а затем тромбоцитарный сгусток, что усиливает воспалительную реакцию и часто приводит к тромбозу просвета сосуда. Тромбофлебит ассоциирован с компонентами так называемой «триады Вирхова»:
- повреждение интимы сосудов, обусловленное травмой или воспалением;
- изменение свертываемости;
- снижение скорости венозного кровотока — проявляется вследствие варикозного расширения вен, ожирения, снижения физической активности, иммобилизации и т. д.
Отсюда следует, что к нарушению динамического равновесия системы гемостаза приводит патологическое изменение эндотелия вен, которое является ведущим пусковым механизмом формирования тромбофлебита. В последнее время международным консенсусом принято равенство между терминами «острый тромбофлебит» и «тромбоз поверхностных вен», обуславливающее общность патогенетических механизмов, осложнений и тактики лечения.
Осложнения тромбофлебита
Осложнения тромбофлебита могут нести угрозы для жизни! Опасность распространение тромба с поверхностных вен на глубокие и миграции тромботических масс в мелкие ветви легочной артерии с последующим развитием тромбоэмболии легочной артерии (далее — ТЭЛА). В основном в качестве источника тромбообразования при ТЭЛА выступают вены нижних конечностей.
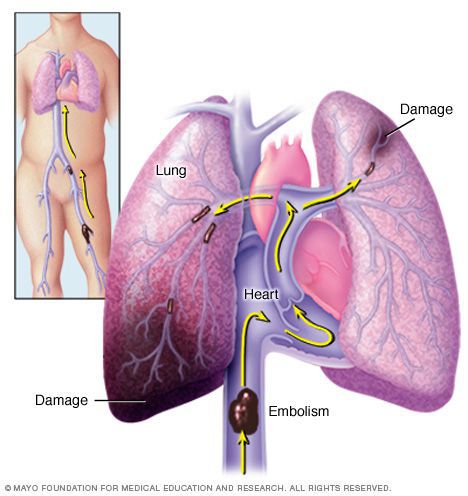
В некоторых случаях источниками являются вены верхних конечностей и правые отделы сердца. Риску появления заболевания подлежат беременные и женщины, которые в определенный период времени длительно принимали пероральные контрацептивы, а также пациенты, имеющие тромбофилию. Есть вероятность распространения процесса на вены таза и брюшной полости с последующим возникновением ишемии пораженной конечности и возможных септических осложнений.
Диагностика тромбофлебита
При подозрении на развитие тромбоэмболии ветвей легочной артерии показана спиральная компьютерная томография (СКТ) органов грудной клетки, которая помогает выявить даже самые незначительные изменения в исследуемой зоне.
Ангиопульмонография — методика, которая позволяет исследовать ветви легочной артерии после введения контрастного вещества. Обязательным является выполнение УЗИ при неясной клинической картине, подозрении на наличие тромбофлебита глубоких вен, беременным женщинам, при локализации тромбофлебита на бедре или верхней трети задней поверхности голени. Ультразвуковая диагностика выполняется в сочетании с допплерографией, что позволяет определить скоростные характеристики потока. Важным в диагностике тромбофлебита является определение носительства генетических полиморфизмов в системе генов свертывания, наиболее значимыми являются мутации протеина S, дефицит антикоагулянта протеина С, дефицит АТ III, мутация фактора свертывания V (Лейденская мутация). Обследование начинают с осмотра, пальпации и выполнения диагностических проб. Производят забор крови для лабораторной диагностики (коагулограмма). Данное исследование позволяет выявить нарушения показателей свертывающей системы. Определяется уровень Д-димера крови, этот показатель указывает на тромбообразование в организме человека. Необходимо помнить, что уровень Д-димера не является критерием тяжести процесса.
Лечение тромбофлебита
Тромбофлебит — это заболевание, которое может угрожать жизни пациента и в связи с этим требует незамедлительного лечения.
Лечебные и профилактические мероприятия при тромбофлебите носят комплексный характер и могут быть консервативными и хирургическими. Основными задачами является максимальное устранение факторов риска, уменьшение и облегчение местных симптомов, профилактика распространения тромбофлебита на сеть глубоких вен и профилактика венозных тромбоэмболических осложнений.
Оперативное лечение
Не так давно золотым стандартом лечения восходящего тромбофлебита являлась кроссэктомия (операция Троянова-Тренделенбурга), однако результаты практики показали, что данный метод оперативного вмешательства является наиболее травматичным и жизнеугрожающим для пациентов.
Согласно последним пересмотренным клиническим рекомендациям, эндовенозная лазерная коагуляция (ЭВЛК) является малотравматичной и безопасной методикой при восходящем тромбофлебите. Таким методом можно оперировать любую категорию больных. Как правило, оперативное вмешательство проводится под местной тумесцентной анестезией. При выходе процесса за пределы сафено-феморального или сафено-поплитеального соустья производится тромбэктомия из магистральных вен. Оперативное вмешательство может быть осуществлено при помощи регионарной анестезии или интубационного эндотрахеального наркоза. Предпочтение методу тромбэктомии зависит от уровня расположения проксимальной части тромба.
При тромбозе перфоранта выполняется тромбэктомия из перфорантной вены. При эмболоопасном тромбозе бедренно-подколенного сегмента показана перевязка поверхностной бедренной вены (ПБВ).
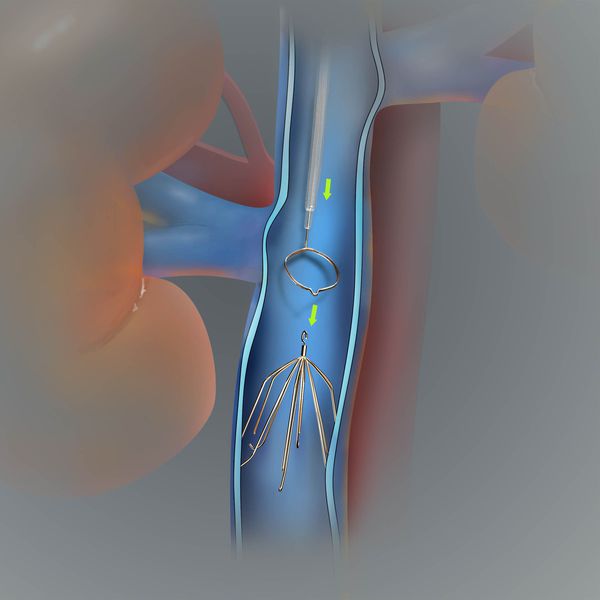
При эмболоопасном илио-кавальном тромбозе выполняется пликация нижней полой вены.
На рисунке изображена имплантация кава-фильтра в нижнюю полую вену, показанием для которой является эмболоопасный илио-кавальный тромбоз.
Консервативное лечение
На сегодняшний день при имеющихся показаниях самым эффективным методом будет являться проведение антикоагулянтой терапии. В медицинской практике принято различать антикоагулянты прямого действия, способствующие снижению активности тромбина в крови, и антикоагулянты непрямого действия, препятствующие образованию протромбина в печени. Низкомолекулярные гепарины относятся к группе антикоагулянтов прямого действия. В их число входят такие лекарственные препараты, как Эноксапарин натрия (Анфибра, Клексан, Гемапаксан, Ловенокс), Дальтепарин (Фрагмина) или Тинзапарин, которые необходимо вводить подкожно 1-2 раза в течение суток. Использование низкомолекулярных гепаринов в результате дает максимальную эффективность и минимальное проявление побочных действий. Антикоагулянтами непрямого действия являются производные Варфарина, требующие особой осторожности и высокой степени лабораторного контроля (МНО). В настоящее время наибольший интерес представляют лекарственные препараты, которые не требуют лабораторного контроля МНО и с меньшими рисками осложнений, например, такие как Ксарелто (Ривароксабан) или Прадакса.
Кроме того, пациенту назначается длительное ношение компрессионного трикотажа и вспомогательной фармакотерапии, флеботонизирующие препараты (Детралекс; Венарус; Флебодиа 600) и т. д. Целесообразно также назначение нестероидных противовоспалительных препаратов и местное лечение.
Прогноз. Профилактика
В раннем периоде после перенесенного тромбоза (не позднее 72 ч.) в некоторых случаях для восстановления проходимости сосуда используют препараты, которые растворяют тромб (тромболитики).
Немаловажным является ношение компрессионного трикотажа. Компрессионный трикотаж является медицинским изделием и подбирается индивидуально для каждого пациента. Он назначается перед оперативными вмешательствами пациентам, страдающим варикозной болезнью, при ожирении, беременным женщинам, при длительных перелетах, переездах и т. д.
Перемежающаяся пневмокомпрессия — физиотерапевтический метод массажного воздействия на ткани при помощи специальных многокамерных манжет с разным рабочим давлением. Данная методика обладает отличными лимфодренажными свойствами, способствует снижению отечности.
Электромиостимуляция при помощи прибора VENOPLUS — данная запатентованная методика заключается в том, что электромиостимуляция приводит к сокращению мышц и активизации работы мышечно-венозной помпы.
Источники: http://zdravotvet.ru/simptomy-i-lechenie-tromboflebita-ven-nizhnix-konechnostej/, http://info-farm.ru/alphabet_index/t/tromboz-glubokikh-ven.html, http://probolezny.ru/tromboflebit/