Тромбоз глубоких вен антикоагулянтная терапия
АНТИКОАГУЛЯНТНАЯ ТЕРАПИЯ ТГВ И ТЭЛА
Антикоагулянтные средства играют главную роль во вторичной профилактике венозных тромбозов и тромбоэмболии легочных артерий. При этом выбор конкретного антикоагулянта и режимов его применения зависит от вида заболевания, клинических обстоятельств появления тромбоза, сопутствующих состояний и ряда других факторов.
После большинства венозных тромбозов и/или тромбоэмболии легочных артерий (ТЭЛА) требуется длительное использование высоких (лечебных) доз антикоагулянтов. Исключением является лишь постинъекционный тромбоз подкожных вен верхних конечностей: в этом случае обычно достаточно местного воздействия (холод, локальные препараты с гепарином или НПВП), а при выраженном болевом синдроме – приема НПВП внутрь в течение 7—10 дней. Антикоагулянты у этой категории больных разумно использовать только при прогрессировании тромбоза и угрозе его распространения на подключичную вену.
ТРОМБОЗ ПОВЕРХНОСТНЫХ ВЕН НИЖНИХ КОНЕЧНОСТЕЙ
Длительное время целесообразность широкого применения антикоагулянтов при тромбозе поверхностных (подкожных) вен нижних конечностей вызывала сомнения. Однако в дальнейшем оказалось, что подобные больные получают пользу от подкожного введения невысокой дозы селективного ингибитора Xa-фактора фондапаринукса натрия (2,5 мг 1 раз в сутки), продолжающегося в течение 45 дней. Не исключена также возможность применения в этом случае профилактических или промежуточных (50—75% от лечебных) доз низкомолекулярных гепаринов.
ТРОМБОЗ ГЛУБОКИХ ВЕН НИЖНИХ КОНЕЧНОСТЕЙ И/ИЛИ ТЭЛА
Тромбозы глубоких вен (ТГВ) нижних конечностей и ТЭЛА склонны рецидивировать. Опасность рецидива, уменьшающаяся со временем, наиболее высока в первые 3 месяца после острого эпизода, поэтому настоящее время минимальная длительность применения антикоагулянтов у таких больных составляет 3 месяца. Соответственно, оно обычно начинается в стационаре и продолжается после выписки. В этих условиях на амбулаторном этапе важно не уменьшать интенсивность антикоагулянтной терапии, поскольку это сопряжено с высоким риском возобновления тромбообразования.
Индивидуализация длительности применения антикоагулянтов возможна только по истечении 3 месяцев. Для этого у конкретного больного необходимо оценить:
- риск рецидива;
- переносимость предшествующего использования антикоагулянтов;
- опасность возникновения существенного кровотечения;
- возможность длительное время поддерживать надлежащий уровень антикоагуляции (достаточное время нахождения МНО в границах целевого диапазона при применении антагонистов витамина K, регулярный прием пероральных антикоагулянтов прямого действия).
Риск рецидива во многом зависит от обстоятельств возникновения ТГВ нижних конечностей и/или ТЭЛА. Он наименьший при наличии явного провоцирующего фактора, действие которого прекратилось (приоперационный тромбоз, полностью излеченное острое нехирургическое заболевание) и наиболее высок при неспровоцированном эпизоде тромбообразования.
К другим факторам, связанным с опасностью рецидива, относятся:
- распространенность и локализация тромбоза (дистальный тромбоз в этом плане более благоприятен, чем проксимальный);
- число перенесенных эпизодов тромбоза (при первом в жизни прогноз благоприятнее, чем при рецидивирующем);
- сохранение факторов риска тромбообразования (в частности, неизлеченное злокачественное новообразование). Исходя из этого, выбирается длительность применения антикоагулянтов (табл. 1).

При длительной антикоагулянтной терапии необходимо регулярно (как минимум, раз в год) заново оценивать соотношение ее ожидаемой эффективности и безопасности.
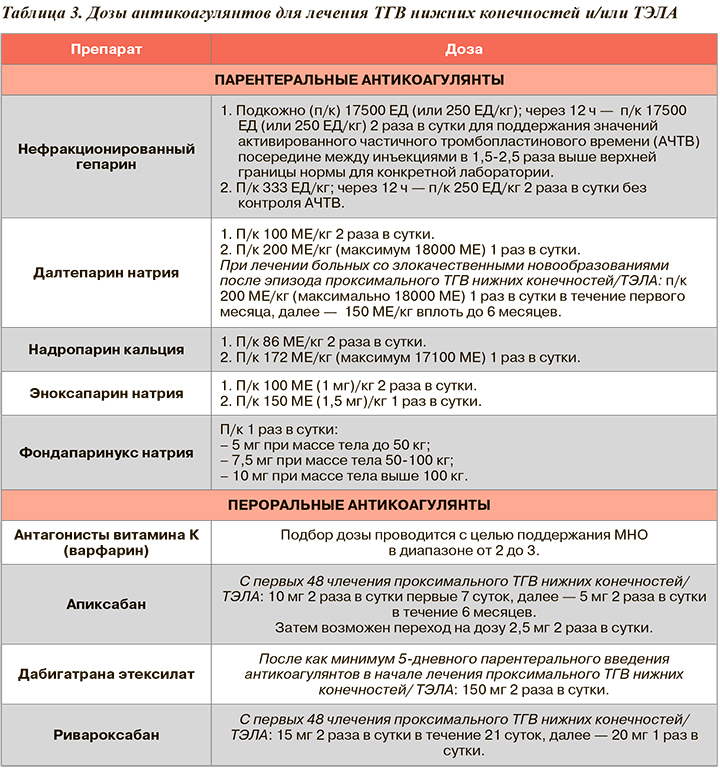
На амбулаторном этапе обычно продолжают использовать антикоагулянты, назначенные в стационаре. В большинстве случаев это пероральные препараты. При приеме антагонистов витамина K (варфарин, реже аценокумарол) важно стремиться как можно дольше поддерживать МНО в границах целевого диапазона — от 2,0 до 3,0. Величина этого показателя должна быть не ниже 65—70%, поскольку при меньшем времени нахождения МНО в границах целевого диапазона сильно страдает как эффективность, так и безопасность лечения антагонистами витамина К (АВК).
При использовании пероральных антикоагулянтов прямого действия (апиксабан, дабигатрана этексилат, ривароксабан) важнейшее значение имеет регулярность их приема, т.к. при пропуске доз защитный эффект препаратов этой группы быстро утрачивается. В целом, пероральные антикоагулянты прямого действия сопоставимы по эффективности с АВК, но имеют преимущество в безопасности: при их применении реже возникают крупные и/или клинически значимые некрупные кровотечения. Ограничения к использованию пероральных антикоагулянтов прямого действия представлены в таблице 2.

Помимо правильного выбора дозы и обеспечения надлежащей приверженности к лечению при применении пероральных антикоагулянтов важно регулярно контролировать функцию почек (с обязательным расчетом клиренса креатинина) и печени (от, минимум, 1 раза в год до 1 раза в 3-6 месяцев, в зависимости от функции почек, возраста и риска возникновения кровотечений).
При невозможности использовать пероральные антикоагулянты для длительного лечения ТГВ и/или ТЭЛА следует рассмотреть подкожное введение препаратов низкомолекулярного гепарина (далтепарин натрия, надропарин кальция, эноксапарин натрия) или селективного ингибитора Xa фактора фондапаринукса натрия. При их отсутствии не исключено подкожное введение достаточно высоких (лечебных) доз нефракционированного гепарина. Однако из-за низкой биодоступности и малой предсказуемости эффекта стандартных доз этого лекарственного средства решение о его длительном использовании должно приниматься только при недоступности других режимов антикоагулянтной терапии.
Дозы антикоагулянтов для длительного лечения (профилактики рецидивов) ТГВ нижних конечностей и/или ТЭЛА представлены в таблице 3.
АНТИКОАГУЛЯНТНАЯ ТЕРАПИЯ В ОСОБЫХ СИТУАЦИЯХ
Пероральные антикоагулянты прямого действия мало изучены у больных со злокачественными новообразованиями. Поэтому в случаях, когда ТГВ нижних конечностей и/или ТЭЛА развились у больного с сохраняющимся злокачественным новообразованием, рекомендуется в ближайшие 3—6 месяцев продолжать подкожные инъекции низкомолекулярного гепарина, что эффективнее приема АВК. Применение пероральных антикоагулянтов у данной категории больных рекомендуют рассматривать только при невозможности осуществлять надлежащее лечение низкомолекулярным гепарином.
Оптимальный подход к выбору антикоагулянта у больных со злокачественными новообразованиями после 3—6 месяцев подкожного введения низкомолекулярного гепарина остается неясным: возможно либо продление использования низкомолекулярного гепарина, либо переход на любой из пероральных антикоагулянтов.
У больных, подвергнутых тромболизису и/или перенесших хирургическое лечение заболевания, используется та же интенсивность и длительность антикоагулянтной терапии. Подход к применению антикоагулянтов у больных с имплантированным кава-фильтром остается неясным. Согласно одним представлениям, это обстоятельство не надо учитывать при определении длительности антикоагулянтной терапии, согласно другим — в рассматриваемой ситуации целесообразно неопределенно долгое (фактически пожизненное) применение антикоагулянтов. Последняя точка зрения закреплена в Российских рекомендациях по профилактике и лечению венозных тромбоэмболических осложнений. Систематизированный опыт приема пероральных антикоагулянтов прямого действия у больных с кава-фильтрами органичен, и до появления новых фактов от широкого применения этих лекарственных средств в указанной клинической ситуации разумно воздержаться.
Если рецидив ТГВ и/или ТЭЛА возникает на фоне терапевтической дозы антикоагулянтов (МНО в диапазоне 2,0—3,0 у принимающих АВК или при регулярном приеме прямых пероральных антикоагулянтов), возможен временный переход на подкожное введение лечебной дозы низкомолекулярного гепарина (обычно как минимум на 1 месяц). При этом необходимо убедиться, что речь действительно идет о рецидиве ТГВ/ТЭЛА и не появились новые факторы риска рецидива (в частности, злокачественное новообразование).
Если рецидив ТГВ и/или ТЭЛА произошел на фоне длительного регулярного подкожного введения лечебной дозы низкомолекулярного гепарина, разумно увеличить дозу препарата на четверть или на треть и вводить ее 2 раза в сутки.
При длительной вторичной профилактике неспровоцированного проксимального ТГВ нижних конечностей и/или ТЭЛА и невозможности применения всех антикоагулянтов, вместо отказа от антитромботического лечения можно рассмотреть прием ацетилсалициловой кислоты в дозе 100 мг 1 раз в сутки. Однако ацетилсалициловая кислота заметно уступает антикоагулянтам по эффективности и не имеет преимуществ в безопасности, поэтому ее нельзя рассматривать как альтернативу антикоагулянтам у больных, нуждающихся в длительной вторичной профилактике ТГВ и/или ТЭЛА.
При ТГВ верхних конечностей подходы к использованию антикоагулянтов аналогичны таковым при ТГВ нижних конечностей. При этом пероральные антикоагулянты прямого действия при ТГВ верхних конечностей не изучены.
Широкое применение эластической компрессии (компрессионного трикотажа) для профилактики посттромбофлебитического синдрома в настоящее время не рекомендуется за исключением случаев, когда это требуется для облегчения симптомов венозной недостаточности.
Список литературы
1. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений (ВТЭО). Координаторы проекта Бокерия Л.А., Затевахин И.И., Кириенко А.И. Флебология 2015; 9 (4, выпуск 2): 3—52.
2. Kearon C., Akl E.A., Comerota A.J., et al. Antithrombotic Therapy for VTE Disease. Antithrombotic Therapy and Prevention of Thrombosis, 9th ed.: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012; 141 (Suppl): e419S–e494S.
3. Konstantinides S., Torbicki A., Agnelli G., et al. 2014 ESC: Guidelines on the diagnosis and management of acute pulmonary embolism. The Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC). Endorsed by the European Respiratory Society (ERS). Eur Heart J 2014; 35: 3033-3069.
Амбулаторное лечение тромбоза глубоких вен нижних конечностей. Новые возможности и перспективы Текст научной статьи по специальности «Медицина и здравоохранение»
Аннотация научной статьи по медицине и здравоохранению, автор научной работы — В. Ю. Богачев, Б. В. Болдин, С. В. Родионов, О. В. Дженина
В статье рассматриваются современные подходы к лечению неэмболоопасного тромбоза глубоких вен . Опираясь на данные международных рандомизированных контролируемых исследований, а также обновленные российские и зарубежные рекомендации, авторы делают вывод о возможности, целесообразности и безопасности амбулаторного лечения пациентов с дистальным тромбозом глубоких вен с помощью новых антикоагулянтов, назначаемых per os.
Похожие темы научных работ по медицине и здравоохранению , автор научной работы — В. Ю. Богачев, Б. В. Болдин, С. В. Родионов, О. В. Дженина,
OUTPATIENT TREATMENT OF DEEP VEIN THROMBOSIS OF LOWER EXTREMITIES. NEW CHANCES AND PROSPECTS
The article tells about the current approaches to the treatment of deep vein thrombosis without the risk for embolism. Based on the findings of the global randomized controlled trials, as well as the updated Russian and international recommendations, the authors confirm the possibility, feasibility and safety of outpatient treatment of people with distal deep vein thrombosis with new anticoagulants administered per os.
Текст научной работы на тему «Амбулаторное лечение тромбоза глубоких вен нижних конечностей. Новые возможности и перспективы»
B.Ю. БОГАЧЕВ1,2, д.м.н., профессор, Б.В. БОЛДИН1, д.м.н., профессор,
C.В. РОДИОНОВ1, д.м.н., профессор, О.В. ДЖЕНИНА2, к.м.н.
Амбулаторное лечение тромбоза глубоких вен нижних конечностей. Новые возможности и перспективы
В статье рассматриваются современные подходы к лечению неэмболоопасного тромбоза глубоких вен. Опираясь на данные международных рандомизированных контролируемых исследований, а также обновленные российские и зарубежные рекомендации, авторы делают вывод о возможности, целесообразности и безопасности амбулаторного лечения пациентов с дистальным тромбозом глубоких вен с помощью новых антикоагулянтов, назначаемых per os.
Ключевые слова: тромбоз глубоких вен, ТГВ, ривароксабан, тромбоэмболия легочной артерии, ТЭЛА.
Острый тромбоз глубоких вен (ТГВ), чреватый развитием тромбоэмболии легочной артерии (ТЭЛА) или посттромботичес-кого синдрома (ПТС), ежегодно дебютирует в 1—3 случаев на 1 000 человек.
В Российской Федерации, согласно официальным данным, каждый год регистрируется около 80 000 новых эпизодов ТГВ. Следует подчеркнуть, что эта статистика касается лишь верифицированных случаев, в то время как зарубежные и российские эксперты считают, что истинная частота ТГВ в 2,5—3 раза выше [1, 2]. До настоящего времени диагноз острого ТГВ, как гром среди ясного неба, пугал не только врачей стационаров, но и прежде всего амбулатор-но-поликлинического звена, которые, опасаясь развития фатальной ТЭЛА, абсолютное большинство таких пациентов экстренно госпитализировали в специализированный стационар, как правило, хирургического профиля, для оценки тромбоэм-болической опасности и проведения
антикоагулянтной терапии [2]. Согласно действующим медико-экономическим стандартам, длительность пребывания в стационаре больного с ТГВ составляет 14 дней. В течение этого времени пациенту, наряду с регламентируемыми обследованиями, проводят антикоагулянт-ную терапию, как правило, нефрак-ционированным гепарином (НФГ) и подбирают адекватные дозы антагонистов витамина «К» (АВК). При этом большинство врачей, не взирая на характер ТГВ и его локализацию, по-прежнему рекомендует постельный или полупостельный режим, опасаясь миграции тромба в легочное артериальное русло. Между тем огромное количество рандомизированных клинических исследований (РКИ), проведенных в нашей стране и за рубежом, убедительно доказывает, что иммобилизация не только не предотвращает, а наоборот, увеличивает риск ТЭЛА и дальнейшее нарастание уровня тромбоза [3].
Внедрение в клиническую практи-
ку методики компрессионной ульт-расонографии позволило с близкой к 100% достоверностью диагностировать, определять характер и проводить динамическое наблюдение за ТГВ, локализованным ниже паховой складки. Оказалось, что у 50% пациентов ТГВ локализован в дистальных отделах конечности, а рост тромба в проксимальном направлении первые 2 недели, даже в отсутствии антикоагулянтной терапии, отмечается лишь в 15% случаев. Что касается риска ТЭЛА, то клинически манифестирующие формы при ТГВ дис-тальной локализации встречаются только у 1—2% таких пациентов. Иными словами, как минимум половина больных с ТГВ не нуждается в длительной госпитализации, а может проходить не только долечивание, но и полное лечение вне стационара [4]. Таким образом, амбулаторное лечение возможно в случаях дистальных или сегментарных неэмболоо-пасных ТГВ при отсутствии известных противопоказаний (табл. 1). До недавнего времени сдерживающим фактором амбулаторного лече-
1 Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Москва.
2 Первый флебологический центр, Москва.
ТАБЛИЦА 1. Абсолютные и относительные противопоказания для амбулаторного лечения ТГВ
• Активное кровотечение или его высокий риск (недавнее хирургическое вмешательство), заболевания печени (МНО > 1,5); • ТЭЛА с гемодинамическими или респираторными нарушениями; • Гепарин-индуцированная тромбоцитопения в анамнезе; • Социальные факторы, негативно влияющие на безопасность амбулаторного лечения; • Невозможность регулярного УЗ контроля • Количество тромбоцитов 65 лет Возраст > 75 лет Кровотечение в анамнезе Рак
Рак с метастазами Почечная недостаточность Печеночная недостаточность Тромбоцитопения Инсульт в анамнезе Сахарный диабет Анемия
Недостаточный контроль антикоагулянтной терапии
Сопутствующие заболевания и снижение функциональных возможностей
Недавно перенесенное хирургическое вмешательство
Прием нестероидных противовоспалительных препаратов Низкий риск (факторов риска кровотечений нет) = риск большого кровотечения 0,8%/год
Умеренный (один фактор риска) = риск большого кровотечения 1,6%/год Высокий (два и более факторов риска) = риск большого кровотечения »6,5%/год
кратно сопровождается снижением риска развития рецидива ВТЭО на 66% в сравнении с терапией АСК (1,5% vs 4,4%, p
Свидетельство о регистрации СМИ Эл № ФС77-52970
Детально о лечении тромбоза глубоких вен нижних конечностей
Сегодня вопрос о методике и схемах лечения больных с установленным диагнозом – тромбоз глубоких вен нижних конечностей – ставится с особой остротой. Это связано с частым развитием заболевания в активном работоспособном возрасте.
Особое беспокойство медиков вызывает инвалидность большой части больных после перенесения заболевания и последующего развития посттромботического синдрома, прогрессирования хронической венозной недостаточности, и главное – высокой угрозой гибели больных при возникновении острой легочной эмболии.
Подход к терапии
Главные задачи, которые решает активная терапия при тромбозе глубоких вен, следующие:

- предотвращение развития легочной эмболии, ишемического инсульта и инфаркт-пневмонии при оторвавшемся эмболе;
- прерывание процесс образования патологических кровяных сгустков;
- снижение показателей свертываемости крови;
- восстановление реканализации и сосудистой проходимости;
- исключение факторов образования тромбов;
- проведение профилактики посттромботического синдрома.
Консервативная терапия
Основным методом лечения острого тромботического процесса является консервативная терапия, проводимая в отделении хирургии, куда поступает больной. Пациент с кровяными густыми массами в венозном русле с момента поступления в лечебное учреждение рассматривается как потенциальный больной с риском развития легочной эмболии.
Если диагноз установлен, лечение начинают немедленно. В зависимости от тяжести симптомов, этапа заболевания оно проводится или в стационаре (на I этапе) или амбулаторно (в период стабилизации).
Режим до обследования:
 До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
Одновременно требуется обязательная компрессия пораженной конечности эластическим бинтом. Для нормализации венозного оттока конец кровати приподнимают на 20° или фиксируют ногу в специальном кондукторе для иммобилизации.
Необходимость физического покоя и состояния психологического комфорта для больного в этом период обусловлены:
- угрозой отрыва плотного сгустка и быстрым переносом с кровотоком в любой орган;
- возможностью развития легочной тромбоэмболии с последующим летальным исходом.
Режим после обследования:
Больному разрешается вставать и двигаться, если в ходе ультразвукового ангиосканирования диагностируют тромбоз следующих форм:
- пристеночная форма, когда тело тромба плотно прилегает к стенке сосуда;
- окклюзивная, когда тромботические массы перекрывают просвет вены.
 Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
По мере уменьшения проявлений этих симптомов пациентам разрешается активность с соблюдением бинтования конечности до паха на период до 10 дней. Этого времени обычно достаточно, чтобы угроза эмболии легочной артерии снизилась, а тромб закрепился на стенке вены. Больным для стимуляции кровотока в венах можно вставать, немного ходить.
Пациенты могут вставать и передвигаться только после проведения активной терапии и полного снятия угрозы для их жизни.
Препараты и схемы лечения
Терапия при тромбозе предусматривает, прежде всего, применение антикоагулянтов прямого действия, и в первую очередь – гепарина, который быстро снижает свертываемость крови, дезактивируя фермент тромбин, и подавляет процесс формирования новых патологических сгустков.
Гепаринотерапия в стационаре
В первую очередь больному внутривенно вводят одноразовую дозу гепарина – 5 тыс. единиц.
 Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Результативность гепаринотерапии подтверждается показателем продолжительности свертывания крови, который должен быть в 1,5 – 3 раза больше первичного показателя.
В целом адекватная терапия гепарином предусматривает суточное введение 30000 – 40000 единиц препарата. При таком лечении риск повторного тромбообразования снижается до 2 – 1.5 %.
При положительной динамике на 4 – 7 сутки в данной схеме лечения вместо обычной формы гепарина начинают применять низкомолекулярный фраксипорин в готовых шприцах, который вводят в область живота подкожно только 1– 2 раза в сутки.
Реологическая терапия
Проводится до 15 суток, направлена:
- на изменение вязкости крови и плазмы;
- на коррекцию показателей гематокрита (количества красных кровяных клеток в крови, способных переносить кислород);
- на противодействие агрегации (слипанию) эритроцитов.
 Предусматривается внутривенное или капельное введение таких препаратов, как:
Предусматривается внутривенное или капельное введение таких препаратов, как:
- Реополиглюкин (капельно, в суточной дозе 400 – 800 мл). Плазмозамещающее средство, которое приводит в норму гемодинамику, улучшает циркуляцию кровотока в сосудах, повышает объем жидкости в кровеносной системе, препятствует слипанию тромбоцитов и эритроцитов.
- Пентоксифиллин – антиагрегантный препарат, который уменьшает вязкость крови, активизирует микроциркуляцию в областях, где нарушено кровоснабжение. Лекарство вводится внутривенно или капельно с применением раствора хлорида натрия (0,9%) и продолжительностью до 180 мин.
- Никотиновая кислота, которая вводится внутримышечно 4 – 6 мл в сутки, и оказывает сосудорасширяющее и слабое антикоагулянтное действие.
Антибиотики
Лечение показано при выраженных воспалительных симптомах тромбоза глубоких вен нижних конечностей, продолжительность — 5 – 7 суток. Применяются антибиотики: ципрофлоксацин – в таблетках; цефазолин, линкомицин, цефотаксим – в форме внутримышечных инъекций.
Компрессионное белье и бинты
Эластическая компрессия входит как обязательный элемент терапии при тромбозе. Для этого используются эластические бинты, охватывающие больную конечность от пальцев до складки паха. При этом виде терапии: 
- улучшается венозный отток;
- активно развивается сеть обходных сосудов, обеспечивающих отток венозной крови вместо основной перекрытой вены (так называемые коллатерали);
- предотвращается разрушение венозных клапанов;
- увеличивается скорость движения крови по глубоким венам;
- улучшаются функции лимфодренажа.
О подборе компрессионного белья можете узнать из этой статьи.
Чем лечить: основные лекарственные средства
Антикоагулянты
Примерно на 6 – 10 сутки после начала гепаринотерапии схема лечения предусматривает переход на таблетированные антикоагулянты непрямого действия и дезагреганты – средства, не допускающие слипание тромбоцитов.
Варфарин относят к антикоагулянтам длительного применения, тормозящих синтез витамина К, который является сильным коагулянтом.
Его принимают 1 раз в сутки в определенное время. При использовании варфарина обязателен контроль показателя МНО, для определения которого анализ крови делают каждые 10 дней. Варфарин имеет достаточно много противопоказаний, поэтому применяется только после подбора врачом конкретной дозы и под строгим лабораторным контролем.
В настоящее время западными фармацевтическими компаниями проводятся исследования препаратов еще более узконаправленного антикоагулянтного действия, которые не требуют постоянной сдачи анализов. Это дает возможность применять низкомолекулярные гепарины для терапии в амбулаторных условиях.
Антиагреганты
 Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Рекомендуется прием средств-венотоников, способствующих повышению тонуса вен, укреплению стенок сосудов, улучшению микроциркуляции и нормализации кровотока: эскузан, детралекс, флебодиа.
Флеботоники
Результаты компрессионной терапии, которая продолжается амбулаторно, более выражены, если место воспалительного процесса смазывать специальными флеботропными мазями и гелями: Троксевазин, Венорутон, Венитан, Эскузан, Лиотон-гель, Репарил-гель. Эти средства обладают прекрасным венотонизирующим и противовоспалительным действием.
Оперативное вмешательство
Выбор терапии при тромбозе находится в прямой зависимости от степени его «эмбологенности», то есть от возможности флотирующего тромба оторваться от стенки и с током крови проникнуть в легкие, сердце или мозг, вызывая эмболию.
Оперативное лечение, как правило, показано в двух случаях:
- при флотирующем тромбе и угрозе жизни пациента;
- при сегментарной форме тромбоза и недавнем сроке образования сгустка при отсутствии у больного тяжелых патологий.
Вид оперативного вмешательства зависит от местонахождения тромба, перекрывающего сосуд. Применяют:
-
Операции по удалению кровяного сгустка или хирургическую тромбэктомию с извлечением плотных кровяных масс из вены через маленький разрез. Процедура используется только при серьезных формах заболевания, когда констатируется вероятность некроза тканей.
Однако, специалисты считают, что тромбэктомия, выполненная после 10 суток образования тромба неэффективна из-за его плотного сращения с сосудистой стенкой и разрушением клапанов.

Тромболизис – это процедура, при которой происходит рассасывание тромбов. Сосудистый хирург вводит в вену, перекрытую плотным сгустком, в который с помощью катетера поступает специальное растворяющее средство-тромболитик.
Стоит ли обращаться к народной медицине?
Лечение заболевания можно дополнить рецептами народной медицины, но только по рекомендации врача-флеболога.

-
Рыбий жир. В состав рыбьего жира входят глицериды и особые жирные кислоты, которые обладают свойствами разрушать фибрин – белок, принимающий участие в формировании тромба. Кроме того, они способствуют разжижению крови.
С целью профилактики рыбий жир пьют по 1 столовой ложке два – три раза в день. Но более рациональный способ – использование рыбьего жира в капсулах, которые не имеют неприятного запаха и гораздо удобнее в применении. Обычная доза 1 – 2 капсулы до 3 раз в день вместе с едой. Противопоказания: аллергические реакции, желчнокаменная и мочекаменная болезнь, патология щитовидной железы.
Что нельзя делать?
Не следует нарушать назначенный режим. Ранний подъем и хождение при наличии флотирующего тромба в вене нижней конечности может привести к его отрыву и стремительному развитию эмболии легких.
Недопустим прием любых лекарственных средств и травяных настоев без консультации с врачом. Прием антикоагулянтов, способность крови быстро сворачиваться и формировать сгустки накладывает на любые процедуры и прием лекарственных средств определенные ограничения.
Например, многие лекарства уменьшают эффект от варфарина или наоборот увеличивают, а значит высока вероятность кровотечений, геморрагических инсультов или наоборот — сгущения крови и повторного образования тромбов. То же самое относится к любым народным средствам лечения. Так, очень полезная крапива содержит много витамина К, и бесконтрольное питье отваров может способствовать сильному сгущению крови.
Профилактика
Необходимо учитывать, что на протяжении продолжительного периода возможны рецидивы тромбоза (от 1 года до 9 лет). По статистике через 3 года 40 – 65% больных при несоблюдении профилактики и предписанного лечения приходят к инвалидности на фоне хронической венозной недостаточности.
 В связи с этим обязательно:
В связи с этим обязательно:
- соблюдение всех медицинских назначений и приема лекарственных препаратов;
- использование компрессионного трикотажа;
- обследование на свертываемость крови на фоне приема оральных контрацептивов (для женщин репродуктивного возраста);
- регулярные лабораторные анализы на свертываемость крови МНО;
- отказ от курения;
- соблюдение правильного режима физической активности, недопустимы: длительное нахождение на ногах, сидячее положение, резкий переход от интенсивных физических нагрузок к длительной фиксации конечностей (например, после спортивных тренировок – долгая поездка в автомобиле, когда ноги практически неподвижны);
- употребление определенных продуктов (лук, яблоки, зеленый чай, апельсины, натуральное красное вино в малых дозах), в которых имеются химические вещества, помогающие предотвратить появление тромботических образований.
Основная задача современной медицины в области лечения и профилактики тромбоза глубоких вен нижних конечностей (голени, бедра или иного другого сосуда) – предотвратить или в короткие сроки приостановить развитие этого опасного заболевания, которое возникает в условиях продолжительного постельного режима у лежачих пожилых людей, у молодых женщин, принимающих контрацептивы, беременных женщин, рожениц и даже в среде учащейся молодежи, злоупотребляющих курением.
Профилактика формирования и роста кровяных сгустков в глубоких венах значительно уменьшает риск возникновения инфаркта, эмболии, инсульта, а значит, – сохраняет жизнь и здоровье.
Полезное видео
Посмотрите видео по теме, как распознать заболевание и что делать, чтобы сохранить жизнь:
Источники: http://lib.medvestnik.ru/articles/ANTIKOAGULYaNTNAYa-TERAPIYa-TGV-I-TELA.html, http://cyberleninka.ru/article/n/ambulatornoe-lechenie-tromboza-glubokih-ven-nizhnih-konechnostey-novye-vozmozhnosti-i-perspektivy, http://oserdce.com/sosudy/trombozy/lechenie-glubokix-ven.html